Стартовая терапия артериальной гипертензии: с какого препарата ее начинать?
Многочисленными исследованиями подтверждена тесная связь между уровнем артериального давления (АД) и риском развития сердечно-сосудистых событий, смертностью, поражением жизненно важных органов. Исследование PROGRESS показало, что каждый второй случай смерти от инсульта и каждый четвертый летальный исход от ишемической болезни сердца (ИБС) обусловлен повышенным АД.
Существует тесная связь между уровнем АД и общей смертностью. Так, если у мужчин в возрасте 35 лет АД 120/80 мм рт. ст., то ожидаемая продолжительность жизни составляет 73,5 года, при АД 140/95 мм рт. ст. – 62,5 года, а при 150/100 мм рт. ст. – только 55 лет. На первый взгляд, это не столь значительное повышение АД, однако популяционные исследования свидетельствуют, что более 60% смертей регистрируется в группе лиц с умеренным повышением систолического АД (САД) (140-150 мм рт. ст.), и среди лиц с артериальной гипертензией (АГ) таких пациентов большинство. По данным итальянских авторов (Ferri C., Groce G., 2008), из амбулаторных больных, впервые обратившихся к врачам поликлиники по любым причинам, 75% имели АГ 1 и 2 степени, остальные – 3 степени, и только у 12% пациентов АД было <140/90 мм рт. ст.
Анализ данных Фрамингемского исследования показал, что даже при высоком нормальном АД (130-139/85-89 мм рт. ст.) у лиц в возрасте до 65 лет риск развития сердечно-сосудистых осложнений в течение 10 лет составляет 4% для женщин и 8% для мужчин, у лиц старше 65 лет – 18 и 25% соответственно.
Поэтому очевидно, что, учитывая высокую распространенность АГ в нашей стране (от 29,6% в городской и до 36,3% в сельской популяции), выявление и эффективное лечение лиц с мягкой и умеренной АГ имеют существенное значение для кардинального снижения частоты осложнений АГ и общей смертности.
В Украине, находящейся по уровню смертности от последствий АГ на одном из первых мест среди европейских стран, помимо социальных аспектов и отсутствия эффективных профилактических мер, обеспечивающих выявление и своевременную коррекцию факторов риска, одной из ведущих причин роста сердечно-сосудистых осложнений является низкая эффективность лечения АГ. Проблема неэффективности антигипертензивной терапии существует во всех государствах, но в нашей стране она особенно актуальна. Исследования сотрудников отдела популяционных исследований ГУ «ННЦ «Институт кардиологии им. Н. Д. Стражеско» НАМН Украины» показали, что о наличии АГ знают 81% городского населения нашей страны и 68% жителей сельской местности с повышенным АД. Принимают антигипертензивные препараты соответственно 48 и 35% пациентов. При этом эффективность лечения составляет только 19% в городской и 8% в сельской популяциях, тогда как в странах с высокоразвитой экономикой, например в США, около 50% пациентов с АГ лечатся эффективно (АД <140/90 мм рт. ст.).
Даже незначительное, на первый взгляд, снижение АД в популяции лиц с АГ существенно улучшает их прогноз. Метаанализ результатов 61 исследования, включивший более 1 млн пациентов, показал, что снижение САД на 2 мм рт. ст. способствует уменьшению риска развития сердечно-сосудистых осложнений на 10% (Lewington S. et al., 2002). Антигипертензивная терапия связана с уменьшением риска инсульта на 40%, инфаркта миокарда – на 25%, сердечной недостаточности – более чем на 50% (Neal B. et al., 2000).
Все указанное определяет необходимость выбора оптимальной тактики антигипертензивной терапии уже на уровне первичного звена здравоохранения. Это предполагает своевременное назначение адекватной терапии для достижения целевого уровня АД в оптимально короткие (в зависимости от клинической ситуации) сроки, удержание пациента на лечении в течение как можно более длительного периода (желательно пожизненно), индивидуализированный подход к выбору антигипертензивного препарата с учетом клинико-патогенетических особенностей заболевания и наличия коморбидных состояний.
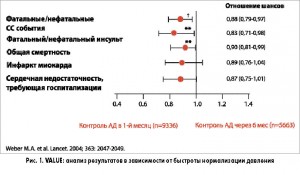 На сегодняшний день оптимальные временные рамки достижения целевого уровня АД у пациентов с неосложненной АГ окончательно не установлены, однако существуют данные, свидетельствующие, что более ранний контроль АД является предпочтительным для благоприятного прогноза в отношении сердечно-сосудистых осложнений. В исследовании VALUE было убедительно показано клиническое значение быстрого (в течение 4 недель) достижения целевого уровня АД (рис. 1). Его результаты свидетельствуют, что у пациентов высокого риска нормализация АД должна достигаться в пределах недель, а не месяцев.
На сегодняшний день оптимальные временные рамки достижения целевого уровня АД у пациентов с неосложненной АГ окончательно не установлены, однако существуют данные, свидетельствующие, что более ранний контроль АД является предпочтительным для благоприятного прогноза в отношении сердечно-сосудистых осложнений. В исследовании VALUE было убедительно показано клиническое значение быстрого (в течение 4 недель) достижения целевого уровня АД (рис. 1). Его результаты свидетельствуют, что у пациентов высокого риска нормализация АД должна достигаться в пределах недель, а не месяцев.
При оценке влияния скорости снижения АД на конечные точки выявлено, что у лиц с ранним (в течение 4 недель) и стабильным его снижением частота осложнений была существенно меньшей по сравнению с таковой у лиц, у которых потребовался более длительный период для достижения полного антигипертензивного эффекта.
Следовательно, получены веские доказательства в пользу тактики быстрого и стабильного достижения контроля АД. Как показано в рандомизированных многоцентровых исследованиях, для этого в большинстве случаев (от 45 до 80%) необходимо назначение комбинированной терапии (Bakris G. et al., 2014). Комбинация нескольких препаратов позволяет использовать меньшие дозы лекарственных средств, что, наряду с взаимным нивелированием их контррегуляторных механизмов, направленных на ослабление антигипертензивного эффекта, способствует уменьшению частоты развития побочных эффектов.
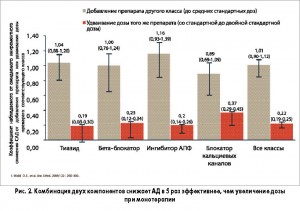
Рациональная комбинация лекарственных средств повышает эффективность лечения за счет потенцирования антигипертензивного эффекта и синергизма действия препаратов. По данным метаанализа 42 исследований (Wald D. S. et al., 2009), дополнительный антигипертензивный эффект при назначении двух препаратов разных классов в 5 раз превышает таковой вследствие удвоения дозы одного из них (рис. 2).
В исследованиях STRATНE (2005), ACCELERATE (2011) и ряда авторов (Weir M. R. et al., 2007; Gradman A. Н. et al., 2012) показано, что начальная терапия комбинацией двух препаратов позволяет более быстро достичь целевого уровня АД по сравнению с монотерапией. Считают, что это является одной из причин того, что комбинированная терапия АГ имеет преимущества перед монотерапией в отношении предотвращения осложнений. Так, назначение в начале лечения комбинации двух препаратов оказалось впоследствии на 34% эффективнее стартовой монотерапии в предупреждении смерти и снижении частоты таких сердечно-сосудистых событий, как инфаркт миокарда и госпитализация из-за обострения сердечной недостаточности (Gradman A. et al., 2012).
 G. Corrao и соавт. (2011) показали, что пациенты, начинающие лечиться комбинацией из двух препаратов, имеют существенные преимущества в отношении прогноза: у них риск развития сердечно-сосудистых осложнений был на 11% меньше, чем у тех, кто принимал один препарат на старте терапии (рис. 3), и эта тенденция сохранялась даже при условии, что последние были переведены в дальнейшем на комбинированное лечение. Пациенты, начинающие лечение с комбинированной терапии, в отдаленный период реже обращались к семейному врачу, в отделение скорой помощи или были госпитализированы, то есть требовали менее значительных затрат ресурсов здравоохранения. В то же время у пациентов при переходе через некоторое время с начальной монотерапии на комбинированную терапию не отмечено существенного отличия по конечным точкам по сравнению с когортой лиц, начавших лечение с одного препарата (Corrao G. et al., 2011).
G. Corrao и соавт. (2011) показали, что пациенты, начинающие лечиться комбинацией из двух препаратов, имеют существенные преимущества в отношении прогноза: у них риск развития сердечно-сосудистых осложнений был на 11% меньше, чем у тех, кто принимал один препарат на старте терапии (рис. 3), и эта тенденция сохранялась даже при условии, что последние были переведены в дальнейшем на комбинированное лечение. Пациенты, начинающие лечение с комбинированной терапии, в отдаленный период реже обращались к семейному врачу, в отделение скорой помощи или были госпитализированы, то есть требовали менее значительных затрат ресурсов здравоохранения. В то же время у пациентов при переходе через некоторое время с начальной монотерапии на комбинированную терапию не отмечено существенного отличия по конечным точкам по сравнению с когортой лиц, начавших лечение с одного препарата (Corrao G. et al., 2011).
При выборе антигипертензивной терапии важными являются приверженность больных к лечению и соблюдение назначений врача в течение длительного периода. Приверженность к лечению во многом зависит от количества принимаемых за сутки таблеток и простоты режима их приема. Результаты исследований показали, что при назначении больному одной таблетки в сутки через год от начала терапии продолжают ее 62% пациентов, при назначении двух таблеток – 24% и трех таблеток – только 10%.
Применение фиксированных комбинаций антигипертензивных препаратов также существенно повышает приверженность к лечению. К их преимуществам следует отнести более высокую эффективность, поскольку назначение двух препаратов в низких дозах более эффективно по сравнению с использованием одного препарата даже в максимальной дозе; простоту назначения и отсутствие в большинстве случаев необходимости титрования дозы. Известно, что частая смена препарата и режима его назначения снижает стремление пациента к лечению. Важным мотивационным фактором, влияющим на удержание больного на терапии, является также ее стоимость. Учитывая, что фиксированные формы лекарственных средств дешевле раздельного назначения содержащихся в них компонентов, использование таких средств способствует улучшению комплайенса.
Алгоритм лечения АГ по упрощенной схеме с использованием фиксированной комбинации доказал эффективность такого подхода в исследовании STITCH (2009). Среди пациентов, которым уже на начальном этапе лечения назначалась фиксированная комбинация, доля лиц с контролируемой АГ была существенно больше (64,7%), чем среди тех, кого лечили по обычной ступенчатой схеме (52,7%).
К недостаткам фиксированных комбинаций следует отнести сложность титрования дозы в случае возникновения такой необходимости, однако при наличии линии препарата с широким диапазоном доз это также является решаемой задачей.
В связи с указанными преимуществами фиксированных комбинаций терапевтическая стратегия с использованием их для стартовой терапии в последние годы становится приоритетной (ESH Guidelines Committee, 2013).
Исходя из современных международных и национальных рекомендаций по лечению АГ к числу наиболее рациональных комбинаций антигипертензивных препаратов обоснованно относится комбинация антагонистов ренин-ангиотензиновой системы с дигидропиридиновыми блокаторами кальциевых каналов, высокая эффективность которой подтверждена в контролируемых многоцентровых исследованиях ASCOT и ACCОMPLISH. Недавно в нашей стране появился новый оригинальный комбинированный препарат, специально разработанный для начальной терапии АГ, – Виакорам. Виакорам содержит ингибитор ангиотензинпревращающего фермента периндоприл и антагонист кальция амлодипин. Наличие его в виде специально оптимизированных для начала терапии дозах – комбинации периндоприла и амлодипина (3,5/2,5 мг) – позволяет применять Виакорам для стартовой терапии у широкого контингента пациентов с АГ. В случае отсутствия нормализации АД может быть назначен Виакорам в более высоких дозах: 7/5 мг или 14/10 мг. Исследование G. Mancia и соавт. (2015), в котором изучали эффективность и безопасность применения фиксированной комбинации в оптимизированных дозах (3,5/2,5 мг) у пациентов с мягкой и умеренной АГ, показало ее преимущества в качестве первой линии терапии в отношении простоты титрования дозы лекарственных средств и эффективности контроля АД.
Медична газета «Здоров’я України 21 сторіччя» № 4 (401), лютий 2017 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....