Опіки у дітей

Опіки – це ураження тканин внаслідок дії екзогенної термічної, хімічної, електричної чи променевої енергії.
За характером травмуючого агента опіки поділяють на:
· термічні (у мирний час на побутовому рівні спричинені дією окропу, інших гарячих рідин, пари, полум’я, палаючого одягу);
· хімічні (хімічних речовин – кислот, лугів, напалму, пірогелю, терміту, білого фосфору, які викликають не тільки місцеве ураження, а й загальне отруєння організму);
· променеві (при потраплянні на шкіру та слизові оболонки радіоактивних речовин);
· електричні;
· комбіновані.
Найчастіше у дітей зустрічаються термічні опіки. Дія температури на рівні 58 °C призводить до вологого некрозу, >65 °C – до коагуляційного, а при її дії впродовж ≥6 год зазначений некроз настає і при нижчих температурах. До опіків може призвести обкладання хворого грілками. Встановлено, що для шкіри межовою температурою є 50 °C, а форменні елементи крові (лейкоцити, еритроцити, тромбоцити) гинуть при 44-46 °C.
Діагностичні критерії
Тяжкість стану хворого визначається площею, глибиною ураження шкіри та глибших тканин, а також його віком, наявністю супутніх захворювань, одночасного опіку дихальних шляхів, отруєння продуктами неповного згоряння.
За глибиною опіки поділяють на 4 ступені:
I ступінь: гіперемія і набряк шкіри; місцева гіпертермія із незначним набряком і пекучим болем, гіперестезія. Зберігаються ці ознаки до 3-7 діб, а потім поступово зникають.
II ступінь: некроз і відшарування епідермісу з утворенням пухирів; місцево – гіперемія, значний набряк, гіперестезія, пухирі з прозорою рідиною бурштинового кольору, утворені за рахунок відшарованого ексудатом епідермісу, майже завжди пекучий біль. Якщо пухирі зняти, з них виливається яскраво-червона рідина, яка являє собою екстрават. Інколи виявляються згустки фібрину, під якими видно яскраво-червону і блискучу поверхню. Загоєння настає впродовж 1-2 тиж.
IIIА ступінь: частковий некроз шкіри із збереженням життєздатності дериватів шкіри і частково мальпігієвого шару; в ділянці ураження шкіра темно-червоного або коричнево-білого кольору, пухирі містять прозорий ексудат, зона ділянки ураження в стані гіпоестезії, при руйнуванні пухирів фібрин у «стані желе», а під ним вологе, яскраво-червоне дно. Навколо ураженої ділянки шкіри помітний набряк. Струп – сухий, має жовтий, коричневий чи сірий колір. На деякій відстані від межі опіку больова чутливість шкіри збережена. Загоєння настає за 2-3 тиж шляхом епітелізації з мальпігієвого шару та дериватів шкіри через відторгнення струпа з утворенням м’якого рубця.
IIIБ ступінь: некроз усіх шарів шкіри; в ділянці ураження шкіра – блідо-сіра, коричнева, чорна, суха, пергаментоподібна, нееластична, без набряку. Має місце повна або значна гіпоестезія. Разом з тим глибока пропріоцептивна чутливість збережена. Пухирі заповнені кров’янистим ексудатом, подібним до «м’ясних помиїв», або зруйновані. Струп коричнево-чорний. Загоєння настає після 3 тиж, утворюється грубий нееластичний рубець, якщо діаметр опіку <2 см.
IV ступінь: некроз усіх шарів шкіри та глибше розміщених тканин; місцево – чорний або темно-коричневий сухий струп, подекуди помітні тромбовані судини, набряку немає. Повна анестезія ураженої ділянки. Загоєння можливе лише після пластичних операцій.
Опіки I-IIIА ступенів – поверхневі, епітелізуються самостійно і не потребують хірургічного втручання. Опіки IIIБ-IV ступенів – глибокі, їх самостійне загоєння є неможливим, тому виникає необхідність у «пластиці» шкіри. При поверхневих опіках больова чутливість збережена або знижена, при глибоких – відсутня.
Визначення площі опіків (у відсотковому співвідношенні обпеченої частини тіла до усієї площі тіла постраждалого), відбувається за трьома правилами.
1. «Правило долоні»: площа долоні дитини приблизно дорівнює 1% площі поверхні шкіри.
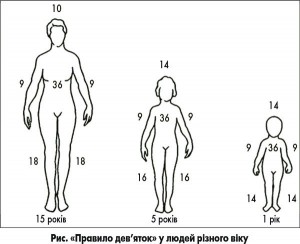
2. «Правило дев’яток» (за A. Wallece, 1951). За цим правилом, усе тіло людини умовно поділено на ділянки, які складають по 9% загальної площі тіла (рис.). Так, голова і шия складають 9% загальної площі, кожна рука – по 9%, передня поверхня тулуба – 2×9=18%, задня поверхня тулуба – 2×9=18%, нога – 2×9=18% (стегно – 9%, гомілка та ступня – 9%), геніталії та промежина – 1%.
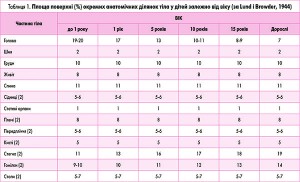
3. У педіатричній практиці площу опіків доцільніше визначати за таблицею Lund і Browder (табл. 1).
Визначення тяжкості опіків (за класифікацією Американської опікової асоціації):
· малі опікові ураження. До них належать опіки І-ІІІА ст. поширеністю до 15% площі тіла у дорослих і до 10% площі тіла у дітей. До цієї групи входять також опіки ІІІБ-IV ст. поширеністю <2% площі тіла без ураження очей, вух, обличчя, кистей рук, стоп, промежини, дихальних шляхів. Лікування цих пацієнтів проводять у медичних закладах загальної мережі: хірургічних та реанімаційних відділеннях міських і районних лікарень;
· помірні опікові ураження. До них відносять опіки I-IІІA ст. площею 15-25% у дорослих і 10-20% у дітей, а також опіки IIIБ-IV ст. площею до 10% без ураження очей, вух, обличчя, кистей, стоп, промежини та дихальних шляхів. Лікування цієї групи хворих здійснюють у хірургічних та реанімаційних відділеннях із достатнім комбустіологічним досвідом;
· значні опікові ураження. До цієї групи належать опіки I-IIIA ст. із площею понад 25% у дорослих і 20% у дітей, а також опіки IIIБ-IV ст. поширеністю >10% площі тіла постраждалого з ураженням очей, вух, обличчя, кистей, стоп, промежини, дихальних шляхів, електротравми та комбіновані ураження. Лікування цих пацієнтів проводять у комбустіологічних відділеннях із транспортуванням на відстань не більш ніж 30-40 км.
Загалом при опіках площею, що перевищує 15% поверхні тіла, хворих слід лікувати в обласних комбустіологічних відділеннях після виведення їх із шокового стану.
Тяжкість опікового ураження значно зростає при опіках дихальних шляхів. Ознаки цих опіків – обпалене волосся у носі, кіптява на язиці та зубах, осиплість голосу, задишка, хрипи в легенях. При бронхоскопії можна виявити кіптяву на слизових оболонках, їх набряк та гіперсекрецію.
Прогнозування опіків
«Індекс тяжкості ураження» (ІТУ), який визначається за формулою:
ТУ=SI-II+SIIIA×2+SIIIБ×3+SIV×4+KB+KДШ,
де S – площа опіку відповідного ступеня; KB – віковий коефіцієнт, де кожен рік понад 60 трактується як одна одиниця (од); KДШ – коефіцієнт термічного ураження дихальних шляхів (опік I ст. – 15 од, опік II ст. – 30 од, опік III ст. – 45 од).
Якщо ІТУ <30 од – прогноз перебігу хвороби сприятливий, при значенні ІТУ 31-60 од – прогноз умовно сприятливий. При значенні індексу 61-90 од – сумнівний. Якщо величина індексу становить >91 од – прогноз несприятливий.
«Індекс Франка» (ІФ). Тяжкість опікового шоку визначається за формулою:
ІФ=SII+SIIIA×2+SIIIБ і IV×3,
де SII, SIIIA, SIIIБ, S IV – площа опіку відповідного ступеня, см2.
Якщо ІФ <30, шок визначається як легкий. Якщо ІФ у межах 31-60, шок відносять до середнього ступеня і хворий має хорошу перспективу. При показниках 61-90 – тяжкий шок, при рівні >91 – дуже тяжкий опіковий шок.
Загальні зміни в організмі при опіках (опікова хвороба)
Опікова хвороба розвивається при опіках ІІ ст. і вище на площі, що становить ≥15% поверхні тіла. Її клінічними проявами є опікова рана та характерні зміни внутрішніх органів і фізіологічних систем організму.
Опікова хвороба проходить 4 стадії: I – опіковий шок, II – опікова токсемія, III – опікова септикотоксемія, IV – реконвалесценція.
Опіковий шок – це вид травматичного шоку, що виникає при глибоких опіках площею понад 7% і при 15% поверхневих, розпочинається з моменту опіку і триває протягом 2-3 діб.
Ступінь шокогенностi опікової травми визначають площа і глибина ураження тканин: великими вважають у немовлят і дітей до 1 року опіки площею 5-7% поверхні тіла, у дітей старше 1 року >10%. До найбільш шокогенних відносяться опіки:
· супроводжувані опіками дихальних шляхів або іншими супутніми тяжкими травмами;
· повношаровi опіки кистей рук, стоп, обличчя, статевих органів, а також циркулярні або кругові опіки кінцівок;
· повношаровi опіки, що займають >5% поверхні тіла;
· повношаровi опіки, що займають >7-10% поверхні тіла.
Існує кілька патогенетичних теорій опікового шоку: дерматогенна, нейрогенна, токсична, гемодинамічна, ендокринна та ін. При ньому значно зростає активність гіпоталамо-адренало-гіпофізарно-надниркової системи. З патофізіологічної точки зору для опікового шоку характерними є зниження тонусу серцевого м’яза з подальшим розширенням правої його половини і розвитком генералізованого спазму периферичних судин. Це призводить до централізації кровотоку з метою збереження кровопостачання головного мозку, серця і печінки. При глибоких опіках дефіцит об’єму циркулюючої крові (ОЦК) в перші години сягає 15-20%, втрата білка доходить до 300 г.
За особливостями перебігу опікового шоку виділяють такі фази: еректильну (компенсований шок) і торпідну (некомпенсований шок). В еректильній фазі домінують централізація кровотоку, депонування крові в «шокових» органах, а плазми – в уражених тканинах і, як наслідок, зменшення ОЦК. Розвивається оліговолемія, яка потребує негайної корекції шляхом введення в організм рідини. Подальші патофізіологічні зміни мають такий характер: зменшення систолічного об’єму крові та серцевого викиду, зниження артеріального тиску, уповільнення капілярного кровообігу, агрегація і склеювання еритроцитів, що зрештою призводить до порушення мікроциркуляції. Наслідки останньої – гіпоксія, порушення обміну речовин, метаболічний ацидоз і формування поліорганної недостатності. Обпечені тканини мають виражені токсичні властивості, зумовлені утворенням у них гістаміноподібних речовин і підвищеним розпадом білка. Загалом опіковий шок слід розцінювати як динамічний багатофазний процес, в якому переплітаються надмірний біль, розлади функції усіх органів і систем, порушення гемодинаміки з подальшою гіпоксією і токсичними впливами та зрушеннями в нейроендокринній системі та обміні речовин, а також із втратою певної кількості шкіри як органа.
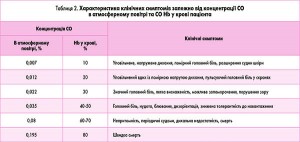
Загальний стан хворого значно погіршують опіки дихальних шляхів, про наявність яких свідчать такі ознаки: опіки обличчя, вкритої волоссям частини голови, осиплість голосу, сухість носових ходів та ротоглотки або їх набряк, наявність плівок фібрину та закопченість, біль при ковтанні, сухий кашель, біль за грудниною, зниження показників спірограми, при аускультації – сухі та вологі хрипи над легенями. При ларингоскопії та бронхоскопії слизова трахеї та бронхів підсушена, закопчена, набрякла, з плівками фібрину та ерозіями. Голосова щілина звужена. Можна виявити багато мутного або гнійного слизу. Характеристику клінічних симптомів при отруєнні чадним газом подано в таблиці 2.
У дітей розрізняють 4 ступені опікового шоку:
I ступінь (латентний шок, легкий). Площа глибокого опіку не перевищує 8-10% площі поверхні тіла. Пацієнт – при свідомості, має скарги на спрагу, нудоту, шкіра, крім обпеченої, бліда. Об’єктивно: тахікардія, АТ і ЦВТ не змінені. В крові – незначна гемоконцентрація. Сечовиділення та електролітний баланс – без відхилень від норми.
II ступінь (компенсований шок, середній). Площа глибокого опіку охоплює 15-20% площі поверхні тіла. Стан пацієнта – середньої тяжкості чи ближче до тяжкого, але його свідомість збережена, хоча і загальмована. Шкіра, крім обпеченої, бліда, суха, холодна. Скарги на спрагу, нудоту, блювання, тремтіння. Об’єктивно: помірні тахіпное, тахікардія (частота серцевих скорочень – ЧСС – становить 125-150% вікової норми), гіпотонія (діастолічний артеріальний тиск – АТ – має тенденцію до зниження), олігоурія, гематурія, альбумінурія, гемоконцентрація.
III ступінь (субкомпенсований шок, тяжкий). Площа глибокого опіку становить 20-40% площі поверхні тіла. Стан – дуже тяжкий, свідомість порушена, пацієнт загальмований. Шкіра холодна, синюшна, спостерігається «мармуровість» шкіри. Скарги на спрагу, блювання, здуття живота, тремтіння. Виражені тахіпное, тахікардія (ЧСС становить >150% вікової норми), відмічається значне зниження діастолічного АТ (до 0 мм рт. ст.) та помірне зниження систолічного АТ, ЦВТ знижений, значна гемоконцентрація, гіперкаліємія – 7-8 ммоль/л, гіпонатріємія –130-135 ммоль/л, олігоанурія, уробілінурія, альбумінурія.
IV ступінь (декомпенсований шок, дуже тяжкий). Площа глибокого опіку становить ≥40% площі поверхні тіла. Стан пацієнта – дуже тяжкий. Шкіра синюшна, холодна. Спостерігаються блювання «кавовою гущею», здуття живота за рахунок парезу кишечнику. Об’єктивно: прогресують тахіпное, тахікардія, гіпотонія, зниження ЦВТ, гемоконцентрація, гіперкаліємія (>8 ммоль/л), гіпонатріємія (<130 ммоль/л), азотемія (0,4-1,4 г/л), олігоанурія. Без надання медичної допомоги пацієнт помирає впродовж 1-ї доби.
В еректильній (компенсованій) стадії хворий збуджений, стогне, просить про допомогу, піднімається з ліжка, намагається сісти або зайняти інше положення, в якому йому буде краще. Свідомість збережена, він може пояснити обставини травми, скаржиться на біль в обпечених ділянках, мерзлякуватість, спрагу, нудоту. Підвищується температура тіла, іноді виражене м’язове тремтіння.
У торпідній (декомпенсованій) стадії пацієнт лежить спокійно, інколи дрімає. Спостерігаються блювання, здуття живота, можлива ейфорія. Хворий багато п’є, але, незважаючи на це, діурез знижується аж до анурії. Об’єктивно: шкіра бліда, холодна, покрита липким потом, ніс загострений, очі запалі. Температура тіла може знижуватися до 35,6-35,9 °C, тахіпное, тахікардія, гіпотензія.
Ускладненнями опікового шоку є гостра серцево-судинна недостатність, набряк легень, гостра ниркова недостатність, стресові ерозії шлунково-кишкового тракту, анасарка, гідроторакс, електролітно-стресовий некроз міокарда, блискавичний сепсис.
Опікова токсемія триває від 2-4 до 7-14 діб і характеризується отруєнням організму продуктами розпаду білків, що надходять із зони некрозу, та дією протеолітичних ферментів, які звільняються при розпаді тканин. Значний вплив на перебіг токсемії мають також бактеріальні токсини. Характерними ознаками ендотоксикозу є розвиток гіповолемії, гіпоперфузії шкіри, гіповентиляції, порушення функції ЦНС, змін ендокринних органів, порушень моторики кишечнику, олігоурії та ін. Наслідками цього є недостатній тканинний кровообіг та циркуляторно-токсична гіпоксія тканин, що призводить до поліорганної недостатності. Про токсемію свідчать лихоманка (39-40 °C) і порушення діурезу. Загальний стан хворого погіршується. Він скаржиться на головний біль, виражену слабкість, нудоту, блювання, втрату апетиту, безсоння. Разом з тим наростає гіпертермія, ціаноз, блідість шкіри, порушення свідомості, марення, психомоторне збудження, слухові й зорові галюцинації, сонливість, судоми, інколи розвиваються сопор, кома. Прогресує токсичний набряк мозку. Розвивається міокардит, перикардит, інколи панкреатит, гідроперикардит. Прогресує парез кишечнику. Можливі ускладнення у вигляді шлунково-кишкових кровотеч, перфорацій шлунка, розвитку синдрому дисемінованого внутрішньосудинного згортання крові, токсичних гепатитів, ентеритів та міокардитів. Найтяжчими інфекційними ускладненнями є сепсис та септичний шок. Може розвинутись опікове виснаження у зв’язку з неекономним і витратним використанням запасів вуглеводів, жирів і частково білків. Нерідко розвивається ниркова недостатність. У крові наростає анемізація, розвивається лейкоцитоз із зсувом вліво, гіпопротеїнемія, гіперкаліємія, ацидоз. У сечі наростає азотемія, з’являються білок і свіжі еритроцити.
Опікова септикотоксемія починається з 12-14-ї доби і триває 2-3 міс до повного загоєння усіх опікових ран. Цей період характеризується розвитком гнійних ранових (нагноєння ран, флегмони, абсцеси), інфекційних (пневмонії, отити, стоматити, артрити, пролежні, сепсис) та різних загальних ускладнень. Перелічені ускладнення клінічно проявляються гіпертермією, м’язовим тремтінням, астенізацією та анемією. Хворі скаржаться на млявість, відсутність апетиту. В рані припиняються крайова епітелізація та гранулювання, вона стає тьмяного кольору з в’ялими грануляціями, нашаровується фібрином та слизово-гнійним ексудатом або гноєм. За раною поширюється гіперемія, можливі гнійні запливи. Наростають явища поліорганної недостатності: посилюються гіповолемія, гіпопротеїнемія, анемія, ацидоз, збільшується лейкоцитоз і відзначається зсув лейкоцитарної формули вліво. Ознаками несприятливого перебігу ускладнень є лімфопенія, еозинопенія, зниження кількості білка.
Період реконвалесценції може тривати від 1-4 міс до 2 років. Він розпочинається після загоєння опікових ран і характеризується нормалізацією порушень функцій життєво важливих систем організму хворого. Поступово покращується його загальний стан, нормалізується температура тіла, зникає тахікардія, з’являється апетит, нормалізуються показники крові, відновлюється маса тіла. До 40% пацієнтів із глибокими опіками в подальшому потребують різноманітних реконструктивних операцій із приводу келоїдних рубців, контрактур, рубцевих деформацій.
Опікове виснаження розпочинається у тому випадку, коли рани не загоюються, грануляції не дозрівають, рясно виділяється гній. Виникають вторинний некроз, запальні процеси в сусідніх ділянках здорової шкіри. Гнійні рани підтримують постійну інтоксикацію та гіпопротеїнемію, що і призводить власне до опікового виснаження. Крім переліченого, ознаками зазначеного синдрому можуть бути пролежні, контрактури, атрофії м’язів.
Надання невідкладної допомоги
Перша долікарська допомога при термічних опіках передбачає такі елементи, що наведені нижче.
1. Припинити дію патологічного агента, погасити палаючий одяг, для чого на потерпілого накидають пальто, ковдру; при наданні першої медичної допомоги ураженим напалмом та іншими запальними речовинами необхідно припинити їхнє горіння, для чого накласти змочену у воді пов’язку на палаючі ділянки чи занурити їх у воду. Спроба збити полум’я сприяє розмазуванню вогнесуміші по тілу і більш інтенсивному їх горінню.
2. Винести потерпілого на свіже повітря.
3. Охолодити обпечену шкіру проточною водою «літньої» температури або вологими серветками, прикласти через серветку сніг чи лід на 10-20 хв, не пошкоджуючи шкіру.
4. За необхідності провести штучне дихання і закритий масаж серця.
5. Зняти або зрізати одяг з ураженої ділянки, не пошкоджуючи шкіру; обпалену частину тіла звільняють від одягу, обрізуючи його навколо рани, залишаючи на місці ту його частину, яка прилипла до опіку.
6. Доправити потерпілого до лікарні; при великих опіках кінцівок роблять їхню іммобілізацію, при опіках, що займають велику поверхню тіла, постраждалого найкраще загорнути в чисте простирадло і терміново транспортувати до медичної установи.
7. Накласти на опіки стерильні сухі пов’язки або обгорнути у простирадло, а при опіках IІ-III ст. обробити їх пантенолом чи іншим спеціальним засобом.
8. Зігріти потерпілого, напоїти теплим чаєм, а його ногам надати підвищеного положення.
Категорично заборонено:
• очищати опіки від фіксованих сторонніх тіл та прилиплого одягу;
• відкривати пухирі;
• накладати на рани мазі, вату;
• охолоджувати обпечену шкіру безпосередньо льодом або водою, температура якої нижче 10 °C.
Невідкладна медична допомога
ü Введення знеболювальних засобів: при опіках середньої тяжкості ненаркотичні аналгетики – трамадол у дозі 1-2 мг/кг або аналгін 50% розчин у дозі 0,1 мл/рік життя сумісно із седуксеном у дозі 0,2-0,3 мг/кг внутрішньом’язово (в/м); при опіках тяжкого ступеня наркотичні аналгетики – промедол 1% розчин у дозі 0,01 мг/кг або 0,1 мл/рік життя, але не більше 1 мл чи кетамін у дозі 1-3 мг/кг із седуксеном у дозі 0,2-0,3 мг/кг в/м, а за необхідності і наявності реанімаційного забезпечення – внутрішньовенно (в/в).
ü Інфузійна терапія (показана при термічному ушкодженні тяжкого ступеня і під час транспортування хворого понад 30 хв) проводиться в об’ємі 20-30 мл/кг за год розчином Рінгера-Локка чи ізотонічним розчином натрію хлориду, або 7% розчином натрію хлориду в дозі 2-4 мл/кг за год, або розчином гідроксиетилкрохмалю в дозі 4-8 мл/кг за год.
ü Застосування кортикостероїдів при опіковому ушкодженні тяжкого ступеня: преднізолон у дозі 2-5 мг/кг або гідрокортизон у дозі 5-10 мг/кг в/в.
ü Назогастральний зонд, катетеризація сечового міхура при опіковому ушкодженні тяжкого ступеня.
ü При опіках дихальних шляхів димом, гарячим повітрям – кисневе забезпечення, за відсутності дихання чи при дихальній недостатності ІІІ ст. – інтубація та переведення на штучну вентиляцію легень (ШВЛ) із 100% киснем, за необхідності – серцево-легенева реанімація, знеболення, гормонотерапія, інфузійна терапія, при бронхіолоспазмі – 2% розчин еуфіліну в дозі 2-4 мг/кг в/в повільно, потім 0,75-1 мг/кг за год.
ü Транспортування (за можливості): в положенні сидячи чи напівсидячи – при опіках верхньої половини тулуба, обличчя, шиї, рук; лежачи на спині – при опіках передньої поверхні тулуба, ніг; лежачи на животі – при опіках задньої поверхні тулуба, ніг; при циркулярних опіках підкладають складений одяг, гумові подушки, щоб значна частина ноги чи тулуба була у піднятому положенні і не торкалась поверхні, для зменшення болю під час транспортування.
ü Показання до госпіталізації: опіковий шок; опіки І ступеня із площею10-15% поверхні тіла, опіки ІІ ступеня (5%), опіки ІІІ ступеня (3%) та опіки ІV ступеня обов’язково; опіки дихальних шляхів чи отруєння чадним газом; опіки обличчя, очей, ділянки дрібних суглобів на кистях і стопах, опіки промежини, статевих органів; опіки при електротравмах; циркулярні опіки; комбіновані ураження.
Показання до переведення дитини в спеціалізований опіковий центр:
• опіки II і вищого ступеня площею >10% у дітей молодше 10 років;
• опіки II і вищого ступеня площею >20% у дітей усіх вікових груп;
• опіки II і вищого ступеня з ураженням обличчя, очей, рук, ніг, статевих органів, промежини чи великих суглобів;
• опіки III ступеня площею >5% у дітей усіх вікових груп;
• електричні опіки, включаючи ураження блискавкою, з ризиком розвитку ускладнень;
• хімічні опіки;
• опіки з інгаляційними ушкодженнями;
• опіки у дітей з тяжкими супутніми захворюваннями;
• пацієнти з опіками і сполученими травматичними ушкодженнями;
• опіки у дітей, які потребуватимуть спеціальної соціальної, психологічної допомоги і/чи довготривалої реабілітації;
• переведенню підлягають хворі з тих лікарень, де бракує кваліфікованого персоналу чи спеціального устаткування для догляду дітей з опіками.
Госпіталізувати дитину в спеціалізований опіковий центр потрібно якомога раніше, перш ніж у неї виникнуть ускладнення.
Принципи терапії у відділенні інтенсивної терапії, спеціалізованих відділеннях у перші години, першу добу
ü Основні умови протишокової терапії: забезпечити центральний венозний доступ; положення хворого – на сітці, натягнутій на металічний каркас чи на спеціальному матраці; підтримання у дітей у стані опікового шоку комфортної температури тіла із застосуванням інфрачервоного опромінювання (установка «променеве тепло» або підігрів знизу через сітку тепловентилятором); назогастральний зонд із метою контролю вмісту шлунка і ранньої діагностики стресових виразок, введення антацидів, ентерального харчування після ліквідації мікроциркуляторного спазму і гіповолемії; катетеризація сечового міхура для контролю погодинного діурезу.
ü Інфузійна терапія в режимі регідратації.
ü Адекватна аналгезія: 1% розчин промедолу в дозі 0,01 мг/кг або 0,1 мл/рік життя, але не більше 1 мл кожні 4 год в/м.
ü Інотропна підтримка міокарда (допамін у початковій дозі 3 мкг/кг/хв) застосовується у дітей із площею опіків >15% поверхні тіла з урахуванням розвитку діастолічної дисфункції міокарда.
ü Оптимальна киснева підтримка, часто ШВЛ.
ü Антибактеріальна терапія не проводиться дітям з опіковим шоком І ступеня без обтяжуючих факторів, усім іншим призначається.
ü Туалет опікових поверхонь: після оброблення неушкодженої шкіри навколо рани спиртом опікову поверхню очищають від забруднень, залишків одягу, епідермісу тощо; розсікають і видаляють великі епідермальні пухирі; дно ран обробляють нейтральними розчинами антисептиків (фурациліном, водним розчином хлоргексидину); при поверхневих опіках накладають волого-висихаючі пов’язки з розчинами антисептиків або при обмежених поверхневих опіках можливе відкрите ведення із застосуванням аерозолів (пантенол, олазоль) чи гелів (на основі олії чайного дерева, піхти, актовегін, солкосерил); при глибоких опіках на рану накладають мазеві пов’язки із застосуванням препаратів срібла (дермазін, аргосульфан) або на поліетиленгліколевій основі (левосин, левомеколь) і перев’язки проводять щоденно або через день, відмочуючи попередньо пов’язки розчинами антисептиків; при циркулярних, глибоких опіках на кінцівках та грудній клітці з ознаками стискування тканин наростаючим набряком показана некротомія – розсікання струпа на всю товщину ушкоджених тканин (насічки або лампасні розрізи).
ü З профілактичною метою ввести асоційовану коклюшно-дифтерійно-правцеву вакцину дітям віком до 6 років і дифтерійно-правцеву вакцину дітям старшого віку, якщо з моменту останнього щеплення пройшло понад 5 років.
ü Найбільш ефективним і фізіологічним методом закриття опікової поверхні є пересадка трансплантатів.
Хімічні опіки
Хімічні опіки спричиняє дія хімічно активних речовин – концентрованих кислот (сірчаної, соляної, азотної, оцтової, фосфорної, щавелевої, фторної тощо) та основ (каустичної соди, калієвого лугу, нашатирного спирту та ін.), оксидів фосфору, а також бензину, керосину та деяких масел у разі їх тривалого контакту зі шкірою.
Ці речовини можуть вражати як шкіру, так і слизову оболонку травного каналу за умови потрапляння їх усередину організму. В більшості випадків опіки виникають внаслідок помилкового чи навмисного вживання хімічних речовин усередину.
Хімічно активні речовини за характером дії поділяють на:
• такі, що зумовлюють зсідання, коагуляцію білків через швидке виведення води з тканин (кислоти, солі важких металів тощо) і чинять припікаючу та некротизуючу дію з коагуляцією слизових оболонок;
• такі, які розріджують, пошкоджують епідерміс, розщеплюють білки і утворюють із жирами тканин нерозчинні мила, спричинюючи колікваційний некроз (основи). Вони діють повільніше, ніж кислоти, але проникають глибше, утворюючи вологий білий струп, відшарування якого супроводжується появою виразок, які є глибшими у разі дії більш концентрованої основи.
Діагностичні критерії
За глибиною ураження та площею хімічні опіки, так само як і термічні, поділяють на 4 ступені та на обмежені й поширені. Опіки стравоходу поділяють на 3 ступені: поверхневий, на всю товщу слизової оболонки та на всю товщу стінки. Найбільшою мірою пошкоджуються ділянки фізіологічних звужень у стравоході.
Діагностика хімічних опіків ґрунтується на ретельно зібраному анамнезі та особливостях опіку.
Загальні клінічні прояви хімічних опіків значно менше виражені, ніж опіків термічних. Завдяки переважно локальному їх характеру шок і токсемія спостерігаються рідко. Температура тіла при глибоких опіках кислотою також майже не підвищується через сухий характер некрозу і відсутність утворення та всмоктування токсичних продуктів некрозу. Лише при поверхневих опіках із утворенням пухирів вона може короткочасно підвищуватися. Глибокі опіки основами супроводжуються значною інтоксикацією через утворення токсичних продуктів розпаду білків та їх всмоктування.
Поверхневі опіки шкіри I-II ступенів характеризуються запаленням шкіри з гіперемією, її набряком та виникненням пухирів (при опіках II ст.). Опікова поверхня має чіткі контури та неправильну форму, часто із слідами розчину на поверхні. Глибокі опіки шкіри кислотами, солями важких металів та фосфору супроводжуються утворенням сухого некрозу – струпа різного кольору (залежно від виду хімічного агента). Азотна кислота утворює струп світло-жовтого кольору, сірчана – білий на початку, а пізніше чорно-бурий (внаслідок розкладу гемоглобіну). Соляна кислота залишає на поверхні шкіри біло-сірий струп, основи – біло-сірий пухкий. Поверхня глибоких хімічних опіків безболісна. Відшарування струпів не супроводжується кровотечею. Епітелій та сполучна тканина регенерують уповільнено.
Опіки слизових оболонок травного каналу мають значно тяжчий перебіг, ніж опіки шкіри.
Опіки ротоглотки, стравоходу, рідко – шлунка, передусім проявляються різким загруднинним (вздовж стравоходу) болем, блюванням слизом із кров’ю (при опіках шлунка – блюванням шлунковим вмістом), ознаками збудження, розладами функції серцево-судинної системи (тахікардія, рідше зниження АТ та шок), а пізніше – лихоманкою. Всмоктування хімічної речовини, а також продуктів розпаду білків зумовлює інтоксикацію організму, внаслідок якої долучаються порушення функції нервової системи, печінки, нирок тощо. Стан хворого пригнічений. Характерні токсичний гепатит (гіпербілірубінемія та жовтяниця), нефрозонефрит, анемія тощо. Глибокі опіки стравоходу, особливо спричинені основами, можуть ускладнюватися некрозом та перфорацією стінки стравоходу і розвитком тяжкого гнійного (заднього) медіастиніту, ознаками якого є різке підвищення температури тіла та озноб, наростання болю в середостінні, поглиблення серцево-судинних і поява дихальних розладів.
У більшості випадків опіки стравоходу не супроводжуються його перфорацією, їх лікують консервативно. На 2-3-тю добу починає відшаровуватися некротична слизова оболонка стравоходу, і цей процес зазвичай завершується до 5-6-ї доби (при цьому можуть виділятися іноді трубчасті зліпки некротичної слизової оболонки). Після цього настає період гранулювання опікової поверхні. Репаративний процес опікових поверхонь шкіри і слизових оболонок травного каналу (глотки, стравоходу, шлунка) характеризується гіперпродукцією фіброзної тканини, що зумовлює утворення гіпертрофічних деформаційних рубців із спотворенням уражених органів (вивертання повік, звуження, стриктури отворів носа, рота, глотки, стравоходу та воротаря шлунка).
Невідкладна допомога
1. Видалити одяг з ураженої поверхні.
2. До початку зрошування видалити з поверхні тіла порошкові хімічні речовини.
3. Ретельно промити опікові поверхні чистою водою під тиском протягом 10 хв до повного змивання хімічної речовини (зникнення запаху). Вода не тільки змиває хімічну речовину, а й, охолоджуючи тканини та усуваючи екзотермічний ефект, запобігає поширенню некрозу вглиб. При опіках очей під час безперервного зрошування очі мають бути розплющеними, при цьому необхідно стежити, щоб рідина, якою обмивають одне око, не потрапляла в інше. При опіках ротоглотки, стравоходу та шлунка хворому після знеболення промивають шлунок водою чи ізотонічним розчином натрію хлориду.
4. Якщо відома речовина, що спричинила травму, промивання проводять розчином, який нейтралізує її дію: у разі опіку кислотою – розчином натрію гідрокарбонату, основами – 2-3% розчином лимонної чи оцтової кислот. Опіки фосфором «гасять» зануренням органа у воду та видаленням шматочків опікового ушкодження в темній кімнаті.
5. Після промивання поверхню опіку закривають пов’язкою, змоченою нейтралізуючою речовиною, а у разі опіку фосфором – 3-5% розчином міді сульфату.
6. Ввести знеболювальні засоби: ненаркотичні аналгетики – трамадол у дозі 1-2 мг/кг або аналгін 50% розчин у дозі 0,1 мл/рік життя сумісно із седуксеном у дозі 0,2-0,3 мг/кг в/м; у випадку поширеного ураження або вираженого больового синдрому наркотичні аналгетики – промедол 1% розчин у дозі 0,01 мг/кг або 0,1 мл/рік життя, але не більше 1 мл чи кетамін у дозі 1-3 мг/кг із седуксеном у дозі 0,2-0,3 мг/кг в/м, а за необхідності і наявності реанімаційного забезпечення – в/в.
7. Інфузійна терапія (показана при опіковому ушкодженні тяжкого ступеня і під час транспортування хворого понад 30 хв) проводиться в об’ємі 20-30 мл/кг за год розчином Рінгера-Локка чи ізотонічним розчином натрію хлориду, або 7% розчином натрію хлориду в дозі 2-4 мл/кг за год, або розчином гідроксиетилкрохмалю в дозі 4-8 мл/кг за год.
8. Застосування кортикостероїдів у разі опікового ушкодження тяжкого ступеня: преднізолон у дозі 2-5 мг/кг або гідрокортизон у дозі 5-10 мг/кг в/в.
9. Якщо опіки глибокі, особливо з сухим некрозом, виконують ранню некротомію (розрізання струпа) та застосовують некролітичні препарати (протеолітичні ферменти, 40% саліцилову кислоту) для прискорення відпадання некротичних мас. Очищені від змертвілих тканин поверхні пластично закривають. Обмежені ділянки опіку можуть бути вирізані в перші дні та закриті пластично клаптями шкіри.
10. Хворим з опіками стравоходу, одночасно із зазначеними місцевими та загальними заходами, проводять антибіотичну терапію, налагоджують харчування через зонд (назогастральний) чи через гастростому. Потерпілим з ознаками ниркової недостатності проводять гемодіаліз тощо. Через 5-7 діб після травми розпочинають бужування стравоходу для запобігання його рубцевим стриктурам.
За матеріалами навчального посібника
«Невідкладна педіатрія»
(Ю.В. Марушко, Г.Г. Шеф, Київ, 2014)
СТАТТІ ЗА ТЕМОЮ Педіатрія
Вроджена дисфункція кори надниркових залоз (ВДКНЗ) – це захворювання з автосомно-рецесивним типом успадкування, в основі якого лежить дефект чи дефіцит ферментів або транспортних білків, що беруть участь у біосинтезі кортизолу. Рання діагностика і початок лікування пацієнтів з ВДКНЗ сприяє покращенню показників виживаності та якості життя пацієнтів....
Алергічний риніт (АР) є поширеним запальним захворюванням верхніх дихальних шляхів (ВДШ), особливо серед педіатричних пацієнтів. Ця патологія може знижувати якість життя, погіршувати сон та щоденну продуктивність. Метою наведеного огляду є надання оновленої інформації щодо епідеміології АР та його діагностики, з урахуванням зв’язку з бронхіальною астмою (БА). ...
Американська академія педіатрії (AAP) оновила рекомендації щодо контролю грипу серед дитячого населення під час сезону 2023-2024 рр. Згідно з оновленим керівництвом, для профілактики та лікування грипу в дітей необхідно проводити планову вакцинацію з 6-місячного віку, а також своєчасно застосовувати противірусні препарати за наявності показань. ...
Поширеність і вплив алергічних захворювань часто недооцінюють [1]. Ключовим фактором алергічної відповіді є імуноглобулін (Ig) Е, присутній на поверхні тучних клітин і базофілів. Взаємодія алергену з IgЕ та його рецепторним комплексом призводить до активації цих клітин і вивільнення речовин, у тому числі гістаміну, які викликають симптоми алергії [2]. Враховуючи ключову роль гістаміну в розвитку алергічних реакцій, при багатьох алергічних станах, включаючи алергічний риніт і кропив’янку, пацієнту призначають антигістамінні препарати [3, 4]....