Вплив дефіциту вітаміну D та рівня щоденного вживання кальцію на мінеральну щільність кісткової тканини та ризик остеопорозу в жінок у період менопаузи
Загалом тривалість життя жінок поступово зростає, однак середній вік настання менопаузи й далі становить близько 50 років. Відповідно до щорічного звіту Всесвітньої організації охорони здоров’я (ВООЗ), очікувана тривалість життя у світі станом на 2012 р. визначалася на рівні 68,1 року. Лідирують за цим показником японські жінки, серед яких середня тривалість життя сягає 87 років. У процесі старіння жінки зростає частота таких порушень, як остеопороз та переломи кісток, а ці патологічні стани є значною проблемою громадського здоров’я та причиною особистих і суспільних витрат (Holick M. F. et al., 2011).
Постменопаузальний остеопороз є надзвичайно поширеним явищем, оскільки з віком втрата кісткової тканини стає більш вираженою (Khosla S., Riggs B. L., 2005). Попередні дослідження показали, що зниження рівня естрогенів призводить до дисбалансу у формуванні кісток, пришвидшеної втрати кісткової маси та вимивання кальцію з кісток до міжклітинної рідини (Khosla S. et al., 1997). В експериментальних дослідженнях на щурах та людях також було підтверджено збільшення ламкості кісток внаслідок метаболічних змін (Agata U. et al., 2015; Riggs B. L. et al., 1998). Ці порушення асоціюються з остеопорозом та переломами, що призводять до хірургічних втручань, а також потребують дотримання ліжкового режиму, який, у свою чергу, значно погіршує якість життя.
Щоденне вживання кальцію та вітаміну D є найбільш важливим заходом для запобігання розвитку остеопорозу в жінок після менопаузи (Caroli A. et al., 2011). У жінок активність всмоктування кальцію з тонкого кишечнику знижується з віком. Відомо, що в перші 3-4 роки менопаузи втрачається близько 200 мг цього мікроелемента щодня (Tella S. H., Gallagher J. C., 2014). Недостатнє вживання кальцію та знижене його всмоктування можуть призвести до вторинного гіперпаратиреоїдизму та посилення резорбції кістки. Вітамін D, активною формою якого є 1,25-дигідроксивітамін D, сприяє всмоктуванню кальцію в тонкому кишечнику. Дефіцит цього вітаміну спричиняє зниження мінералізації кісткової тканини, а також порушення м’язової сили та відчуття рівноваги, що може підвищувати ризик падіння (Chung Y. S. et al., 2016). Попередні метааналізи рандомізованих контрольованих досліджень довели, що в жінок після менопаузи, які вживали достатню кількість кальцію та вітаміну D, ризик переломів був меншим (Ross A. C. et al., 2011). Метою цього випробування стала оцінка ризику остеопорозу в жінок після менопаузи за умов різних рівнів вживання кальцію та вітаміну D.
Матеріали та методи
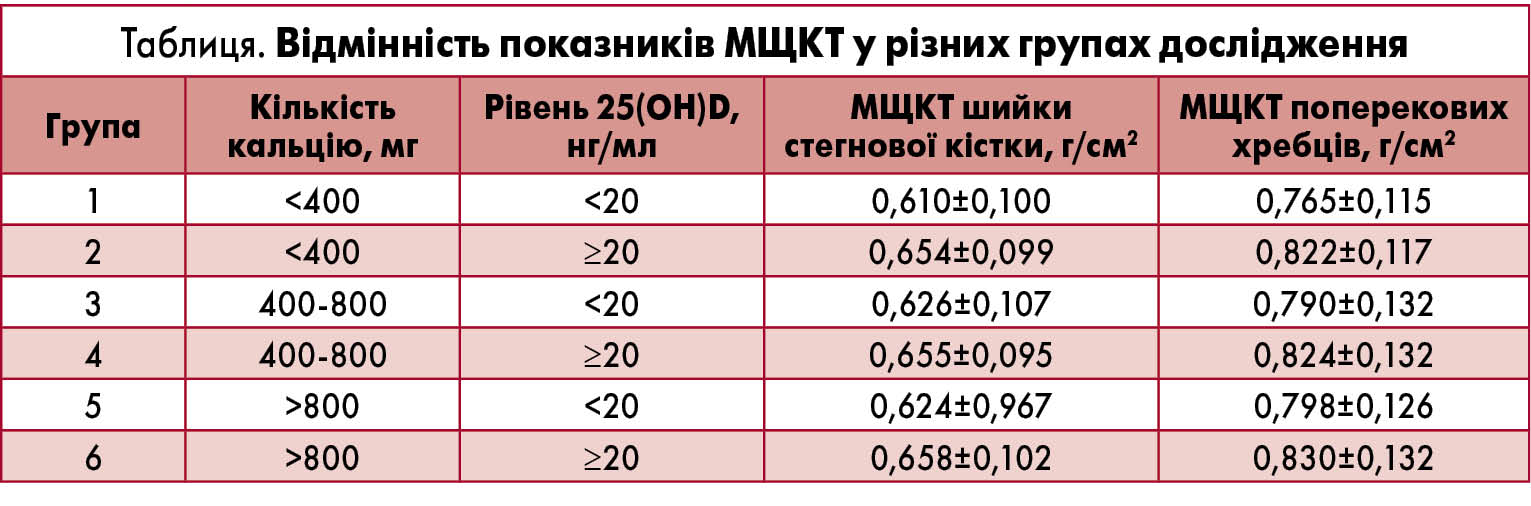
У дослідження включали жінок (n=1921) віком 45-70 років після менопаузи. Хворих з дисфункцією щитоподібної залози, пацієнток, які перенесли гістеректомію та/або двобічну оофоректомію, а також осіб з ранньою менопаузою (<40 років) було виключено. Учасниць дослідження розділили на 6 підгруп відповідно до рівня щоденного вживання кальцію (<400, 400-800, ≥800 мг/добу) та сироваткової концентрації 25-гідроксивітаміну D (25(OH)D) (≤20 та >20 нг/мл).
Клінічну інформацію було отримано з анкет, що містили відомості стосовно віку, початку менопаузи, наявності фізичного навантаження, анамнезу переломів, гормонозамісної терапії, сімейних анамнестичних даних. Крім того, оцінювалися антропометричні показники (зріст, вага, окружність талії, індекс маси тіла – ІМТ). Окремо розглядалися групи осіб, які ніколи не курили, курять тепер чи курили в минулому. Регулярними фізичними навантаженнями вважалися помірні або інтенсивні фізичні вправи тривалістю >20 хв щонайменше тричі на тиждень. Щоденна кількість вжитого кальцію визначалася відповідно до вмісту цього мікроелемента в спожитих продуктах.
Рівень сироваткового 25(OH)D оцінювали методом радіоімунного аналізу у зразках крові, взятих натще. Дефіцит вітаміну діагностувався за умови концентрації сироваткового 25(OH)D <20 нг/мл відповідно до клінічних практичних рекомендацій Товариства ендокринологів (Holick M. F. et al., 2011).
Мінеральна щільність кісткової тканини (МЩКТ) визначалася методом двохенергетичної променевої абсорбціометрії у стегновій кістці в цілому, її шийці та поперекових хребцях (L1-L4). Учасниць розподілили на три групи (норма, остеопенія та остеопороз) відповідно до T-показника (критерії ВООЗ для МЩКТ) (WHO, 1994; Kanis J. A. et al., 1994).
Для статистичної обробки даних використовувалися метод одностороннього дисперсійного аналізу, χ2-критерій та тест Фішера. Дані представлені у вигляді середній показник ± стандартне відхилення. Для порівняння різниці в МЩКТ між групами низького та високого вмісту 25(OH)D для кожної підгрупи за рівнем вживання кальцію, а також між групами різного вживання кальцію для кожної підгрупи
за 25(OH)D було проведено коваріаційний аналіз зі стандартизацією за віком та масою тіла. З метою визначення відносного ризику остеопенії та остеопорозу застосовувався метод логістичної регресії. Усі статистичні обрахунки було проведено за допомогою програмного забезпечення SAS9.3 (США).
Результати
Середній ІМТ та співвідношення різних його категорій (<18,5, 18,5-25, ≥25 кг/м2) у досліджуваних групах не відрізнялися (p=0,609 та 0,197 відповідно). Також не спостерігалося відмінностей за анамнезом переломів, кількістю курців та числом жінок, які отримували естрогенотерапію (p=0,797; 0,522; 0,468 відповідно). Однак МЩКТ шийки стегнової кістки та поперекових хребців залежно від рівня вживання кальцію та концентрації вітаміну D була достовірно різною (табл.). Частки норми, остеопенії та остеопорозу в цих кістках також характеризувалися статистичними відмінностями.
Серед учасниць, які вживали помірну кількість кальцію (400-800 мг/добу), МЩКТ шийки стегнової кістки відрізнялася залежно від статусу сироваткового 25(OH)D (p=0,088). У групах вживання кальцію <400 та ≥800 мг/добу різниці за цим показником залежно від концентрації вітаміну D виявлено не було (p=0,351 та 0,892 відповідно). Аналогічно МЩКТ поперекових хребців у групах, відмінних за сироватковим 25(OH)D, у межах кожної підгрупи за вживанням кальцію істотно не відрізнялася (p=0,388, 0,458 та 0,487 відповідно).
Крім того, автори порівняли МЩКТ шийки стегнової кістки та поперекових хребців відповідно до рівня щоденного вживання кальцію в межах груп достатнього і недостатнього вживання вітаміну D. Істотної різниці в МЩКТ стегнової кістки виявлено не було (p=0,508 та 0,311 відповідно). Натомість у показниках МЩКТ поперекових хребців спостерігалася достовірна тенденція до збільшення в межах групи достатнього рівня вітаміну D (p=0,087) та відсутність зв’язку рівня кальцію із МЩКТ за умов вітамінодефіциту (p=0,624).
Автори вивчали також відносний ризик (ВР) остеопенії та остеопорозу шийки стегнової кістки та поперекових хребців залежно від щоденного вживання кальцію та рівня сироваткового вітаміну D. Дані для моделі логістичної регресії були стандартизовані за віком, ІМТ, рівнем фізичної активності, анамнезом куріння, естрогенотерапії та переломів. Як група порівняння (референтна група) розглядалася підгрупа жінок після менопаузи, у яких щоденне вживання кальцію становило ≥800 мг/добу, а рівень сироваткового 25(OH)D – ≥20 нг/мл. З показниками цієї групи порівнювалися частота остеопенії та остеопорозу в решті груп.
ВР остеопенії та остеопорозу шийки стегнової кістки осіб із вживанням кальцію в межах 400-800 мг та сироватковим 25(OH)D <20 нг/мл, а також пацієнток, які споживали <400 мг кальцію щоденно на тлі такої ж сироваткової концентрації 25(OH)D, був значно вищим порівняно з референтною групою (ВР 2,167, 95% довірчий інтервал (ДІ) 1,195-3,932, p=0,011; ВР 2,242, 95% ДІ 1,256-4,003, p=0,006 відповідно).
При зіставленні різних підгруп із групою порівняння було також виявлено, що ВР остеопорозу/остеопенії поперекових хребців істотно відрізнявся майже в усіх підгрупах (група 1: ВР 3,044, 95% ДІ 1,569-5,906, p=0,001; група 3: ВР 2,721, 95% ДІ 1,382-5,359, p=0,004; група 4: ВР 2,213, 95% ДІ 1,090-4,492, p=0,028; група 5: ВР 2,993, 95% ДІ 1,372-6,530, p=0,006).
Обговорення
Автори дійшли висновку, що низький рівень вживання кальцію та недостатня сироваткова концентрація вітаміну D можуть призвести до зниження МЩКТ шийки стегнової кістки та поперекових хребців і, відповідно, до більшої частоти остеопенії та остеопорозу в жінок після
менопаузи. Згідно з отриманими результатами недостатнє споживання кальцію та низький рівень вітаміну D більш виражено впливає на МЩКТ поперекових хребців, ніж на МЩКТ шийки стегнової кістки. Більше того, нестача вітаміну D негативно впливає на МЩКТ поперекових хребців навіть за умов достатнього вживання кальцію.
Відомо, що концентрації вітаміну D та кальцію є вагомими факторами, які сприяють підтриманню МЩКТ на належному рівні (Hwang S. et al., 2015; Krall E. A., Dawson-Hughes B., 1993). Хоча абсолютної згоди щодо оптимальних сироваткових показників 25(OH)D на сьогодні не досягнуто, більшість експертів вважають, що показник 25(OH)D <20 нг/мл свідчить про дефіцит вітаміну D (Holick M. F., 2006; Romagnoli E. et al., 2014; Reid I. R., 2015). За умов нестачі сироваткового 25(OH)D виникають порушення метаболізму кістки, а саме посилення її резорбції остеокластами та втрата кісткової маси паралельно зі зниженням м’язової маси та погіршенням функціонування мускулатури внаслідок посиленої секреції паратгормону (Holick M. F. et al.,2005; Cipriani C. et al., 2013).
Кальцій є мінералом, задіяним у роботі скелетних та посмугованих м’язів; 99% кальцію міститься в кістках у формі гідроксиапатиту. Недостатнє споживання кальцію з продуктами харчування спричиняє зниження вмісту цього мінералу в кістці та, відповідно, зменшення МЩКТ, внаслідок чого через деякий час можуть розвинутися остеопенія та остеопороз (Dermience M. et al., 2015).
Cпіввідношення різних рівнів вітаміну D та вживання кальцію з показниками МЩКТ вивчалося в багатьох попередніх дослідженнях. Наприклад, крос-секційне дослідження за участю підлітків показало, що високодозова терапія холекальциферолом покращує всмоктування кальцію, однак ефект є незначущим та не забезпечує сприятливого впливу на МЩКТ (Hansen K. E. et al., 2015). Ще одне рандомізоване контрольоване дослідження порівнювало вплив високих та стандартних доз вітаміну D на зростання МЩКТ у жінок у період постменопаузи. Автори виявили, що ефективність впливу доз цього вітаміну, вищих за стандартні, на МЩКТ всіх досліджуваних кісткових ділянок жінок у постменопаузі не краща за таку традиційних доз (Grimnes G. et al., 2012).
Суперечливим залишається питання стосовно синергічного впливу кальцію та вітаміну D на стан МЩКТ, а також ефективності підтримки адекватних рівнів цих параметрів щодо запобігання виникненню остеопоротичних переломів через невелику кількість проведених робіт (Bauer D. C., 2014). Метою цього дослідження було з’ясувати частоту остеопенії та остеопорозу в різних за вживанням кальцію та рівнем вітаміну D групах, а не ризику переломів. Проте, оскільки ймовірність переломів зростає за умов остеопорозу, а це дослідження доводить, що в разі недостатнього вживання кальцію та низького сироваткового рівня вітаміну D збільшуються ризики остеопенії та остеопорозу як у шийці стегнової кістки, так і в поперекових хребцях, можна зробити висновок, що дефіцит кальцію та вітаміну D супроводжується підвищенням частоти переломів. Було визначено, що дефіцит кальцію та вітаміну D більш виражено впливає на поперекові хребці, ніж на шийку стегнової кістки.
Всупереч отриманим у цьому випробуванні результатам, велике рандомізоване дослідження Women’s Health Initiative за участю понад 36 тис. жінок у постменопаузальному періоді показало, що щоденне вживання 1000 мг кальцію та 400 МО вітаміну D не супроводжувалося зменшенням частоти переломів, хоча post hoc аналіз виявив таку тенденцію в жінок віком ≥60 років (Jackson R. D. et al., 2006).
На противагу вищезгаданому випробуванню метааналіз M. H. Murad і співавт. (2012) показав, що харчові добавки на основі комбінації кальцію та вітаміну D знижують ризик переломів, особливо в жінок старечого віку та осіб, які вживають недостатню кількість цих речовин із продуктами харчування.
E. S. LeBlank і співавт. (2015) повідомили, що корекція дефіциту вітаміну D в асимптоматичних пацієнтів здатна знизити рівень смертності в осіб похилого віку, а також зменшити частоту падінь, однак не переломів. Це підкреслює важливість адекватного рівня сироваткового вітаміну D, але вказує, що достатнє вживання цього вітаміну не знижує ризик переломів. Натомість це дослідження показало необхідність підтримання відповідних сироваткових концентрацій вітаміну D, виявивши збільшений ризик остеопенії та остеопорозу поперекових хребців у підгрупі недостатнього сироваткового рівня 25(OH)D на тлі адекватного вживання кальцію порівняно з референтною групою.
Результати цього аналізу не повністю відповідають даним попередніх досліджень. Однак ця робота є суттєвим внеском у вивчення поєднаних впливів кальцію та вітаміну D на показники МЩКТ стегнової кістки та поперекових хребців у жінок після менопаузи, а також у визначення ризику остеопорозу залежно від різних рівнів вітаміну D та кальцію.
Достатній вміст вітаміну D та адекватне щоденне вживання кальцію, безсумнівно, реалізують сприятливий вплив на МЩКТ і загальний стан кісткової системи. Недостатність будь-якого із цих двох компонентів негативно впливає на МЩКТ, особливо в поперекових хребцях. В умовах нестачі і кальцію, і вітаміну D частота остеопенії та остеопорозув шийці стегнової кістки зростає у 2,242 раза, а в поперекових хребцях – у 3,044 раза.
Автори підкреслили важливість подальших досліджень для встановлення точних меж, необхідних для профілактики, рівня вітаміну D та кількості вживаного з харчовими продуктами кальцію.
Отже, вміст у крові вітаміну D та рівень щоденного вживання кальцію є значущими показниками, які впливають на МЩКТ, визначену в шийці стегнової кістки та поперекових хребцях у жінок після менопаузи. Крім того, дефіцит вітаміну D негативно впливає на МЩКТ поперекових хребців, збільшуючи ризик остеопорозу навіть за умов достатнього вживання кальцію. Таким чином, застосування харчових добавок на основі вітаміну D та кальцію в жінок після менопаузи є дієвим заходом профілактики остеопорозу та переломів.
Chon S.J., Koh Y.K., Hoe J.Y. et al. Effects of vitamin D deficiency and daily calcium intake on bone mineral density and osteoporosis in Korean postmenopausal woman. Obstet Gynecol Sci 2017; 60 (1): 53-62 https://doi.org/10.5468/ogs.2017.60.1.53
Переклала з англ. Лариса Стрільчук
Медична газета «Здоров’я України 21 сторіччя» № 18 (415), вересень 2017 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Дисліпідемія та атеросклеротичні серцево-судинні захворювання (АСССЗ) є провідною причиною передчасної смерті в усьому світі (Bianconi V. et al., 2021). Гіперхолестеринемія – третій за поширеністю (після артеріальної гіпертензії та дієтологічних порушень) фактор кардіоваскулярного ризику в світі (Roth G.A. et al., 2020), а в низці європейських країн і, зокрема, в Польщі вона посідає перше місце. Актуальні дані свідчать, що 70% дорослого населення Польщі страждають на гіперхолестеринемію (Banach M. et al., 2023). Загалом дані Польщі як сусідньої східноєвропейської країни можна екстраполювати і на Україну....
Сечова кислота (СК) – кінцевий продукт метаболізму пуринів, який здебільшого синтезується в печінці та виводиться нирками і кишечником [1, 2]. Гіперурикемія – підвищений рівень СК у сироватці крові – є метаболічною основою подагри, одного з найпоширеніших запальних артритів. У середні віки подагра вважалася хворобою надмірності аристократії, нині її поширеність зростає у всьому світі через зміни в харчуванні, переважання в дієті оброблених продуктів, фруктози та збільшення поширеності ожиріння [3]....
Глюкокортикоїди (ГК), які використовуються з початку 1950-х рр., стали невід’ємною частиною лікування ревматоїдного артриту (РА) [1]. Ключовою перевагою ГК є швидке настання ефекту, особливо порівняно з класичними синтетичними хворобомодифікувальними антиревматичними препаратами (ХМАРП) на кшталт метотрексату. Відповідно, ГК мають привабливий профіль для лікування спалахів хвороби або для застосування в ролі засобів для бридж-терапії на ранніх стадіях РА в очікуванні ефекту класичних синтетичних ХМАРП. Ця стратегія широко використовується після публікації результатів дослідження COBRA в 1997 р. [2]. ...
Гостре розтягнення зв’язок гомілковостопного суглоба (ГРЗГС) є поширеним, інвалідизувальним, клінічно значущим захворюванням, щодо якого по медичну допомогу щороку звертається >1 млн пацієнтів [1]; асоціюється зі значним соціально-економічним тягарем [2]. Майже 16-40% випадків ГРЗГС – спортивна травма, а час одужання є дуже важливим для спортсменів, професіоналів та осіб, котрі готуються до великих змагань. Найпоширенішими (85%) є латеральні (бічні) розтягнення зв’язок гомілковостопного суглоба; особливо часто ушкоджується передня таранно-гомілкова зв’язка – зазвичай унаслідок високошвидкісної інверсії та внутрішньої ротаційної травми [3]; ≈40% розтягнень гомілковостопного суглоба мають ризик хронізації. Характерними ознаками ГРЗГС є біль під час навантаження, нестабільність гомілковостопного суглоба та проблеми з рухливістю [4-6]....