Стабільна стенокардія: які препарати яким пацієнтам призначати
Попри наявність сучасних технік черезшкірного коронарного втручання (ЧКВ) й аортокоронарного шунтування (АКШ) значна кількість пацієнтів зі стабільною ішемічною хворобою серця (ІХС) продовжують страждати від симптомів стенокардії.
У багатьох рандомізованих дослідженнях і метааналізах було продемонстровано, що приблизно в 30% пацієнтів, які перенесли реваскуляризацію, симптоми стенокардії зберігаються незалежно від використаної процедури (ЧКВ або АКШ). Отже, такі пацієнті часто потребують призначення антиангінальних препаратів. Настанови Європейського товариства кардіології (ESC, 2013) з ведення стабільної стенокардії рекомендують застосовувати препарати першої і другої лінії; проте такі пацієнти майже завжди мають декілька супутніх факторів ризику або коморбідних станів, які, з одного боку, змінюють підхід до лікування, а з іншого – можуть призводити до розвитку ІХС. Спробуємо узагальнити наявні в рекомендаціях докази щодо ведення стабільної стенокардії з метою більш персоналізованого лікування пацієнтів відповідно до їх особливостей і супутніх захворювань.
Лікування стабільної стенокардії в специфічних умовах
Рівні артеріального тиску. Поточні настанови ESC з лікування стабільної стенокардії рекомендують застосовувати блокатори ренінангіотензинової системи (РАС), оскільки вони можуть покращувати прогноз, а також блокатори кальцієвих каналів (БКК), бетаблокатори і нітрати тривалої дії для полегшення симптомів. Проте слід зважати, що блокаторам РАС, так само як і БКК та бетаблокаторам, притаманний значний антигіпертензивний ефект. Фактично вони є чотирма з п’яти основних класів антигіпертензивних препаратів, які настановами Європейського товариства гіпертензії (ESH) і ESC рекомендуються для лікування артеріальної гіпертензії. У пацієнтів зі стабільною стенокардією, які потребують антигіпертензивної терапії, ESH/ESC також надають перевагу цим препаратам, оскільки на додачу до зниження артеріального тиску (АТ) вони мають інші позитивні ефекти (стосовно прогнозу або симптомів).
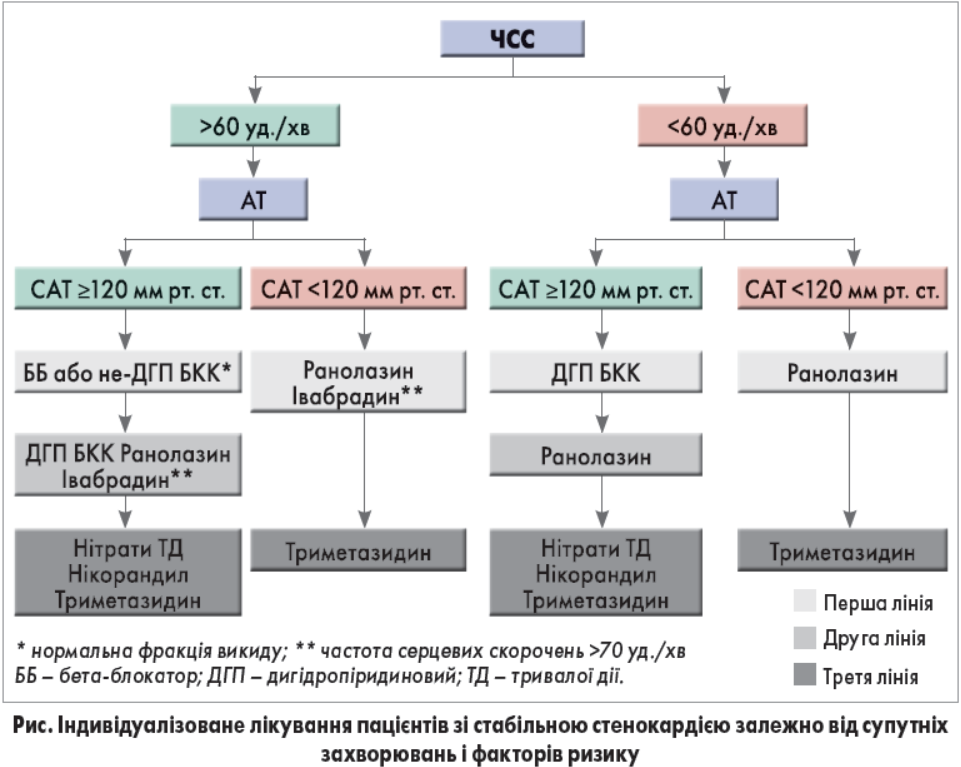
Утім, у пацієнтів з низькими рівнями АТ із призначенням цих препаратів виникає проблема. В осіб зі стабільною стенокардією низькі рівні АТ можуть провокувати кардіоваскулярні події, що пояснюється так званим феноменом Jкривої (підвищення частоти несприятливих подій у разі значного зниження АТ). Дотепер не встановлено, нижче якого рівня АТ у пацієнтів зі стабільною ІХС підвищується ризик; зазвичай пороговим показником вважають систолічний АТ (САТ) 120 мм рт. ст. Нещодавно проведений аналіз даних 22 672 пацієнтів зі стабільною ІХС (реєстр CLARIFY) показав, що САТ <120 мм і діастолічний АТ (ДАТ) <70 мм рт. ст. асоціюються зі збільшенням ризику кардіоваскулярних подій на 56 і 41% відповідно. Крім того, в багатьох дослідженнях повідомлялося про підвищену частоту інфаркту міокарда в пацієнтів з хворобою серця в анамнезі, якщо їхній САТ <120130 мм рт. ст. У дослідженні SPRINT зниження САТ <120 мм рт. ст. призводило до підвищення частоти багатьох побічних ефектів, зокрема гіпотензії, запаморочення, електролітних порушень і гострого ураження нирок, при тому що користі стосовно інфаркту міокарда або інших серцевих подій не спостерігалося. Нещодавно було запропоновано алгоритм, згідно з яким у пацієнтів із САТ <120 мм рт. ст. слід утримуватися від призначення АТзнижувальних антиангінальних препаратів, щоб запобігти надмірному зниженню АТ (рис.). Натомість у таких пацієнтів рекомендується застосовувати медикаменти, що не впливають (або виявляють мінімальну активність) на рівні АТ.
Частота серцевих скорочень (ЧСС). Переконливі докази свідчать, що в пацієнтів з ІХС підвищена ЧСС є несприятливим патофізіологічним фактором, оскільки вона збільшує потреби міокарда в кисні, призводячи до ішемії і симптомів стенокардії. Для зниження ЧСС настанови ESC рекомендують застосовувати бетаблокатори, івабрадин і недигідропіридинові БКК. Проте слід зважати, що надмірне зниження ЧСС шкідливе з огляду на симптоми й ефекти, пов’язані з хронотропною неспроможністю, і може підвищувати ризик фібриляції передсердь (ФП). Після публікації результатів дослідження SIGNIFY, що продемонструвало підвищений ризик кардіоваскулярних подій і ФП у пацієнтів з надмірним зниженням ЧСС, постало питання про поріг, нижче якого ЧССзнижувальні препарати не слід використовувати. Нещодавно було запропоновано поріг 60 уд./хв (за винятком івабрадину, який не слід призначати при ЧСС <70 уд./хв відповідно до результатів дослідження SIGNIFY). У пацієнтів із ЧСС нижче цього порога рекомендується застосовувати препарати з мінімальним впливом або відсутністю впливу на ЧСС (рис.).
Лікування стабільної стенокардії за наявності супутніх захворювань
У настановах ESC з ведення стабільної стенокардії наводяться різні препарати для полегшення симптомів, але жоден із цих медикаментів не може покращити прогноз. Крім того, доцільність застосування антиангінальних засобів першої і другої лінії має однаковий рівень доказів. Отже, під час вибору препарату слід враховувати наявність у пацієнта супутніх захворювань, при яких будуть корисні додаткові (крім полегшення симптомів) ефекти лікування.
Пацієнти з діабетом. Близько 30% пацієнтів зі стабільною ІХС також страждають на цукровий діабет (ЦД). Наявність ЦД призводить до більш розповсюдженого ураження судин і більш тяжкого ішемічного навантаження (як ангінального, так і «німого»). Під час лікування пацієнтів зі стенокардією і ЦД слід надавати перевагу препаратам із позитивним або принаймні нейтральним метаболічним профілем.
Ранолазин – антиангінальний препарат, який має додатковий корисний ефект, а саме зниження глікозильованого гемоглобіну (HbA1c). У рандомізованому плацебоконтрольованому дослідженні застосування ранолазину супроводжувалося значним зниженням HbA1c, і пацієнтів, які досягли цільового рівня HbA1c (<7,0%), було значно більше в групі ранолазину порівняно з відповідним показником у групі плацебо (25,6 vs 41,2% відповідно; р=0,0004). У дослідженні призначення триметазидину (20 мг тричі на день упродовж 2 тиж) супроводжувалося зниженням рівнів глюкози плазми натще. Проте слід зазначити, що в цьому дослідженні, як і в більшості досліджень з триметазидином, брала участь мала кількість пацієнтів. Використання бетаблокаторів у пацієнтів із ЦД залишається спірним питанням, враховуючи підвищену частоту нових випадків діабету або погіршення глікемічного профілю в таких хворих. Проте ці шкідливі ефекти, схоже, властиві більшості бетаблокаторів без судинорозширювальних властивостей. Натомість бетаблокатори, які мають судинорозширювальний ефект, характеризуються позитивним метаболічним профілем, оскільки вони покращують чутливість до інсуліну і не погіршують ліпідний профіль.
Отже, в пацієнтів зі стенокардією та ЦД для полегшення симптомів рекомендується призначати ранолазин або бетаблокатори із судинорозширювальними властивостями з урахуванням їхнього корисного впливу на метаболічний профіль або ж такі препарати з нейтральним впливом на метаболічний профіль, як івабрадин, нікорандил, ББК і, можливо, триметазидин.
Cистолічна дисфункція лівого шлуночка (СДЛЖ). Приблизно 70% випадків серцевої недостатності (СН) зі зниженою фракцією викиду лівого шлуночка (ФВ ЛЖ) безпосередньо пов’язані з ІХС, і пацієнтам з СН і стабільною стенокардією доцільно призначати препарати, які на додачу до зменшення нападів стенокардії можуть покращувати прогноз. До останніх, зокрема, належать бетаблокатори й івабрадин (у пацієнтів із ФВ ЛЖ <40%). Натомість використання гідралазину / ізосорбіду динітрату замість традиційного інгібування ренінангіотензинальдостеронової системи може бути проблематичним, оскільки ця комбінація здатна зумовити напади стенокардії. Нікорандил і дигідропіридинові БКК є безпечними в пацієнтів зі СДЛЖ. На жаль, дані щодо пацієнтів з помірно зниженою (4049%) або збереженою (>50%) ФВ ЛЖ є обмеженими, дотепер жоден з препаратів не продемонстрував покращення прогнозу. Отже, в цій категорій хворих доцільно використовувати антиангінальні засоби, які виявляють позитивні ефекти на супутні захворювання.
Фібриляція передсердь може погіршувати симптоми стенокардії через підвищення ЧСС і споживання кисню міокардом. Тож у пацієнтів зі стабільною стенокардію і ФП слід застосовувати ЧССзнижувальні антиангінальні засоби, зокрема бетаблокатори та недигідропіридинові БКК. Івабрадин призначати не рекомендується, оскільки цей препарат є неефективним у разі ФП. Крім того, в дослідженні SIGNIFY івабрадин підвищував частоту ФП порівняно з плацебо (5,3 vs 3,8%; р<0,001). Натомість ранолазин може пригнічувати ФП і надшлуночкові аритмії загалом. У ретроспективному дослідженні за участю 393 пацієнтів, яким проводили АКШ, ранолазин (1500 мг перед втручанням, потім 1000 мг двічі на день 1014 днів) краще, ніж аміодарон, попереджував ФП після АКШ (17,5 vs 26,5%; р=0,035). Крім того, в дослідженні II фази комбінація ранолазину і низької дози дронедарону забезпечила значне зниження частоти ФП порівняно з відповідним показником для плацебо.
Можливі комбінації антиангінальних препаратів. Зазвичай у пацієнтів зі стабільною стенокардією для контролю симптомів потрібен не один препарат, проте не всі засоби можна комбінувати. Поєднувати івабрадин, ранолазин і нікорандил не рекомендується через невідомий профіль безпеки. На підставі результатів дослідження SIGNIFY комбінація івабрадину з недигідропіридиновими БКК протипоказана через значне зниження ЧСС. До того ж івабрадин метаболізується CYP3A4, що може призводити до клінічно значимих взаємодій з препаратами – індукторами або інгібіторами цього ізоферменту.
Список літератури знаходиться в редакції.
Стаття друкується в скороченні.
Kallistratos M. S., Poulimenos L. E., Manolis A. J. Stable angina pectoris: which drugs or combinations to use in which patients. European Society of Cardiology EJournal of Cardiology Practice. Vol. 15, № 8, 21 Jun 2017.
Переклав з англ. Олексій Терещенко
Медична газета «Здоров’я України 21 сторіччя» № 20 (417), жовтень 2017 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....