Сучасні стратегії ведення безсимптомної дисфункції лівого шлуночка
Хронічна серцева недостатність (СН) – прогресуюче захворювання, яке часто починається із систолічної дисфункції лівого шлуночка (СДЛШ) з подальшим розвитком симптомів, пов’язаних із перевантаженням рідиною та недостатньою перфузією органівмішеней. На ранніх стадіях СДЛШ зазвичай є безсимптомною, частково завдяки компенсаторним механізмам, у яких беруть участь автономна нервова система, нейрогормони, зміни структури та функції серця. Незважаючи на ці механізми, СДЛШ може прогресувати навіть за відсутності пошкодження міокарда.
Визначення та епідеміологія
Безсимптомна дисфункція лівого шлуночка (БДЛШ; СДЛШ без клінічної СН; доклінічна або субклінічна СДЛШ) – це порушення функції лівого шлуночка без явних симптомів та фізикальних ознак СН, важлива стадія в розвитку та прогресуванні хронічної СН. За даними багатьох досліджень, БДЛШ має принаймні таку саму розповсюдженість, як і СН, значно погіршує функціональні можливості, погіршує якість життя та асоціюється з підвищеною смертністю.
В одному з найбільших європейських досліджень з БДЛШ, North Glasgow MONICA Study, ехокардіографію (ЕхоКГ) провели 1640 чоловікам та жінкам віком від 25 до 74 років (без діагностованих кардіоваскулярних захворювань), випадково відібраним із міського населення (McDonagh T.A. et al., 1997). Дисфункція ЛШ, яку визначали як фракцію викиду лівого шлуночка (ФВЛШ) ≤30%, була виявлена у 2,9%; приблизно в половині випадків (1,4%) вона була безсимптомною. У разі використання порогового рівня ФВЛШ ≤35% розповсюдженість БДЛШ у популяції становила 5,5%. Подібні епідеміологічні показники відзначались у Фрамінгемському та Роттердамському дослідженнях (Lauer M. et al., 1992; Mosterd A. et al., 1999). Ці дані свідчать, що БДЛШ має значно більшу поширеність, ніж вважалося раніше.
Розповсюдженість БДЛШ зростає з віком і є в 28 разів вищою у чоловіків порівняно з жінками. Якщо враховувати супутні захворювання, найбільшу поширеність БДСЛ має в пацієнтів з діагностованою ішемічною хворобою серця (ІХС; 4,88,5%) та у хворих на цукровий діабет (16,7%).
Етіологія
У дослідженні SOLVD Prevention, в якому вивчали ефекти еналаприлу в пацієнтів з ФВЛШ ≤35% без симптомів СН, 83% випадків БДЛШ були обумовлені ІХС. У дослідженні North Glasgow MONICA Study ознаки ІХС мали 71% пацієнтів з БДЛШ. Артеріальна гіпертензія спостерігалася у 51% з БДЛШ, у тому числі у 33% – у поєднанні з ІХС. БДЛШ є початковим етапом розвитку клінічної СН, тому має інші спільні фактори ризику, якто куріння, зловживання алкоголем, малорухомий спосіб життя, ожиріння, вроджені вади серця тощо.
Природний перебіг
У спостережних популяційних дослідженнях БДЛШ асоціювалася з підвищенням кардіоваскулярної смертності (Gottdiener J. S. et al., 2002), загальної смертності (Gottdiener J. S. et al., 2002; McDonagh T.A., 2002) та частоти нефатальних кардіоваскулярних подій, якто інфаркт міокарда та інсульт (Gottdiener J. S. et al., 2002; Lauer M. S. et al., 1992).
У групах плацебо 5 рандомізованих контрольованих досліджень за участю понад 3500 пацієнтів із БДЛШ вірогідність прогресування БДЛШ у СН коливалася від 4,9 до 20% на рік, смертність становила 5,110,5% на рік. Ці показники смертності займають проміжне положення між відповідними показниками в пацієнтів з перенесеним інфарктом міокарда і збереженою функцією ЛШ та у хворих із систолічною СН (SOLVD Investigators, 1991; Flather M. D. et al., 2000). Ретроспективні аналізи дослідження SOLVD свідчать, що наявність ниркової недостатності, фібриляції передсердь або діабету асоціюється з особливо несприятливим прогнозом (Dries D. L. et al., 1998, 2000, 2001).
У дослідженні North Glasgow MONICA Study було продемонстровано, що пацієнти з БДЛШ мають гірші результати при тестуванні на тредмілі та знижену якість життя, оцінену за опитувальником SF36 (McDonagh T.A. et al., 1997; Robb S. D. et al., 1996).
Діагностика
З огляду на те, що БДЛШ є далеко не доброякісним станом, європейська робоча група розробила консенсусні рекомендації щодо скринінгу пацієнтів високого ризику в умовах первинної ланки медичної допомоги (D’Ambrosio G., Cricelli C., 2010). Згідно з цими рекомендаціями, ЕхоКГ доцільно проводити пацієнтам віком від 50 до 74 років без СН, які мають принаймні один із таких станів: ІХС, артеріальну гіпертензію з ураженням органівмішеней, цукровий діабет з ураженням органівмішеней, хворобу нирок, кардіоміопатію в сімейному анамнезі, променеву або хіміотерапію в персональному анамнезі, а також безсимптомну але значиму клапанну хворобу серця. Ці вікові межі обумовлені тим, що в пацієнтів віком до 50 років БДЛШ є малоймовірною, тоді як у більшості хворих із БЛДШ віком ≥75 років розвиваються симптоми. Крім ЕхоКГ, з метою скринінгу БДЛШ можна використовувати швидкий і доступний метод – визначення концентрації мозкового натрійуретичного пептиду (BNP) у сироватці крові. Рівень BNP 37,0 пг/мл має чутливість 80%, специфічність 100%, позитивну предиктивну цінність 100%, негативну предиктивну цінність 23% і точність 88% у виявленні БДЛШ (Karaca I. et al., 2007).
Лікування (первинна профілактика СН)
Ведення пацієнтів БДЛШ спрямоване на контроль факторів ризику та попередження або сповільнення прогресуючого ремоделювання шлуночків.
Стосовно фармакотерапії БДЛШ актуальними є такі рекомендації:
інгібітори ангіотензинперетворювального ферменту (ІАПФ) рекомендовані пацієнтам без симптомів зі зниженою (<40%) ФВЛШ (сила доказів А);
блокатори рецепторів ангіотензину II (БРА) рекомендовані пацієнтам з БДЛШ, які не переносять ІАПФ через кашель або ангіоневротичний набряк (сила доказів С);
β-блокатори можуть призначатися пацієнтам з БДЛШ (після інфаркту міокарда – сила доказів В, не після інфаркту міокарда – сила доказів С).
Слід звернути увагу, що лише рекомендація про призначення ІАПФ має найвищу силу доказів, тоді як доцільність застосування БРА та β-блокаторів обґрунтована теоретичними передумовами та непрямими доказами. З іншого боку, єдиним великим дослідженням, у якому було отримано переконливі докази профілактичної ефективності ІАПФ у пацієнтів із БДЛШ, є рандомізоване клінічне випробування еналаприлу SOLVD Prevention (1992). Крім еналаприлу, лікування БДЛШ серед офіційних показань до застосування має ще один ІАПФ – каптоприл. Утім, докази ефективності каптоприлу за цим показанням були отримані у специфічній популяції – в пацієнтів зі зниженою ФВЛШ після гострого інфаркту міокарда без явних ознак СН (дослідження SAVE, 1992).
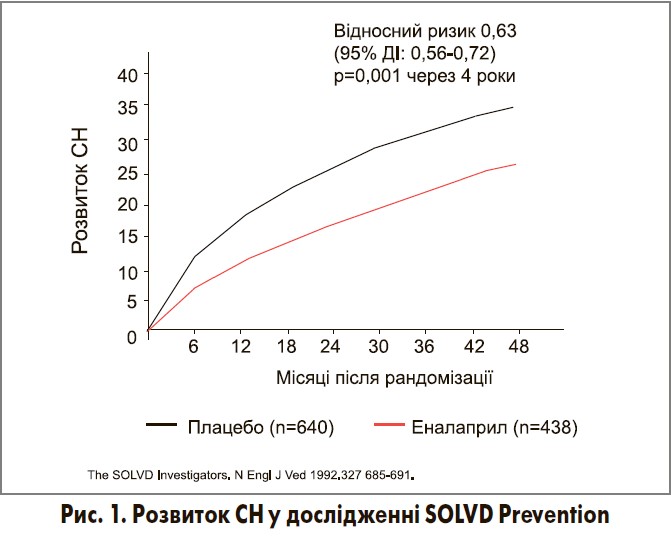
У дослідженні SOLVD Prevention взяли участь 4228 пацієнтів із БДЛШ, половина з яких приймала еналаприл у дозі 10 мг двічі на добу (з попереднім клінічним титруванням, починаючи з початкової дози 2,5 мг двічі на добу), а друга половина – плацебо. Це були пацієнти з І функціональним класом ХСН за NYHA із ФВЛШ <35%, які раніше не отримували медикаментозної терапії з приводу СН. Подальше спостереження (близько 4 років) продемонструвало значне (на 37%) і достовірне зниження ризику розвитку СН у пацієнтів, які приймали еналаприл, порівняно з групою плацебо (рис. 1). Крім того, терапія еналаприлом порівняно із застосуванням плацебо супроводжувалася достовірно меншою частотою розвитку нестабільної стенокардії та інфаркту міокарда (відповідно на 14 і 24%).
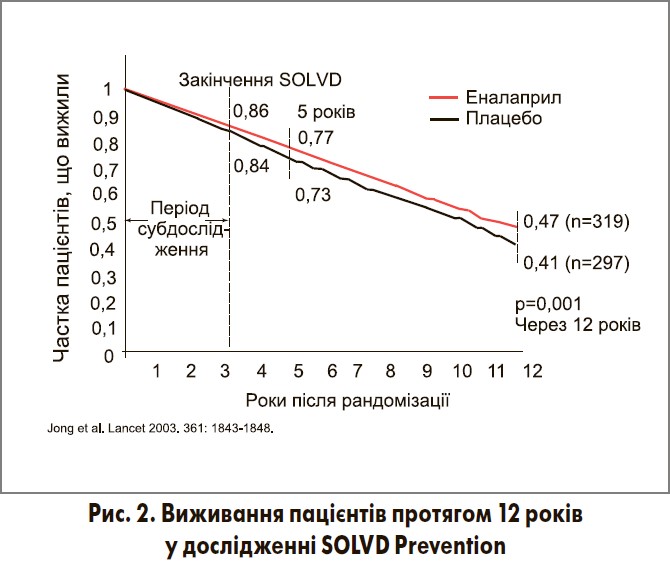
У дослідженні XSOLVD було простежено вплив еналаприлу на прогноз упродовж 4 років з урахуванням того, що після завершення дослідження SOLVD пацієнтів групи плацебо перевели на подальше постійне лікування еналаприлом. Протягом наступних восьми років було виявлено, що показник виживання пацієнтів, які почали приймати еналаприл ще до появи ознак СН, поступово зростав порівняно з хворими, які отримували плацебо, з відповідною достовірною різницею через 12 років загального спостереження (рис. 2).
За результатами XSOLVD, раннє призначення еналаприлу в дослідженні SOLVD Prevention сприяло збільшенню середньої тривалості життя на 9,2 міс (Jong P. et al., 2003).
Під час конгресу Американської колегії кардіології (АСС) у 2010 р. були представлені оновлені дані дослідження SOLVD. Після 23 років спостереження за європейською когортою пацієнтів встановлено, що раннє призначення еналаприлу асоціювалось із достовірним зниженням рівня загальної смертності на 16%. Середня очікувана тривалість життя пацієнтів, що отримували еналаприл від самого початку, збільшувалася на 28,3 міс порівняно з такою у хворих, яких перевели на еналаприл з прийому плацебо лише після завершення основного етапу дослідження (Rousseau M. F. et al., 2010).
Висновки
Безсимптомна дисфункція лівого шлуночка – широко розповсюджений патологічний стан, який асоціюється зі значно підвищеним ризиком розвитку СН і смерті.
Скринінг БДЛШ за допомогою ЕхоКГ та/або визначення рівня BNP є доцільним у пацієнтів віком 5074 роки з факторами ризику (ішемічна хвороба серця, артеріальна гіпертензія, діабет, обтяжений сімейний анамнез тощо).
Ведення БДЛШ (власне, первинна профілактика СН) включає контроль факторів ризику (відмову від куріння та зловживання алкоголем, нормалізацію артеріального тиску і маси тіла) та тривалу фармакотерапію ІАПФ. У разі непереносимості ІАПФ альтернативою є призначення БРА; пацієнтам з інфарктом міокарда в анамнезі додатково може бути рекомендоване лікування βблокатором.
Серед ІАПФ та препаратів інших класів надійні докази ефективності у пацієнтів з БДЛШ отримані лише для еналаприлу. У безсимптомних пацієнтів зі зниженою ФВЛШ еналаприл попереджує розвиток СН і значно подовжує тривалість життя.
Підготував Олексій Терещенко
Медична газета «Здоров’я України 21 сторіччя» № 21 (418), листопад 2017 р.
СТАТТІ ЗА ТЕМОЮ
Реімбурсація – це повне або часткове відшкодування аптечним закладам вартості лікарських засобів або медичних виробів, що були відпущені пацієнту на підставі рецепта, за рахунок коштів програми державних гарантій медичного обслуговування населення. Серед громадськості програма реімбурсації відома як програма «Доступні ліки». Вона робить для українців лікування хронічних захворювань доступнішим....
Хронічна кропив’янка (ХК) – це патологія, яка характеризується рецидивними нестійкими висипаннями з/без ангіоневротичного набряку, які виникають мало не щодня впродовж більш як 6 тиж [1]. Розрізняють два варіанти ХК – хронічна індукована кропив’янка (ХІК), або фізична кропив’янка, зумовлена певними фізичними подразниками, такими як тиск, тепло або холод, і більш поширена хронічна спонтанна кропив’янка (ХСК), яка розвивається у 80-90% випадків і характеризується відсутністю відомих екзогенних чинників і причин [2]. На це захворювання страждає від 0,5 до 1% населення світу, переважно особи жіночої статі [3]. Повторні симптоми часто призводять до порушень сну та чинять виражений негативний вплив на якість життя (QoL) [4]. ...
Метаболічноасоційована жирова хвороба печінки (МАЖХП) є однією з найактуальніших проблем сучасної гепатології та внутрішньої медицини в цілому. Стрімке зростання поширеності ожиріння та цукрового діабету (ЦД) 2 типу в популяції призвело до істотного збільшення кількості хворих на МАЖХП, яка охоплює спектр патологічних станів від неускладненого стеатозу до алкогольної хвороби печінки та цирозу, що розвиваються на тлі надлишкового нагромадження ліпідів у гепатоцитах. ...
Інфекція Helicobacter pylori (H. pylori) офіційно визнана інфекційним захворюванням і включена до Міжнародної класифікації хвороб (МКХ) 11-го перегляду, тому рекомендовано лікувати всіх інфікованих пацієнтів. Проте, зважаючи на широкий спектр клінічних проявів, пов’язаних із гастритом, викликаним H. pylori, лишаються специфічні проблеми, які потребують регулярного перегляду для оптимізації лікування. ...