Сучасні алгоритми діагностики та лікування мігрені
 Мігрень – це хронічне неврологічне захворювання, яке проявляється нападом сильного головного болю. Вказаний стан вивчають уже понад 3 тис. років, адже перші згадки були ще в стародавньому Єгипті. Головний біль мігренозного характеру порушує працездатність, концентрацію уваги, особливо в осіб розумової праці, нерідко призводячи до їхньої дезадаптації.
Мігрень – це хронічне неврологічне захворювання, яке проявляється нападом сильного головного болю. Вказаний стан вивчають уже понад 3 тис. років, адже перші згадки були ще в стародавньому Єгипті. Головний біль мігренозного характеру порушує працездатність, концентрацію уваги, особливо в осіб розумової праці, нерідко призводячи до їхньої дезадаптації.
На сьогодні мігрень є одним із найпоширеніших і соціально значущих хвороб, адже у світі близько 12% населення потерпають від неї. 2000 року мігрень було включено до списку захворювань, що мають глобальне значення та є соціальним тягарем для людства (Global Burden of Disease, 2000). Передусім це зумовлено як поширеністю хвороби, так і суттєвим впливом на якість життя людей, які від неї страждають. За даними Всесвітньої організації охорони здоров’я (ВООЗ), мігрень входить до 20 причин, що зумовлюють соціальну дезадаптацію. Так, 85% жінок і 82% чоловіків серед опитаних зазначають, що згаданий розлад суттєво знижує якість їхнього життя [1, 16]. За визначенням ВООЗ, мігрень є фактором ризику церебральних інсультів. Вона пов’язана зі збільшенням майже в 16 разів ризику виникнення інсульту у вагітних і загального ризику кардіоваскулярних подій в осіб жіночої статі. Як свідчать результати нейровізуалізаційних досліджень, мігрень може бути умовою ризику не тільки інсульту, але й «німих» інфарктів і ураження білої речовини головного мозку [2-4, 9].
Сьогодні у світі дедалі більше людей страждають на мігрень, зокрема жінки відчувають напади мігренозного болю в 2-3 рази частіше, аніж чоловіки, проте інтенсивність болю, як правило, вища в представників чоловічої статі. Мігрень все частіше спостерігається серед осіб молодого віку (пік захворюваності припадає на період від 25 до 34 років). Це потребує розроблення нових підходів до діагностики та лікування зазначеного захворювання.
Згідно з оглядом Міжнародного товариства боротьби з головним болем (IHS, 2012) мігрень діагностують лише в 48% пацієнтів, які страждають від головного болю, що повністю відповідає її критеріям. На жаль, левова частка людей, що потерпають від головного болю, не звертається до фахівців і не отримує адекватного лікування, а серед тих, хто приймає призначену терапію, менш ніж 30% задоволені її результатами [3, 5]. Відповідно до даних American Migraine Study II (AMS II) – великого телефонного інтерв’ю – тільки 5% пацієнтів, які хворіють на мігрень, отримували профілактичне лікування.
Щодо витрат на діагностику та лікування, то серед усіх існуючих захворювань мігрень посідає 20-те місце. Вони пов’язані як із відкриттям лікарняного (від видачі листка непрацездатності до його оплати), зниженням працездатності пацієнтів, так і з витратами на неадекватні діагностичні процедури і відповідну терапію. Отже, мігрень нині розглядають як хронічне захворювання головного мозку, що призводить до вираженої дезадаптації хворих і значних економічних витрат [6, 12]. У 1988 та 2004 р. було розроблено та впроваджено в практику стандартизовані діагностичні критерії Міжнародної асоціації головного болю [9, 17]. У червні 2013 р. було запропоновано та опубліковано новий (третій) перероблений варіант Міжнародної класифікації головного болю (МКГБ-3), бета-версію, що на сьогодні є найоптимальнішим варіантом.
Головний біль мігренозного характеру – лише суб’єктивний факт, який важко збагнути, оскільки для нього немає специфічних об’єктивних критеріїв. Основною клінічною ознакою цього захворювання є періодичні напади головного болю з характерними клінічними феноменами. Насамперед мігрень характеризується стереотипними нападами пульсуючого болю переважно односторонньої лобно-скронево-очної локалізації, що супроводжуються нудотою, іноді блюванням, поганою переносимістю яскравого світла і гучних звуків (фото- і фонофобією), а також сонливістю та млявістю після завершення нападу. Їй притаманні повторюваність епізодів загострення та посилення хвороби; різкий вияв якогось фізичного або психічного стану і спадкова схильність [1, 5-8, 10].
Клінічно перебіг мігрені можна розділити на декілька фаз: продрома, аура, головний біль з асоційованими симптомами, зникнення болю і постдромальний період. Мігренозні напади різняться за тяжкістю, часовими характеристиками, вираженістю супутніх симптомів як у хворих загалом, так і в кожного зокрема [1, 5-7, 10].
Патогенез
Наразі механізми розвитку мігрені до кінця не вивчені. Одним із факторів виникнення захворювання є спадково детермінована дисфункція вазомоторної регуляції. Так, приблизно 70% хворих на мігрень мають близьких родичів, в яких спостерігався головний біль мігренозного характеру в анамнезі [8].
Згідно із сучасними теоріями походження мігрені центральним механізмом розвитку її нападу стає активація тригеміно-васкулярної системи і серотонінергічних нейронів, які формують реакцію судин голови. Відомо, що при розвитку мігрені з аурою її симптоми (геміанопсія, парестезії, зорові порушення та утруднення мовлення) розвиваються в результаті поширення хвилі збудження нейронів кори головного мозку, яке активує аферентні (доцентрові) волокна трійчастого нерва, що йдуть від менінгеальних судин і тканин, а також від кровоносних судин головного мозку. Також установлено, що в разі виникнення мігрені з аурою або без аури внаслідок активації волокон трійчастого нерва вивільняються вазоактивні пептиди (субстанція Р та ін.), які зумовлюють нейрогенне запалення в стінках судин, дегрануляцію тучних клітин та активацію тромбоцитів. Останніми роками все частіше згадують про роль генетичних чинників мігрені, які найбільше пов’язані з розвитком рефрактерної та сімейної геміплегічної мігрені [8, 9].
Класифікація мігрені
Відповідно до Міжнародної класифікації головного болю розрізняють такі види мігрені [17]:
1.1. Мігрень без аури
1.2. Мігрень з аурою:
1.2.1. Мігрень із типовою аурою
1.2.2. Мігрень із тривалою аурою
1.2.3. Сімейна геміплегічна мігрень
1.2.4. Базилярна мігрень
1.2.5. Мігренозна аура без головного болю
1.2.6. Мігрень з аурою, що триває до 5 хв
1.3. Офтальмоплегічна мігрень
1.4. Ретинальна мігрень
1.5. Періодичні синдроми дитячого віку, які можуть передувати мігрені або асоційовані з нею:
1.5.1. Доброякісні пароксизмальні запаморочення дитячого віку
1.5.2. Альтернуюча геміплегія дитячого віку
1.6. Ускладнення мігрені:
1.6.1. Мігренозний статус
1.6.2. Мігренозний інфаркт
1.7. Мігренеподібні порушення, що не підпадають під критерії пунктів 1.1-1.6
Діагностичні критерії мігрені без аури
Варто зазначити, що у 80% пацієнтів спостерігається саме мігрень без аури. Діагностичні критерії мігрені без аури відповідно до МКГБ-3:
I – щонайменше 5 нападів, що відповідають критеріям II-IV;
II – тривалість нападів від 4 до 72 год (без лікування або в разі неефективної терапії);
III – головний біль характеризується принаймні двома з таких ознак: 1) одностороння локалізація; 2) пульсуючий характер; 3) інтенсивність болю від середньої до значної; 4) головний біль посилюється при звичайній фізичній активності або потребує її припинення (наприклад, підйом сходами);
IV – головний біль супроводжується хоча б одним із таких симптомів: 1) нудота та/або блювання; 2) фото- або фонофобія;
V – симптоми не відповідають критеріям інших діагнозів МКГБ-3 [5].
Приблизно в 5-10% загальної кількості пацієнтів мігрень з аурою виникає значно рідше.
Діагностичні критерії мігрені з аурою
Згідно з МКГБ-3 діагностичні критерії мігрені з аурою:
I – щонайменше 2 напади, що відповідають критерію II;
II – один або декілька з таких повністю оборотних симптомів аури: 1) зорові; 2) сенсорні; 3) мовні; 4) стовбурові; 5) ретинальні;
III – принаймні 2 з таких характеристик: 1) один як мінімум симптом аури поширюється поступово протягом ≥5 хв та/або ≥2 симптомів виникають послідовно; 2) кожен окремий симптом аури триває 5-60 хв; 3) не менше як один симптом аури – односторонній; 4) аура супроводжується або змінюється головним болем протягом 60 хв;
IV – не відповідає критеріям інших діагнозів МКГБ-3, транзиторні ішемічні атаки виключені [5, 12].
Діагностика мігрені
У деяких пацієнтів (близько 10% усіх хворих на мігрень) спостерігається співіснування її двох форм: виникають напади як з аурою, так і без неї. До того ж часто відбувається трансформація однієї форми мігрені в іншу протягом життя, поява симптомів аури без подальшого розвитку головного болю нерідко реєструється в більш зрілому віці у хворих на мігрень з аурою, що переважно не розпізнається і не діагностується.
Мігрень з аурою – комплекс неврологічних симптомів, які виникають безпосередньо перед або на початку головного болю мігренозного характеру, супроводжуючись повторюваними епізодами зворотних вогнищевих неврологічних симптомів, що зазвичай наростають протягом 5-20 хв і тривають не більше ніж 60 хв [1, 5-8, 10].
Клінічні критерії мігренозної аури:
- стереотипність та циклічність;
- супутній головний біль, зазвичай мігренозного типу;
- нейровізуалізація та інші методи дослідження виключають інший генез аури.
Типові форми аури відповідно до МКГБ-3 – зорова, сенсорна і дисфазія – у відсотковому співвідношенні супроводжують напад у 99, 30-54% та 20-32% пацієнтів відповідно [5, 10, 12, 13]. До рідкісних типів аури належать: нюхова, слухова, абдомінальна, рухова, аура при мігрені базилярного типу, у вигляді системного запаморочення, а також аура з порушенням нервово-психічних функцій [1, 4-8, 10].
Нерідко мігрень асоційована з коморбідними захворюваннями – епілепсія, вестибулярна дисфункція, сімейна дисліпопротеїнемія, синдром Туретта, есенціальний тремор, церебральна амілоїдна ангіопатія, ішемічний інсульт, депресія і тривога, астма, відкрите овальне вікно [2, 9,11]. Істотно модифікує клінічну картину мігрені наявність тривоги, депресії, панічних атак, соціальних фобій, адиктивної поведінки (алкогольна або ігрова залежність). Доволі часто згаданий розлад поєднується з бронхіальною астм ою, алергією, порушеннями роботи шлунково-кишкового тракту, пролапсом мітрального клапана, артеріальною гіпотензією або гіпертензією, синдромом Рейно. Мігрень може долучатися до таких загрозливих станів, як ішемічна хвороба серця (ІХС), епілепсія, церебральний інсульт. Зокрема, неефективність лікування мігрені може пояснюватись її поєднанням з іншими патологічними станами, а також недооцінюванням впливу тих хвороб, які супроводжують зазначений розлад або асоціюються з ним, у такий спосіб змінюючи клінічний перебіг одне одного.
Під час діагностування мігрені слід зосередити увагу на таких питаннях:
- коректність встановленого діагнозу мігрені;
- провести диференціальну діагностику як первинних цефалгій, так і виключити вторинний характер головного болю;
- установити конкретний різновид захворювання, ступінь його тяжкості та частоту нападів перед початком диференційованого лікування.
Для визначення ступеня тяжкості перебігу мігрені та оцінювання рівня дезадаптації пацієнта, який страждає на мігрень, широко використовують шкалу оцінки впливу мігрені на повсякденну активність та трудову діяльність пацієнта (MIDAS), розроблену професором R. Lipton і доктором W. Stewart (США). Питання, зазначені в ній, насамперед стосуються головного болю, який хворий відчував за останні 3 місяці. Отримані результати дають загальне уявлення про вплив мігрені на повсякденну активність пацієнта, а також можливість оцінити, як вона відображається на роботі або навчанні, веденні домашнього господарства, активному відпочинку та участі в сімейних і громадських заходах.
Лікування мігрені
Лікування мігрені включає 2 підходи:
- купірування цефалгічного нападу;
- проведення заходів профілактичної терапії.
Основними завданнями купірування мігренозного пароксизму є:
- швидко і надійно усунути напад та створити умови для уникнення його повторного розвитку;
- відновити адаптацію хворого в особистій, соціальній і професійній сферах життя;
- мінімізувати використання резервних препаратів і медикаментів;
- запобігти або зменшити прояв побічних ефектів;
- мінімізувати потребу в медикаментозному та інших видах лікування;
- оптимізувати вартість терапії.
Жінкам необхідно рекомендувати розпочинати лікування головного болю якомога раніше для того, щоб зменшити інтенсивність і тривалість нападу та мінімізувати асоційовані з ним симптоми (нудота, блювання, зниження працездатності, загальна слабкість і т. д.). Відповідно до клінічних рекомендацій із діагностики та лікування мігрені, головного болю напруги, кластерного і медикаментозно зумовленого головного болю Британської асоціації з вивчення головного болю (ВАР, 2014) купірування нападу може відбуватися в декілька етапів.
Перший етап – рекомендовано прості пероральні аналгетики, якщо потрібно, додавати протиблювотні засоби. Дозування аналгетиків, рекомендоване для переривання нападу мігрені, має бути вищим від стандартного, що пояснюється необхідністю швидкого досягнення терапевтичної концентрації. Їх слід приймати якомога раніше після початку мігренозної атаки. Для купірування болю може бути рекомендовано: аспірин 600-900 мг до 4 р/добу або ібупрофен 400-600 мг до 4 р/добу, або напроксен 750-825 мг із повторним прийомом у дозуванні 250-275 мг до 2 р/добу, або диклофенак натрію 50-100 мг (добова доза до 200 мг).
Другий етап – ректальні аналгетики, якщо потрібно, протиблювотні засоби. Супозиторії диклофенаку 100 мг (до 200 мг/добу) для купірування болю та супозиторії домперидону 30-60 мг (до 120 мг/добу), якщо необхідні для купірування нудоти і блювання.
Третій етап – специфічні протимігренозні препарати. До них належать триптани та ерготаміни. При цьому триптани, на відміну від симптоматичної терапії (перший і другий етапи), не слід використовувати заздалегідь перед атакою, вони більш ефективні на стадії наростання болю та неефективні при аурі. Ерготаміни показали свою ефективність в більш тривалому купіруванні болю та нижчій частоті рецидивів.
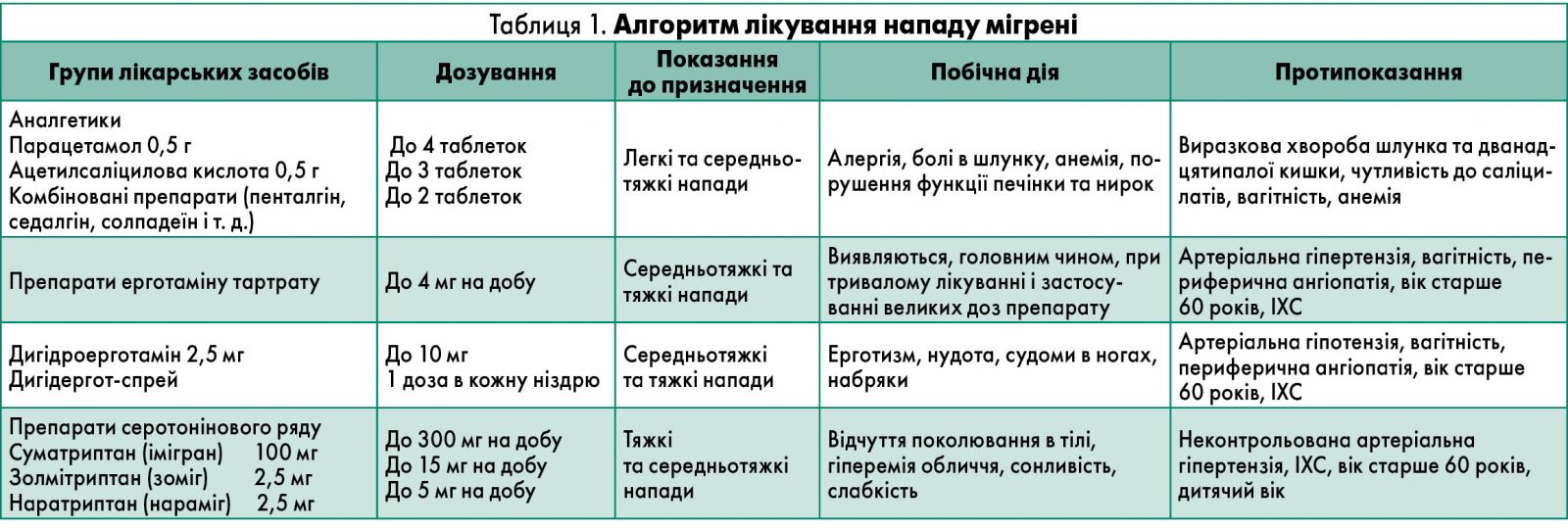
Четвертий етап – комбінована терапія. Комбінація 50 мг суматриптану і 500 мг напроксену більш ефективна в купіруванні мігренозних атак, аніж кожен вказаний препарат окремо. Поєднання засобів першого і третього, а пізніше другого і третього етапів терапії також може бути дієвим і давати очікуваний результат. Але при виборі терапії завжди потрібно оцінювати очікувані користь та ризик. У таблиці 1 наведено медикаментозні засоби, що застосовують під час лікування нападу мігрені.
На сьогодні розроблено низку фармацевтичних засобів, які впливають на всі ланки патогенезу мігрені. Одним з ефективних комбінованих протимігренозних препаратів є Номігрен Босналек®(Bosnalijek d.d., Боснія і Герцеговина). До його складу входять: ерготаміну тартрат (0,75 мг), пропіфеназон (200 мг), камілофіну хлорид (25 мг), меклоксаміну цитрат (20 мг) і кофеїн (80 мг).
Мішенню для впливу ерготаміну (основної діючої речовини препарату Номігрен Босналек®) є розширені церебральні судини. Кофеїн, що міститься у вказаному препараті, підвищує всмоктування ерготаміну в тонкому кишечнику, збільшуючи при цьому його біодоступність і лікувальний ефект. Пропіфеназон – це нестероїдний протизапальний засіб із центральною аналгезуючою дією. Меклоксамін блокує гістамінові рецептори, до того ж має м’яку седативну і протиблювотну дію.
Результати багатоцентрового рандомізованого дослідження клінічної ефективності Номігрену підтвердили його ефективність і хорошу переносимість (Dress-Kulow, 1983). Дослідження охопило 401 пацієнта (202 – з мігренню, 199 – з діагнозом мігренеподібної цефалгії). Так, прийом препарату Номігрен Босналек® був ефективним у 91,6% хворих, причому в 70% нападоподібний головний біль повністю зник або значно знизилась його інтенсивність та тривалість. Застосування Номігрену протягом 40 років свідчить про його високу клінічну ефективність і безпеку в лікуванні пацієнтів із мігренню.
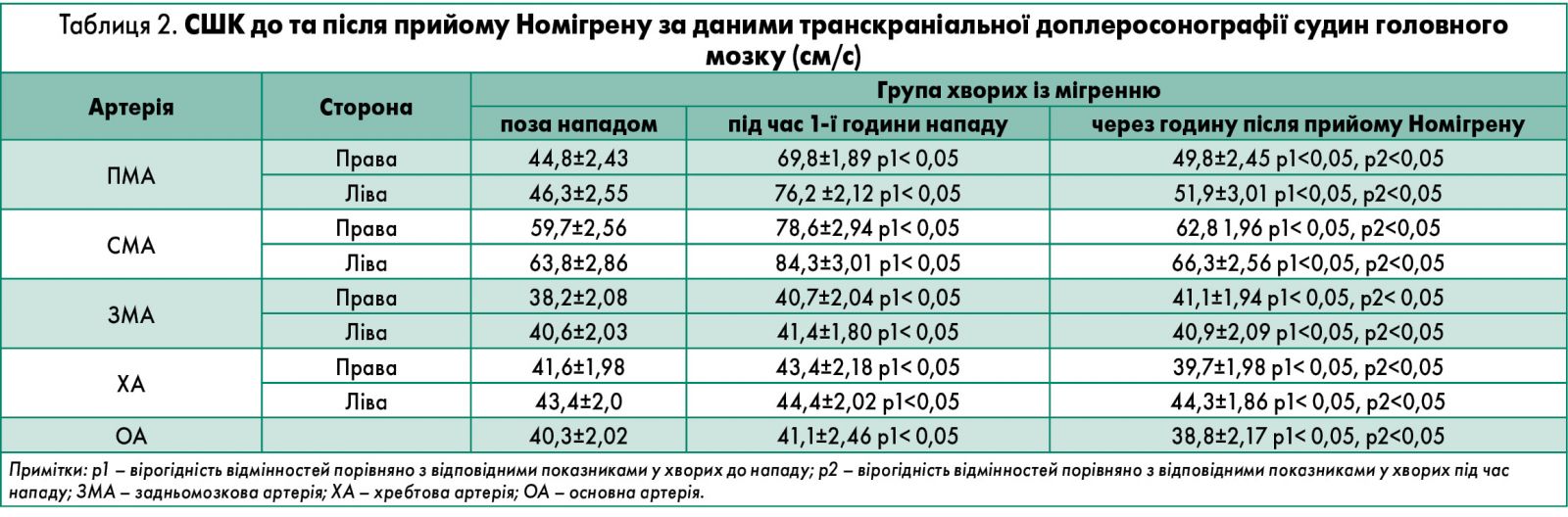
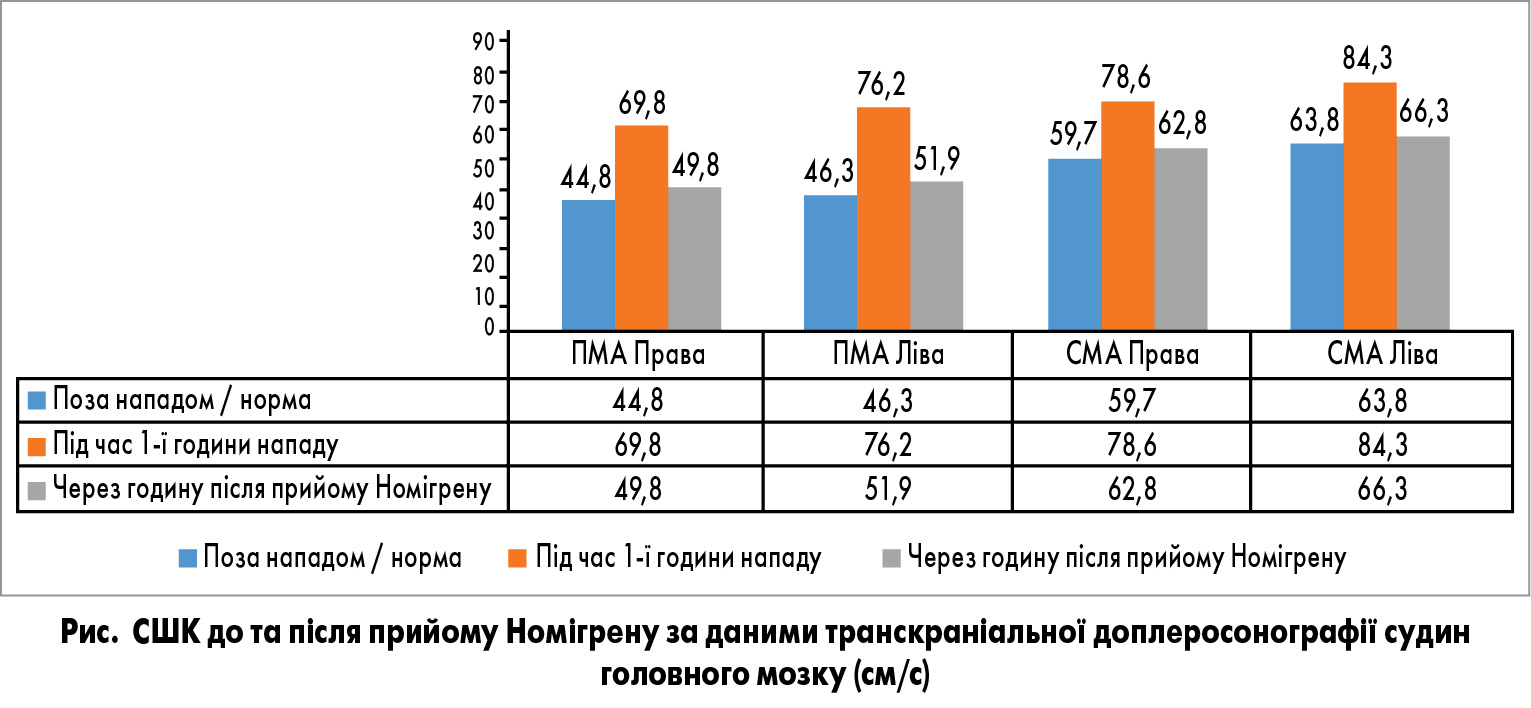
2005 року у Львівському національному медичному університеті ім. Данила Галицького було проведено наукову роботу щодо ефективності застосування препарату Номігрен у гострому періоді мігренозного головного болю за даними транскраніальної доплерографії судин головного мозку [11]. Отримані результати свідчать про доцільність його використання відповідно до рекомендованої схеми (по 1 таблетці двічі на добу з інтервалом 30 хв) при нападі мігрені. Дія вказаного засобу була асоційована з нормалізацією середньої швидкості кровотоку (СШК) у середньомозковій (СМА) та передньомозковій артеріях (ПМА) і клінічно виявлялася в зникненні чи значному зниженні інтенсивності головного болю (рис., табл. 2). За даними дослідження у 85% хворих (n=17) констатовано купірування мігрені, у 15% (n=3) – значне зниження інтенсивності головного болю після прийому 1 таблетки Номігрену та через 30 хв ще 1 (всього 2 таблетки).
У 2009 р. в Одеському державному медичному університеті проведено дослідження, де вивчали ефективність та обґрунтування доцільності використання препарату Номігрен у лікуванні головного болю у хворих на патологічну первинну артеріальну гіпотензію [8]. Група пацієнтів налічувала 43 жінки віком від 20 до 40 років, що страждали на артеріальну гіпотензію понад 5 років та переважно скаржилися на головний біль. У пацієнток фіксували також різного ступеня вегетативну дисфункцію, астеноневротичні реакції. Прийом препарату Номігрен Босналек® сприяв зменшенню вираженості цефалгії у 81,3% обстежених (n=35). До того ж позитивною була дія вказаного засобу і на вираженість вегетативної дисфункції, зокрема на тлі регресування больового синдрому. Ймовірно, внаслідок цього зменшилася вираженість астенічного симптомокомплексу, що насамперед вплинуло на підвищення працездатності, поліпшення емоційного стану. Позитивний результат проведеної терапії зберігався в 41,9% пацієнтів протягом 3 місяців і в 30,2% протягом 6 місяців.
Профілактика нападів мігрені
Профілактичне лікування проводять лише при відносно частих і тяжких нападах мігрені. Оскільки наразі немає універсального засобу для її терапії, вибір препарату, його дозування і тривалість курсу визначають суто індивідуально.
Для профілактики нападів мігрені застосовують здебільшого такі основні групи препаратів:
- вазоактивні засоби (бета-блокатори, блокатори кальцієвих каналів);
- антагоністи серотоніну (препарати, що містять похідні ріжків – кафетамін, вазобрал, беллатамінал, а також перитол, сандомігран);
- нестероїдні протизапальні засоби;
- антидепресанти (передусім амітриптилін, селективні інгібітори зворотного захоплення серотоніну);
- антиконвульсанти (карбамазепін, клоназепам, вальпроати, топірамат, габапентен).
У разі недостатнього ефекту монотерапії можливе їх комбіноване застосування для профілактики: антидепресантів із вазоактивними препаратами (бета-блокаторами, блокаторами кальцієвих каналів); антидепресантів із препаратами вальпроєвої кислоти [3].
Висновки
Мігрень – це головний біль із типовим набором симптомів, який не тільки погіршує якість життя пацієнта, але також є причиною суттєвих економічних витрат як для кожного хворого, так і держави загалом. Під час установлення діагнозу мігрені слід пам’ятати про сигнали небезпеки в обстеженні мігренозних цефалгій:
- зміна характеру та/або інтенсивності нападів при тривалому мігренозному анамнезі;
- пізній дебют (≥50 років);
- поява неврологічної симптоматики, якої не було раніше із супутніми ознаками, такими як блювання та ін.
Для ефективного лікування мігрені необхідно враховувати такі чинники: зосереджувати увагу на вірогідній вторинності мігренозного пароксизму, виявляти коморбідні порушення, оцінювати ступінь дезадаптації пацієнта, комплаєнс та розробляти індивідуальну тактику терапії.
Як бачимо, мігрень, незважаючи на начебто прості й чіткі критерії в її діагностиці, потребує і від лікаря, і від хворого досить копіткої праці задля досягнення успіху під час терапевтичного втручання.
Призначення специфічного протимігренозного препарату Номігрен Босналек® патогенетично обґрунтоване і доцільне для лікування головного болю в пацієнтів з мігренню. Номігрен – один із комбінованих специфічних протимігренозних препаратів у структурі процесу лікування, що ефективно впливає на кожну ланку патогенезу мігренозного нападу і дає змогу повністю купірувати його як на різних стадіях розвитку, так і в різних груп пацієнтів завдяки широкому профілю дії та безпечності.
Список літератури знаходиться в редакції.
Медична газета «Здоров’я України 21 сторіччя» № 3 (424), лютий 2018 р.
СТАТТІ ЗА ТЕМОЮ
Антибіотикорезистентність (АБР) визнано загрозою для глобального здоров’я, яка щороку спричиняє мільйони смертей в усьому світі. Невідповідне та надмірне використання антибіотиків (АБ) зумовлює підвищення стійкості мікробних збудників і негативно впливає на ефективність цих дуже важливих лікарських засобів. Завдяки Глобальному плану дій щодо АБР Всесвітня організація охорони здоров’я (ВООЗ) працює над поліпшенням нагляду за резистентністю до протимікробних препаратів і скороченням нераціонального використання АБ. ...
Медичні інформаційні кампанії спрямовані на поширення важливих знань про охорону здоров’я серед населення. З урахуванням потреб і інтересів понад семи мільярдів людей у світі міжнародні організації шукають способи етичного обміну важливими відомостями, без упередженості та несправедливості. Обізнаність у сфері охорони здоров’я має вирішальне значення для кожного, оскільки хвороби та інфекції можуть вразити будь-кого в будь-який час. Таким чином, важливо поширювати відомості про охорону здоров’я за допомогою зрозумілих кожному усних, письмових і візуальних засобів. Ця інформація має сприяти соціальному здоров’ю і не містити дискримінаційного контенту. Заходи з підвищення обізнаності про здоров’я допомагають пацієнтам ліпше розуміти стан свого здоров’я, а також можливі варіанти та методи лікування. Кампанія з підвищення обізнаності відрізняється від маркетингу товарів для здоров’я, оскільки не спонукає купувати той чи інший продукт, а намагається сприяти свідомішому ставленню до свого здоров’я. Глобальні дні громадського здоров’я пропонують великі можливості для підвищення обізнаності та розуміння проблем здоров’я і мобілізації підтримки дій від місцевої громади до міжнародної спільноти. ...
Стандарти медичної допомоги «Туберкульоз» розроблені на основі Клінічної настанови «Туберкульоз», яка ґрунтується на принципах доказової медицини з урахуванням сучасних міжнародних рекомендацій і підходів щодо профілактики, систематичного скринінгу, діагностики та лікування туберкульозу (ТБ) (у тому числі серед дітей і підлітків), відображених у клінічних настановах. Ознайомитися з клінічною настановою «Туберкульоз» можна за посиланням https://www.dec.gov.ua/mtd/tuberkuloz/....
РЕЗОЛЮЦІЯ РАДИ ЕКСПЕРТІВ. 16 грудня 2023 року у м. Києві відбулося засідання дискусійного клубу групи експертів у галузі неврології. Під час зустрічі колеги обмінювалися досвідом, проводили гарячі дискусії щодо ведення важких пацієнтів, нових рекомендацій та спільних пошуків шляхів порятунку. ...