Ранекса в лікуванні стабільної стенокардії напруги та хронічної серцевої недостатності зі збереженою фракцією викиду лівого шлуночка
…«Сутність грудної жаби як клінічного синдрому зводиться до двох основних пунктів: біль і смерть». Цьому визначенню хронічної ішемічної хвороби серця (ІХС) класика російської терапії і кардіології Д. Д. Плетньова більше ніж 100 років, і тим не менш уявлення про ІХС здебільшого не змінилося, як і не змінилися її симптоми та прогноз. Сьогодні, на тлі дієвих інвазивних методів лікування ІХС, вдається подовжити життя пацієнту, але захворюваність продовжує зростати і молодшати в усьому світі.
 Бачення сучасної кардіології можна визначити кількома напрямами, чітко сформульованими в рекомендаціях Європейського товариства кардіологів 2013 року [1]:
Бачення сучасної кардіології можна визначити кількома напрямами, чітко сформульованими в рекомендаціях Європейського товариства кардіологів 2013 року [1]:
- поліпшення прогнозу, запобігання виникненню інфаркту міокарда та раптової смерті й, відповідно, подовження життя;
- зменшення частоти та інтенсивності нападів стенокардії, а отже, підвищення якості повсякденного життя пацієнтів.
Засоби, що впливають на прогноз пацієнтів з ІХС, вивчені в багатьох міжнародних рандомізованих дослідженнях і чітко регламентовані тими ж рекомендаціями:
- щоденний прийом аспірину в малих дозах усіма пацієнтами;
- у разі непереносимості аспірину альтернативний прийом клопідогрелю;
- призначення статинів усім пацієнтам з ІХС (IA);
- призначення інгібіторів ангіотензинперетворювального ферменту (ІАПФ) або блокаторів рецепторів ангіотензину в разі наявності супутніх захворювань (артеріальної гіпертензії – АГ, хронічної серцевої недостатності – СН, цукрового діабету – ЦД) (IА).
Питання забезпечення контролю над симптомами, а отже, і поліпшення якості життя пацієнта залишається досить проблематичним і дискутабельним.
Під якістю життя (health related quality of life – HRQL) розуміють інтегральну характеристику фізичного, психологічного, соціального й емоційного стану пацієнта, що оцінюється виходячи з його суб’єктивного сприйняття. Тобто для підвищення якості життя недостатнім, хоча й вельми важливим, є завдання зменшення інтенсивності больового синдрому. Стенокардія є найбільш загрозливим і деструктивним для життя пацієнта проявом ІХС. Що частіше виникають епізоди стенокардії та що інтенсивніший характер вони мають, то гіршою є не тільки якість життя, а й прогноз. Не варто забувати, що стенокардія – це не тільки відчуття пацієнта, а й маркер порушення коронарного кровообігу, гемодинамічної обструкції коронарної артерії/артерій або глибини мікроваскулярного ураження серця. Проте якість життя кардіального пацієнта – це ще й поліпшення толерантності до фізичного навантаження і контроль порушень ритму, що також визначає його психологічний статус і соціальний комфорт.
Якість життя виходить на перший план у пацієнтів із хронічними захворюваннями з поганим прогнозом. Визначенню поганого прогнозу повністю відповідає хронічна ІХС, особливо якщо питання вже або ще не ставиться про планове хірургічне втручання або якщо стенокардія виникає після стентування чи шунтування судин серця.
Європейські рекомендації 2013 регламентують такі препарати для поліпшення симптоматики ІХС:
- короткодіючі нітрати для купірування нападів стенокардії (клас рекомендацій I, рівень доказів B);
- бета-блокатори та блокатори кальцієвих каналів (IA) як препарати першої лінії для контролю частоти серцевих скорочень (ЧСС) і симптоматики
- препарати другої лінії: довготривалі нітрати, івабрадін, нікоранділ, ранолазин (IIaB), триметазидин (IIbB).
У рекомендаціях підкреслюється, що в пацієнтів із коморбідними станами і непереносимістю препаратів першої лінії можливе призначення відразу препаратів другої лінії (IC).
Ранолазин (торгова назва Ранекса) – новий оригінальний антиангінальний та антиішемічний препарат, який не впливає на артеріальний тиск, ЧСС та периферичний опір судин, тобто жодним чином не впливає на центральну та периферичну гемодинаміку. Тому особливо привабливим ранолазин є в пацієнтів зі схильністю до брадикардії та гіпотонії, при яких інші класичні антиангінальні препарати, зокрема бета-блокатори та антагоністи кальцію, мають значно обмежену ефективність [2-4].
Ранолазин є препаратом, який шляхом селективного пригнічення пізнього натрієвого току суттєво впливає на внутрішньосерцеву гемодинаміку, а саме на діастолічне наповнення лівого шлуночка (ЛШ) [5-8]. Найважливішою складовою відповіді міокарда на пригнічення пізнього натрієвого току є зниження концентрацій внутрішньоклітинного кальцію, що супроводжується передусім поліпшенням діастолічного розслаблення. Зменшення діастолічної напруги сприяє більш якісному та легкому наповненню коронарних судин, що, своєю чергою, не тільки значно покращує кровопостачання міокарда, а й опосередковано запобігає розвитку аритмій та прогресуванню СН [5-9]. На сьогодні саме цей механізм вважається основним у комплексі антиішемічних та антиангінальних ефектів ранолазину.
Слід зазначити, що покращення діастолічної функції ЛШ (ДФЛШ) ранолазином відбувається без погіршення його систолічної функції, тому що ранолазин не зменшує піковий вхідний натрієвий або кальцієвий ток. Цей ефект дозволяє використовувати ранолазин у хворих із будь-якою фракцією викиду (ФВ), що вигідно вирізняє його з-поміж інших антиангінальних засобів (бета-блокаторів та антагоністів кальцію) і робить препаратом вибору при ішемічній систолічній дисфункції міокарда (переважна більшість післяінфарктних пацієнтів). На сьогодні триває кілька досліджень з вивчення ефективності ранолазину в пацієнтів з гострим коронарним синдромом та інфарктом міокарда.
Ранолазин також є гарним метаболіком, із чим спочатку і пов’язували його ефективність у хворих на ІХС. Він впливає на енергетичний обмін у кардіоміоциті шляхом пригнічення ліполізу та активації гліколізу, в результаті чого в кардіоміоциті накопичується більша кількість аденозинтрифосфату [6, 9]. Цей ефект також опосередковано зменшує ішемію міокарда та підвищує больовий поріг у пацієнтів з ІХС, що є особливо цінним саме в жінок, зважаючи на їхню високу чутливість до болю як такого та болю ішемічного походження зокрема.
У численних дослідженнях було доведено антиішемічну та антиангінальну ефективність ранолазину як у монотерапії, так і в потенціюванні антиангінальної активності антагоністів кальцію, бета-блокаторів і нітратів тривалої дії (MARISA, CARISA, ERICA) [10-12]. У досліджуваних пацієнтів достовірно зростала толерантність до фізичних навантажень, зменшувалася кількість нападів стенокардії та потреба в нітратах короткої дії.
Накопичені дані клінічних досліджень дозволяють констатувати, що ранолазин поліпшує глюкометаболічний гомеостаз, тобто є ефективним у пацієнтів із серцево-судинними захворюваннями та ЦД. Це підтвердили результати субаналізів декількох досліджень (MERLIN-TIMI, CARISA, ТERISA), у яких було продемонстровано статистично достовірне зниження рівня глікованого гемоглобіну і повторних епізодів ішемії у хворих на ЦД, а також частоти випадків прогресування порушень вуглеводного обміну до діабету [13-15]. Крім того, у пацієнтів із ЦД на тлі прийому ранолазину спостерігалося не тільки зменшення частоти та сили нападів стенокардії, а й зменшення дози та частоти прийому нітратів.
Як інгібітор вихідного току натрію у фазі реполяризації ранолазин збільшує на кілька мс тривалість потенціалу дії і QT-інтервалу. Проте він не впливає на механізми, що підвищують ризик розвитку шлуночкової тахікардії Torsade de pointes, тобто не має проаритмогенного ефекту [9]. Останні дані свідчать, що застосування ранолазину може навіть знижувати частоту випадків розвитку як шлуночкових аритмій, так і фібриляції передсердь (ФП) [16-19]. Сьогодні ранолазин можна позиціонувати як препарат другого ряду або комплексної антиаритмічної терапії ФП. Він навіть запропонований як засіб для самостійного зняття нападу ФП за принципом «рill in the pocket» (таблетка в кишені) у перші 10 хв після його виникнення [20]. Такі дані дозволяють віддавати перевагу призначенню ранолазину в пацієнтів зі стенокардією та ФП, особливо при неефективності або при неможливості призначення бетаблокаторів (гіпотонія, брадикардія) або в комплексі з бета-блокаторами та аміодароном. Щодо антиаритмічної активності ранолазину, то його не можна поєднувати з антиаритмічними препаратами класу Іа (хінідин тощо.) та класу ІІІ (соталол), проте це не стосується аміодарону.
Зважаючи на те, що у виникненні стенокардії велику роль відіграє ендотеліальна дисфункція, ранолазин вважається досить перспективним препаратом. У нещодавно опублікованих роботах доведено протизапальну та антиоксидантну дію ранолазину, що, своєю чергою, може зумовити поліпшення ендотеліальної функції в різних клінічних умовах [4, 21]. Доведений суттєвий вплив на ендотеліальну дисфункцію може вивести препарат із групи антиангінальних у групу прогнозмодифікуючих препаратів, чого не було з жодним відомим на сьогодні антиангінальним препаратом.
Таким чином, основною метою комплексної антиангінальної терапії та монотерапії Ранексою слід вважати, по-перше, зниження вираженості симптомів стенокардії та, по-друге, зменшення пов’язаних з нею порушень ритму та толерантності до фізичного навантаження.
Ранекса, з’явившись на ринку фармакологічних препаратів України декілька років тому, посіла своє гідне місце. Спочатку публікувалися статті з описами клінічних випадків застосування ранолазину в пацієнтів з різними варіантами стенокардії [22, 23]. У подальшому в міру накопичення досвіду застосування виникла потреба в узагальненні отриманих результатів. Метою цієї роботи було вивчити вплив Ранекси на клінічний стан, інструментальні показники структурнофункціонального стану та внутрішньо-серцевої гемодинаміки, а також на показники Холтерівського моніторування електрокардіографії (ХМЕКГ) у пацієнтів зі стабільною стенокардією напруги.
У дослідження були включені 26 чоловіків та 6 жінок з ІХС віком 42-62 роки (середній вік 55,3±0,6 року). Усім пацієнтам було діагностовано стабільну стенокардію II-III функціонального класу. Тривалість анамнезу стенокардії становила 2-6 років. У дослідження не включали післяінфарктних пацієнтів та осіб після проведення стентування або шунтування коронарних судин. (Вплив Ранекси на стан цієї категорії пацієнтів буде проаналізовано в іншій статті.) В усіх учасників дослідження фіксувався синусовий ритм. У 18 пацієнтів ІХС було підтверджено коронарографічно, 9 мали супутній ЦД 2 типу, 20 – АГ 1 або 2 ступеня. Порушення діастолічної функції лівого шлуночка (ДДЛШ) спостерігалося в усіх пацієнтів, що було умовою відбору учасників. Основним критерієм включення в дослідження був класичний стенокардитичний біль, який зберігався на тлі призначеної антиангінальної терапії першої лінії (нітрати, бета-блокатори, антагоністи кальцію). Усі пацієнти приймали прогнозмодифікуючу терапію ІХС (статини, аспірин, ІАПФ/сартани). Лікування не змінювали протягом 2 тиж перед призначенням ранолазину.
Структурно-функціональний стан серця оцінювали за даними ЕхоКГ в одномірному та двомірному режимах з кольоровою, імпульсною та постійно-хвильовою доплерографією за допомогою ехокардіографу Мy Lab 25 (Італія). Для з’ясування стану ЛШ та систолічної функції визначали та розраховували кінцево-систолічний і кінцево-діастолічний розміри (КСР; КДР) та об’єми (КСО; КДО), товщину міжшлуночкової перегородки (ТМШП) та задньої стінки ЛШ у діастолу (ТЗСЛШ), поперечний розмір лівого передсердя (ЛП), поперечний розмір правого шлуночка (ПШ) та правого передсердя (ПП). Розраховували масу міокарда ЛШ (ММЛШ) та відносну товщину стінок (ВТС). Паралельно визначали індексовані показники: індекс маси міокарда ЛШ (ІММЛШ), кінцево-систолічний та кінцево-діастолічний індекси (КСІ; КДІ).
ДФЛШ оцінювали за даними доплерехокардіографії в імпульсному та тканинному режимах. Визначали такі показники трансмітрального кровотоку: максимальну швидкість раннього діастолічного наповнення (Е), пізнього діастолічного наповнення (А) та їх співвідношення (Е/А), час сповільнення раннього діастолічного наповнення (Тdec) та час ізоволюметричного розслаблення (IVRT), час децелерації (DТ), а також E´ та A´, з визначенням співвідношення E/E´.
ХМЕКГ виконували в амбулаторних та стаціонарних умовах за допомогою апарату моделі 3225 «ДІАКАРД» (АОЗТ «Сольвейг», Україна). Визначали такі показники: середню добову ЧСС, загальну кількість шлуночкових екстрасистол (ШЕС) за добу, загальну кількість надшлуночкових екстрасистол (НШЕС) за добу, співвідношення НШЕС та ШЕС у пасивний та активний періоди (НШЕСпас/НШЕСакт, ШЕСпас/ШЕСакт), середню кількість епізодів депресії ST за добу та сумарну добову тривалість депресії сегмента ST.
Оцінка показників добової варіабельності ритму серця (ВРС) проводилася за допомогою ХМЕКГ. Оброблювали дані за допомогою системи аналізу ВРС HRV, яка входить до складу холтерівських систем моніторування ЕКГ «Діакард» виробництва фірми «Сольвейг» (Україна). Відповідно до рекомендацій вивчали часові і частотні показники ВРС: стандартне відхилення NN інтервалу (SDNN); % сусідніх NN інтервалів, різниця між якими перевищує 50 мс (pNN50%); квадратний корінь суми квадратів різниць тривалості сусідніх інтервалів NN (RMSSD); потужність у діапазоні низьких частот (0,04-0,15 Гц) (LF); потужність спектра високочастотного компонента (0,15-0,4 Гц) (HF); відношення LF до HF (LF/HF).
Аналіз даних виконувався 3 рази впродовж дослідження: при включенні (базовий рівень), через 1 та 3 міс. Пацієнти приймали Ранексу по 1 таблетці 500 мг 2 р/добу, у разі потреби дозу збільшували до 1000-2000 мг на добу.
Статистичний аналіз результатів дослідження проводили за допомогою методів варіаційної статистики з використанням програми StatSoft Statistica v.12. Результати дослідження представлені для кількісних величин як медіана та інтерквартильний розмах (25 і 75 персантиль) і для відносних величин у вигляді %. Достовірність різниці % розрахована за критерієм χ2. Достовірність різниці величин показників при порівнянні 2 незалежних вибірок розрахована методами непараметричної статистики Mann-Whitney U test. Значення р<0,05 вважали як достовірну різницю між порівнюваними групами.
Обговорення отриманих результатів
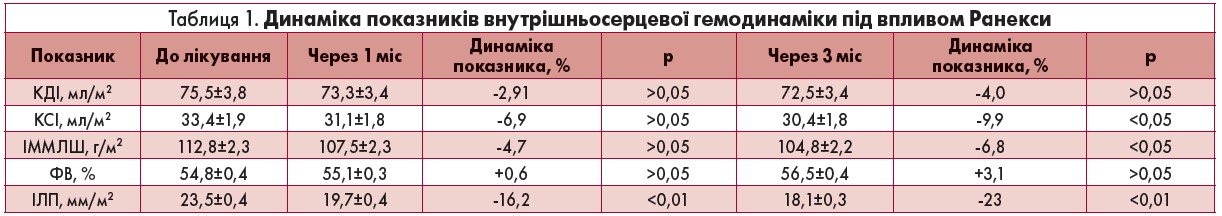
Усі пацієнти мали певні ознаки серцево-судинного ремоделювання, зважаючи на тривалий анамнез захворювання, стійкий характер кардіалгій та коморбідність (АГ, ЦД). У 12 учасників дослідження реєструвалося концентричне ремоделювання та концентрична гіпертрофія ЛШ (ГЛШ), у 20 – ексцентрична ГЛШ. Систолічна функція у всіх пацієнтів була збережена: середня величина ФВ становила 54,8% (табл. 1).
Через 4 тиж лікування спостерігалася чітка тенденція до зменшення порожнини ЛШ: на 2,9% знизився показник КДІ та майже на 7% – КСІ, що зумовило тенденцію до зменшення ІММЛШ на 4,7% (табл. 1). Через 3 міс лікування тенденція до зменшення систолічного об’єму ЛШ досягла рівня достовірності (-9,9%, р<0,05), що обумовило появу тенденції до зростання ФВ ЛШ (+3,1%). Отже, через 3 міс постійного прийому Ранекси 1000-2000 мг/добу спостерігалися певні невеликі зміни структури та систолічної функції ЛШ, які в цілому не досягли рівня достовірності. Слід зазначити, що для істотного впливу на структурне ремоделювання ЛШ тримісячної терапії будь-яким препаратом було б не достатньо, до того ж у дослідження були включені хворі зі збереженою глобальною скоротливою здатністю міокарда. Отримані дані збігаються з результатами інших авторів щодо впливу тримісячного курсу ранолазину на стан діастоли та відсутність суттєвого впливу на систолу [24, 25]. Проте в інших роботах було отримано достовірне зростання ФВ на тлі прийому ранолазину в пацієнтів зі зниженою ФВ та суттєвими клінічними проявами хронічної СН [26].
Найважливішою складовою відповіді міокарда на зменшення пізнього току натрію через натрієві канали під дією ранолазину є зниження концентрацій внутрішньоклітинних натрію і кальцію, що супроводжується покращенням діастолічного розслаблення. Розвантаження діастоли є вкрай важливим для оптимізації внутрішньосерцевої гемодинаміки, отже, якість коронарного кровообігу залежить передусім від вільного наповнення коронарних артерій у діастолу. Зменшення діастолічної напруги серцевого м’яза, більш якісне його розслаблення дозволяє коронарним судинам збільшуватися в об’ємі і приймати в себе більшу кількість крові. Тому ранолазин, який забезпечує такий ефект, є потужним внутрішньоміокардіальним гемодинаміком.
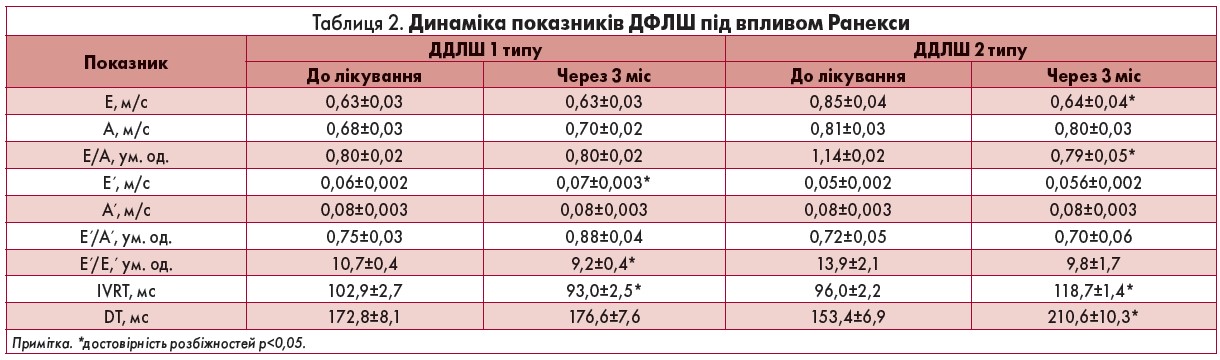
Оцінку стану діастоли проводили у двох групах: із ДДЛШ 1 та 2 типів; пацієнтів із ДДЛШ 3 типу в дослідження не включали. Медикаментозне розвантаження діастоли в такому разі навіть теоретично видається дуже сумнівним, зважаючи на перевагу фіброзу міокарда та дуже високу його жорсткість. Зважаючи на відсутність достовірних змін інструментальних показників стану діастоли через 1 міс лікування, у статті наведено результати тільки 3-місячного лікування ранолазином.
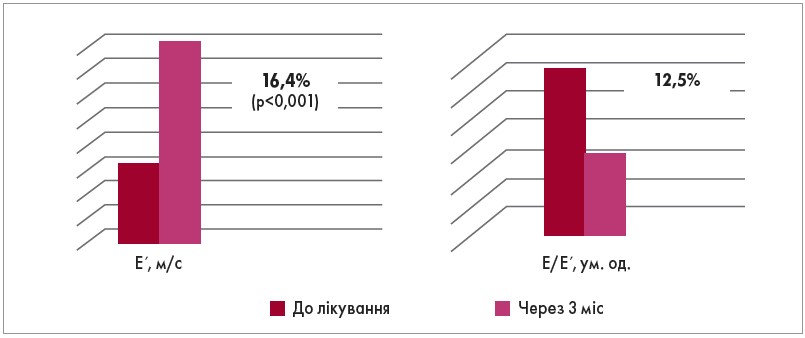
Позитивний вплив Ранекси на ДФЛШ у хворих із ДДЛШ 1 типу виявлявся в достовірному (р<0,05) зменшенні тривалості часу ізоволюметричного розслаблення (IVRT) майже на 10%, а також збільшенні швидкості руху фіброзного кільця мітрального клапана Е´ на 16,4% (табл. 2; рис. 1). Середню величину швидкості ранньої діастолічної хвилі Е´<0,09 м/с, виміряну в області фіброзного кільця мітрального клапана, вважають однією з найбільш значущих ознак уповільнення розслаблення міокарда ЛШ. Співвідношення Е/Е´ є регламентовано обов’язковим до вимірювання інформативним показником погіршення діастолічного розслаблення [27].
Наслідком достовірного збільшення значення показника Е´ у хворих 1-ї підгрупи стало істотне зниження співвідношення Е/Е´ на 12,5%, що свідчило про поліпшення наповнення ЛШ у діастолу переважно за рахунок процесів релаксації ЛШ (рис. 1).
Рис. 1. Зміни основних показників ДФЛШ під впливом Ранекси в пацієнтів із ДДЛШ 1 типу
У 3 із 18 пацієнтів цієї підгрупи після закінчення терапії основні діастолічні індекси (Е/А, IVRT, DT, Е/Е´, Е) досягли норми.
Зазначені зміни супроводжувалися гемодинамічним розвантаженням ЛП: його лінійний розмір достовірно зменшився з 4,0±0,1 до 3,7±0,2 см (р<0,05).
При 2 типі ДДЛШ зміни розслаблення поєднуються з певним зростанням жорсткості міокарда ЛШ, що супроводжується не зростанням, як при 1 типі ДДЛШ, а, навпаки, зменшенням тривалості як усієї діастоли, так і її складових. Цей вид ДДЛШ відображає більш значні порушення діастоли та певне підвищення кінцево-діастолічного тиску.
За даними тканинного доплера, у цій підгрупі хворих достовірних змін швидкісних показників Е´ і A´, а також співвідношення Е´/A´, на жаль, не відбулося навіть через 12 міс лікування Ранексою, що свідчило про складні порушення в структурі міокарда ЛШ та про більш суттєві зміни його діастолічного наповнення (табл. 2).
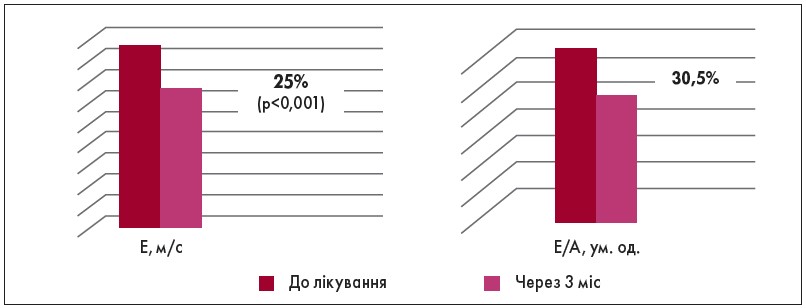
Проте у хворих із ДДЛШ 2 типу через 12 тиж терапії спостерігалися зміни часових та швидкісних показників трансмітрального кровотоку, що також було суттєвим компонентом розвантаження діастоли. Фіксувалося достовірне (р<0,05) збільшення тривалості інтервалів IVRT і DT, зниження швидкості раннього діастолічного наповнення Е на 25%, а також співвідношення Е/А на 30,5% (рис. 1). Це асоціювалося з достовірним зменшенням розміру ЛП з 4,4±0,1 до 4,0±0,1 см (р<0,05), що свідчило про зменшення кінцево-діастолічного тиску та тиску в ЛП. Перехід псевдонормального кровотоку (ДДЛШ 2 типу) у спектр з порушеним розслабленням (ДДЛШ 1 типу) після 3 міс лікування ранолазином спостерігався у 5 з 14 хворих.
Отже, 12-тижневе лікуванняРанексою суттєво поліпшило стан порушеної ДФЛШ у пацієнтів з ІХС з різними типами ДДЛШ. Ці зміни відбулися на тлі тенденції до зменшення порожнин серця та зростання ФВ ЛШ.
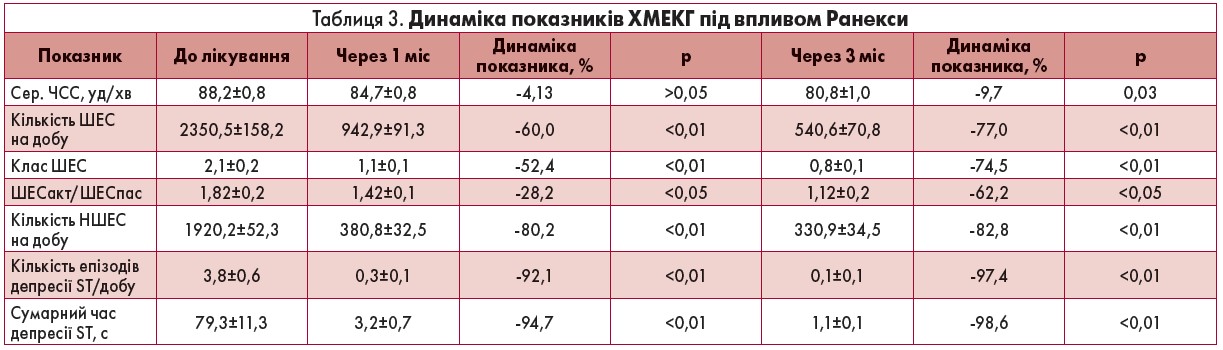
Однак найголовнішим остаточним ефектом Ранекси є все ж таки клінічне зменшення кількості та тривалості нападів стенокардії (антиангінальний ефект) та інструментально доведене зниження кількості та тривалості епізодів депресії сегмента ST (антиішемічний ефект). Аналіз даних ХМЕКГ чітко продемонстрував суттєвий антиішемічний ефект уже через 4 тиж лікування: на 92% зменшилася кількість епізодів депресії та на 94,7% – сумарний добовий час депресії сегмента ST (табл. 3). Через 12 тиж лікування ці показники становили вже 97,4 та 98,6% відповідно. Дані інструментального дослідження супроводжували суттєве зменшення кількості і тривалості стенокардитичних епізодів у всіх 32 пацієнтів, до того ж у 22 із них стенокардію було взято під контроль уже на 1-му міс лікування, у решти 10 пацієнтів відбулося суттєве зниження кількості нападів стенокардії. Слід зазначити, що в 7 пацієнтів дозу Ранекси було збільшено до 1500 мг, у 3 – до 2000 мг на добу у 2 прийоми.
Рис. 2. Зміни основних показників ДФЛШ під впливом Ранекси в пацієнтів із ДДЛШ 2 типу
Як уже наголошувалося вище, перевантаження кардіоміоцитів в умовах ішемії міокарда натрієм і, відповідно, кальцієм призводить не тільки до механічної дисфункції ЛШ, а й до електричної нестабільності міокарда, тому ранолазин, блокуючи пізній ток іонів натрію, діє як антиаритмік.
Якщо антиішемічна та антиангінальна дія Ранекси була досить суттєвою вже на першому місяці лікування, а ДФ достовірно поліпшилася лише через кілька місяців, то стосовно антиаритмічної дії спостерігався певний накопичувальний позитивний ефект. Через 4 тиж терапії кількість надшлуночкових ЕС, яких спостерігалося досить багато до початку прийому Ранекси (табл. 3), зменшилася відразу на 80% та через 3 міс – на 82,8%. Кількість шлуночкових ЕС через місяць зменшилася на 60%, через 3 міс – на 77%. Крім загальної добової кількості ЕС було проаналізовано їх добовий розподіл. На початку лікування співвідношення їх кількості в активний період доби до кількості в пасивний період було 2,2 та 1,82 відповідно. Цей розподіл свідчив про переважання денних ЕС. Вища денна аритмічна активність серця обумовлена більшою мірою денною фізіологічною, а також активованою ішемією гіперсимпатикотонією.
Антиаритмічний вплив Ранекси сприяв не тільки суттєвому зменшенню загальнодобової кількості ЕС, а і їх добовому перерозподілу. Зменшення співвідношення ЕСакт/ЕСпас свідчило про перевагу впливу саме на денні аритмії, активовані симпатичною нервовою системою. Подальший аналіз виявив також достовірне зменшення ЧСС через 12 тиж лікування майже на 10% (табл. 3). Хоча Ранекса безпосередньо не впливає на ЧСС, можна припустити, що її зменшення відбулося за рахунок поліпшення якості життя, зменшення кількості та тривалості кардіалгій та схвильованості пацієнтів щодо прогнозу захворювання.
Упродовж останніх років дослідження ВРС є одним з доступних неінвазивних методів стратифікації ризику в пацієнтів із серцево-судинною патологією, особливо з ІХС. Цей метод використовують для вивчення стану вегетативної регуляції серцевого ритму, прогнозу захворювання та оцінки ефективності лікування. Очевидно, говорити про прогностичне значення показників можна лише в пацієнтів із структурним захворюванням серця, зокрема після перенесеного інфаркту міокарда або із СН високого функціонального класу [28, 29]. Проте результат впливу лікарських засобів на стан автономної нервової системи (АНС) у пацієнтів зі стабільними формами ІХС, є актуальним і цікавим питанням, яке вивчається при оцінці ефективності всіх серцево-судинних препаратів.
Найбільш інформативними інтегральними часовими показниками ВРС є SDNN та RMSSD, визначені протягом 24 год. Вони залежать від активності обох відділів вегетативної нервової системи і характеризують стан вегетативної регуляції в цілому. Їх збільшення або зменшення свідчить про зміщення вегетативного балансу у бік переважання одного з відділів АНС. Найчастіше про підвищений ступінь ризику свідчить зниження часових показників ВРС, що вказує на послаблення активності парасимпатичного відділу АНС і зниження захисту серця від виникнення життєво небезпечних аритмій. В учасників дослідження під впливом Ранекси спостерігалася тенденція до зростання SDNN через 1 міс на 2,8% та достовірне зростання на 7% – через 3 міс лікування (табл. 4). RMSSD підвищився на 15 та 17% відповідно.
Найбільш інформативним спектральним показником ВРС, який відображає баланс активності симпатичного і парасимпатичного відділів АНС, є симпатопарасимпатичний коефіцієнт – LF/HF (LF – низькочастотний компонент спектра, який більшою мірою відображає активність симпатичної нервової системи; HF – високочастотний компонент спектра, який пов’язаний з дихальною аритмією і переважно відображає активність парасимпатичного відділу АНС). У пацієнтів нашого дослідження симпато-парасимпатичний коефіцієнт відображав високу активність симпатичної АНС та суттєво перевищував норму [30]. Через місяць терапії Ранексою з’явилася тенденція до його зменшення, яка через 3 міс досягла рівня достовірності і становила 15% (табл. 4). Ці зміни коефіцієнта зумовлені зростанням компонента HF (+10,5%, р<0,01). Тобто покращення симпато-парасимпатичного балансу відбулося не за рахунок прямого пригнічення симпатичної ланки, а опосередковано – завдяки зростанню парасимпаточної активності.
Зменшення переважно денних аритмій, як шлуночкових, так і надшлуночкових, на тлі тривалого лікування Ранексою, ймовірно, пов’язане не тільки з прямим механізмом дії на калій-натрієвий насос, а й з компенсаторним підвищенням активності парасимпатичного відділу вегетативної нервової системи. Збалансування АНС, відносне зменшення симпатичного «допінгу» в пацієнтів з ІХС при тривалому застосуванні є перспективним також для основної причини аритмій – ішемії, що й було підтверджене значним антиангінальним та антиішемічним ефектом Ранекси.
Таким чином, ранолазин (торгова назва – Ранекса) – препарат, запропонований сучасними рекомендаціями для лікування стабільної стенокардії як у монотерапії, так і в комбінації з іншими антиангінальними та антиішемічними засобами. На сьогодні визначено основні ефекти ранолазину: антиангінальний, антиішемічний та антиаритмічний. Ці ефекти реалізуються шляхом селективного пригнічення пізнього натрієвого току, що суттєво впливає як на діастолічне наповнення ЛШ, так і на аритмогенну активність серця. У нашому дослідженні ще раз інструментально та клінічно підтверджено основні ефекти ранолазину та виявлено його вплив на ВРС– достовірне збільшення активності парасимпатичної ланки АНС, що поліпшує природний захист серця від спровокованої гіперсимпатикотонією ішемії та аритмій. Отримані на сьогодні переконливі дані дозволяють використовувати Ранексу в пацієнтів з коморбідними станами (поєднання ІХС з АГ, ЦД та будь-якими аритміями). Зважаючи на те, що ранолазин є внутрішньосерцевим гемодинаміком без істотного впливу на тиск та ЧСС, продовжується вивчення його ефективності при гострому коронарному синдромі, некоронарогенних захворюваннях серця, у пацієнтів з різними варіантами ХСН.
Список літератури знаходиться в редакції.
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 2 (56) Квітень 2018 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Кору та листя верби тисячоліттями використовували як знеболювальний та жарознижувальний засіб. У ХІХ ст. із цих рослинних продуктів кристалізовано активну речовину – саліцин, згодом синтезували саліцилову кислоту, а в 1899 році її ацетильовану форму – ацетилсаліцилову кислоту (АСК) запатентовано як удосконалений лікарський засіб під назвою «аспірин» [1]. Лише в другій половині ХХ ст. детально вивчено молекулярні мішені АСК; зокрема, отримав належну оцінку та пояснення її антитромботичний ефект....
Артеріальна гіпертензія (АГ) є провідною причиною смерті та інвалідизації у всьому світі. Відповідно до серії досліджень Global Burden of Disease, ≈13% смертей так чи інакше пов’язані з АГ (Forouzanfar M.H. et al., 2017; Lewington S. et al., 2002; World Health Organization, 2009)....
Дисліпідемія та атеросклеротичні серцево-судинні захворювання (АСССЗ) є провідною причиною передчасної смерті в усьому світі (Bianconi V. et al., 2021). Гіперхолестеринемія – третій за поширеністю (після артеріальної гіпертензії та дієтологічних порушень) фактор кардіоваскулярного ризику в світі (Roth G.A. et al., 2020), а в низці європейських країн і, зокрема, в Польщі вона посідає перше місце. Актуальні дані свідчать, що 70% дорослого населення Польщі страждають на гіперхолестеринемію (Banach M. et al., 2023). Загалом дані Польщі як сусідньої східноєвропейської країни можна екстраполювати і на Україну....
Інколи саме з цього перерізу вдається візуалізувати тромбоемболи в основних гілках легеневої артерії або вегетації на стулках легеневого клапана (що трапляється надзвичайно рідко). Нахиливши датчик до самої верхівки серця, можна отримати її переріз по короткій осі, на якому, знову ж таки, порожнина лівого шлуночка має круглясту форму, а правого шлуночка – близьку до трикутника із виразною трабекулярністю (рис. 22.9). Розглядаючи зображення, також звертають увагу на те, що в нормі всі сегменти ЛШ скорочуються синхронно, не випереджаючи інші і не відстаючи. ...