Как распознать болезнь Уиппла? Сложный клинический случай

Каждый врач в своей практической деятельности сталкивается с диагностически сложными пациентами. Иногда даже опытным специалистам бывает непросто разобраться в симптомах и синдромах, данных объективных, лабораторных и инструментальных методов исследования. Пройдя тернистый путь диагностического поиска, решив массу головоломок, найдя единственно верное решение сложнейшей клинической задачи, медики не умалчивают о сделанных ошибках, а стремятся поделиться приобретенным опытом со всеми специалистами, чтобы ценой поиска истины никогда не стала человеческая жизнь.
В качестве яркого примера обмена опытом можно привести клинический случай, с которым столкнулась группа канадских врачей под руководством D. Damaraju (2015). Представляя вашему вниманию краткое содержание статьи, опубликованной в авторитетном международном медицинском журнале The New England Journal of Medicine, мы постарались сохранить стиль и манеру оригинального изложения материала, в котором логические размышления специалистов представлены после каждого этапа обследования пациента.
63-летний некурящий мужчина, принадлежащий к европеоидной расе, обратился в клинику с жалобами на сухой кашель, усиливающийся в ночное время и беспокоящий его уже на протяжении 2 лет. Возникновение кашля больной связывает с перенесенной острой респираторной вирусной инфекцией во время путешествия по Южной Америке. Врач общей практики назначил пациенту курс антибиотикотерапии, но он не оказал значимого эффекта, тогда больному была рекомендована ингаляция салметерола и флутиказона, способствовавшая незначительному уменьшению интенсивности кашля.
У данного пациента имеет место хронический кашель, который диагностируется при длительности симптома более 8 нед. Наиболее распространенными причинами хронического кашля у некурящих лиц являются постназальный синдром (аллергической, неаллергической, инфекционной природы), бронхиальная астма (БА), гастроэзофагеальная рефлюксная болезнь (ГЭРБ). Наиболее вероятной причиной кашля у этого больного может быть ГЭРБ или постназальный синдром, возникший после перенесенной ОРВИ. В то же время большая продолжительность сухого кашля может указывать на легкое течение БА, однако правильное использование комбинированного ингалятора должно было бы купировать проявления этого заболевания.
Анамнез жизни. На протяжении минимум 5 лет пациента периодически беспокоят артралгии и миалгии; в течение последних 2 лет он отмечает возникновение эпизодов ночной потливости (разрешившихся на момент обращения в клинику). Артралгии поражают преимущественно крупные суставы (плечи, запястья, бедра, лодыжки), длятся в среднем 2 нед, а потом полностью исчезают. В течение первых 2 лет после появления артралгий пациент наблюдался у ревматолога, при обследовании у которого были получены отрицательные результаты анализов на определение антиядерных антител (ревматоидный фактор, экстрагируемый ядерный антиген, антитела к циклическому цитруллинированному пептиду) и HLA-B27. Туберкулиновые кожные пробы, рентгенологическое исследование грудной клетки, ультразвуковое исследование органов брюшной полости не выявили патологических изменений. Также пациент отметил, что на протяжении последних 2 лет у него стали появляться двусторонние отеки нижних конечностей (их возникновение семейный врач связывал с венозным застоем). Мужчина никогда не курил, употребляет минимальное количество алкоголя и не содержит домашних животных; эпизодически принимает ибупрофен (по требованию) и пользуется ингалятором.
Учитывая отсутствие в анамнезе жизни указаний на аллергию или хронический ринит, версия постназального синдрома является маловероятной. Прием ибупрофена может быть фактором риска развития бронхоспазма или заложенности носа у больных БА, у пациентов с риносинуситом и полипами носовой полости. Эпизоды ночной потливости и артралгии могут быть связаны с имеющимися в настоящее время жалобами, но пока это предположение остается неподтвержденным. При осмотре пациента не были получены дополнительные сведения, которые позволили бы заподозрить саркоидоз (узловая эритема и прикорневой лимфаденит).
БА и ГЭРБ остаются наиболее вероятными причинами кашля. Проведение инструментального обследования органов грудной клетки позволит диагностировать паренхиматозное заболевание легких. В случае, если пациент все-таки страдает БА, неэффективность ингаляционных препаратов может быть обусловлена разными факторами (неправильным использованием ингалятора, отсутствием приверженности к терапии, дисфункцией голосовых связок). Спирометрия и компьютерная томография (КТ) органов грудной клетки смогут подтвердить наличие изменений в паренхиме легких.
Все показатели спирометрии, в том числе такой параметр оценки функции внешнего дыхания, как петля «поток-объем», соответствовали нормативным значениям. Бронхопровокационный тест с метахолином (последовательные ингаляции препарата до достижения концентрации препарата 16 мг/мл) был отрицательным. При его проведении снижение объема форсированного выдоха за 1-ю секунду (ОФВ1) составило всего 9% (окончательный ОФВ1 – 3,60 л, т. е. 89% от расчетного уровня). КТ органов грудной клетки не выявила никакой патологии, кроме легкой формы бронхоэктатической болезни.
Нормальные показатели петли «поток-объем» исключают наличие клинически значимой фиксированной обструкции (вызванной дисфункцией или опухолью голосовых связок). Отрицательный провокационный тест с метахолином ставит под сомнение диагноз БА. Таким образом, наиболее вероятной причиной кашля может быть ГЭРБ.
Пациент отказался от рН-мониторирования, но согласился на проведение теста с ингибитором протонной помпы (ИПП). Несмотря на это, он не посетил клинику на следующий день для оценки эффективности теста с ИПП.
Спустя 3 года мужчина снова обратился в стационар и сообщил о появлении новых симптомов, которые беспокоили его уже на протяжении 6 мес. Ухудшение самочувствия началось с интенсивного газообразования и вздутия живота, диареи с малым объемом каловых масс. Выраженность метеоризма постепенно уменьшилась на протяжении нескольких месяцев, а диарея спонтанно саморазрешилась через 6 мес. Интенсивное газообразование и вздутие живота пациент объяснял употреблением пищи, содержащей большое количество клетчатки.
Через 2 мес после появления гастроинтестинальных симптомов у больного внезапно возникла резкая боль в ноге, которая серьезно ограничила его подвижность. Несмотря на то что болевой синдром был купирован в течение нескольких дней, мужчину продолжали беспокоить миалгии, артралгии и рецидивирующий кашель, интенсивность которого не уменьшилась при применении ИПП.
Спустя 1 мес после эпизода боли в ноге у пациента появилась сильная головная боль, которая длилась 2 дня и сопровождалась транзиторной бинокулярной потерей зрения, по поводу чего больной был госпитализирован в отделение неотложной помощи. При обследовании обнаружен высокий уровень С-реактивного белка – 44,7 мг/л (при норме <3,0 мм/л), СОЭ – 69 мм/ч (при норме <25 мм/ч). Уровень гемоглобина составлял 13,5 г/дл, количество лейкоцитов – 8,7×103/мм3 (нейтрофилы – 7,3×103/мм3, лимфоциты – 0,9×103/мм3, моноциты – 0,3×103/мм3, эозинофилы – 0,2×103/мм3). Электролитный состав и содержание креатинина в крови находились в пределах нормативных значений. КТ головы не выявила патологических отклонений. Был установлен предположительный диагноз височного артериита и ревматической полимиалгии. Пациенту назначен преднизолон в дозе 60 мг/сут и рекомендована консультация ревматолога.
На фоне терапии глюкокортикоидами головная боль разрешилась через 2 суток, а потеря зрения больше не возобновлялась. Проведенная через несколько недель биопсия височной артерии не выявила признаков васкулита. Учитывая быстрое исчезновение патологических симптомов при приеме преднизолона, пациенту было рекомендовано продлить курс лечения этим препаратом на протяжении нескольких месяцев. На фоне терапии преднизолоном больной отметил значительное улучшение самочувствия за счет уменьшения выраженности хронических артралгий, миалгий и длительно существовавших периферических отеков, а также некоторого снижения интенсивности кашля. При уменьшении дозы преднизолона до 10 мг/сут выраженность кашля и артралгий снова возросла, но неврологические симптомы не рецидивировали. Пациент обратился к пульмонологу.
Больных с гигантоклеточным артериитом может беспокоить кашель, появление которого обусловлено вовлечением в патологический процесс органов дыхания. Кашель в таких случаях усиливается при снижении дозы преднизолона, что косвенно подтверждает воспалительный генез заболевания. Существует небольшая вероятность получения ложноотрицательных результатов биопсии у больных височным артериитом, в этом случае необходимо тщательно сопоставить имеющиеся данные, подтверждающие диагноз височного артериита, и риск применения глюкокортикоидов (вероятность развития латентной инфекции, нарушения толерантности к глюкозе, снижения плотности костной ткани и асептического некроза). Следует продолжать диагностический поиск, учитывая тот факт, что существует множество заболеваний, кроме височного артериита, течение которых может улучшаться на фоне приема преднизолона.
КТ органов грудной клетки и брюшной полости (рис. 1) выявила умеренный интерстициальный отек легких и небольшой двусторонний плевральный выпот. Отмечено расширение ствола легочной артерии до 30,9 мм в диаметре, обнаружены признаки экссудативного перикардита. Диагностирована распространенная абдоминальная лимфаденопатия, которая считается одним из основных маркеров лимфомы, также как и утолщение стенок плохо растянутых проксимальных отделов тонкой кишки.
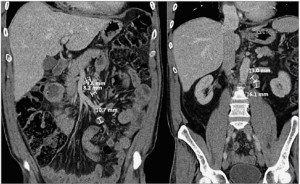 Рис. 1. КТ органов брюшной полости. Коронарные срезы демонстрируют увеличенные мезентериальные лимфатические узлы
Рис. 1. КТ органов брюшной полости. Коронарные срезы демонстрируют увеличенные мезентериальные лимфатические узлыДанные КТ органов брюшной полости можно расценить как лимфопролиферативное заболевание или неопластический процесс с преимущественным поражением проксимальных отделов тонкого кишечника. В то же время лимфаденопатия может быть вызвана инфекционным началом, включая микобактерии туберкулеза. Ранее полученные отрицательные результаты кожных туберкулиновых проб не позволяют исключить туберкулез, так как при диссеминированной форме заболевания этот вид обследования мало информативен. Необходимо определить пальпируемые периферические лимфоузлы, пригодные для взятия биопсии. Данные, полученные при КТ органов грудной клетки, могут свидетельствовать о наличии сердечной недостаточности и требуют проведения дальнейших исследований для исключения кардиомиопатии и патологии клапанного аппарата сердца.
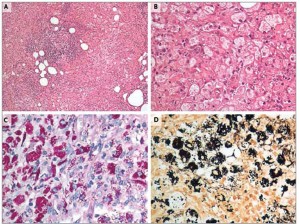
У пациента не было обнаружено пальпируемых периферических лимфоузлов, но, учитывая клиническую настороженность в отношении лимфомы, больному предложено проведение диагностической лапаротомии и эксцизионной биопсии лимфатических узлов. Микробиологическое исследование полученного образца позволило выявить грамположительные бактерии в ткани лимфоузла. Данный факт натолкнул на мысль о таком вероятном диагнозе, как болезнь Уиппла. Прямое генетическое секвенирование подтвердило наличие ДНК Tropheryma whipplei. В ходе патоморфологического исследования ткани лимфатического узла (рис. 2) обнаружены признаки гранулематозного воспаления и многочисленные пенистые гистиоциты. Микроорганизмы, которые дали положительную реакцию на реактив Шиффа, имели морфологические особенности, характерные для Tropheryma whipplei. Анализ крови на гемокультуру не выявил указанного возбудителя.
А – микрофотография с малым увеличением: патологически измененный внутрибрюшной лимфатический узел, в котором нормальная архитектура заменена на многочисленные макрофаги, большинство из которых пенистые, и гигантские клетки (окраска гематоксилином-эозином). В – микрофотография высокого разрешения демонстрирует пенистые макрофаги с зернистой эозинофильной цитоплазмой (окраска гематоксилином-эозином). Фото С (окраска реактивом Шиффа) и D (серебрение по Вартин-Старри) демонстрируют многочисленные внутрицитоплазматические организмы, морфология которых соответствует Tropheryma whipplei.
В данном случае диагноз болезни Уиппла основывается на жалобах больного, включая хроническую артропатию, кашель, лимфаденопатию, лимфопению. Для подтверждения диагноза можно было бы использовать менее инвазивные методы (например, эндоскопию тонкого кишечника), если бы эта патология была заподозрена до проведения оперативного вмешательства. Отсутствие хронической диареи в этом случае объясняется атипичным течением болезни Уиппла.
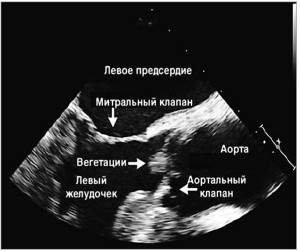
Пациент был консультирован инфекционистом, рекомендовано внутривенное введение цефтриаксона на протяжении 2 нед с последующим переходом на пероральный прием триметоприма/сульфаметоксазола в дозе 1 таблетка (160 мг триметоприма и 800 мг сульфаметоксазола) 2 р/сут. На фоне антибактериальной терапии удалось сначала уменьшить дозу преднизолона, а впоследствии полностью отменить его прием. Спустя 2 нед у больного был выявлен систолический шум в сердце, который ранее не аускультировался. При эхокардиографическом исследовании (рис. 3) в левом желудочке напротив двустворчатого аортального клапана обнаружена подвижная масса размером 7×6 мм; также диагностирован аортальный стеноз легкой степени, умеренная аортальная недостаточность. Систолическое давление в легочных артериях определить не удалось. Другие клинические признаки эндокардита (лихорадка, кардиальные симптомы, тромбоэмболические проявления) отсутствовали. Трехкратный анализ крови на гемокультуру был отрицательным.
Пациент консультирован кардиологом, который расценил вегетации как вероятное осложнение болезни Уиппла и рекомендовал продолжить антибиотикотерапию. Через 2 мес от момента начала приема антибактериальных препаратов мужчина отметил исчезновение кашля, периферических отеков, артралгий, миалгий и усталости. На шестом месяце антибиотикотерапии серия эхокардиограмм подтвердила отсутствие вегетаций на клапанном аппарате сердца (рис. 4).
Вполне вероятно, что транзиторная потеря зрения имела эмболическую природу и была обусловлена эндокардитом (однако в этом случае потеря зрения с большей вероятностью должна была бы быть односторонней, а не двусторонней). Разрешение кашля и других симптомов, а также клапанных вегетаций на фоне антибиотикотерапии подтверждает предположение о болезни Уиппла.
Обсуждение
Хронический кашель длительностью более 8 нед, как правило, может быть вызван бронхоспазмом, ГЭРБ, эозинофильным бронхитом и постназальным синдромом. Все эти заболевания были исключены при проведении инструментального обследования. Наличие у больного других симптомов (отеков, артралгий, миалгий, ночной потливости, кратковременной диареи и головной боли) подтверждали системный характер заболевания. Истинной причиной недомогания пациента была болезнь Уиппла.
Болезнь Уиппла – инфекционное заболевание, которое поражает многие органы и системы и является достаточно редкой патологией (его ежегодная распространенность составляет <1 случая на 1 млн человек). Вызывается заболевание убиквитарным микроорганизмом Tropheryma whipplei. Передается возбудитель фекально-оральным путем и может быть обнаружен в сточных водах. Tropheryma whipplei является одной из самых медленно растущих патогенных бактерий в организме человека со временем генерации (периодом от момента образования дочерней клетки до ее следующего деления) 18 дней. Болезнь развивается, как правило, у лиц европейского происхождения, преимущественно мужского пола (соотношение мужчин и женщин – 4:1). В большинстве случаев заболевание манифестирует в среднем возрасте, хотя может развиваться у лиц любой возрастной группы.
Клинические проявления болезни Уиппла многообразны. Типичные проявления включают снижение массы тела (в 92% случаев), диарею (76%), артралгии (67%), абдоминальную боль (55%), лихорадку (38%), супрануклеарную офтальмоплегию (32%), головную боль (10%), анемию (85%), лимфаденопатию (60%), эндокардит (30%, как правило, культуронегативный), вовлечение легких (30-40%, более половины пациентов беспокоит кашель). Типичная клиническая картина заболевания начинается с артрита и продолжается развитием диареи, сопровождается снижением массы тела. На протяжении многих лет артрит может быть единственным проявлением заболевания и развиваться задолго до возникновения гастроинтестинальных симптомов. Неврологические проявления могут быть необратимыми, несмотря на проводимое лечение.
В данном клиническом случае диагностировать у пациента болезнь Уиппла удалось на основании биопсии лимфатического узла, хотя исследованием выбора является эндоскопия верхних отделов желудочно-кишечного тракта с биопсией. Макроскопические изменения слизистой оболочки неспецифичны: появляется бледно-желтое окрашивание слизистой оболочки двенадцатиперстной кишки, отмечаются эктазированные лимфатические сосуды. Иммуногистохимическое исследование может подтвердить гистологический диагноз.
В диагностике заболевания большое значение придается методу, обладающему высокой чувствительностью и специфичностью – полимеразной цепной реакции, которая позволяет выделить ген, кодирующий 16S рибосомальную РНК возбудителя. В то же время это исследование не должно использоваться в качестве единственного и самостоятельного метода диагностики заболевания. Культуральный метод практически не используется для подтверждения диагноза болезни Уиппла, так как для роста организма может понадобиться несколько месяцев; серологическое тестирование не специфично.
В условиях отсутствия данных рандомизированных контролированных исследований, рекомендации по лечению таких пациентов основываются на результатах исследований серии случаев. Терапией первой линии считается 2-недельный курс цефтриаксона с последующим 12-месячным приемом триметоприма/сульфаметоксазола. По данным одного исследования серии случаев, 92% пациентов, соблюдавших данные рекомендации, смогли достичь ремиссии заболевания. Частота достижения ремиссии у больных, получавших цефтриаксон, выше, чем у лиц, принимавших тетрациклин. При наличии аллергических реакций на сульфанил-амидные медикаменты или при желании пациента принимать исключительно пероральные препараты может быть рекомендована комбинация доксициклина и гидроксихлорохина (вероятность достижения ремиссии при применении данной схемы сопоставима с таковой при проведении стандартной терапии).
Болезнь Уиппла известна своей способностью маскироваться под другие воспалительные заболевания (например, саркоидоз), поэтому многим больным назначаются глюкокортикоиды. Хотя в некоторых сообщениях описывается улучшение состояния пациентов на фоне терапии глюкокортикоидами, оно редко клинически подтверждается, а в подавляющем большинстве случаев прием этих препаратов только усугубляет проявления заболевания.
Представленный случай демонстрирует сложности диагностики болезни Уиппла, ее редкость и неспецифичность клинических проявлений (схожесть с признаками многих других хронических инфекционных заболеваний), что часто приводит к отсроченной диагностике заболевания (от 2 до 6 лет после появления первых симптомов). Несмотря на то что болезнь Уиппла – это редкое заболевание, хроническая инфекция, вызванная Tropheryma whipplei, должна быть заподозрена у любого пациента с персистирующими необъяснимыми артралгиями.
Комментарий
Анализируя представленный клинический случай, необходимо отметить, что канадские врачи действовали строго в соответствии с положениями практического руководства Американской коллегии врачей-специалистов по заболеваниям грудной клетки «Диагностика и лечение кашля» (2006). Однако еще при первом обращении пациента в клинику дифференциальный диагноз хронического кашля мог бы быть более обширным. Принимая во внимание пожилой возраст пациента и наличие двусторонних периферических отеков, отсутствие эффекта от приема комбинированного ингалятора, вероятно, в первую очередь следовало бы исключить патологию сердечно-сосудистой системы, а также новообразование верхних дыхательных путей и легких. Только благодаря онконастороженности и проведению биопсии мезентериальных лимфоузлов, специалисты смогли завершить диагностический поиск и выявить столь редкое заболевание. Отдавая должное высокому профессионализму канадских врачей, нужно подчеркнуть, что назначение адекватного этиопатогенетического лечения позволило спасти жизнь пациенту, обезопасить его от установления ложного диагноза, а также не только улучшить качество жизни, но и увеличить ее продолжительность.
Damaraju D. A Surprising Cause of Chronic Cough. N Engl J Med 2015; 373: 561-566.
Подготовила Лада Матвеева
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Метаболічноасоційована жирова хвороба печінки (МАЖХП) є однією з найактуальніших проблем сучасної гепатології та внутрішньої медицини в цілому. Стрімке зростання поширеності ожиріння та цукрового діабету (ЦД) 2 типу в популяції призвело до істотного збільшення кількості хворих на МАЖХП, яка охоплює спектр патологічних станів від неускладненого стеатозу до алкогольної хвороби печінки та цирозу, що розвиваються на тлі надлишкового нагромадження ліпідів у гепатоцитах. ...
Інфекція Helicobacter pylori (H. pylori) офіційно визнана інфекційним захворюванням і включена до Міжнародної класифікації хвороб (МКХ) 11-го перегляду, тому рекомендовано лікувати всіх інфікованих пацієнтів. Проте, зважаючи на широкий спектр клінічних проявів, пов’язаних із гастритом, викликаним H. pylori, лишаються специфічні проблеми, які потребують регулярного перегляду для оптимізації лікування. ...
Відтворення майбутнього здорової нації – один з найважливіших сенсів існування теперішнього покоління. День боротьби з ожирінням нагадує нам про поширеність цього проблемного явища і важливість попередження його наслідків. Ожиріння може мати вплив на різні аспекти здоров'я, включаючи репродуктивне....
Вивчення клініко-патогенетичних особливостей поєднаного перебігу остеоартрозу (ОА) у хворих із метаболічними розладами, які характеризують перебіг метаболічного синдрому (МС), зокрема цукровим діабетом (ЦД) 2 типу, ожирінням (ОЖ), артеріальною гіпертензією (АГ), є актуальним, оскільки це пов’язано з неухильним збільшенням розповсюдженості цього захворювання, недостатньою ефективністю лікування, особливо за коморбідності з іншими захворюваннями, які патогенетично пов’язані з порушеннями метаболічних процесів. ...