Консенсус експертів «Роль та місце інноваційного прямого перорального антикоагулянта ривароксабану в лікуванні та профілактиці тромбозу глибоких вен та тромбоемболії легеневої артерії», 10 грудня 2014 р.
Робоча група:
Модератор – Чернуха Лариса Михайлівна, провідний науковий співробітник Національного інституту хірургії і трансплантології ім. О.О. Шалімова, д.м.н., віце-президент Асоціації ангіологів та судинних хірургів України.
– Васильєва Л.І. (Дніпропетровськ), доцент кафедри госпітальної терапії № 2 ДЗ «Дніпропетровська медична академія МОЗ України», к.м.н.
– Герасименко С.І. (Київ), керівник відділу захворювань суглобів у дорослих, заступник директора з науково-лікувальної роботи Інституту травматології і ортопедії НАМН України, д.м.н., професор
– Гудз І.М. (Івано-Франківськ), завідувач кафедри загальної хірургії Івано-Франківського національного медичного університету, д.м.н., професор.
– Коваленко В.М. (Київ), академік НАМН України, Президент Асоціації кардіологів України, директор ННЦ «Інститут кардіології ім. М.Д. Стражеска» НАМН України, д.м.н., професор
– Косей Н.В. (Київ), головний науковий співробітник відділення ендокринної гінекології ДУ «Інститут педіатрії, акушерства і гінекології НАМН України», д.м.н.
– Лутай Я.М. (Київ), старший науковий співробітник відділу реанімації та інтенсивної терапії Національного наукового центру «Інститут кардіології ім. М.Д. Стражеска» НАМН України, к.м.н.
– Медведь В.І. (Київ), член-кореспондент НАМН України, завідувач відділення внутрішньої патології вагітних ГУ «Інститут педіатрії, акушерства і гінекології НАМН України», д.м.н., професор
– Мішалов В.Г. (Київ), науковий керівник міського центру хірургії, завідувач кафедри хірургії № 4 Національного медичного університету ім. О.О. Богомольця, д.м.н., професор
– Міщенко Т.С. (Харків), академік Академії наук вищої освіти України, керівник відділу судинної патології головного мозку ДУ «Інститут неврології, психіатрії і наркології НАМН України», д.м.н., професор
– Нікульніков П.І. (Київ), завідувач відділення хірургії магістральних судин Національного інституту хірургії і трансплантології ім. О.О. Шалімова НАМН України, д.м.н., професор
– Пархоменко О.М. (Київ), член-кореспондент НАМН України, керівник відділу реанімації та інтенсивної терапії Національного наукового центру «Інститут кардіології ім. М.Д. Стражеска» НАМН України, д.м.н., професор
– Полулях М.В. (Київ), головний науковий співробітник відділу захворювань суглобів у дорослих Інституту травматології і ортопедії НАМН України, д.м.н., професор
– Скупий О.М. (Вінниця), завідувач відділення судинної хірургії Вінницької обласної клінічної лікарні ім. М.І. Пирогова, к.м.н.
– Татарчук Т.Ф. (Київ), член-кореспондент НАМН України, заслужений діяч науки і техніки України, заступник директора з наукової роботи ДУ «Інститут педіатрії, акушерства і гінекології НАМН України», д.м.н., професор
– Чешук В.Є. (Київ), головний позаштатний спеціаліст МОЗ України за спеціальністю «Онкологія», д.м.н., професор
– Ячник А.І. (Київ), головний науковий співробітник клініко-функціонального відділення ДУ «Національний інститут фтизіатрії і пульмонології ім. Ф.Г. Яновського НАМН України», д.м.н., професор.
1. Вступ
Венозний тромбоемболізм (ВТЕ) – мультидисциплінарна проблема, у вирішенні якої беруть участь лікарі різного профілю, тому спільне розуміння медичної проблеми, руху пацієнтів, ведення пацієнтів з тромбоемболізмом, що базується на нових даних доказової медицини, є надзвичайно актуальним в Україні.
Протягом останніх років була напрацьована нова доказова база щодо лікування хворих з ВТЕ, що у свою чергу зумовило необхідність перегляду підходів до лікування ВТЕ. В Україні з метою зменшення смертності та частоти інвалідності внаслідок тромбоемболії легеневої артерії (ТЕЛА) впроваджується «Уніфікований клінічний протокол екстреної медичної допомоги – Тромбоемболія легеневої артерії» (Наказ Міністерства охорони здоров’я № 34 від 15.01.2014 р.), який регламентує організацію та надання екстреної медичної допомоги пацієнтам з цим надзвичайно загрозливим для життя захворюванням на догоспітальному етапі. Вищезгаданий Протокол призначений для лікарів, фельдшерів медицини невідкладних станів та лікарів бригад екстреної медичної допомоги. На думку робочої групи, вкрай важливим є продовження роботи зі створення спадкоємної системи надання медичної допомоги на наступних – госпітальному та амбулаторному етапах лікування. Обов’язковими кроками на цьому шляху є створення сучасних рекомендацій, настанов і протоколів лікування, які будуть обов’язковими для виконання на місцях лікарями різних спеціальностей: від сімейних та лікарів загальної практики, терапевтів, кардіологів, пульмонологів, ортопедів-травматологів, акушерів-гінекологів, хірургів, лікарів відділення невідкладних станів та інтенсивної терапії до танатологів і судових експертів. До робочої групи входили експерти різного профілю з різних регіонів країни, що дало змогу отримати науковий консенсус щодо вищезазначених питань.
2. Визначення
ВТЕ – поняття, що об’єднує тромбоз глибоких вен (ТГВ) та ТЕЛА. Було також прийнято пропозицію до поняття ВТЕ включити тромбофлебіт поверхневих вен.
3. Актуальність проблеми та епідеміологія ВТЕ
ТГВ і ТЕЛА – це серйозні медичні проблеми, які можуть мати загрозливі наслідки для здоров’я та життя. Гостра ТЕЛА часто є летальною. У США та Європі щороку ВТЕ виявляють з частотою майже 160 на 100 тис. населення. Причиною ВТЕ у 18,6% пацієнтів є рак, у 34,1% наявні загальні фактори ризику, у 47,2% причину встановити не вдається. Поширеність ВТЕ має тенденцію до зростання. Якщо у 2006 р. у США було зареєстровано 0,95 млн випадків ВТЕ, то у 2050 році очікується 1,82 млн. В Україні статистика ТЕЛА відсутня через низку причин, однією з яких є недостатня діагностика. Ймовірна кількість випадків ТЕЛА в Україні становить 120-130 тис. на рік та наближається до частоти інсультів. Тому дуже важливо привернути увагу фахівців різних спеціальностей до цієї проблеми.
Погіршувати якість життя та підвищувати затрати на лікування може також часто недооцінювана посттромботична хронічна хвороба вен, а також легенева гіпертензія.
У зв’язку з високою частотою ВТЕ, що призводить до інвалідизації пацієнтів та навіть смерті, а також з огляду на тенденцію до зростання поширеності ВТЕ проблема ефективного лікування та профілактики є надзвичайно актуальною у світі та в Україні.
4. Етіологія і фактори ризику
Згідно з тріадою Вірхова факторами, що зумовлюють розвиток ВТЕ, є венозний стаз, порушення зсідання крові та зміни ендотелію судин. Сьогодні вони настільки ж актуальні, як були постульовані у XIX ст. Основними клінічними чинниками, що збільшують схильність до захворювання, є іммобілізація, травма, хірургічне втручання, злоякісна пухлина та тромбоз вен в анамнезі. Є ще такі додаткові фактори ризику як вік, ожиріння, тяжка інфекція, післяпологовий період, варикозне розширення вен, зневоднення та гормонотерапія. Перелічені фактори мають особливе значення, якщо вони наявні на тлі тромбофілії.
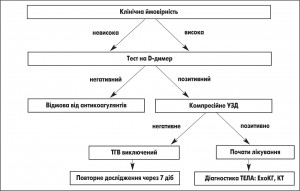
5. Діагностика ТГВ (рис. 1) та ТЕЛА
Складність вирішення медичної проблеми значною мірою зумовлена труднощами діагностики. У багатьох хворих перебіг ТГВ і ТЕЛА протягом більш-менш тривалого часу безсимптомний. У момент виникнення масивної ТЕЛА, що реально загрожує життю хворих, клінічні ознаки ТГВ нижніх кінцівок відсутні майже у 50% з них.
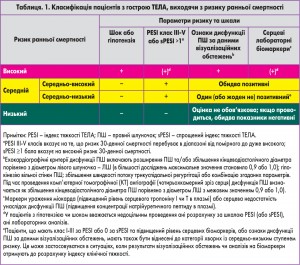
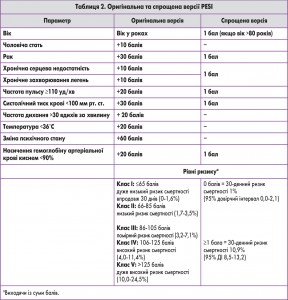
На базі оцінки ризику ранньої смертності, пов’язаної з ТЕЛА (що визначається як госпітальна смертність або смертність впродовж 30 днів), розроблено клінічну класифікацію тяжкості епізоду гострої ТЕЛА. Така стратифікація, що має важливе значення як для діагностичних, так і для терапевтичних стратегій, виходить з даних про клінічний стан пацієнта на момент оцінювання. При цьому ТЕЛА високого ризику ранньої смерті (масивна) підозрюється чи підтверджується за наявності шоку чи стійкої артеріальної гіпотензії, а ТЕЛА невисокого ризику ранньої смерті (середнього чи низького) – за відсутності згаданих факторів (табл. 1, 2).
Клінічні ознаки та симптоми ТЕЛА не є специфічними, внаслідок чого своєчасна діагностика цього захворювання часто ускладнюється. Якщо в окремого пацієнта клінічні прояви викликають підозри щодо розвитку ТЕЛА, необхідно негайно провести додаткове обстеження. У більшості пацієнтів підозри щодо ТЕЛА виникають за наявності ядухи, болю у грудях, передсинкопального чи синкопального стану та/або кровохаркання.
Діагностичний алгоритм ТЕЛА залежить від наявності шоку чи гіпотензії. Гіпотензія визначається при систолічному тиску крові <90 мм рт. ст. або при зниженні систолічного тиску на ≥40 мм рт. ст. протягом більше як на 15 хв, крім випадків, коли причиною є вперше виявлена аритмія, гіповолемія чи сепсис.
Стратегія лікування гострої ТЕЛА залежить від результатів оцінки ризику ранньої смерті (рис. 2).
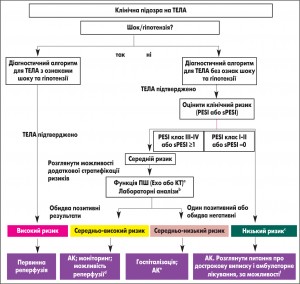 Рис. 2. Стратегії лікування при гострій ТЕЛА залежно від наявних ризиків. Примітки: АК – антикоагуляція; КТ – комп’ютерна томографічна легенева ангіографія. аЯкщо під час діагностики ТЕЛА вже було проведено ехокардіографію і виявлено дисфункцію ПШ або якщо вже здійснювалася КТ з діагностичною метою, яка показала збільшення ПШ (співвідношення ПШ/ЛШ ≥0,9), слід виконати тест на серцеві тропоніни, крім випадків, коли первинна реперфузія не розглядається як варіант лікування (наприклад, за наявності тяжких супутніх захворювань або обмеженої прогнозованої тривалості життя пацієнта). bМаркери ураження міокарда (приміром, збільшення рівня серцевого тропоніну І або Т у плазмі) або серцева недостатність унаслідок дисфункції ПШ (підвищення концентрації натрійуретичного пептиду в плазмі). Якщо під час первинної діагностики (з приводу болю в грудях) вже проводилися лабораторні аналізи на визначення рівня серцевих біомаркерів і їх результати виявилися позитивними, слід розглянути можливість проведення ехокардіограми з метою оцінки функції ПШ або виконати (повторне) визначення розміру ПШ за допомогою КТ. сПацієнти з класом І-ІІ за PESI або нульовим балом за sPESI та збільшеним рівнем серцевих біомаркерів, або ознаками дисфункції ПШ за даними візуалізаційних обстежень також належать до категорії хворих із середньо-низьким ступенем ризику. Це може бути корисним у ситуаціях, коли дані візуалізаційних обстежень або результати тестів на біомаркери стають відомі раніше, ніж проводиться розрахунок індексу клінічної тяжкості. Такі пацієнти навряд чи підходять для лікування в амбулаторних умовах. dТромболізис одразу при появі клінічних ознак гемодинамічної декомпенсації; як альтернатива системному тромболізису можуть розглядатися хірургічна емболектомія з легеневої артерії або лікування за допомогою черезшкірного катетера, особливо за наявності високого ризику розвитку кровотеч. еУ пацієнтів з підтвердженою ТЕЛА та позитивними результатами тесту на тропоніни, навіть за відсутності ознак дисфункції ПШ на ехокардіографії або КТ, слід розглянути можливість проведення моніторингу стану. fСпрощена версія PESI не була валідована в проспективних дослідженнях з амбулаторного лікування; у двох неконтрольованих (нерандомізованих) дослідженнях.
Рис. 2. Стратегії лікування при гострій ТЕЛА залежно від наявних ризиків. Примітки: АК – антикоагуляція; КТ – комп’ютерна томографічна легенева ангіографія. аЯкщо під час діагностики ТЕЛА вже було проведено ехокардіографію і виявлено дисфункцію ПШ або якщо вже здійснювалася КТ з діагностичною метою, яка показала збільшення ПШ (співвідношення ПШ/ЛШ ≥0,9), слід виконати тест на серцеві тропоніни, крім випадків, коли первинна реперфузія не розглядається як варіант лікування (наприклад, за наявності тяжких супутніх захворювань або обмеженої прогнозованої тривалості життя пацієнта). bМаркери ураження міокарда (приміром, збільшення рівня серцевого тропоніну І або Т у плазмі) або серцева недостатність унаслідок дисфункції ПШ (підвищення концентрації натрійуретичного пептиду в плазмі). Якщо під час первинної діагностики (з приводу болю в грудях) вже проводилися лабораторні аналізи на визначення рівня серцевих біомаркерів і їх результати виявилися позитивними, слід розглянути можливість проведення ехокардіограми з метою оцінки функції ПШ або виконати (повторне) визначення розміру ПШ за допомогою КТ. сПацієнти з класом І-ІІ за PESI або нульовим балом за sPESI та збільшеним рівнем серцевих біомаркерів, або ознаками дисфункції ПШ за даними візуалізаційних обстежень також належать до категорії хворих із середньо-низьким ступенем ризику. Це може бути корисним у ситуаціях, коли дані візуалізаційних обстежень або результати тестів на біомаркери стають відомі раніше, ніж проводиться розрахунок індексу клінічної тяжкості. Такі пацієнти навряд чи підходять для лікування в амбулаторних умовах. dТромболізис одразу при появі клінічних ознак гемодинамічної декомпенсації; як альтернатива системному тромболізису можуть розглядатися хірургічна емболектомія з легеневої артерії або лікування за допомогою черезшкірного катетера, особливо за наявності високого ризику розвитку кровотеч. еУ пацієнтів з підтвердженою ТЕЛА та позитивними результатами тесту на тропоніни, навіть за відсутності ознак дисфункції ПШ на ехокардіографії або КТ, слід розглянути можливість проведення моніторингу стану. fСпрощена версія PESI не була валідована в проспективних дослідженнях з амбулаторного лікування; у двох неконтрольованих (нерандомізованих) дослідженнях.6. Місце ривароксабану в лікуванні пацієнтів з ТТВ
З 2011 р. в Україні накопичено досвід застосування пероральної монотерапії ривароксабаном (прямий інгібітор фактора Ха) для лікування ТГВ та профілактики рецидиву ВТЕ. Особливістю застосування ривароксабану є те, що лікування як ТГВ, так і ТЕЛА без шоку та гіпотензії може починатися як з першого дня, так і після короткого курсу парентеральних антикоагулянтів.
Згідно з результатами дослідження EINSTEIN DVT монотерапія ривароксабаном продемонструвала як мінімум таку саму ефективність, як і комбінована терапія порівняння (низькомолекулярний гепарин + антагоніст вітаміну К – НМГ+АВК), але при цьому ривароксабан на 33% ефективніше, ніж еноксапарин/АВК, знижує сукупний ризик рецидивів ВТЕ та великих кровотеч.
Схема монотерапії ривароксабаном: таблетка 15 мг 2 рази на добу протягом першого 21 дня з подальшим продовженням застосування таблеток 20 мг 1 раз на добу тривало (тривалість залежить від оцінки ризику рецидиву). Таким чином, більш інтенсивний режим антикоагулянтної терапії є доцільним протягом періоду найвищого ризику рецидиву ВТЕ, а режим 20 мг один раз на добу для тривалого використання є найбільш ефективним та безпечним згідно з даними пошукових досліджень ІІ фази. Крім того, на відміну від АВК, завдяки широкому терапевтичному вікну, передбачуваній фармакокінетиці і практично відсутній взаємодії з іншими препаратами та продуктами харчування ривароксабан не потребує рутинного моніторингу параметрів згортання крові, що має важливе значення при тривалому застосуванні. Таблетки 15 мг і 20 мг слід вживати під час їжі, оскільки це забезпечує практично 100% біодоступність препарату (можна порівняти з біодоступністю при парентеральному введенні).
Перевагою лікування ривароксабаном є простота клінічного застосування та відсутність необхідності моніторингу параметрів згортання крові. Проте в період переходу з АВК на ривароксабан і навпаки є необхідним моніторинг міжнародного нормалізованого відношення (МНВ).
Схема переходу з антагоніста вітаміну К на ривароксабан
У пацієнтів, які проходять лікування ТГВ/ТЕЛА та яким проводять профілактику їх повторного виникнення, терапія АВК має бути припинена, а застосування ривароксабану слід починати при досягненні показника МНВ ≤2,0.
Після прийому ривароксабану значення МНВ будуть хибно підвищеними. Визначення МНВ не є валідованим методом для оцінки антикоагулянтної активності ривароксабану, тому значення MНВ не слід використовувати у разі застосування ривароксабану.
Схема переходу з ривароксабану на антагоніст вітаміну К
Існує небезпека недостатнього рівня антикоагуляції у період переходу з ривароксабану на АВК. Так само, як і під час будь-якого переходу на альтернативний антикоагулянт, у цьому випадку має бути забезпечена безперервна адекватна антикоагуляція. Слід враховувати, що ривароксабан може сприяти підвищенню МНВ (хибно підвищене МНВ), тому визначати МНВ можна не раніше, ніж через 24 год після прийому останньої дози ривароксабану.
У разі переходу з ривароксабану на АВК останній cлід починати приймати одночасно з ривароксабаном і продовжувати одночасний прийом, доки показник МНВ не становитиме ≥2. У подальшому дозування АВК коригується залежно від значення МНВ. Поки пацієнт одночасно застосовує ривароксабан та АВК, МНВ слід визначати не раніше ніж через 24 год після прийому останньої дози ривароксабану (перед прийомом наступної дози ривароксабану). Після досягнення значення МНВ ≥2 необхідно припинити прийом ривароксабану і продовжувати приймати лише АВК.
7. Місце ривароксабану в лікуванні пацієнтів з рецидивом ТГВ
Ефективність ривароксабану для профілактики рецидиву ВТЕ порівняно з плацебо було доведено в дослідженні EINSTEIN EXTENSION за участю пацієнтів, які пройшли курс антикоагулянтної терапії з приводу ВТЕ протягом 6-12 міс. Хворі були рандомізовані таким чином: 602 пацієнти у групі ривароксабану та 594 у групі плацебо. Тривалість прийому ривароксабану або плацебо в дослідженні становила 6 або 12 міс. Ривароксабан продемонстрував вищу ефективність при довготривалому прийомі – 8 рецидивів ВТЕ у групі ривароксабану (1,3%), проти 42 рецидивів у групі плацебо (7,1%); відношення ризику 0,18; 95 % ДІ від 0,09 до 0,39; р<0,001. Отже, відносне зниження ризику рецидиву ВТЕ у групі ривароксабану становило 82%. Частота великих кровотеч у групі ривароксабану становила 0,7%; у групі плацебо великих кровотеч не зареєстровано. Кількість невеликих клінічно значущих кровотеч становила 1,2% у групі плацебо і 5,4% у групі ривароксабану. Найбільша кількість таких кровотеч була зі слизових оболонок, і більшість пацієнтів (81%) продовжили прийом препарату. Результати цього дослідження пояснюють необхідність продовженої профілактики рецидиву ТГВ у більшості випадків.
Згідно з результатами дослідження EINSTEIN EXTENSION продовження антикоагулянтної терапії ривароксабаном додатково на 6-12 міс після закінчення стандартного курсу лікування знижувало ризик рецидиву ВТЕ на 82%.
Рекомендована доза ривароксабану для тривалого прийому становить 20 мг один раз на добу.
8. Місце ривароксабану в лікуванні пацієнтів з ТЕЛА
Єдиним рандомізованим багатоцентровим клінічним випробуванням інноваційних пероральних антикоагулянтів, у якому цілеспрямовано спостерігали за пацієнтами з гострою ТЕЛА, було дослідження EINSTEIN PE. Ривароксабан для лікування гострої ТЕЛА був так само ефективним, як і терапія еноксапарином/АВК, а ризик великих кровотеч у групі ривароксабану був на 51% нижчим (частота немасивних клінічно значущих кровотеч була приблизно однаковою в обох групах).
Ривароксабан рекомендований для лікування ТЕЛА без ознак шоку та гіпотензії. Застосування ривароксабану у пацієнтів з ТЕЛА низького ризику дозволяє з першого дня лікувати пацієнтів амбулаторно. Призначати монотерапію ривароксабаном слід за схемою: таблетки 15 мг 2 рази на добу протягом першого 21 дня з подальшим продовженням застосування таблеток 20 мг 1 раз на добу тривало. Ривароксабан діє швидко; максимальна концентрація (Сmax) досягається через 2-4 год після прийому таблетки. Лікування гострої ТЕЛА ривароксабаном у пацієнтів зі стабільною гемодинамікою можна починати як з першого дня, так і після курсу парентеральних антикоагулянтів.
Мінімальна тривалість антикоагулянтної терапії у разі ризику ВТЕ, що минув, становить 3 міс. Якщо ризик розвитку ВТЕ залишається високим, необхідна подовжена антикоагулянтна терапія з періодичною оцінкою співвідношення користі від профілактики рецидиву тромбоемболії і ризику виникнення кровотечі. Протягом амбулаторного лікування необхідно один раз на два місяці контролювати показники функції нирок; щомісяця уточнювати наявність синців на тілі та невеликих кровотеч (носових і гемороїдальних), особливо в осіб похилого віку та осіб, що схильні до падінь. Обов’язковим є уточнення, по-перше, того, чи дотримується хворий призначеної схеми лікування; по-друге, чи не відбулося змін у використанні супутніх ліків. У разі необхідності лікар повинен розглянути питання про зменшення дози ривароксабану та переглянути супутню терапію.
Згідно з думкою робочої групи для оцінки тривалості антикоагулянтної терапії також рекомендується більш широке застосування D-димера, а саме після проходження курсу антикоагулянтної терапії, коли вирішується питання про її припинення, рекомендується провести повторний тест на D-димер та ультразвукове сканування судин нижніх кінцівок.
9. Місце ривароксабану в лікуванні пацієнтів з ТГВ із злоякісними пухлинами
У дослідженнях EINSTEIN DVT та EINSTEIN PE серед 8821 пацієнта з тромбоемболізмом 655 мали активну злоякісну пухлину. Об’єднаний аналіз підгрупи таких пацієнтів продемонстрував, що ривароксабан був так само ефективним, як і еноксапарин/АВК (рецидив ВТЕ у групі ривароксабану – 5%, у групі еноксапарин/АВК – 7%, співвідношення ризиків – 0,67; ДІ 0,35-1,30). На тлі прийому ривароксабану кількість масивних кровотеч була суттєво нижчою (2% у групі ривароксабану, 5% у групі еноксапарину/АВК, співвідношення ризиків – 0,42; ДІ 0,18-0,99). Суттєвої різниці в частоті клінічно значущих кровотеч не було (14% у групі ривароксабану, 16% у групі еноксапарину/АВК, співвідношення ризиків – 0,80, ДІ 0,54-1,20). Сумарна частота рецидивів ВТЕ та великих кровотеч у цій групі пацієнтів становила 7% у групі ривароксабану та 13% у групі еноксапарину/АВК (співвідношення ризиків – 0,54, ДІ 0,33-0,90). Тобто на тлі терапії ривароксабаном у онкологічних хворих сукупний ризик ВТЕ та великих кровотеч був на 46% нижчим порівняно з еноксапарином/АВК. Актуальними є подальші дослідження застосування ривароксабану у онкологічних хворих.
У пацієнтів з ТГВ та злоякісними пухлинами препаратами першого вибору є НМГ. Проте відомо, що НМГ складно використовувати для тривалого лікування ТГВ у онкохворих через низку причин, у тому числі через необхідність регулярних ін’єкцій, від яких пацієнти, хворі на рак, можуть відмовлятися. Таким чином, на думку робочої групи, ривароксабан може розглядатися як альтернатива в тому випадку, коли лікар замість довготривалого лікування НМГ призначає короткий курс НМГ з переходом на АВК. Проте важливо враховувати, що ривароксабан не може призначатися хворим зі злоякісними пухлинами з високим ризиком кровотеч.
10. Тривалість антикоагулянтної терапії ривароксабаном
Тривалість лікування ривароксабаном визначають індивідуально після ретельної оцінки користі від застосування та потенційного ризику розвитку кровотеч. Рішення про призначення короткострокової терапії (принаймні протягом 3 міс) приймається, виходячи з наявності транзиторних факторів ризику (наприклад, нещодавно перенесена операція, травма, іммобілізація), а стосовно довгострокової – на підставі наявності стійких факторів ризику або ідіопатичного ТГВ чи ТЕЛА (табл. 3).
11. Місце ривароксабану в ортопедії і травматології
У двох дослідженнях (RECORD1 і RECORD2) порівнювали ривароксабан з еноксапарином у пацієнтів, які були прооперовані з приводу тотального заміщення кульшового суглоба. У дослідженні RECORD1 (n=4541) обидві схеми профілактики призначалися на період від 31 до 39 днів, ривароксабан – 10 мг на добу з першого дня після операції, еноксапарин – 40 мг на добу, починаючи за день до операції. Частота всіх випадків ВТЕ становила 3,7% у групі еноксапарину та 1,1% у групі ривароксабану (зниження відносного ризику – 70%; р<0,001). Частота тяжкого ВТЕ знизилася з 2,0% у групі еноксапарину до 0,2% у групі ривароксабану (зниження відносного ризику – 88%; р<0,001). Частота великих та невеликих клінічно значущих кровотеч становила 2,5% у групі еноксапарину та 3,2% у групі ривароксабану (статистично несуттєва різниця, р=0,18). Продемонстровано переважаючу ефективність ривароксабану.
У дослідженні RECORD2 (n=2531) вивчали ефективність тривалої тромбопрофілактики ривароксабаном (35 днів) порівняно з коротким курсом еноксапарину (10-14 днів) з подальшим переходом на плацебо. Також було продемонстровано переважаючу ефективність ривароксабану. Частота всіх випадків ВТЕ становила 9,3% у групі еноксапарину та 2% у групі ривароксабану (зниження відносного ризику – 79%; р<0,001). Частота великих та невеликих клінічно значущих кровотеч становила 2,8% у групі еноксапарину та 3,3% у групі ривароксабану, без статистично достовірної різниці.
У двох дослідженнях (RECORD3 і RECORD4), у яких порівнювали ривароксабан з еноксапарином у пацієнтів після операції тотального заміщення колінного суглоба (ТЗКС), було доведено переважаючу ефективність ривароксабану порівняно з еноксапарином за співставного профілю безпеки.
У дослідженні RECORD3 (n=2531) обидві схеми профілактики призначалися на період від 10 до 14 днів. Основну кінцеву точку (всі випадки ВТЕ) зафіксовано у 18,9% пацієнтів у групі еноксапарину і 9,6% у групі ривароксабану (зниження відносного ризику – 49%; р<0,001 для показника «переважає»). Симптомний ВТЕ спостерігався у 2,0% пацієнтів із групи еноксапарину та у 0,7% пацієнтів із групи ривароксабану (зниження відносного ризику 66%; р=0,008). Суттєвої різниці в частоті великих та невеликих клінічно значущих кровотеч в обох групах не виявлено (р=0,77).
У дослідженні RECORD4 (n=3418) порівнювали ефективність та безпеку ривароксабану з північноамериканською схемою введення еноксапарину – 30 мг 2 рази на добу, яка вважається більш ефективною. Частота всіх випадків ВТЕ зменшилася з 10,1% у групі еноксапарину до 6,9% у групі ривароксабану (зниження відносного ризику 31%; р=0,016 для показника «переважає»). Суттєвої різниці в частоті великих та невеликих клінічно значущих кровотеч у двох групах не виявлено (р=0,11).
Таким чином, у групі досліджень RECORD було доведено, що ривароксабан більш ефективно, ніж еноксапарин, знижує ризик ВТЕ у пацієнтів після тотального заміщення кульшового та колінного суглобів.
У міжнародному відкритому обсерваційному неінтервенційному дослідженні в умовах реальної клінічної практики XAMOS порівнювали ефективність тромбопрофілактики ривароксабаном та стандартною терапією (НМГ, НФГ, фондапаринукс, АВК, дабігатран, ацетилсаліцилова кислота) і частоту кровотеч у пацієнтів після великих ортопедичних операцій. У дослідженні взяли участь 17 701 пацієнт із 252 центрів із 37 країн світу, яким виконували великі ортопедичні втручання та проводили тромбопрофілактику. Рішення про вибір антикоагулянтної терапії, дозу та тривалість тромбопрофілактики приймав лікар. 2050 пацієнтам було виконано оперативне втручання з приводу перелому стегна. У групі ривароксабану відносний ризик ВТЕ був достовірно нижчим на 45% без збільшення ризику кровотеч.
Ривароксабан рекомендований для профілактики ВТЕ після оперативних втручань із приводу ендопротезування кульшового чи колінного суглобів у дозі 10 мг 1 раз на добу незалежно від вживання їжі. Першу дозу слід приймати через 6-10 год після операції за умови ефективного гемостазу. Профілактику ВТЕ після великих ортопедичних операцій треба проводити протягом періоду до 35 діб, але необхідно пам’ятати, що тривалість лікування визначається залежно від індивідуального ризику пацієнта.
Пацієнтам, яким виконано хірургічне втручання з приводу переломів нижніх кінцівок, рекомендовано проводити тромбопрофілактику з використанням фондапаринуксу (1А), НМГ (1В), АВК в скоригованій дозі (МНВ 2,0-3,0; в середньому 2,5) (1В), нефракціонованого гепарину (НФГ) у низьких дозах (1В) або ривароксабану (1С).
12. Тромбоз глибоких вен в акушерстві та гінекології
Вагітність, а надто післяпологовий період, значно підвищують ризик розвитку ВТЕ, а ТЕЛА залишається провідною причиною материнських втрат у розвинених країнах.
На думку робочої групи, до Національних рекомендацій слід внести окремий розділ щодо ВТЕ у вагітних і породіль, оскільки діагностика, профілактика та лікування ВТЕ в акушерстві мають істотні особливості. Діагностичне значення D-димера у вагітних низьке, а ультразвукове допплерографічне дослідження судин кінцівок набуває першорядного значення.
Препаратами вибору для лікування і вторинної профілактики ВТЕ у вагітних є НМГ, оскільки вони не проникають через плацентарний бар’єр і не мають тератогенного, ембріо- та фетотоксичного впливу. На сьогодні в Україні протипоказано використання пероральних антикоагулянтів у вагітних жінок. Застосування АВК може бути рекомендовано лише у вагітних жінок зі штучними клапанами серця в період від повних 12 до 37 тижнів. Фондапаринукс і дабігатран під час вагітності протипоказані. Ривароксабан проникає через плаценту, проте його негативний вплив на плід на сьогодні не доведено.
Тромбоемболічні ускладнення в гінекологічній хірургії спостерігаються майже з тією самою частотою, що і в загальній хірургії. До категорії середнього ризику виникнення тромбоемболічних ускладнень належать вагінальна гістеректомія, лапароскопічні втручання з приводу доброякісних захворювань тривалістю понад 60 хв. Емболізація маткових артерій призводить до стану гіперкоагуляції. Хоча тромбоемболічні ускладнення після емболізації маткових артерій є нечастим явищем (0,2-0,4%), це втручання також відносять до категорії середнього ступеня ризику їх виникнення.
Частота симптоматичної ВТЕ є мінімальною при здійсненні лапароскопічних гінекологічних втручань з приводу доброякісного захворювання тривалістю до 60 хв, кюретажа, операцій на зовнішніх статевих органах, мініінвазивних хірургічних втручань з приводу доброякісних та злоякісних гінекологічних захворювань. Вищезгадані втручання належать до групи низького ризику виникнення ВТЕ.
Як зазначалося вище, відомим додатковим фактором ризику для ВТЕ є естроген, що міститься в комбінованих оральних контрацептивах (КОК). Оцінюючи ризик виникнення ВТЕ у жінок фертильного віку, слід враховувати можливе застосування КОК. У разі планової хірургії у жінок, що приймають КОК, їх застосування рекомендується відмінити за 4-6 тижнів до операції; у випадку екстреної операції необхідно оцінювати ризики.
Замісну гормональну терапію (ЗГТ) слід включити до переліку факторів ризику ВТЕ, здійснюючи оцінку стану пацієнтів для планового чи ургентного втручання. Немає потреби завжди припиняти ЗГТ перед операцією за умови, що буде забезпечена належна тромбопрофілактика, наприклад призначення НМГ. У кожному окремому випадку необхідно співставити ризик післяопераційної ВТЕ зі змінами якості життя, які можуть відбутися внаслідок припинення терапії. Трансдермальна ЗГТ меншою мірою впливає на згортання крові та пов’язана з меншим ризиком розвитку ВТЕ, аніж пероральна ЗГТ.
Лікування ТГВ або ТЕЛА у пацієнток гінекологічного профілю здійснюється за загальними принципами терапії ВТЕ.
13. Венозні тромбози та тромбоемболії в практиці невролога згідно з даними доказової медицини
ВТЕ є частим ускладненням у хворих з мозковим інсультом. Він вважається однією з основних причин внутрішньолікарняної летальності та асоціюється зі збільшенням термінів лікування пацієнтів у стаціонарі та гіршим відновленням. Від 10 до 25% хворих на мозковий інсульт помирають внаслідок ВТЕ, найчастіше в проміжок часу від 2 до 4 тижнів від початку катастрофи.
Вторинна профілактика кардіоемболічного інсульту у хворих після перенесеного інсульту або транзиторної ішемічної атаки (ТІА)
1. Пацієнтам із кардіоемболічними ішемічними інсультами, особливо на фоні фібриляції пересердь, призначають тривале лікування антикоагулянтами (клас рекомендацій I, ступінь доказів А).
2. Не рекомендується призначати комбінацію антикоагулянтів та антиагрегантів на тривалий час, якщо немає спеціальних показань (наприклад, стентування) (клас рекомендацій IIb, ступінь доказів С).
3. Стандартними лікарськими засобами є ривароксабан, дабігатран, апіксабан та варфарин (клас рекомендацій I, ступінь доказів А). Перевагами нових оральних антикоагулянтів (НОАК) порівняно з варфарином є: швидкий початок дії, стабільна фармакодинаміка, низький рівень харчових та лікарських взаємодій, низький рівень геморагічних ускладнень, відсутність потреби постійного контролю МНВ. Завдяки цим перевагам з метою вторинної профілактики мозкового інсульту призначення НОАК слід розглядати в першу чергу для більшості пацієнтів з ФП. Вибір антикоагулянта має бути індивідуальним залежно від факторів ризику, вартості, переносимості, стану функції нирок, переваг пацієнта тощо.
4. Дозу варфарину підбирають індивідуально, під контролем МНВ. МНВ необхідно контролювати регулярно та підтримувати на рівні 2,0-3,0 (клас рекомендацій I, ступінь доказів А).
5. Пацієнтам, які перенесли мозковий інсульт або ТІА з фібриляцією передсердь і не можуть приймати пероральні антикоагулянти, показаний прийом аспірину (клас рекомендацій I, ступінь доказів А). Додавання клопідогрелю до терапії аспірином може бути більш ефективним, ніж монотерапія аспірином (клас рекомендацій IIb, ступінь доказів В).
6. Для більшості пацієнтів з інсультом та фібриляцією передсердь доцільно починати прийом пероральних антикоагулянтів у середньому в період до 14 днів від початку захворювання (клас рекомендацій IIa, ступінь доказів В).
7. За наявності високого ризику геморагічних ускладнень (великі розміри інфаркту мозку, наявність геморагічної трансформації на перших томограмах, неконтрольована гіпертензія та ін.) доцільно почати прийом антикоагулянтів після 14 днів (клас рекомендацій IIa, ступінь доказів В).
8. Хворим з ТІА антикоагулянти призначають одразу після проведення нейровізуалізації та виключення наявності геморагій (клас рекомендацій IIa, ступінь доказів В).
СТАТТІ ЗА ТЕМОЮ Кардіологія
Дисліпідемія та атеросклеротичні серцево-судинні захворювання (АСССЗ) є провідною причиною передчасної смерті в усьому світі (Bianconi V. et al., 2021). Гіперхолестеринемія – третій за поширеністю (після артеріальної гіпертензії та дієтологічних порушень) фактор кардіоваскулярного ризику в світі (Roth G.A. et al., 2020), а в низці європейських країн і, зокрема, в Польщі вона посідає перше місце. Актуальні дані свідчать, що 70% дорослого населення Польщі страждають на гіперхолестеринемію (Banach M. et al., 2023). Загалом дані Польщі як сусідньої східноєвропейської країни можна екстраполювати і на Україну....
Інколи саме з цього перерізу вдається візуалізувати тромбоемболи в основних гілках легеневої артерії або вегетації на стулках легеневого клапана (що трапляється надзвичайно рідко). Нахиливши датчик до самої верхівки серця, можна отримати її переріз по короткій осі, на якому, знову ж таки, порожнина лівого шлуночка має круглясту форму, а правого шлуночка – близьку до трикутника із виразною трабекулярністю (рис. 22.9). Розглядаючи зображення, також звертають увагу на те, що в нормі всі сегменти ЛШ скорочуються синхронно, не випереджаючи інші і не відстаючи. ...
Застосування статинів середньої інтенсивності в комбінації з езетимібом порівняно зі статинами високої інтенсивності окремо може забезпечити більше зниження рівня холестерину ліпопротеїнів низької щільності (ХС ЛПНЩ) у пацієнтів із нещодавнім ішемічним інсультом. Пропонуємо до вашої уваги огляд статті Keun-Sik Hong et al. «Moderate-Intensity Rosuvastatin Plus Ezetimibe Versus High-Intensity Rosuvastatin for Target Low-Density Lipoprotein Cholesterol Goal Achievement in Patients With Recent Ischemic Stroke: A Randomized Controlled Trial», опублікованої у виданні Journal of Stroke (2023; 25(2): 242‑250). ...
Артеріальна гіпертензія (АГ) сьогодні є одним із найпоширеніших серцево-судинних захворювань (ССЗ), що асоціюється з високим кардіоваскулярним ризиком, особливо в коморбідних пацієнтів. Навіть помірне підвищення артеріального тиску (АТ) пов’язане зі зменшенням очікуваної тривалості життя. До 40% хворих на АГ не підозрюють у себе недугу, бо це захворювання на початку може мати безсимптомний перебіг. Оптимальний контроль АТ є вагомим чинником профілактики фатальних серцево-судинних подій (ССП) для забезпечення якісного та повноцінного життя таких хворих. ...