Цукровий діабет у дітей: проблемні питання медичного супроводу та роль терапевтичного навчання

Цукровий діабет (ЦД) 1 типу залишається однією з найважливіших медико-соціальних проблем через значну поширеність та високий рівень інвалідизації хворих.
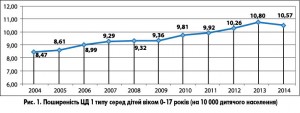
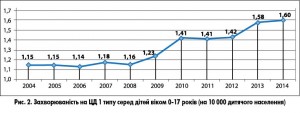
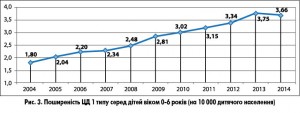
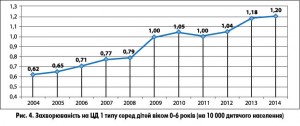
У нашій країні ЦД 1 типу посідає 4-те місце у структурі поширеності ендокринних хвороб та є однією із значущих причин інвалідизації дітей та підлітків. На початку 2015 року в Україні було зареєстровано 8028 дітей віком 0-17 років, хворих на ЦД 1 типу (без урахування АР Крим та м. Севастополь), що становить 10,6 на 10 000 дитячого населення. Протягом останніх 10 років захворюваність на ЦД 1 типу і, відповідно, поширеність цієї недуги серед дітей віком 0-17 років невпинно зростає (рис. 1, 2), особливо серед дітей раннього віку – 0-6 років (рис. 3, 4).
Результати багаторічних досліджень вітчизняних та закордонних дослідників показали, що перебіг ЦД 1 типу у різні вікові періоди супроводжується значними труднощами в підборі інсулінотерапії та досягненні компенсації вуглеводного обміну (EURODIAB, 2001; DCCT/EDIC, 2005; M. Vanelli et al., 2005; M.E. Craig et al., 2007). Разом із тим довгострокова гіперглікемія неминуче веде до розвитку хронічних ускладнень хвороби, поява яких тим більш ймовірна, чим довше строк перебігу ЦД 1 типу і чим гіршою була протягом цього часу компенсація порушень обміну.
Зокрема, в пубертатному віці часто рекомендують підвищення добової дози екзогенного інсуліну до 1,0-1,5 ОД/кг маси тіла. Однак навіть подібна тактика за умови виконання відомих правил дієтотерапії та режиму фізичних навантажень не завжди дає змогу досягти декретованого рівня глікозильованого гемоглобіну (HbA1c) <7,5%, що зазначений в останніх рекомендаціях Міжнародного товариства дитячого та підліткового діабету (ISPAD Clinical Practice Consensus Guidelines, 2014).
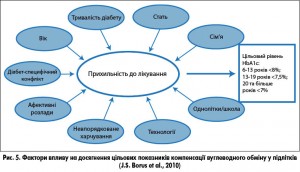
Підлітки відчувають труднощі досягнення та підтримки цільового глікемічного контролю через поєднання таких значущих факторів, як ситуація в родині, стать, тривалість діабету, вік хворого, діабет-зумовлені конфлікти, афективні розлади, порушення харчування, застосування сучасних технологій у лікуванні, взаємовідносини з однолітками (рис. 5).
Крім того, слід окремо виділити підвищені побоювання щодо власного авторитету серед однолітків, передчасне перекладення відповідальності від батьків до підлітків, схильність до ризикованої поведінки, недостатня обізнаність та розуміння схем лікування і майбутніх ризиків для здоров’я, стомленість від необхідності постійного виконання значного обсягу медичних маніпуляцій (ін’єкції, вимірювання глікемії, контроль харчування та врахування фізичних навантажень) – «діабетичне вигорання».
Про особливості психологічних обставин у родинах, де є дитина, хвора на ЦД 1 типу, йдеться в багатьох дослідженнях. У них, зокрема, наголошується на значущості цих факторів для підтримки задовільного рівня компенсації хвороби та необхідності участі батьків у контролі за станом здоров’я хворих дітей, а в окремих роботах зазначається перевага впливу контролю з боку батька, ніж матері на виконання дитиною основних принципів самоконтролю діабету. Окремі автори вважають, що існує тісний зв’язок між погіршенням компенсації вуглеводного обміну та психологічної дезадаптації, особливо у старших підлітків, дівчат та осіб із підвищеним рівнем емоційності (D.A. Ellis et al., 2007; C.A. Berg et al., 2008; M.G. Pereira et al., 2008).
При цьому поряд з «некерованими» факторами погіршення перебігу діабету в період статевого дозрівання (тривалість хвороби, стать, пубертатне зниження чутливості до інсуліну, формування особистості) важливого значення набувають так звані керовані, або поведінкові, фактори, модифікація яких дає змогу значно поліпшити стан компенсації вуглеводного обміну в підлітків, хворих на ЦД 1 типу. Це, передусім, дотримання дієтичного харчування та достатня фізична активність.
Порушення дієтичних рекомендацій та режиму інсулінотерапії внаслідок психологічних причин (становлення особистості, невдоволення власним виглядом, прагнення свободи тощо) є важливим фактором розвитку надлишкової маси тіла та ожиріння у хворих на ЦД 1 типу (вважають, що особливо у підлітків це прямо корелює з рівнем HbA1c, незалежно від статі). Такі порушення дієтичного харчування або «Unhealthy weight control practices» («Нездорові практики контролю маси тіла») із пропуском ін’єкцій інсуліну, порушенням дієти частіше застосовували дівчата (37,9%), ніж хлопці (15,9%), особливо у віці 13-14 років (F.K. Bishop et al., 2014).
Певного значення при цьому набуває таке явище, як неофобія (з грецьк. neos – новий, phobeo – побоювання). Це страх перед усім новим, змінами у повсякденному житті хворого, новим режимом життя, у тому числі перед новими продуктами, які асоціюються із збільшенням маси тіла, що є дуже хвилюючим моментом, насамперед для дівчат (A.T. Galloway et al., 2003; V. Quick et al., 2014).
Не може не викликати занепокоєння і поступове зниження рівня рухової активності населення, у тому числі дітей. Особливої актуальності ця проблема набуває у підлітковому віці. В попередніх дослідженнях, які проводили науковці інституту, було доведено вірогідне зниження рівня фізичної активності серед підлітків порівняно з дітьми незалежно від наявності ЦД (О.В. Морозов та співавт., 2014).
Наразі вважається, що ефективні заходи роботи з хворими підліткового віку базуються на внутрішніх і зовнішніх опорах підлітків (сім’я, технології та внутрішня мотивація), що значно полегшує можливість керування діабетом і дозволяє розділити ступінь відповідальності за своє здоров’я.
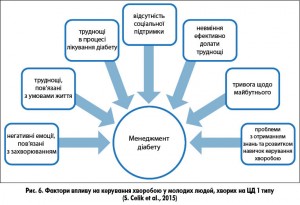
Подібні дослідження серед молодих дорослих хворих (18-25 років) на ЦД 1 типу дали змогу виділити сім аспектів, що мають значущий вплив на керування хворобою: негативні емоції щодо власної хвороби, труднощі в результаті умов життя, труднощі в процесі лікування діабету, відсутність соціальної підтримки, труднощі у вирішенні проблем, що виникають (проблема «подолання проблем»), тривога щодо майбутнього, питання розвитку знань та навичок керування власною хворобою (рис. 6).
Тому важливим у роботі мультидисциплінарної команди з пацієнтом та його родиною є не лише дотримання медичних рекомендацій, а й допомога хворому в керуванні як своєю хворобою, так і негативними емоціями, думками, надання соціальної підтримки, упорядкування стилю життя, спрямування на позитивний настрій та майбутнє.
Протягом XXI століття структура досліджень у галузі діабетології зазнала значної трансформації, що характеризувалась стрімким розвитком у багатьох наукових напрямах – нові технології інсулінотерапії та моніторингу глікемії, удосконалення молекули інсуліну, генна інженерія, терапія стовбуровими клітинами, трансплантація β-клітин та ксенотрансплантація тощо. Ці наукові досягнення мають велике значення для майбутнього діабетології, відзначаються дуже швидкими темпами розвитку та входять у реальне життя хворих на ЦД 1 типу. Дедалі більші сподівання хворих дитячого віку та їхніх батьків пов’язані з розвитком замкненої системи введення інсуліну зі «зворотним зв’язком» та штучної підшлункової залози.
Однак такі тенденції породжують нові питання щодо медичного супроводу та лікування хворих на ЦД 1 типу: чи не станеться так, що внаслідок упровадження нових високотехнологічних методів лікування дослідники менше уваги приділятимуть традиційним і менш «захоплюючим» аспектам керування хворобою? Наскільки актуальними в майбутньому залишаться фактори способу життя, у тому числі дієти та фізичні навантаження, у сучасній системі лікування хворого на ЦД 1 типу? Яке місце посідатиме модифікація способу життя в комплексній терапії діабету і чи існує небезпека недооцінки цього фактора в досягненні оптимального рівня компенсації хвороби з огляду на швидкий розвиток медичних технологій?
Слід зазначити, що питання модифікації способу життя завжди були в центрі уваги терапевтичних рекомендацій для хворих на ЦД 2 типу, адже ці фактори (рівень фізичної активності, дієтичне харчування) є керованими і вплив на них дозволяє не тільки поліпшити перебіг існуючої хвороби, а й значною мірою запобігти розвиткові самого захворювання.
З огляду на це проблема модифікації способу життя в комплексі лікування ЦД 1 типу, особливо у пацієнтів дитячого віку, меншою мірою привертала увагу дослідників, ніж удосконалення технології інсулінотерапії, моніторингу глікемії, розробка високотехнологічних методів лікування. Це демонструють результати метааналізу публікацій, присвячених ЦД, за ключовими словами, що мають стосунок до модифікації способу життя (табл.).
Такі тенденції у структурі наукових досліджень можна пояснити тим, що рекомендації з раціонального харчування та режиму фізичних навантажень для хворого на ЦД 2 типу є доволі уніфікованими й зрозумілими, тоді як для хворого на ЦД 1 типу існує необхідність чітко вираженого індивідуального режиму планування харчування та фізичної активності і їх обов’язкового узгодження з режимом інсулінотерапії та показниками глікемії.
Розроблення автоматизованих систем управління («замкнений контур введення інсуліну» або «штучна підшлункова залоза») здатне допомогти хворому у мобільності режиму дня та швидкій корекції так званих метаболічних збурень на тлі фізичних вправ або прийому їжі, але повністю запрограмувати таку систему без участі самого хворого наразі неможливо.
З психологічної точки зору також є нереальним, що повністю автоматизований сценарій буде генерувати безліч нових та унікальних рішень щодо поведінкових проблем в управлінні ЦД 1 типу. Адже для частини пацієнтів існування автоматизованого контролю рівня глюкози буде приводом для більш ризикованих форм поведінки, таких як споживання раніше «заборонених» продуктів із надзвичайно високим вмістом вуглеводів або пропуск прийомів їжі для схуднення, а це може негативно вплинути на продуктивність системи.
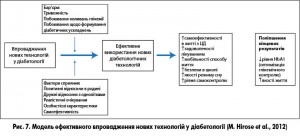
Отже, з багатьох причин видається вкрай малоймовірним, що контроль пацієнта за власним харчуванням та фізичною активністю може коли-небудь бути повністю видаленим з парадигми лікування ЦД 1 типу. Для ефективного впровадження нових досягнень у технології лікування ЦД 1 типу необхідне обов’язкове урахування модифікації способу життя та інших соціально-психологічних факторів для забезпечення оптимального рівня глікемічного контролю, що є запорукою подовження та підвищення якості життя хворого (рис. 7).
Сучасні наукові дослідження та клінічна практика щодо ЦД 1 типу відзначають існування двох дуже різних, але співіснуючих «реальностей». Одна «реальність» характеризується стрімким розвитком науки й технологічними досягненнями на межі створення штучних систем управління рівнем глікемії з можливістю зменшення залежності хворого від цього процесу. Інша реальність відзначається недостатнім рівнем обізнаності та практичних навичок пацієнтів щодо модифікації способу життя і корекції профілю глікемії.
Тому в сучасних умовах безперечне значення для успішного лікування ЦД 1 типу має самоконтроль хвороби з боку самого пацієнта та членів його родини, особливо для хворих дитячого віку. Керування ЦД і самоконтроль значною мірою залежать від відповідальності пацієнта, а можливість профілактики ускладнень ЦД, пов’язаних із гіперглікемією, безпосередньо залежить від прихильності до самоконтролю й самообслуговування.
Ефективність самоконтролю залежить від багатьох складових – вихідного рівня знань, когнітивних проблем, стану здоров’я хворого, змін життєвих умов тощо.
Наявна доказова база свідчить, що навчання при ЦД у дитячому віці позитивно впливає на показники глікемічного контролю, особливо на психосоціальні кінцеві результати. Результати контрольованих інтервенційних досліджень показали, що втручання на сімейній основі із застосуванням позитивного зміцнення і поведінкових контрактів, тренінг із навичок спілкування, обговорення цілей терапії ЦД і тренінг із навичок вирішення проблем не тільки впливали на покращення показників поведінки та глікемічного контролю, а й поліпшували взаємини в сім’ї. Групові тренінги для молодих людей із ЦД, які мали на меті вироблення навичок протидії, також позитивно впливали на прихильність режиму терапії, глікемічний контроль та якість життя. Індивідуальні втручання з підлітками показали, що мотиваційне інтерв’ювання покращує довготривалий контроль глікемії та психосоціальні кінцеві результати.
Значущими напрямами підвищення ефективності самоконтролю ЦД у дітей є такі.
Етапність навчання. Перший етап навчання проводиться під час стаціонарного лікування з приводу вперше діагностованого ЦД. У подальшому необхідно використовувати інтерактивний підхід до навчання дітей, хворих на ЦД, із постійним переглядом клінічної ситуації, цілей та основних проблем у житті, закріпленням отриманих знань та повторною переоцінкою та аудитом під час кожного з наступних навчальних циклів.
Урахування індивідуальних, у тому числі психологічних, особливостей хворого. Успішність навчання із проблем ЦД залежить від відносин, переконань, стилю навчання, здібностей і готовності до навчання, а також наявних знань і цілей. Навчання з проблем ЦД має бути адаптивним і відповідати віку та ступеню статевого дозрівання індивідуума.
Труднощі в навчанні самоконтролю дітей із ЦД пов’язані з різними психологічними особливостями, зумовленими як віковими аспектами сприйняття, засвоєння інформації, поведінки, взаєминами з членами сім’ї та навколишнього соціуму, так і зі змінами психіки дитини, викликаними самим захворюванням та обмеженнями.
Вивчення впливу ЦД на психічну діяльність дітей і підлітків – надзвичайно актуальне питання, оскільки наявність хронічної невиліковної хвороби може істотно змінити соціальну ситуацію їх розвитку. Ці зміни є предметом психічної активності хворого підлітка й знаходять віддзеркалення в особливому утворенні, яке формується в умовах хвороби, – внутрішній картині хвороби (ВКХ). Однак у наш час поняття про здоров’я та хворобу перестають бути взаємовиключними. Багато дослідників розглядають їх як полюси певного утворення зі складними й багатозначними взаємозв’язками. Не тільки хвороба, а й здоров’я має свою суб’єктивну картину, без якої поняття здоров’я є неповним та недостатнім. Тобто важливою складовою частиною Я-концепції хворого підлітка поряд із ВКХ є внутрішня картина здоров’я (ВКЗ). ВКЗ – це особливе ставлення особистості до свого здоров’я, яке виражається в усвідомленні його цінності та активному й позитивному прагненні до його вдосконалення. Дослідження ВКЗ також має велике практичне значення, бо без її розуміння неможливо зрозуміти ВКХ. Все це зумовлює необхідність залучення до активної співпраці із хворим та його родиною психологів, а у разі необхідністі – психоневрологів, які мають входити до команди фахівців мультидисциплінарної команди.
Застосування диференційованих програм навчання. Для підвищення якості терапевтичного навчання дітей з ЦД 1 типу на базі стандартної структурованої програми нами були розроблені диференційовані програми з урахуванням принципів вікової психології, стажу захворювання, рівня знань про ЦД (С.О. Чумак та співавт., 2011). Програма передбачає три диференційованих рівня навчання дітей самоконтролю. За основу занять було взято програму п’ятиденного навчання осіб із ЦД, яку було розроблено спершу в університетській клініці Женеви (доктор Ж.-Ф. Ассаль) і вдосконалено групою університетської клініки Дюссельдорфа (професор М. Бергер). Кожен із рівнів навчання розрахований на 5 днів (8-10 годин).
Перший рівень – програма для дітей із уперше виявленим ЦД та їхніх батьків. У цей період і діти, і їхні батьки перебувають у стані тяжкого психологічного стресу. Бар’єр неприйняття хвороби в перші місяці ускладнює сприйняття інформації про свою хворобу і нових правил життя. Головна ідея першого рівня – показати дітям та їхнім батькам, що повноцінне життя з діабетом можливе, що головна теза «Діабет – не хвороба, а спосіб життя» – не просто фраза, а реальність для них. При цьому необхідно створити мотивацію у дитини та її батьків на здорове харчування і спосіб життя, самоконтроль ЦД, навчити управлінню інсулінотерапією. Тема щодо ускладнень ЦД у цій програмі навмисно не обговорюється, щоб не посилювати стрес дитини та її батьків, але впродовж усього навчання пояснюється, чому необхідно мати цільові показники глікемії.
Другий рівень – програма «середнього рівня» для дітей та підлітків, що пройшли попереднє навчання 1-го рівня і мають задовільний рівень знань про ЦД. Наявність різного ступеня тривалості життя із ЦД вносить свої особливості в психологію дитини, особливо підлітка. Після першого року захворювання і надалі, чим більше його тривалість, незалежно від рівня знань, тим більше дитина починає вважати, що всі ситуації життя із ЦД освоєно, він все знає і вчитися у «школі діабету» немає сенсу. Дитина ставить інший бар’єр несприйняття інформації – бар’єр дитини, що переживає психологічну кризу дорослішання зі стадією «нігілізму». Навчання за програмою «другого рівня» має проводитися через певний період від початку захворювання і всім дітям із великою тривалістю ЦД. Головне завдання – навчити дитину тонкої техніки корекції дози інсуліну, управлінню інсулінотерапією з моделюванням на життєві ситуації. Часто заняття для цієї групи дітей проводять у формі ділової гри з обов’язковим вибором для дитини своєї рольової участі.
Третій рівень навчання називається «віртуози самоконтролю» і рекомендується тим, хто вже володіє основами самоконтролю і прагне удосконалення. Головна ідея третього рівня – «ми не хворіємо, ми живемо з діабетом та мрією про одужання».
Використання різних форм навчання, у тому числі інтерактивних методів, сучасних інформаційних та телекомунікаційних технологій. Основою навчання хворих багато років традиційно вважалася так звана вертикальна лекція, що виключає зворотний зв’язок із пацієнтами та їх самостійну активність. Звичайно, що теоретичні знання мають велике значення для хворих дітей та їхніх батьків, проте наразі доведено, що 90% інформації, яка подається на таких заняттях, просто не запам’ятовується. Щоб навчання було ефективним щодо засвоєння нових знань і навичок, програми мають включати практичний досвід, обговорення конкретних труднощів хворих у реальному житті.
Підготовка фахівців із навчання самоконтролю ЦД є важливою складовою ефективної системи терапевтичного навчання хворих у країні в цілому і має здійснюватися на принципах єдиного уніфікованого підходу та використання відповідних міжнародних клінічних настанов.
Навчання дітей із ЦД у Школі самоконтролю ЦД є важливою складовою комплексного лікування та реабілітації захворювання, завдяки чому можна запобігти розвиткові гострих та хронічних ускладнень діабету. ЦД 1 типу у дітей супроводжується небезпечними метаболічними розладами та у будь-який момент може призвести до невідкладних станів, таких як кетоацидоз та гіпоглікемія. Важливість і необхідність терапевтичного навчання хворих як одного з обов’язкових компонентів комплексного лікування ЦД не викликає сумніву. Принцип «командного підходу», коли сам пацієнт стає повноправним учасником терапевтичного процесу нарівні з ендокринологом, дієтологом, психологом, окулістом, неврологом та іншими спеціалістами, є на сьогодні основним принципом безпечного, ефективного й багатофакторного управління діабетом у хворих дитячого віку.
Отже, підвищення ефективності лікувально-профілактичної допомоги хворим на ЦД неможливе без організації тісної взаємодії медичних професіоналів в єдиній команді – мультидисциплінарній діабетичній групі. Важливою є спеціальна підготовка таких фахівців із питань терапевтичного навчання хворих. Ефективне навчання самоконтролю має включати обов’язкове тестування хворих дітей та їхніх батьків щодо рівня знань та практичних навичок із питань ЦД з використанням уніфікованих діагностичних програм, оцінку психологічного статусу хворого та проблем адаптації сім’ї до захворювання дитини, обговорення нагальних потреб і труднощів у реальному житті з діабетом.
СТАТТІ ЗА ТЕМОЮ Ендокринологія
За визначенням Всесвітньої організації охорони здоров’я, цукровий діабет (ЦД) – це група метаболічних розладів, що характеризуються гіперглікемією, яка є наслідком дефектів секреції інсуліну, дії інсуліну або обох цих чинників. За останні 15 років поширеність діабету зросла в усьому світі (Guariguata et al., 2014). Згідно з даними Diabetes Atlas (IDF), глобальна поширеність діабету серед осіб віком 20-79 років становила 10,5% (536,6 млн у 2021 році; очікується, що вона зросте до 12,2% (783,2 млн у 2045 році (Sun et al., 2022). Наразі триває Програма профілактики діабету (ППД), метою якої є визначити, які підходи до зниження інсулінорезистентності (ІР) можуть допомогти в створенні профілактичних заходів ЦД 2 типу (The Diabetes Prevention Program (DPP), 2002). У цьому світлі визначення впливу вітаміну D на розвиток ЦД є актуальним питанням....
Внутрішній біологічний годинник людини тісно та двоспрямовано пов’язаний зі стресовою системою. Критична втрата гармонійного часового порядку на різних рівнях організації може вплинути на фундаментальні властивості нейроендокринної, імунної та вегетативної систем, що спричиняє порушення біоповедінкових адаптаційних механізмів із підвищеною чутливістю до стресу й уразливості. Поєднання декількох хвороб зумовлює двоспрямованість патофізіологічних змін....
Метформін – протидіабетичний препарат першої лінії, який пригнічує глюконеогенез у печінці і в такий спосіб знижує рівні глюкози в крові. Крім того, він знижує ризик кардіоваскулярних подій, чинить нефропротекторний ефект і здатен подовжувати тривалість життя. Завдяки цим властивостям метформін нині розглядають як мультифункціональний препарат і дедалі частіше застосовують для лікування та профілактики різноманітних захворювань....
Сучасне лікування хворих на цукровий діабет (ЦД) 2 типу включає зміну способу життя і медикаментозну терапію для контролю глікемії та профілактики ускладнень. Проте дослідження показують, що на практиці небагато хворих досягають контролю захворювання (частково через погану прихильність до лікування). Частка пацієнтів, які дотримуються протидіабетичної терапії, коливається від 33 до 93% (упродовж 6-24 міс) [1, 2]....