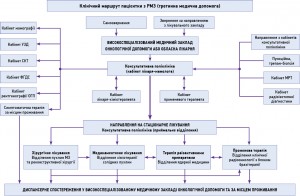
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Рак молочної залози»*

Вы можете читать статью в формате .pdf.
Содержание статьи:
- Список осіб, які брали участь у розробці протоколу.
- І. Паспортна частина.
- ІІ. Загальна частина.
- ІІІ. Основна частина.
- 3.1. Для закладів охорони здоров’я (ЗОЗ), що надають первинну медичну допомогу.
- 3.2. Для ЗОЗ неонкологічного профілю, що надають вторинну (спеціалізовану) медичну допомогу.
- 3.3. Для ЗОЗ, що надають вторинну та третинну медичну допомогу щодо заходів зі скринінгу на РМЗ.
- 3.4. Для ЗОЗ, що надають третинну онкологічну (високоспеціалізовану) медичну допомогу (заклади спеціалізованої допомоги).
- IV. Опис етапів медичної допомоги.
- 4.1. Діагностика.
- 4.2. Програма скринінгу на РМЗ.
- 4.3. Загальний алгоритм діагностики та диференційної діагностики.
- 4.4. Алгоритм лікування.
- 4.5. Алгоритм реабілітації.
- 4.6. Алгоритми первинної, вторинної та третинної профілактики.
- 4.7. Алгоритм диспансеризації.
- V. Ресурсне забезпечення виконання протоколу.
- 5.1. Вимоги до ЗОЗ, що надають первинну медичну допомогу.
- 5.2. Вимоги до ЗОЗ, що надають вторинну медичну допомогу.
- 5.3. Вимоги до ЗОЗ, що надають третинну медичну допомогу.
- 5.4. Лікарські засоби (нумерація не визначає порядок призначення)..
- VI. Індикатори якості медичної допомоги.
- 6.1. Перелік індикаторів якості медичної допомоги.
- 6.2. Паспорти індикаторів якості медичної допомоги.
- Додаток 1.
- Додаток 2.
- Додаток 3.
- Додаток 4.
- Додаток 5.
- Додаток 6.
- Перелік скорочень.
>>__
*Із повною версією наказу можна ознайомитися на сайті: http://www.dec.gov.ua/mtd/reestr.html.
Онкологічні захворювання становлять велику проблему для національних систем охорони здоров’я. Вони потребують створення програми заходів щодо раннього виявлення передпухлинних захворювань та пухлин молочної залози (МЗ), своєчасного та якісного надання медичної допомоги хворим цієї категорії з урахуванням досвіду світової доказової медицини, а також сприяють загостренню уваги самих жінок до проблеми раку МЗ (РМЗ) та спонукають їх більш відповідально ставитись до свого здоров’я.
Система стандартизації медичної допомоги орієнтована на розробку медико-технологічних документів, що допомагають лікареві ефективно діяти в конкретних клінічних ситуаціях, уникаючи неефективних і помилкових втручань.
Даний уніфікований клінічний протокол медичної допомоги (УКПМД) розроблено на основі оновленої адаптованої клінічної настанови, що грунтується на доказах, «Рак молочної залози», в якій наведено найкращий досвід надання медичної допомоги пацієнткам з РМЗ, та за своєю формою, структурою і методичним підходом щодо використання вимог доказової медицини відповідає методиці, затвердженій Наказом МОЗ України від 28.09.2012 р. № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрованого в Міністерстві юстиції України 29.11.2012 р. за № 2001/22313.
В УКПМД зосереджено увагу на основних етапах профілактики, організації скринінгових досліджень, визначення цільового контингенту, діагностики та надання медичної допомоги пацієнткам з РМЗ.
Список осіб, які брали участь у розробці протоколу
Хотіна С. Г. – директор Департаменту медичної допомоги МОЗ України (до квітня 2015 р.), голова робочої групи.
Коломейчук В. М. – в.о. директора Департаменту медичної допомоги МОЗ України.
Сєдаков І. Є. – головний лікар ККЛПЗ «Донецький обласний протипухлинний центр», д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Онкологія», заступник голови робочої групи з клінічних питань.
Ліщишина О. М. – директор Департаменту стандартизації медичних послуг ДП «Державний експертний центр МОЗ України», к.мед.н., ст. н.с., заступник голови робочої групи з методології.
Азаматова Н. М. – психолог загально-лікарняного персоналу Черкаського обласного онкологічного диспансеру.
Гоменюк І. Г. – головний лікар Шамраївської амбулаторії загальної практики – сімейної медицини Сквирського р-ну Київської обл., член асоціації сімейних лікарів Київської обл.
Дарчинов В. М. – лікар-онколог Черкаського обласного онкологічного диспансеру.
Дмуховська О. А. – лікар-статистик організаційно-методичного відділу ККЛПЗ «Донецький обласний протипухлинний центр».
Досенко І. В. – науковий співробітник науково-дослідного відділення пухлин грудної залози та її реконструктивної хірургії Національного інституту раку.
Дударь Л. В. – завідувач кафедри фізичної реабілітації та спортивної медицини НМУ імені О. О. Богомольця, професор, д.м.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Лікувальна фізкультура і спортивна медицина».
Ковальчук І. В. – головний лікар Львівського державного онкологічного регіонального лікувально-діагностичного центру.
Лісаченко І. В. – завідувач поліклінічного відділення ККЛПЗ «Донецький обласний протипухлинний центр».
Лопата Л. М. – представник пацієнтів, голова Всеукраїнської громадської організації онкоінвалідів «Разом проти раку».
Матюха Л. Ф. – завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги НМАПО імені П. Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика – сімейна медицина».
Нечипоренко Л. Ф. – головний позаштатний спеціаліст ГУОЗ Сумської ОДА зі спеціальності «Загальна практика – сімейна медицина».
Осінський Д. С. – заступник головного лікаря з амбулаторно-поліклінічної роботи Київської міської онкологічної лікарні, головний позаштатний спеціаліст зі спеціальності «Онкологія» Головного управління охорони здоров’я Київської МДА.
Парамонов В. В. – головний лікар комунального закладу «Черкаський обласний онкологічний диспансер», заслужений лікар України.
Романів М. П. – головний спеціаліст відділу спеціалізованої медичної допомоги управління надання медичної допомоги дорослим Департаменту медичної допомоги МОЗ України.
Семикоз Н. Г. – професор кафедри онкології, променевих методів діагностики та лікування ФІПО Донецького національного медичного університету імені Максима Горького, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Променева терапія».
Скляр С. Ю. – провідний науковий співробітник науково-дослідного відділення пухлин грудної залози та її реконструктивної хірургії Національного інституту раку.
Смоланка І. І. – завідувач науково-дослідного відділення пухлин грудної залози та її реконструктивної хірургії Національного інституту раку, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Онкохірургія».
Ткаченко М. М. – професор кафедри радіології та радіаційної медицини НМУ імені О. О. Богомольця, д.мед.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Радіологія».
Тріль О. В. – заступник головного лікаря з організаційно-методичної роботи Львівського державного онкологічного регіонального лікувально-діагностичного центру.
І. Паспортна частина
1.1. Діагноз: рак молочної залози.
1.2. Шифр за МКХ-10: C50.
1.3. Користувачі: лікарі загальної практики – сімейні лікарі, дільничні терапевти, лікарі гінекологи, онкологи, хірурги-онкологи, радіологи, анестезіологи, лікарі з променевої терапії, рентгенологи, психологи, лікарі ультразвукової діагностики, інші спеціалісти відповідно до виду захворювання, фельдшери, медичні сестри, операційні медичні сестри.
1.4. Мета: визначення комплексу заходів з раннього та своєчасного виявлення РМЗ, діагностика та лікування РМЗ, а також надання медичної допомоги після закінчення спеціального лікування пацієнткам віком старших за 18 років.
1.8. Коротка епідеміологічна інформація
Злоякісні новоутворення МЗ посідають перше місце у структурі онкологічної захворюваності та смертності жіночого населення в Україні. Ця патологія у чоловіків зустрічається рідко.
Заходи з раннього (своєчасного) виявлення раку даної локалізації, первинної та вторинної профілактики (шляхом запровадження скринінгових програм, відновлення ефективної системи профілактичних оглядів населення на наявність онкологічних захворювань), заходи з диспансерного спостереження за хворими після оперативного лікування сприятимуть досягненню суттєвого зменшення смертності від РМЗ та в кінцевому результаті – витрат на медичну допомогу.
ІІ. Загальна частина
Діагноз «рак молочної залози» встановлюється в закладах онкологічного профілю на основі огляду, даних мамографії та результатів гістологічного (цитологічного) дослідження.
Лікарі загальної практики – сімейні лікарі та дільничні терапевти відіграють ключову роль в організації раннього (своєчасного) виявлення РМЗ (під час профілактичних оглядів), сприянні виконанню рекомендацій спеціалістів під час протипухлинного лікування, забезпеченні належної паліативної допомоги. Суттєву допомогу у їх роботі надають фельдшери та медсестри, які пройшли підготовку за фахом «Медсестринство в онкології».
Перед початком спеціального лікування РМЗ необхідне всебічне обстеження з метою правильного встановлення ознак злоякісного пухлинного росту, стадії захворювання. У разі прогресування захворювання, коли відсутні показання для продовження спеціального лікування, пацієнтки потребують адекватного знеболення згідно з УКПМД при хронічному больовому синдромі та інших заходів з паліативної допомоги, а також симптоматичного лікування.
ІІІ. Основна частина
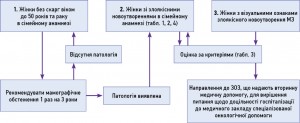
3.1. Для закладів охорони здоров’я (ЗОЗ), що надають первинну медичну допомогу
|
Положення протоколу |
Обґрунтування |
Необхідні дії лікаря |
|
1. Профілактика Усі жінки > 18 років, які отримують допомогу у лікаря загальної практики – сімейної медицини, повинні бути внесені до реєстру, пройти анкетування з метою оцінки генетичного ризику. |
Першочерговим завданням є роз’яснення жіночому населенню доцільності участі у скринінгу та залучення якомога більшої кількості жінок віком 50-69 років, які не мають скарг та генетичного ризику РМЗ, до мамографії. Саме вік є найбільш вагомим фактором ризику для більшості з них. |
Обов’язкові 1. Ведення реєстру жіночого населення на дільниці обслуговування сімейного лікаря. 2. Заповнення анамнестичної анкети усіма жінками, які отримують допомогу сімейного лікаря, з метою виявлення сімейного РМЗ. 3. Оцінка ризику:
|
|
Дії щодо скринінгу на РМЗ Усі жінки, які перебувають на обліку у лікаря загальної практики – сімейної медицини, після 18 років повинні: 1. Отримувати інформацію щодо факторів ризику РМЗ, пов’язаних зі способом життя. 2. Навчитися методиці самообстеження МЗ з 20-річного віку (щомісяця з 7-го по 14-й день циклу) (додаток 4). 3. Отримувати інформацію щодо випадків сімейного РМЗ та можливості консультування стосовно факторів генетичного ризику. |
Відсутні докази щодо суттєвого впливу самообстеження на смертність від РМЗ, разом із тим ця діагностична процедура сприяє ранньому виявленню патології МЗ. Існують докази щодо вирішального впливу на зниження смертності від РМЗ загальнодержавних скринінгових програм. |
Обов’язкові 1. Інформування пацієнток віком 50-69 років про скринінг на РМЗ та доцільність участі в ньому (додатки 4, 5). 2. Клінічне обстеження МЗ здійснюється 1 раз на 3 роки лікарем загальної практики – сімейної медицини, фельдшером, медичною сестрою (яка пройшла спеціальну підготовку) перед направленням на мамографічне обстеження (додаток 5). 3. Лікар загальної практики – сімейної медицини, медична сестра, фельдшер повинні переконувати жінок у необхідності участі у програмі скринінгу. 4. Організація лікарем направлення осіб віком 50-69 років на мамографію до регіонального діагностичного центру або диспансеру (у рамках скринінгу на РМЗ) 1 раз на 2 роки, враховуючи результати попередніх оглядів, клінічних обстежень та самообстежень МЗ (за телефоном чи за допомогою інших форм особистих запрошень). У локальному протоколі медичної допомоги (ЛПМД) обов’язково вказати заклад, куди жінка направляється на мамографію. 5. Регулярне оновлення та моніторинг інформації щодо списків жінок, які пройшли мамографічний скринінг. |
|
2. Діагностика 1. Пацієнтки з підозрою на патологію МЗ впродовж тижня повинні бути направлені на обстеження до онколога районної поліклініки. 2. Після встановлення попереднього діагнозу пацієнтки протягом тижня направляються до спеціалізованої онкологічної установи. |
Існують докази щодо високої частоти зазначених симптомів при РМЗ:
|
Обов’язкові Збір анамнезу, при цьому оцінити скарги на:
Пацієнток із такими скаргами необхідно негайно направити до онколога. |
|
3. Лікування Вирішення питання щодо лікування злоякісних новоутворень МЗ здійснюється лише в онкологічному закладі за місцем проживання. |
Спеціалізована допомога онкологічним хворим здійснюється виключно в спеціалізованих закладах онкологічного профілю. |
Обов’язкові Лікування пацієнток з РМЗ проводить хірург-онколог. |
|
4. Подальше спостереження, включаючи диспансеризаціюПацієнтки після спеціального лікування перебувають на обліку в онколога. |
Існують докази щодо необхідності різних форм психологічної підтримки жінок, які перенесли лікування з приводу РМЗ. |
Обов’язкові 1. Надавати пацієнткам необхідну психологічну підтримку. 2. За необхідності направляти на консультацію до кардіолога, невролога, психолога та інших спеціалістів. 3. У разі прогресування РМЗ, за відсутності показів для продовження спеціального лікування, надавати адекватне знеболення згідно з уніфікованим клінічним протоколом паліативної медичної допомоги при хронічному больовому синдромі, а також проводити симптоматичне лікування. |
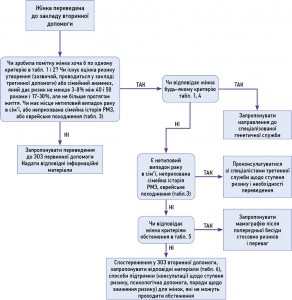
3.2. Для ЗОЗ неонкологічного профілю, що надають вторинну (спеціалізовану) медичну допомогу
|
Положення протоколу |
Обгрунтування |
Необхідні дії лікаря |
|
1. Діагностика Діагностика та диференційна діагностика спрямована на підтвердження онкологічного діагнозу і направлення жінки до спеціалізованого онкологічного закладу. Обстеження не повинні тривати більше 5 днів. |
Існують докази щодо вирішального значення для успішного та малотравматичного лікування своєчасного виявлення онкологічної патології МЗ і направлення пацієнтки до спеціалізованого відділення. |
Обов’язкові 1. Фізикальний огляд. 2. Рентгенографія органів грудної порожнини (ОПГ) у двох проекціях. 3. Ультразвукове дослідження (УЗД) органів черевної порожнини, заочеревинного простору та малого таза. 4. Лабораторне дослідження:
5. Інструментальні дослідження:
Бажані За необхідності:
|
|
2. Лікування Спеціалізована допомога онкологічним хворим здійснюється виключно в спеціалізованому онкологічному закладі. |
Вибір методу лікування РМЗ визначається стадією захворювання, клінічною формою пухлини, віком та загальним станом, а також додатковими даними, що характеризують окремі властивості пухлини та організму жінки. |
Обов’язкові 1. Організація надання симптоматичного лікування, направленого на корекцію патологічних симптомів з боку органів і систем, пацієнткам після спеціального лікування, під час диспансерного спостереження. 2. У разі прогресування хвороби хворі отримують симптоматичне лікування та знеболення відповідно до протоколів. 3. У разі непідтвердження онкологічного діагнозу (після проведених обстежень та досліджень) хвора може продовжити лікування у гінеколога. 4. Не призначати пацієнткам фізіотерапевтичні процедури із застосуванням електричного струму. Бажані (за необхідності): консультація психолога. |
|
3. Виписка з рекомендаціями на післягоспітальний період Після амбулаторного (стаціонарного) обстеження жінка направляється до медичного закладу онкологічного профілю, що надає спеціалізовану допомогу. |
Визначення подальшої тактики лікування відбувається після повного обстеження пацієнтки. |
Обов’язкові При підтвердженні онкологічної патології МЗ хворій видається направлення до спеціалізованого медичного закладу онкологічного профілю із зазначенням результатів проведених обстежень та досліджень. |
|
4. Диспансерне спостереження Пацієнтка після спеціального лікування перебуває на обліку у районного онколога, який веде необхідну медичну документацію та сприяє виконанню нею усіх призначень спеціалістів. |
У зв’язку з великою небезпекою виникнення рецидиву та/або іншої пухлини пацієнтки з РМЗ підлягають диспансеризації протягом життя. Існують докази, що своєчасне виявлення рецидиву збільшує загальну виживаність, тому після проведеного лікування пацієнтка потребує постійного нагляду районного онколога. |
Обов’язкові 1. Ведення реєстраційної карти хворого на злоякісне новоутворення (форма № 030-6/о) та відображення в ній заходів з диспансеризації. 2.Спостереження за пацієнткою та надання рекомендацій для сімейного лікаря, який здійснює (за необхідності) паліативну допомогу. |
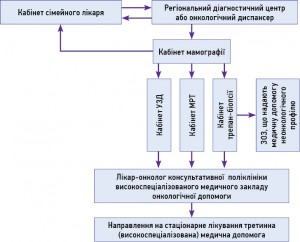
3.3. Для ЗОЗ, що надають вторинну та третинну медичну допомогу щодо заходів зі скринінгу на РМЗ
|
Положення протоколу |
Обґрунтування |
Необхідні дії лікаря |
|
Провідним методом ранньої діагностики РМЗ у світі вважають мамографію. Із введенням мамографічного скринінгу у країнах Європи значно збільшилася кількість виявленого первинного РМЗ, особливо внутрішньопротокового раку, зросла кількість жінок, які після успішних, вчасно проведених органозберігаючих операцій (ОЗО) повернулися до повноцінного життя. Існують переконливі докази, що мамографічний скринінг зменшує смертність від РМЗ у жінок віком 50-69 років зі значно більшим абсолютним значенням, ніж в осіб молодшого віку. |
1. Основним завданням ЗОЗ, що надають вторинну та третинну медичну допомогу (в рамках програми скринінгу на РМЗ), є забезпечення проведення якісної мамографії з наданням письмового висновку усім особам, які звернулися до них щодо програми скринінгу. 2. Мамографію потрібно проводити лише після попереднього ознайомлення пацієнтки з інформацією стосовно переваг та недоліків даного методу для раннього виявлення РМЗ. Мамографія повинна бути якісною і проводитися під контролем лікаря, який спеціалізується на захворюваннях МЗ. |
Проведення мамографічного скринінгу 1. Не призначати жінкам мамографію (якщо для цього немає підстав) до досягнення ними 35 років, натомість можна використовувати УЗД. 2. За наявності сімейного анамнезу РМЗ мамографію рекомендують проводити 1 раз на 1-2 роки (регулярно обстежуючи груди самостійно та в кабінеті лікаря), починаючи з 35-річного віку. 3. У віковому діапазоні 35-40 років усім жінкам одноразово проводиться первинна мамографія для визначення структури тканини МЗ. 4. Особам віком 40-49 років пропонується проводити мамографію залежно від показань. 5. У 50-69-річному віці мамографію проводять 1 раз на 2 роки, враховуючи результати попередніх обстежень, самообстежень та клінічних обстежень МЗ. |
|
Для повноцінного скринінгу та регулярного моніторування ситуації щодо кількості жінок, які проходять мамографічний скринінг, повинен існувати зворотний зв’язок. |
Регулярне надання інформації для сімейного лікаря спеціалістами діагностичних центрів та диспансерів стосовно списків жінок, які пройшли мамографічний скринінг (один раз на місяць/квартал). |
3.4. Для ЗОЗ, що надають третинну онкологічну (високоспеціалізовану) медичну допомогу (заклади спеціалізованої допомоги)
|
Положення протоколу |
Обґрунтування |
Необхідні дії лікаря |
|
1. Діагностика Діагностика РМЗ направлена на чітке встановлення діагнозу та стадії захворювання. |
Існують докази щодо вирішального значення своєчасного встановлення діагнозу та направлення пацієнтки до спеціалізованого відділення для успішного та малотравматичного лікування. |
Обов’язкові 1. Фізикальне обстеження 2. Лабораторні дослідження:
3. Інструментальні дослідження:
4. Консультації суміжних спеціалістів. Бажані (за необхідності):
|
|
2. Догоспітальний етап До закладів спеціалізованої допомоги пацієнтка з підозрою на РМЗ направляється лікарем загальної практики – сімейної медицини, дільничним терапевтом, районним онкологом, лікарем іншої спеціальності. |
Визначення подальшої тактики лікування після повного обстеження пацієнтки вирішується консиліумом у складі хірурга-онколога, хіміотерапевта та променевого терапевта. |
Обовязкові 1. Повне догоспітальне обстеження пацієнтки (якщо не було виконане під час діагностики). 2. Перед початком спеціального лікування необхідно визначити прогностичні фактори з метою визначення групи ризику та оцінки протипоказань до застосування спеціального лікування. |
|
3. Госпіталізація Високоспеціалізована медична допомога надається жінкам у стаціонарних відділеннях онкологічних лікарень та центрів. |
Встановлений діагноз РМЗ потребує госпіталізації пацієнтки для проведення інвазивних діагностичних процедур, спеціального лікування за умови відсутності протипоказань. |
Обов’язкові 1. Ознайомити пацієнтку з переліком можливих втручань, очікуваними ризиками та ускладненнями після лікування. 2. Погодити інформовану добровільну згоду жінки на обробку персональних даних (вкладний листок до облікової форми № 003/о). 3. Отримати інформовану добровільну згоду пацієнтки на проведення діагностики, лікування і на виконання операції та знеболення (форма № 003-6/о) (додаток 3). |
|
4. Лікування Усі жінки з ранньою стадією інвазивного РМЗ, які є кандидатами на консервативну операцію, повинні бути поінформовані щодо наслідків оперативного втручання. Їм слід запропонувати вибір між операцією зі збереженням МЗ(видалення пухлини в межах здорових тканин) та радикальною мастектомією. |
Спеціальне лікування РМЗ полягає у застосуванні хірургічної, хіміо- та променевої (ПТ) терапії у різних комбінаціях залежно від стану пацієнтки, морфології пухлини та стадії захворювання. |
Обов’язкові 1. Призначити спеціальне лікування (включаючи хірургічне) та дослідження в процесі лікування залежно від виду та стадії пухлини МЗ. 4.2. Моніторинг стану пацієнтки, виявлення побічних ефектів спеціального протипухлинного лікування, симптоматична терапія, лікування супутньої патології згідно з відповідними медико-технологічними документами. |
|
5. Виписка з рекомендаціями після госпіталізації При виписуванні пацієнтці надається «Виписка з медичної карти стаціонарного хворого на злоякісне новоутворення» установленої форми. |
Виписка пацієнтки планується відповідно до критеріїв: 1. Завершення запланованого об’єму терапії. 2. Відсутність ускладнень терапії, що потребують лікування в стаціонарі. 3. Неможливість продовження спеціальної терапії у зв’язку з появою протипоказань. |
Обов’язкові 1. Оформити «Виписку з медичної карти амбулаторного (стаціонарного) хворого на злоякісне новоутворення» (форма № 027-1/о), що містить інформацію стосовно отриманого лікування та особливостей перебігу захворювання. 2. Надати пацієнткам, які отримали спеціальне лікування, інформацію щодо можливих віддалених побічних ефектів (додаток 2). 3. Надати інформацію щодо необхідності проведення періодичних обстежень відповідно до плану диспансеризації. 4. Надати рекомендації щодо способу життя, режиму харчування та фізичних навантажень. |
|
6. Реабілітація Як фізична, так і психологічна реабілітація необхідні для жінок, особливо впродовж першого року після встановлення діагнозу РМЗ. |
Є свідчення, що правильна мотивація, фізична та психологічна реабілітація (особливо після радикальної операції) відіграють важливу роль в успішному лікуванні раку. Деякі форми психотерапії приносять користь хворим на рак, оскільки мають позитивний вплив на якість життя та, можливо, на загальне лікування раку. |
Обов’язкові 1. Фізична реабілітація (після мастектомії та хірургічного видалення пахвових лімфатичних вузлів):
2. За необхідності робота з психологом. 3. Участь пацієнтки у діяльності волонтерської організації, що співпрацює з працівниками мамологічного кабінету/центру за місцем проживання. Бажані Санаторно-курортне лікування (при стабільному стані після завершення терапії) у місцевих санаторіях загального профілю, враховуючи рекомендації щодо харчування, режиму праці, фізичної активності та заборони фізіотерапевтичних процедур. |
|
7. Диспансерне спостереження У зв’язку з високою небезпекою виникнення рецидиву та/або іншої пухлини пацієнтки з РМЗ підлягають диспансеризації впродовж життя з плановими оглядами у закладі спеціалізованої допомоги, у якому отримували лікування, або у районного онколога. |
Обстеження відповідно до плану диспансеризації сприяє ранньому виявленню рецидиву захворювання та/або іншої пухлини. |
Обов’язкові 1. Забезпечення ведення реєстраційної карти хворого на злоякісне новоутворення (форма № 030-6/о) та відображення у ній заходів з диспансеризації. 2. Спостереження за пацієнткою та надання рекомендацій для сімейного лікаря, який здійснює паліативну допомогу. |
IV. Опис етапів медичної допомоги
4.1. Діагностика
Анамнез
В анамнезі необхідно звернути увагу на наявність факторів ризику:
- захворювання на злоякісні пухлини кровних родичів;
- тривалі зміни у МЗ;
- раніше виконані лікувальні та діагностичні заходи з приводу інших захворювань;
- участь у скринінгу на РМЗ (додатки 4, 5).
4.2. Програма скринінгу на РМЗ
ЗОЗ, що надають первинну медичну допомогу
Основні завдання лікаря загальної практики – сімейної медицини, фельдшера, медичної сестри, які пройшли підготовку за фахом «Медсестринство в онкології» (додаток 8).
4.2.1. Ведення реєстру жіночого населення, яке отримує допомогу лікаря загальної практики – сімейної медицини.
4.2.2. Заповнення анамнестичної анкети усіма жінками, які отримують допомогу сімейного лікаря, з метою виявлення сімейного РМЗ.
4.2.3. Роз’яснення жіночому населенню доцільності участі у скринінгу на РМЗ та залучення якомога більшої кількості жінок віком 50-69 років без скарг з боку МЗ та без генетичного ризику РМЗ до мамографії. Саме вік є найбільш важливим фактором ризику для більшості жінок.
4.2.4. Надання інформації усім жінкам щодо методики самообстеження МЗ, яке проводиться щомісяця, починаючи з 20 років (на 7-14-й день циклу).
4.2.5. Клінічне обстеження МЗ здійснюється перед направленням на мамографічне обстеження 1 раз на 3 роки лікарем загальної практики – сімейної медицини, фельдшером, медичною сестрою, яка пройшла спеціальну підготовку, до ЗОЗ, що надають первинну медичну допомогу.
4.2.6. Організація лікарем загальної практики – сімейної медицини направлення жінки на мамографію до регіонального діагностичного центру або диспансеру (за телефоном чи за допомогою інших форм особистих запрошень). У ЛПМД вказати заклад, куди жінка направляється на мамографію.
4.2.7. Внесення сімейним лікарем даних до реєстру жіночого населення щодо проходження пацієнткою мамографічного скринінгу.
ЗОЗ, що надають вторинну та третинну медичну допомогу
Основним завданням онкологів та рентгенологів є забезпечення проведення якісної мамографії з наданням письмового висновку усім жінкам, які звернулися до них щодо програми мамографічного скринінгу.
4.2.8. Проведення мамографії:
- до 35 років не призначати жінкам мамографію, якщо для цього немає переконливих підстав (використовувати УЗД);
- за наявності сімейного анамнезу РМЗ мамографію рекомендують проводити 1 раз на 1-2 роки (регулярно обстежуючи груди самостійно та у кабінеті лікаря), починаючи з 35-річного віку;
- у віковому діапазоні 35-40 років усім жінкам одноразово проводиться первинна мамографія для визначення структури тканини МЗ;
- у 40-49 років пропонується проводити мамографію в залежності від показань (клінічних обстежень та самообстежень МЗ);
- у 50-69-річному віці мамографію проводять 1 раз на 2 роки, враховуючи результати попередніх обстежень, самообстежень та клінічних обстежень МЗ.
4.2.9. Регулярне надання інформації для сімейного лікаря стосовно списків жінок, які пройшли мамографічний скринінг.
4.3. Загальний алгоритм діагностики та диференційної діагностики
4.3.1. Обов’язкові дослідження (додаток 7).
4.3.2. Огляд: звернути увагу на колір шкіри, симетричність МЗ, зміни в ділянках аксилярних, над- та підключичних лімфатичних вузлів.
4.3.3. Фізикальне обстеження:
- клінічне обстеження МЗ;
- вимірювання артеріального тиску та пульсу.
4.3.4. Лабораторні дослідження:
- розгорнутий аналіз крові з формулою;
- біохімічний аналіз крові (білок, білірубін, сечовина, креатинін, глюкоза, електроліти, лужна фосфатаза, Са2+, АЛТ, АСТ, альбумін);
- загальний аналіз сечі.
4.3.5. Інструментальні дослідження:
- обох МЗ та регіонарних лімфатичних вузлів, органів черевної порожнини, заочеревинного простору та малого таза;
- рентгенографія ОГП;
- мамографія обох МЗ у двох проекціях;
- тонкоголкова біопсія чи трепан-біопсія пухлини з цитологічним, морфологічним та ІГХД пунктату МЗ, лімфатичних вузлів, біоптату МЗ та лімфатичних вузлів.
4.3.6. Консультації суміжних фахівців:
хірурга-онколога, лікаря з ПТ, гінеколога-онколога, за необхідності – анестезіолога, кардіолога.
4.3.7. За показаннями:
- КТ органів грудної, черевної порожнини, заочеревинного простору та малого таза з внутрішньовенним контрастуванням;
- цитологічне дослідження виділень із соска та з виразок пухлин, післяопераційного матеріалу;
- МРТ МЗ, головного мозку;
- сканування кісток та інші радіоізотопні обстеження (при занедбаному процесі, наявності болю в кістках та підвищенні лужної фосфатази в сироватці крові).
Організація первинної допомоги
Таблиця 1. Критерії переведення із ЗОЗ, що надають первинну медичну допомогу,до закладів вторинної медичної допомоги
|
Існує вірогідність того, що жінка належить до групи помірного ризику: Чи зустрічається в сімейній історії будь-який із зазначених нижче випадків? Будь-яке позитивне твердження означає рішення на користь переведення. |
|
РМЗ тільки у жінок Один випадок у родичів першого ступеня споріднення, діагностований до 40-річного віку. Один випадок у родичів першого і один другого ступеня з діагностуванням до 50 років. Два випадки у кровних родичів після 50 років. |
Таблиця 2. Критерії переведення із ЗОЗ, що надають первинну медичну допомогу,до закладів вторинної медичної допомоги
|
Існує вірогідність, що жінки належать до групи високого ризику: Чи зустрічається у сімейній історії хоча б один із зазначених в даній таблиці випадків? Будь-яке позитивне твердження означає рішення на користь переведення. |
|
РМЗ тільки у жінок Один випадок у родичів першого ступеня споріднення та один випадок другого ступеня з діагностуванням до 50-річного віку. Два випадки у родичів першого ступеня споріднення з діагностуванням до 50 років. Три або більше випадків у родичів першого і другого ступеня родинних зв’язків. |
|
Рак грудної залози (РГЗ) тільки у чоловіків Один випадок у родича першого ступеня родинних зв’язків, діагностований у будь-якому віці. |
|
Двосторонній РМЗ Один випадок у родичів першого ступеня з діагностуванням до 50 років. При двосторонньому раку кожна МЗ зараховується як випадок з одним родичем. |
|
РМЗ, рак яєчників Один випадок раку яєчників у родичів першого та другого ступеня споріднення у будь-якому віці та один випадок РМЗ у родичів першого або другого ступеня у будь-якому віці (один випадок першого ступеня споріднення). |
Таблиця 3. Нетипові випадки раку
|
|
Про що необхідно пам’ятати при розгляді історії родини Усі родичі повинні бути одної сімейної лінії з пацієнткою, яку консультують, або її кровними родичами, або між собою. Родичі першого ступеня споріднення Мати, батько, дочка, син, сестра, брат. Родичі другого ступеня споріднення Дідусь, бабуся, онуки, тітка, дядько, племінники, сестра або брат по лінії одного з батьків. |
|
Родичі третього ступеня споріднення Прадідусь, прабабуся, правнуки, двоюрідний дідусь, двоюрідна бабуся, двоюрідний брат або сестра, внучаті племінники. Сімейна історія по батькові Два або більше родичів по лінії батька з діагностованим РМЗ |
Організація вторинної допомоги
Таблиця 4. Критерії переведення із ЗОЗ, що надає вторинну медичну допомогу,до ЗОЗ третинної (високоспеціалізованої) медичної допомоги
|
Чи зустрічається у сімейній історії хоча б один із наведених випадків? Будь-яке позитивне твердження означає рішення на користь переведення. |
|
РМЗ тільки у жінок Два випадки у родичів першого або другого ступеня споріднення з діагностуванням у віці до 50 років. Два випадки у родичів першого або другого ступеня родинних зв’зків з діагностуванням до 60 років. Чотири випадки у родичів, діагностовані в будь-якому віці, з яких хоча б один є першого ступеня споріднення. |
|
Рак яєчників Одна родичка з цим діагнозом у будь-якому віці. І за цією ж сімейною лінією Один випадок у родички першого ступеня споріднення (в т.ч. раку яєчників) або один – другого ступеня з діагнозом раку МЗ після 50 років. Додатково родичка з діагнозом раку яєчників у будь-якому віці. Два випадки РМЗ у родичів першого або другого ступеня родинних зв’зків, діагностовані до 60 років. |
|
Двосторонній РМЗ Один випадок у родичів першого ступеня спорідненості з діагнозом раку обох МЗ, діагностований після 50 років. Один випадок двостороннього раку в родичів першого або другого ступеня споріднення і один випадок РМЗ першого або другого ступеня, діагностований до 60 років. При двосторонньому раку кожна залоза зараховується як випадок з одним родичем. |
|
РГЗ у чоловіків Один випадок РГЗ в будь-якому віці. І за цією ж сімейною лінією Один випадок раку в родичів першого або другого ступеня споріднення, діагностований до 50 років. Два випадки РМЗ у родичів першого або другого ступеня родинних зв’язків діагностовані до 60 років. |
Стандартний об’єм обстеження хворих на РМЗ у відділенні пухлин МЗ та її реконструктивної хірургії
1. Фізикальне обстеження.
2. Лабораторні дослідження (контроль і за неможливості обстеження в амбулаторних умовах за місцем проживання): загальний аналіз крові та сечі, біохімічний аналіз крові (білок, білірубін, сечовина, креатинін, глюкоза, електроліти, лужна фосфатаза, Са2+, АЛТ, АСТ, альбумін), коагулограма, група крові та резус-фактор, RW, Hbs-Ag.
3. ЕКГ.
4. Рентгенографія легень.
5. УЗД печінки та регіонарних лімфатичних вузлів.
6. Пункційна біопсія пухлини (тонкоголкова біопсія чи трепан-біопсія) з цитологічним або гістологічним дослідженням (за неможливості проведення в амбулаторних умовах).
За показаннями
7. Ангіографія.
8. Контрольні дослідження та консультації суміжних фахівців.
Діагноз захворювання формулюється згідно з Міжнародною системою стадіювання TNM-класифікації 6-го видання (UICC, AJCC, 2002) (додаток 1).
4.4. Алгоритм лікування
У відділенні пухлин МЗ та її реконструктивної хірургії лікування пацієнтки починається після отримання її інформованої згоди.
Вибір методу лікування РМЗ визначається стадією захворювання, клінічною формою пухлини, віком та загальним станом пацієнтки, а також додатковими даними, що характеризують окремі властивості пухлини та організму жінки.
Перед призначенням лікування обов’язковою є морфологічна верифікація діагнозу і максимально точне визначення стадії захворювання. Лікування хворих на РМЗ здійснюється в спеціалізованих онкологічних установах. Тактика та стратегія лікування визначається після огляду спеціалістів: хірурга-онколога, лікаря з ПТ в онкологічному закладі. У лікуванні РМЗ, залежно від стадії захворювання, наявності супутньої патології, віку та тяжкості стану пацієнтки застосовують усі відомі в онкології методи: хірургічний, променевий, системний та різні їх комбінації у поєднанні з гормональною, хіміотерапією та іншими лікувальними засобами.
Комбіноване та комплексне лікування РМЗ здійснюється з позиції біологічної етики в інтересах пацієнтки за принципами раціональної радикальності та органозбереження для створення умов повноцінної реабілітації.
Обов’язково
Медикаментозне лікування:
- хіміотерапія;
- гормональна терапія;
- терапія прикриття; терапія супроводу;
- медикаментозне лікування тяжких реакцій та ускладнень за рекомендаціями онкологів.
Немедикаментозне лікування:
- виконанняя просвітницьких програм, розроблених разом із пацієнткою;
- корекція факторів ризику.
За показаннями
Медикаментозне лікування:
- хіміотерапія;
- гормональна терапія;
- терапія прикриття; терапія супроводу;
- медикаментозне лікування тяжких реакцій та ускладнень за рекомендаціями онкологів.
Немедикаментозне лікування:
- розробка фізичних тренувальних програм для збільшення толерантності до фізичних навантажень;
- фізіотерапія ускладнень;
- визначення дієтотерапії для корекції маси тіла.
Профілактика рецидиву захворювання здійснюється кількома способами:
- Реалізація принципів абластики та антибластики (при хірургічному втручанні) – максимальне видалення клітин пухлини при первинному лікуванні за рахунок адекватного об’єму операції на МЗ та в аксилярній зоні, хіміотерапії та ПТ (принцип раціонального радикалізму).
- Проведення гормональної терапії з метою створення несприятливого для розвитку пухлини гормонального статусу.
- Проведення ад’ювантної хіміо-, гормонотерапії.
- Своєчасне виявлення та адекватне лікування поодиноких метастазів.
Таблиця 5. Схеми стандартного лікування пацієнток із РМЗ
|
Стадії захворювання |
Обсяг стандартного лікування |
|
Стадія І (T1 N0 M0) |
1. Комплексне лікування: а) ОЗО з визначенням чистоти меж резекції та біопсія сторожового лімфатичного вузла (або квадрантектомія з регіонарною лімфодисекцією); б) післяопераційна ПТ на МЗ після ОЗО; в) ад’ювантна хіміотерапія (4-6 курсів) за наявності факторів поганого прогнозу (з урахуванням ІГХД); г) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
2. Комплексне лікування: а) мастектомія – за наявності протипоказань до ОЗО (за можливості підшкірна мастектомія з одномоментним ендопротезуванням);б) хіміотерапія за наявності факторів поганого прогнозу з урахуванням ІГХД;в) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
|
3. Комплексне лікування: а) ПТза радикальною програмою за наявності протипоказань до операції; б) хіміотерапія за наявності факторів несприятливого прогнозу (з урахуванням ІГХД), 4-6 курсів; в) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
|
Стадія ІІА(T1 N1 M0, T2 N0 M0) |
1. Комплексне лікування: а) ОЗО з визначенням чистоти меж резекції при розмірах пухлини до 3 см з урахуванням розміру МЗ та регіонарна лімфодисекція; б) післяопераційна ПТ на МЗ після ОЗО та на регіонарні зони при N1; в) ад’ювантна хіміотерапія (з урахуванням ІГХД); г) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
2. Комплексне лікування: а) неоад’ювантна поліхіміотерапія (ПХТ) за наявності факторів поганого прогнозу (з урахуванням ІГХД) та при розмірах пухлини > 3 см; б) хірургічне лікування – мастектомія чи ОЗО з визначенням чистоти меж резекції та регіонарна лімфодисекція при досягненні часткової або повної регресії пухлини. Можливе виконання одночасної підшкірної мастектомії з ендопротезуванням; в) післяопераційна ПТ на МЗ після ОЗО та на регіонарні зони при N1; г) ад’ювантна хіміотерапія (з урахуванням ІГХД та лікувального патоморфозу); д) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
|
Стадія ІІВ(T2 N1 M0, T3 N0 M0) |
1. Комплексне лікування: а) неоад’ювантна ПХТ, 4-6 курсів (з урахуванням ІГХД), кількість циклів – за даними регресії пухлини (аналіз відповіді за критеріями RECIST [табл. 8], після двох курсів ПХТ). При прогресуванні чи стабілізації – зміна схеми ПХТ або радикальна операція; б) хірургічне лікування – ОЗО з визначенням чистоти меж резекції та регіонарна лімфодисекція при досягненні часткової або повної регресії пухлини або мастектомія при стабілізації процесу; в) післяопераційна ПТ; г) ад’ювантна хіміотерапія (з урахуванням ІГХД та лікувального патоморфозу); д) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
2. Комплексне лікування: а) неоад’ювантна ПХТ (кількість циклів – за даними регресії пухлини за критеріями RECIST); б) передопераційна ПТ (повний курс) – при прогресуванні процесу; в) хірургічне лікування – мастектомія після ПТ; г) ад’ювантна хіміотерапія (з урахуванням ІГХД та лікувального патоморфозу); д) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
|
Стадія ІІІА (T0-3 N2 M0, T3 N1 M0) |
1. Комплексне лікування: а) неоад’ювантна ПХТ (кількість циклів – за даними регресії пухлини за критеріями RECIST) (табл. 8); б) хірургічне лікування – мастектомія при досягненні стабілізації процесу. Можлива ОЗО з визначенням чистоти меж резекції та регіонарна лімфодисекція при досягненні часткової чи повної регресії пухлини або виконання одночасної підшкірної мастектомії з ендопротезуванням; в) післяопераційна ПТ. г) ад’ювантна хіміотерапія (з урахуванням ІГХД та лікувального патоморфозу); д) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
2. Комплексне лікування: а) неоад’ювантна ПХТ (кількість циклів – за даними регресії пухлини за критеріями RECIST); б) передопераційна ПТ (повний курс) при прогресуванні процесу або за наявності протипоказань до хіміотерапії як неоад’ювантної терапії; в) хірургічне лікування – мастектомія; г) ад’ювантна хіміотерапія (з урахуванням ІГХД та лікувального патоморфозу); д) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
|
Стадія IIIВ (T4 N0-2 M0) |
1. Комплексне лікування: а) неоад’ювантна ПХТ – системна або внутрішньоартеріальна (кількість циклів – за даними регресії пухлини за критеріями RECIST [табл. 8]); б) хірургічне лікування – мастектомія при досягненні часткової регресії пухлини; в) післяопераційна ПТ; г) ад’ювантна хіміотерапія (з урахуванням ІГХД та лікувального патоморфозу); д) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
2. Комплексне лікування (при загрозі розпаду пухлини): а) хірургічне лікування – мастектомія; б) хіміотерапія (з урахуванням ІГХД та лікувального патоморфозу); в) післяопераційна ПТ; г) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
|
3. Комплексне лікування: а) неоад’ювантна ПХТ – системна або внутрішньоартеріальна (кількість циклів – за даними регресії пухлини за критеріями RECIST [табл. 8]); б) передопераційна ПТ (повний курс) при стабілізації чи прогресуванні процесу або як 1-й етап лікування за наявності протипоказань до хіміотерапії; в) хірургічне лікування – мастектомія; г) ад’ювантна хіміотерапія (з урахуванням ІГХД та лікувального патоморфозу); ґ) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
|
Стадія IIIВ (T4 N0-2 M0) продовження |
1. Комплексне лікування: а) ПХТ – системна або внутрішньоартеріальна (кількість циклів – за даними регресії пухлини); б) ПТ (повний курс) при набряково-інфільтративній формі або у разі протипоказань до операції; в) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
|
Стадія IV |
1. Комплексне лікування: а) ПХТ (кількість циклів – за даними регресії пухлини); б) паліативна ПТ; в) циторедуктивне лікування за показаннями; г) лікування бісфосфонатами та радіофармпрепаратами при кісткових метастазах за показаннями; д) гормонотерапія за наявності гормоночутливих пухлин (з урахуванням ІГХД та віку). |
Таблиця 6. Перелік оперативних втручань при РМЗ
|
Вид операції |
Стадії |
Особливості використання |
|
|
Основний перелік оперативних втручань |
1. ОЗО з резекцією сторожового лімфовузла та визначенням чистоти меж резекції. 2. ОЗО з лімфодисекцією та визначенням чистоти меж резекції. 3. При локалізації пухлини у центральному квадранті, мультицентричному рості пухлини – мастектомія, можливе виконання одночасної підшкірної мастектомії з ендопротезуванням і реконструктивною операцією. 4. При локалізації пухлини у внутрішніх квадрантах – різноблочна операція – квадрантектомія з лімфодисекцією та визначенням чистоти меж резекції: (1, 5, 3, 4). |
І IА, IIВ, IIIА |
Проведення ОЗО показане на початкових стадіях та після ефективної неоад’ювантної хіміотерапії з досягнутою повною або частковою регресією пухлини та метастазів в лімфатичних вузлах (при стадіях ІІ-IIIА). |
|
Мастектомія за Мадденом. |
IIВ, IIIА |
При мультицентричному рості пухлини, малих розмірах МЗ, коли виконання ОЗО протипоказане, неоад’ювантна хіміотерапія неефективна або протипоказана. |
|
|
Мастектомія за Пейті. |
IIIА, IIIВ |
При мультицентричному рості пухлини, малих розмірах МЗ, коли виконання ОЗО протипоказане, неоад’ювантна хіміотерапія неефективна або протипоказана, коли спаяні між собою або фіксовані пахвові, підключичні лімфатичні вузли, наявне підростання метастатично уражених лімфатичних вузлів до малого грудного м’яза, виникають технічні труднощі при виконанні регіонарної лімфодисекції. |
|
|
Мастектомія за Холстедом. |
IIIВ, IV |
При фіксації або проростанні фасції чи самого великого грудного м’яза. Як циторедуктивна операція. |
|
|
Виконання одночасної підшкірної мастектомії з ендопротезуванням. |
І, IIА, IIВ, IIIА |
При мультицентричному рості пухлини, малих розмірах МЗ, коли виконання ОЗО протипоказане. |
|
|
Катетеризація a. femoralis, внутрішньої грудної артерії. |
IIIВ, IV |
Використовується як самостійне оперативне втручання при IIIb, IV стадіях. |
|
|
Мастектомія з одномоментною реконструкцією за допомогою шкірно-м’язового лоскута передньої стінки живота (Тransverse Rectus Abdominis Myocutaneous flap, TRAM-лоскут). |
При мультицентричному рості пухлини, малих розмірах МЗ, коли виконання ОЗО протипоказане, коли пухлина локалізується в центральному квадранті, при мультицентричному рості пухлини та ураженні соска МЗ. |
||
|
Мастектомія з одномоментною реконструкцією торакодорзальним лоскутом. |
II, III |
При мультицентричному рості пухлини, малих розмірах МЗ, коли виконання ОЗО протипоказане. |
|
Системна ПХТ та гормонотерапія проводяться у відділенні пухлин грудної залози та її реконструктивної хірургії та у відділенні хіміотерапії солідних пухлин. Внутрішньоартеріальна селективна ПХТ виконується тільки у відділенні пухлин грудної залози та її реконструктивної хірургії після ангіографічних досліджень і катетеризації a. femoralis або внутрішньої грудної артерії. Гормонотерапія проводиться в амбулаторних умовах за стандартними схемами.
Таблиця 7. Схеми медикаментозного лікування при РМЗ (хіміо-, гормонотерапія).
|
Схема медикаментозного лікування та дозування препаратів |
Особливості використання |
|
|
Основний перелік схем медикаментозного лікування. |
CMF:
|
Інтервал між курсами 21 день, до 6 курсів. |
|
АС:
|
Інтервал між курсами 21 день, ад’ювантно 4 курси. |
|
|
FAC:
|
Інтервал між курсами 21 день. |
|
|
Схеми лікування, що містять паклітаксел |
||
|
P:
|
Інтервал між курсами 21 день. Паклітаксел вводиться шляхом 3- або 24- годинної внутрішньовенної інфузії. |
|
|
PD:
|
Інтервал між курсами 21 день. Паклітаксел вводиться шляхом 3- або 24- годинної внутрішньовенної інфузії Застосовується супутня терапія колонієстимулюючим фактором. |
|
|
Схеми лікування, що містять доцетаксел |
||
|
D:
|
Інфузія проводиться протягом 1 год, кожні 3 тиж. |
|
|
DС:
|
Інтервал між курсами 21 день, ад’ювантно 4 курси. |
|
|
DD:
|
Інтервал між курсами 21 день, до 8 курсів. Доксорубіцин вводиться шляхом інфузії протягом 15 хв, доцетаксел – шляхом інфузії протягом 1 год. |
|
|
ТАС:
|
Інтервал між курсами 21 день, ад’ювантно 6 курсів. Доксорубіцин вводиться шляхом інфузії протягом 15 хв, після введення циклофосфаміду – перерва на 1 год, після цього вводять доцетаксел шляхом інфузії протягом 1 год. |
|
|
DСар:
|
Вводять кожні 3 тиж. Інфузія проводиться протягом 1 год. |
|
|
Схеми лікування, що містять гемцитабін |
||
|
G:
|
Вводять кожні 3 тиж. Інфузія протягом 30 хв. |
|
|
GP:
|
Вводять кожні 3 тиж. Інфузія протягом 30 хв. Інфузія протягом 3 год.. |
|
|
GD:
|
Вводять кожні 3 тиж. Інфузія протягом 30 хв. Інфузія протягом 1 год. Рекомендується для лікування хворих на метастатичний РМЗ, які попередньо отримували антрацикліни. |
|
|
Схеми лікування, що містять вінорельбін |
||
|
V:
або
|
Вводять щотижня до 16 тиж. Вводять щотижня, після 13-го тижня вводять кожні 2 тиж до прогресування процесу. |
|
|
VG: вінорельбін 25-30 мг/м2 в/в, 1-й, 8-й день; гемцитабін 1000 або 1200 мг/м2 в/в, 1-й, 8-й день. |
Кожні 3 тиж, до 6 курсів. |
|
|
Схеми лікування, що містять капецитабін |
||
|
Сар:
або
|
Кожні 3 тиж. Кожні 3 тиж. |
|
|
Схеми лікування на основі таргетної терапії |
||
– 4 мг/кг в/в 90 хв інфузія, 1 день; – 2 мг/кг в/в 30 хв інфузія; |
Початкова доза 4 мг/кг, наступні введення по 2 мг/кг щотижня. |
|
– 8 мг/кг в/в 90 хв інфузія, 1 день; – 6 мг/кг в/в 90 хв інфузія. |
Перший день: початкова доза 8 мг/кг, наступні введення по 6 мг/кг, кожні 3 тиж. |
|
|
TD:
– 4 мг/кг в/в 90 хв інфузія, 1 день; – 2 мг/кг в/в 30 хв інфузія;
|
Перший день: початкова доза 4 мг/кг, наступні введення по 2 мг/кг щотижня. Доцетаксел вводиться протягом 1 год кожні 3 тиж. |
|
|
TP:
– 4 мг/кг в/в 90 хв інфузія, 1-й день; – 2 мг/кг в/в 30 хв інфузія;
|
Перший день: початкова доза 4 мг/кг, наступні введення по 2 мг/кг щотижня. Паклітаксел вводять кожні 3 тиж, до 6 курсів. |
|
|
TС:
|
Кожні 3 тиж, до прогресування процесу або вираженої токсичності. |
|
|
РВ:
|
Внутрішньовенно. Внутрішньовенна інфузія бевацизумаба протягом 30-90 хв. Повторне введення кожні 4 тиж до прогресування процесу або вираженої токсичності. |
|
|
За наявності метастатичного ураження кісток скелета внутрішньовенно застосовують інгібітори резорбції кісткової тканини (бісфосфонати):
Можливий пероральний прийом ібандронової (50 мг) або клодронової (400 мг) кислоти. |
Бісфосфонати вводять в/в кожні 3 тиж. |
|
|
Додатковий перелік схем (використовуються при достатньому матеріально-технічному забезпеченні). |
EC:
|
Інтервал між курсами: 21 день (або кожні 2 тиж із застосуванням колонієстумулюючого фактора на 2-й день). |
|
FEC:
|
Інтервал між курсами: 21 день (або кожні 2 тиж із застосуванням колонієстумулюючого фактора). |
|
|
Лікування капецитабіном проводять кожні 3 тиж. |
|
– 4 мг/кг в/в 90 хв інфузія, 1 день; – 2 мг/кг в/в 30 хв інфузія; |
Початкова доза 4 мг/кг, наступні введення по 2 мг/кг щотижня. |
|
|
Застосовують до прогресування хвороби або вираженої токсичності. |
|
|
Кожні 3 тиж, до прогресування хвороби або вираженої токсичності. |
|
|
Підшкірно вводять препарат протягом 5 хв кожні 3 тиж, до 4 курсів. |
|
– 8 мг/кг в/в 90 хв інфузія, 2-й день; – 6 мг/кг в/в 90 хв інфузія; |
Кожні 3 тиж. |
|
|
Кожні 3 тиж. Доцетаксел вводять до 6 курсів. |
|
4.4.1. Протипоказання до медикаментозного лікування:
- стан за шкалою Eastern Cooperative Oncology Group (ECOG) 4 бали;
- тяжкий стан хворої внаслідок декомпенсованих порушень функції печінки, нирок, ендокринних залоз;
- стійка лейкопенія, агранулоцитоз, анемія.
Таблиця 8. Відповідь на терапію у хворих на РМЗ згідно з критеріями RECIST
|
Категорія відповіді на терапію |
Критерії RECIST |
|
Повна регресія |
Повне зникнення всіх ознак та симптомів захворювання. |
|
Часткова регресія |
Зменшення загального розміру пухлини на ≥ 30 % відповідно до найдовшого поперечного діаметра ділянок ураження, що визначалось з метою оцінки ефективності терапії. |
|
Стабілізація захворювання |
Розмір пухлини без змін або зменшення загального розміру пухлини < 20 чи > 30 % відповідно до найдовшого поперечного діаметра ділянок ураження, що визначалось з метою оцінки ефективності терапії. |
|
Прогресування захворювання |
Ураження нових або збільшення > 20 % старих вогнищ ураження. |
ПТ пацієнткам з РМЗ проводиться після ОЗО на саму МЗ та на шляхи регіонарного лімфовідтоку за наявності ураження > 3 лімфатичних вузлів. Лікування проводиться у відділенні радіоонкології з блоком брахітерапії або у відділенні дистанційної ПТ під наглядом лікарів цих відділень.
Таблиця 9. Особливості дозування та фракціонування ПТ та зон опромінення
|
Вид лікування |
Загальна доза, фракціонування та зони опромінення |
Особливості використання |
|
Доопераційна ПТ. |
МЗ (РВД 2 Гр, СВД 40-46 Гр) Пахвові лімфатичні вузли (РВД 2 Гр, СВД 40 Гр) Парастернальна та надключична ділянки (РВД 2 Гр, СВД 40-46 Гр). |
1. Комплексне лікування стадій ІІB-IIIB. Контроль показників загального аналізу крові: рівня гемоглобіну, кількості лейкоцитів, тромбоцитів. |
|
Післяопераційна ПТ після радикальних операцій. |
1. МЗ (РВД 2 Гр, СВД 40 Гр), ложе пухлини (у разі маркування ложа пухлини під час операції) (РВД 2 Гр, до СВД 40-46 Гр) або на лінійному прискорювачі електронів на МЗ 50 + 16 Гр, пахвова ділянка (РВД 2 Гр, СВД 40 Гр), парастернальна та надключична ділянки (РВД 2 Гр, СВД 40-46 Гр). 2. МЗ (РВД 2 Гр, СВД 40 Гр), післяопераційний рубець (РВД 2 Гр, СВД 40 Гр), пахвинна (РВД 2 Гр, СВД 40 Гр), парастернальна (у разі локалізації пухлини у внутрішньому квадранті МЗ) та надключична (РВД 2 Гр, СВД 40-45 Гр) ділянки. 3. Опромінення ложа видаленої МЗ (РВД 2 Гр, СВД 40 Гр), пахвова (РВД 2 Гр, СВД 40 Гр), парастернальна (у разі локалізації пухлини у внутрішньому квадранті МЗ) та надключична (РВД 2 Гр, СВД 40-46 Гр) ділянки. |
Комплексне лікування стадій І-IIB у разі ОЗО. Парастернальна ділянка опромінюється при локалізації пухлини у внутрішньому квадранті МЗ. Контроль показників загального аналізу крові: рівня гемоглобіну, кількості лейкоцитів, тромбоцитів. |
|
Післяопераційна ПТ після паліативних операцій. |
Паліативна ПТ РВД 2 Гр, СВД 40-46 Гр на рубець та всі шляхи лімфовідтоку. |
Лікування IV стадії. Контроль показників загального аналізу крові: рівня гемоглобіну, кількості лейкоцитів, тромбоцитів. |
|
Самостійна ПТ. |
За наявності протипоказань до операції – ПТза радикальною програмою: І етап – РВД 2 Гр, СВД 40 Гр на МЗ та шляхи лімфовідтоку; II етап – РВД 2 Гр, СВД 60 Гр на пухлину локально з урахуванням першого етапу [1-5]. Променеву терапію доцільно проводити на фоні хіміорадіомодифікаторів – фторпіримідинів. |
Лікування І-IIІ стадії. Контроль показників загального аналізу крові: рівня гемоглобіну, кількості лейкоцитів, тромбоцитів. |
|
ПТ в схемах хіміопроменевого лікування. |
За наявності протипоказань до операції – ПТза радикальною програмою після I курсу ПХТ: І етап – РВД 2-2,5 Гр, СВД 40-45 Гр на МЗ і шляхи лімфовідтоку [1-5]. Двотижнева перерва, коли проводять II курс ПХТ [8-10]. II етап – РВД 2-2,5 Гр, СВД 60-65 Гр на пухлину з урахуванням І етапу зі зменшенням поля опромінення. На зони регіонарного метастазування 40-45 Гр [1-5]. |
Лікування ІІ-ІII стадії. Контроль показників загального аналізу крові: рівня гемоглобіну, кількості лейкоцитів, тромбоцитів. |
*РВД – разова вогнищева доза; СВД – сумарна вогнищева доза.
Таблиця 10. Критерії визначення груп ризику хворих на РМЗ(рекомендації Європейського товариства медичної онкології, ESMO)
|
Категорія ризику |
Ознаки |
|
Низький ризик |
Відсутність метастазів у лімфовузлах та наступні ознаки:
|
|
Проміжний ризик |
Відсутність метастазів у лімфовузлах і хоча б одна з вказаних далі ознак:
|
|
Високий ризик |
Метастази в 1-3 лімфовузлах при RE-, RР-. Гіперекспресія/ампліфікація гена HER2/neu та Кі67. Метастази в ≥ 4 лімфовузлах. |
Протипоказання до променевого лікування:
– стан за шкалою ECOG 4 бали;
– відсутність морфологічного підтвердження діагнозу;
– розпад пухлини з масивною кровотечею;
– загальні протипоказання до ПТ.
Алгоритм виписки зі стаціонару
1. Завершення об’єму запланованого лікування.
2. Відсутність тяжких ускладнень.
3. Надання рекомендацій.
4. Оформлення виписки.
Надання рекомендацій та оформлення виписки проводиться з урахуванням прогностичних факторів ризику розвитку рецидиву та прогресування РМЗ.
4.5. Алгоритм реабілітації
Реабілітація пацієнток, які пройшли лікування з приводу РМЗ, направлена на вирішення медичних, соціальних та трудових проблем.
Лікувально-профілактичні засоби спрямовані на:
- усунення та профілактику лімфостазів та контрактур плечових суглобів в перервах між курсами ПХТ або після завершення лікування при стабільному стані пацієнток. Для цього застосовують спеціальні комплекси лікувальної фізкультури та псевдокомпресію;
- психосоціальну та трудову реабілітацію, яка може бути реалізована як індивідуальна робота з психологом і як участь пацієнтки у діяльності волонтерської організації, що співпрацює з лікарями-спеціалістами із захворювань МЗ кабінету/центру за місцем проживання;
- відстрочену хірургічну реабілітацію при виконанні радикальної мастектомії (протезування або реконструктивна операція).
4.6. Алгоритми первинної, вторинної та третинної профілактики
Первинна профілактика – надання інформації (для всіх вікових груп) щодо уникнення факторів ризику, пов’язаних із впливом навколишнього середовища та способом життя (надмірних інсоляцій, паління, надмірного вживання алкоголю, ожиріння, гіподинамії, стимулюючих фізіопроцедур і препаратів). Специфічної первинної профілактики не існує.
Вторинна профілактика полягає у ранньому виявленні доброякісних дисгормональних захворювань МЗ та у своєчасній корекції гормональних розладів, що є передумовою розвитку пухлини, а також у регулярному щомісячному самообстеженні МЗ, починаючи з 20-річного віку. Клінічне обстеження МЗ у лікаря загальної практики – сімейної медицини 1 раз у три роки (усі вікові групи).
Золотим стандартом профілактичного обстеження МЗ є білатеральна мамографія у програмі скринінгу на РМЗ, що зумовлено високою ефективністю діагностики безсимптомних злоякісних пухлин, – у 85-90 % випадків.
Третинна профілактика – специфічна третинна профілактика полягає у призначенні гормональної терапії жінкам у менопаузі терміном до 5 років, приводить до зменшення можливості виникнення повторної пухлини (у разі гормонозалежних пухлин), однак може провокувати тромбоемболічні ускладнення та рак ендометрія. Жінка перебуває на диспансерному обліку.
Таблиця 11. Симптоми, з якими необхідно звертатися до спеціаліста-онколога
|
Пухлина • будь-який новоутворений пухлинний вузол; • асиметричне вузлувате утворення (або кілька), що зберігається після менструації; • абсцес або запалення МЗ, що не минають після курсу антибіотикотерапії; • кіста, яка постійно набирається після аспірації, або кіста, що періодично з’являється; • одностороннє збільшення пахвового лімфатичного вузла. |
|
Біль • біль у поєднанні з пухлиною; • хронічний біль, який перешкоджає у щоденному житті та під час сну і який не припиняється від простих засобів, таких як носіння добре підтримуючого бюстгальтера або прийом звичайних знеболювальних лікарських засобів; • однобічний постійний біль у залозі у жінок постклімактеричного віку. |
|
Виділення із сосків • у жінок ≥ 50 років; • у жінок до ≤ 50 років: – кров’янисті виділення; – сильні виділення з обох залоз; – постійні виділення з одного протоку. |
|
Втягнення або деформація соска, екзема соска |
|
Зміна контурів шкіри |
Таблиця 12. Симптоми, при яких можна почати лікування у лікаря – спеціаліста із захворювань МЗ
|
• Молоді жінки (до 35 років) з невеликими грудкуватими грудьми. • Жінки старшого віку з симетричною вузлуватістю, за умови, що немає локалізованої аномалії. • Дівчата з малорозвинутими грудьми. • Жінки з обома аномально розвинутими грудьми або з двобічною гінекомастією без центральної аномалії. • Пацієнтки з незначним або помірним болем у грудях, за відсутності пальпованих окремих вузлів. • Особи віком до 50 років, у яких спостерігається виділення із сосків, більше ніж з одного протоку або непостійні, некров’янисті та які не викликають занепокоєння. • Жінки з тривалим втягуванням соска. |
4.7. Алгоритм диспансеризації
Інтенсивність післяопераційного спостереження повинна бути індивідуальною для кожної конкретної хворої та ґрунтуватись на віднесенні її до певної групи ризику виникнення місцевого або системного рецидиву, що визначається згідно з існуючими номограмами, розробленими для віднесення пацієнтів до груп ризику.
Кратність обстеження:
1-й рік:
- пацієнти з карциномою in situ та стадіями I-IIA, радикально ліковані – контрольний огляд через 6 міс;
- пацієнти на стадіях IIВ-III радикально ліковані – контрольний огляд через 3 міс;
- пацієнти нерадикально ліковані та/або з метастатичним РМЗ від моменту встановлення ремісії – кожні 4 тиж;
2-й рік – 1 раз на 6 міс;
3-5-й рік – 1 раз на рік.
Перелік обов’язкових обстежень:
1. Фізикальне обстеження.
2. Мамографія (+ УЗД МЗ та регіонарних лімфовузлів).
3. УЗД органів черевної порожнини, малого таза та заочеревинного простору.
За показаннями:
4. Рентгенографія ОГП (томографія лімфовузлів середостіння).
5. КТ ОГП, МРТ.
6. Консультації хірурга-онколога, терапевта, кардіолога, гінеколога.
7. Радіоізотопні обстеження.
V. Ресурсне забезпеченнявиконання протоколу
На момент затвердження цього УКПМД засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні ЛКПМД (клінічних маршрутів пацієнтів) необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, які включаються до ЛКПМД (клінічних маршрутів пацієнтів), та відповідність призначення лікарських засобів інструкції для медичного застосування лікарського засобу, затвердженій МОЗ України. Державний реєстр лікарських засобів України знаходиться за електронною адресою: http://www.drlz.kiev.ua/.
5.1. Вимоги до ЗОЗ, що надають первинну медичну допомогу
5.1.1. Кадрові ресурси
Лікарі загальної практики – сімейні лікарі, терапевти дільничні, які повинні періодично підвищувати кваліфікацію з питань діагностики та паліативної допомоги при злоякісних новоутвореннях на короткочасних курсах в регіональному онкологічному закладі. У сільській місцевості допомога може надаватись фельдшерами (медичними сестрами загальної практики), які мають відповідну підготовку за фахом «Медсестринство в онкології».
5.1.2. Матеріально-технічне забезпечення
Оснащення. На первинному рівні необхідні інформаційні матеріали за темами: «Скринінг на рак молочної залози», «Самообстеження молочних залоз», «Рекомендації щодо забезпечення інформацією. Стандарт письмової інформації для усіх жінок». На первинному рівні додаткового діагностичного та лікувального обладнання не потрібно.
5.2. Вимоги до ЗОЗ, що надають вторинну медичну допомогу
5.2.1. Кадрові ресурси
Онкологи, гінекологи, медичні сестри (фельдшери), які допускаються до догляду за пацієнтами, повинні пройти спеціальну підготовку за фахом «Медсестринство в онкології». Для повного обстеження пацієнтів необхідна участь лікарів з функціональної діагностики, УЗД, рентгенологів, лікарів-лаборантів.
5.2.2. Матеріально-технічне забезпечення
Оснащення. Рентгенодіагностичне обладнання, ультразвуковий діагностичний апарат, електрокардіограф, лабораторне обладнання, загальноклінічне обладнання та інше, відповідно до табеля оснащення.
При наданні медичної допомоги пацієнткам з РМЗ у процесі спеціального лікування необхідні: перев’язувальний матеріал, антинеопластичні засоби, препарати для гормональної терапії злоякісних новоутворень, анальгетики (ненаркотичні і наркотичні), лабораторні реактиви та обладнання, рентгенівська плівка, гель для УЗД, голки для пункційної тонкоголкової та трепан-біопсії, біопсійна система (пістолет), дезінфікуючі і мийні засоби, етанолу розчин, шприци, бланки медичних документів, техніка для роботи з інформацією.
5.3. Вимоги до ЗОЗ, що надають третинну медичну допомогу
5.3.1. Кадрові ресурси
Лікарі: онколог, хірург-онколог, анестезіолог, лікар з ПТ. Для повного обстеження пацієнтів необхідна участь лікарів інших спеціальностей: лікар з функціональної діагностики, УЗД, радіолог, рентгенолог, ендоскопіст, лікар-лаборант, психолог, медичні сестри, які мають відповідну підготовку за фахом «Медсестринство в онкології», операційні медичні сестри, патологоанатом.
5.3.2. Матеріально-технічне забезпечення для виконання протоколу
Оснащення:
- апарат для ультразвукової діагностики (УЗД-доплер);
- мамограф зі стереотаксичною приставкою;
- спіральний комп’ютерний томограф;
- магнітно-резонансний томограф;
- ангіограф;
- апарат для рентгенодіагностики;
- апарат для радіоізотопних досліджень;
- операційна з повним набором хірургічних інструментів;
- операційна для проведення малоінвазивних втручань;
- набір для виконання трепан-біопсії.
5.4. Лікарські засоби (нумерація не визначає порядок призначення).
Перелік надається за міжнародними непатентованими назвами.
5.4.1. Антинеопластичні засоби: бевацизумаб, вінорельбін, гемцитабін, доксорубіцин, доцетаксел, еверолімус, епірубіцин, капецитабін, лапатиніб, метотрексат, паклітаксел, пертузумаб, трастузумаб, флюороурацил, циклофосфамід;
5.4.2. Лікарські засоби, що використовуються для гормональної терапії злоякісних новоутворень: анастрозол, екземестан, летрозол, тамоксифен, тореміфен, фулвестрант.
5.4.3. Бісфосфонати (за наявності кісткових метастазів): золедронова кислота, ібандронова кислота, клодронова кислота, памідронова кислота.
VI. Індикатори якості медичної допомоги
6.1. Перелік індикаторів якості медичної допомоги
6.1.1. Наявність у лікаря загальної практики – сімейного лікаря/дільничного терапевта ЛПМД ведення пацієнтки з РМЗ.
6.1.2. Наявність у закладі спеціалізованої допомоги ЛПМД ведення пацієнтки з РМЗ.
6.1.3. Відсоток пацієнтів, для яких отримано інформацію щодо медичного стану протягом звітного періоду.
6.1.4. Відсоток випадків РМЗ, виявлених протягом звітного періоду, для яких діагноз підтверджено морфологічно.
6.1.5. Відсоток пацієнток, які пройшли скринінг.
6.1.6. Виживаність пацієнток з РМЗ.
6.2. Паспорти індикаторів якості медичної допомоги
6.2.1. А) Наявність у лікаря загальної практики – сімейного лікаря/дільничного терапевта ЛПМД ведення пацієнтки з РМЗ.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях УКПМД «Рак молочної залози».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) на первинному рівні охорони здоров’я регіону. Якість медичної допомоги пацієнтам з РМЗ, відповідність надання медичної допомоги до вимог ЛПМД, відповідність ЛПМД до чинних УКПМД цим індикатором висвітлюватися не може, проте для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в ЗОЗ.
Бажаний рівень значення індикатора: 2015 р. – 90 %, 2016 р. та подальший період – 100 %.
Г) Інструкція з обчислення індикатора.
а) організація (ЗОЗ), що має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) відомості надаються лікарями загальної практики – сімейними лікарями/дільничними терапевтами (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) дані надсилаються поштою, в т.ч. електронною.
г) метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх лікарів загальної практики – сімейних лікарів/дільничних терапевтів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
ґ) знаменник індикатора становить загальна кількість лікарів загальної практики – сімейних лікарів/дільничних терапевтів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів загальної практики – сімейних лікарів/дільничних терапевтів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих на території обслуговування.
д) чисельник індикатора складається із загальної кількості лікарів загальної практики – сімейних лікарів/дільничних терапевтів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих на території обслуговування, для яких задокументовано факт наявності ЛПМД пацієнткам з РМЗ (наданий екземпляр). Джерелом інформації є ЛПМД, наданий лікарем загальної практики – сімейним лікарем/дільничним терапевтом (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги).
е) значення індикатора наводиться у відсотках.
6.2.2. А) Наявність у закладі спеціалізованої допомоги ЛПМД ведення пацієнток з РМЗ.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях УКПМД «Рак молочної залози».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) в регіоні. Якість медичної допомоги хворим на РМЗ, відповідність надання медичної допомоги до вимог ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, проте для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в ЗОЗ.
Бажаний рівень значення індикатора: 2015 рік – 90 %, 2016 рік та подальший період – 100 %.
Г) Інструкція з обчислення індикатора.
а) організація (ЗОЗ), що має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) дані надаються закладами спеціалізованої допомоги, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) відомості надсилаються поштою, в т.ч. електронною.
г) метод обчислення індикатора: підрахунок шляхом ручної обробки.
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх закладів спеціалізованої допомоги, зареєстрованих в районі обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
ґ) знаменник індикатора становить загальна кількість закладів спеціалізованої допомоги, зареєстрованих в районі обслуговування, для яких задокументовано факт наявності ЛПМД пацієнтам з РМЗ (наданий екземпляр). Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію щодо кількості закладів спеціалізованої допомоги, зареєстрованих в районі обслуговування.
д) чисельник індикатора складається із загальної кількості закладів спеціалізованої допомоги, зареєстрованих в районі обслуговування, для яких задокументовано факт наявності ЛПМД хворим на РМЗ (наданий екземпляр). Джерелом інформації є ЛПМД, наданий ЗОЗ, що здійснює спеціалізовану медичну допомогу пацієнтам з РМЗ.
е) значення індикатора наводиться у відсотках.
6.2.3. А) Відсоток пацієнтів, для яких отримано інформацію щодо медичного стану протягом звітного періоду.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях УКПМД «Рак молочної залози».
В) Зауваження щодо інтерпретації та аналізу індикатора. При аналізі індикатора слід враховувати неприпустимість формального та необґрунтованого віднесення до чисельника індикатора тих пацієнтів, у яких не проводився медичний огляд лікарем загальної практики – сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) протягом звітного періоду. У первинній медичній документації мають бути задокументовані факти медичного огляду пацієнтки, а також наявність або відсутність повторних загострень захворювання. Особи, для яких такі записи в медичній документації відсутні, не включаються до чисельника індикатора навіть у випадку, якщо лікар загальної практики – сімейний лікар/дільничний терапевт (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги) має достовірну інформацію про те, що пацієнтка жива та перебуває на території обслуговування (за відсутності даних медичного огляду).
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора.
а) організація (ЗОЗ), що має обчислювати індикатор: лікар загальної практики – сімейний лікар/дільничний терапевт (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги). Структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) дані надаються лікарями загальної практики – сімейними лікарями/дільничними терапевтами (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) відомості надсилаються поштою, в т.ч. електронною.
г) метод обчислення індикатора: підрахунок шляхом ручної обробки. За наявності автоматизованої технології ЗОЗ, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає медичній карті амбулаторного хворого (форма № 025/о), затвердженої наказом МОЗ України від 14.02.2012 р. № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування» (форма № 025/о) або реєстраційній карті хворого на злоякісне новоутворення (форма № 030-6/о), затвердженої наказом МОЗ України від 27.12.1999 р. № 302 «Про затвердження форм облікової статистичної документації, що використовується в поліклініках (амбулаторіях)» (форма № 030-6/о) – автоматизована обробка.
Індикатор обчислюється лікарем загальної практики – сімейним лікарем/дільничним терапевтом (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) шляхом ручного або автоматизованого аналізу згідно з інформацією медичної карти амбулаторного хворого (форми № 025/о, № 030-6/о).
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження від усіх лікарів загальної практики – сімейних лікарів/дільничних терапевтів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в регіоні обслуговування, інформації щодо загальної кількості пацієнтів лікаря загальної практики – сімейного лікаря/дільничного терапевта (амбулаторії сімейної медицини), з діагнозом «Рак молочної залози», а також тих з них, для яких наведена інформація щодо медичного стану пацієнтки протягом звітного періоду.
ґ) знаменник індикатора становить загальна кількість пацієнток, які перебувають під диспансерним наглядом лікаря загальної практики – сімейного лікаря/дільничного терапевта (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), з діагнозом «Рак молочної залози». Джерелом інформації є: медична карта амбулаторного хворого (форма № 025/о); реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о).
д) чисельник індикатора складається із загальної кількості пацієнток лікаря загальної практики – сімейного лікаря/дільничного терапевта (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), з діагнозом «Рак молочної залози», для яких наведена інформація щодо медичного стану пацієнтки із зазначенням відсутності або наявності рецидивів захворювання або проявів його прогресування. Джерелом інформації є: медична карта амбулаторного хворого (форма № 025/о), вкладний листок № 2 («Щорічний епікриз на диспансерного хворого»); реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о).
е) Значення індикатора наводиться у відсотках.
6.2.4. А) Відсоток випадків РМЗ, виявлених упродовж звітного періоду, для яких діагноз підтверджено морфологічно.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях УКПМД «Рак молочної залози».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора.
а) організація (ЗОЗ), що має обчислювати індикатор: канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування, Національний канцер-реєстр України.
б) організація (ЗОЗ), що надає дані: канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування, Національний канцер-реєстр України.
в) дані надаються поштою, в т.ч. електронною.
г) метод обчислення індикатора: автоматизована обробка даних популяційного канцер-реєстру. Чисельник та знаменник індикатора обчислюються автоматизованою системою ведення популяційного канцер-реєстру.
ґ) знаменник індикатора становить загальна кількість випадків РМЗ, зареєстрованих протягом звітного періоду на території обслуговування. Джерелом інформації є реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о).
д) чисельник індикатора складається із загальної кількості випадків РМЗ, зареєстрованих протягом звітного періоду на території обслуговування, для яких задокументований факт морфологічного підтвердження діагнозу. Джерелом інформації є реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о).
е) значення індикатора наводиться у відсотках.
6.2.5. А) Відсоток пацієнток, які пройшли скринінг на РМЗ
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги. Індикатор ґрунтується на положеннях УКПМД «Рак молочної залози».
В) Зауваження щодо інтерпретації та аналізу індикатора.
При аналізі індикатора слід враховувати, що надходження інформації до лікаря загальної практики – сімейного лікаря (виписка або консультативний висновок) потребує додаткового часу, тому недоцільно обчислювати індикатор відразу по закінченні звітного періоду. Проміжок часу між закінченням звітного періоду та обчисленням індикатора має становити не менше 3 міс.
Після обчислення індикатора є доцільним додатковий аналіз даних пацієнток, не включених до чисельника індикатора (тобто тих, для яких відсутня інформація щодо результатів скринінгового тесту) для встановлення причин, та, можливо, повторного проходження скринінгу.
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора.
а) організація (ЗОЗ), що має обчислювати індикатор: лікар загальної практики – сімейний лікар/дільничний терапевт (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги). Структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) відомості надаються лікарями загальної практики – сімейними лікарями/дільничими терапевтами (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) дані надсилаються поштою, в т.ч. електронною.
г) метод обчислення індикатора: підрахунок шляхом ручної обробки. За наявності автоматизованої технології ЗОЗ, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає медичній карті амбулаторного хворого (форма № 025/о) – автоматизована обробка.
Індикатор обчислюється лікарем загальної практики – сімейним лікарем/дільничним терапевтом (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) шляхом ручного або автоматизованого аналізу інформації медичних карт амбулаторного хворого (форма № 025/о).
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження від усіх лікарів загальної практики – сімейних лікарів/дільничних терапевтів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в регіоні обслуговування, інформації щодо загальної кількості пацієнток лікаря загальної практики – сімейного лікаря/дільничого терапевта (амбулаторії сімейної медицини) віком від 50 до 69 років, а також тих з них, для яких наявні результати проходження скринінгового тесту протягом звітного періоду (є відповідний запис у первинній медичній документації).
ґ) знаменник індикатора становить загальна кількість пацієнток віком від 50 до 69 років. Джерелом інформації є: медична карта амбулаторного хворого (форма № 025/о); посімейний журнал дільниці сімейного лікаря (форма 025-8-1/о), затверджена Наказом МОЗ України від №1 08.01.2004 р. «Про удосконалення моніторингу первинної медико-санітарної допомоги на засадах сімейної медицини та уніфікації відповідної облікової медичної документації».
д) чисельник індикатора складається із загальної кількості пацієнток віком від 50 до 69 років, які пройшли скринінговий тест протягом звітного періоду, про що є відповідний запис в первинній медичній документації. Джерелом інформації є медична карта амбулаторного хворого (форма № 025/о).
е) значення індикатора наводиться у відсотках.
6.2.6. А) Виживаність пацієнток з РМЗ
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги. Індикатор ґрунтується на положеннях УКПМД «Рак молочної залози».
В) Зауваження щодо інтерпретації та аналізу індикатора. Показник відносної виживаності має розраховуватися за допомогою уніфікованого програмного забезпечення Національним канцер-реєстром України, в якому реалізована відповідна методологія. Доцільне обчислення показника 1-, 2-, 3-, 4- та 5-річної відносної виживаності в розрізах за статтю пацієнтів та стадією захворювання. Неприпустимі прямі порівняння показника відносної виживаності з аналогічними показниками, обчисленими за іншою методологією (1-річна летальність; відсоток пацієнток, які не прожили року з моменту встановлення діагнозу; відсоток пацієнток, які перебувають на онкологічному обліку ≥ 5 років тощо). На валідність показника відносної виживаності впливає повнота даних про життєвий стан пацієнток, які перебувають на онкологічному обліку. При значній (> 5 %) кількості випадків, цензурованих через відсутність достовірної інформації щодо життєвого стану пацієнток, можлива систематична помилка при порівняннях. Міжрегіональні порівняння показника відносної виживаності мають проводитися з урахуванням статистичної похибки, слід зважати на загалом недостатню кількість пацієнток для проведення щорічних міжрегіональних порівнянь. Дані відносної виживаності хворих на РМЗ, встановлені в 2000-2005 рр., наведено в бюлетені № 11 Національного канцер-реєстру України «Рак в Україні, 2008-2009. Захворюваність, смертність, показники діяльності онкологічної служби» (інтернет-посилання на сайті Національного канцер-реєстру: http://ncru.inf.ua/publications/BULL_11/pdf/6_13_surv_tbl.pdf). Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора.
а) організація (ЗОЗ), яка має обчислювати індикатор: Національний канцер-реєстр України.
б) організація (ЗОЗ), яка надає дані: канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування, Національний канцер-реєстр України.
в) дані надсилаються поштою, в т.ч. електронною.
г) метод обчислення індикатора: автоматизована обробка даних популяційного канцер-реєстру.
Показник відносної виживаності обчислюється автоматизованою системою ведення популяційного канцер-реєстру. При обчисленні враховуються вікові показники очікуваної смертності загальної популяції. Пацієнти, які вибули з-під диспансерного нагляду (відсутні відомості щодо стану пацієнта менш ніж через 5 років після встановлення діагнозу), цензуруються.
ґ) знаменник індикатора становить загальна кількість пацієнток, хворих на РМЗ, зареєстрованих упродовж звітного періоду на території обслуговування. Зі знаменника виключаються пацієнти, які мають більше одного злоякісного діагнозу (множинні раки).
Джерелом інформації є реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о).
д) чисельник індикатора складається із загальної кількості хворих на РМЗ, зареєстрованих протягом звітного періоду на території обслуговування, які прожили ≥ 5 років з моменту встановлення діагнозу.
Джерелом інформації є реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о).
е) значення індикатора наводиться у відсотках.
Додаток 1
Стадіювання та класифікація
Т-первинна пухлина:
Тх – недостатньо даних для оцінки первинної пухлини;
Т0 – первинна пухлина не визначається;
Тis – сarcinoma in situ;
Тis (DCIS) – сarcinoma in situ в протоках;
Тis (LCIS) – сarcinoma in situ в часточках;
Тis (Paget’s) – хвороба Педжета (рак Педжета) соска МЗ без ознак пухлини.
Примітка. Якщо у разі хвороби Педжета визначається пухлина, то вона класифікується згідно з її розмірами.
Т1 – пухлина до 2 см у найбільшому вимірі:
Т1mic – мікроінвазія не більше 0,1 см у найбільшому вимірі;
Т1а – понад 0,1 см, але не більше 0,5 см у найбільшому вимірі;
Т1b – понад 0,5 см, але не більше 1 см у найбільшому вимірі;
Т1с – понад 1 см, але не більше 2 см у найбільшому вимірі.
Т2 – пухлина не більше 5 см у найбільшому вимірі.
Т3 – пухлина понад 5 см у найбільшому вимірі.
Т4 – пухлина будь-яких розмірів з прямим поширенням на грудну стінку або шкіру.
Т4а – з поширенням на грудну стінку;
Т4b – з набряком (включаючи симптом «лимонної шкірки») або виразкою шкіри грудної залози, або сателітними вузлами в шкірі тієї ж залози;
Т4с – критерії 4а та 4b разом;
Т4d – запальна форма раку.
N-регіонарні лімфатичні вузли
Регіонарними лімфовузлами є:
1. Пахвові (гомолатеральні): міжпекторальні лімфатичні вузли (Роттера) і лімфатичні вузли, розміщені вздовж пахвової вени та її гілок. Вони поділяються на три рівні:
І рівень – лімфатичні вузли, розміщені латерально від зовнішнього краю малого грудного м’яза;
ІІ рівень – лімфатичні вузли між зовнішнім і внутрішніми краями малого грудного м’яза, а також міжпекторальні лімфатичні вузли (Роттера);
ІІІ рівень – лімфатичні вузли, розміщені медіально від внутрішнього краю малого грудного м’яза, включно з підключичними і верхівковими (апікальними) лімфатичними вузлами.
2. Внутрішньогрудні (гомолатеральні) лімфатичні вузли, розміщені у міжреберних проміжках вздовж краю грудини у внутрішньогрудній фасції.
3. Надключичні: лімфатичні вузли у надключичній ямці, що утворюється трикутником між лопатково-під’язиковим м’язом і сухожиллям (латеральна і верхня межі), внутрішньою яремною веною (медіальна межа) і ключицею з підключичною веною (нижня межа). Лімфатичні вузли поза цим трикутником вважаються нижніми шийними вузлами (М1).
Nх – недостатньо даних для оцінки стану регіонарних лімфовузлів.
N0 – немає ознак метастатичного ураження регіонарних лімфатичних вузлів.
N1 – метастаз (и) у рухомих пахвових лімфатичних вузлах на боці ураження.
N2 – метастази у пахвових лімфатичних вузлах з боку ураження, фіксовані поміж собою чи з навколишніми структурами, або в клінічно видимих* гомолатеральних внутрішньогрудних вузлах за відсутності клінічно доведених метастазів у пахвових лімфатичних вузлах.
N2а – метастази у пахвових лімфатичних вузлах з боку ураження, фіксовані поміж собою або з навколишніми структурами.
N2b – метастази у клінічно видимі гомолатеральні внутрішні грудні вузли за відсутності клінічно доведених метастазів у пахвових лімфатичних вузлах.
N3 – метастаз (и) в гомолатеральний лімфатичний вузол (вузли) з/без ураження пахвових лімфатичних вузлів або клінічно видимі гомолатеральні внутрішні грудні вузли при клінічно доведених метастазах у пахвових лімфовузлах; або метастаз (и) із/без ураження пахвових лімфатичних вузлів.
N3a – метастаз (и) в підключичний гомолатеральний лімфатичний вузол (вузли).
N3b – метастаз (и) у гомолатеральний внутрішній грудний вузол (вузли).
N3c – метастаз (и) у гомолатеральний надключичний вузол (вузли).
*Клінічна видимість передбачає визначення за допомогою методів візуалізації (за винятком лімфосцинтиграфії) або при клінічному огляді, або великі утворення при гістологічному дослідженні.
М – віддалені метастази
Мх – недостатньо даних для визначення віддалених метастазів.
М0 – віддалені метастази не визначаються.
М1 – виявляються віддалені метастази.
G – гістопатологічна градація
GХ – ступінь диференціації не може бути визначений.
G1 – високий ступінь диференціації.
G2 – середній ступінь диференціації.
G3 – низький ступінь диференціації.
G4 – недиференційована пухлина.
Групування РМЗ за стадіями (згідно з Міжнародною системою стадіювання TNM,класифікації 6-го видання [UICC и AJCC], 2002)
|
СТАДІЯ 0 |
TIS |
N0 |
M0 |
|
СТАДІЯ І |
TI |
N0 |
M0 |
|
СТАДІЯ ІІА |
T0 |
N1 |
M0 |
|
T1 |
N1 |
M0 |
|
|
T2 |
N0 |
M0 |
|
|
СТАДІЯ ІІВ |
T2 |
N1 |
M0 |
|
T3 |
N0 |
M0 |
|
|
СТАДИЯ ІІІА |
T0 |
N2 |
M0 |
|
T1 |
N2 |
M0 |
|
|
T2 |
N2 |
M0 |
|
|
T3 |
N1, N2 |
M0 |
|
|
СТАДІЯ ІІІВ |
T4 |
N0, N1, N2 |
M0 |
|
СТАДІЯ ІІІС |
Будь-яке Т |
N3 |
M0 |
|
СТАДІЯ IV |
Будь-яке Т |
Будь-яке N |
M1 |
Додаток 2
Пам’ятка для пацієнтів
Шановний пацієнте!
Ця інформація надається Вам у зв’язку з тим, що у Вас виявлено захворювання, яке потребує спеціального лікування:
- хірургічного;
- медикаментозного;
- променевого (підкреслити потрібне).
До початку лікування Вам буде проведено обстеження за загальноприйнятою у клініці для даного захворювання схемою. Якщо в результаті обстеження не буде виявлено протипоказань для терапії, Вам буде призначено лікування, під час якого Ви будете перебувати під постійним спостереженням Вашого лікаря. Після закінчення 4-го (іноді 2-го або 3-го) та 6-го курсу лікування Ви будете повторно ретельно обстежені.
З метою забезпечення ефективності та безпечності фармакотерапії необхідно дотримуватись рекомендацій із застосування лікарських засобів, призначених лікарем, та інструкції для медичного застосування препаратів. До завершення курсу лікування слід зберігати первинну та/або вторинну упаковку препарату, на якій зазначені назва, форма випуску, доза, серія, дата випуску, термін придатності, назва виробника лікарського засобу.
Після завершення курсу лікування Ви будете відвідувати лікарню для проведення обстежень. Тривалість періоду спостереження залежатиме від реакції вашого організму на проведену терапію. У середньому пацієнти проходять спостереження кожні три місяці протягом року після лікування, а пізніше – щорічно впродовж життя.
Побічні явища
При проведенні медикаментозного чи променевого лікування можливий розвиток мієлосупресії – пригнічення утворення клітин кістковим мозком. Це може призвести до:
- зменшення кількості лейкоцитів (лейкопенія), що підвищує ризик розвитку інфекції;
- зменшення кількості еритроцитів (анемія), що може викликати задишку, слабкість, підвищену втомлюваність;
- зменшення кількості тромбоцитів (клітин, що беруть участь у процесі згортання крові), що може зумовити утворення синців та підвищення кровоточивості.
Пригнічення кісткового мозку завжди тимчасове, через деякий час показники крові відновлюються. В окремих випадках воно може бути тяжким та потребувати призначення додаткової терапії, такої як трансфузія препаратів крові; препаратів, що стимулюють відновлення функції кісткового мозку. При застосуванні трансфузії препаратів крові існує ризик передачі тяжких вірусних інфекцій та розвитку ускладнень. У цьому випадку Вам буде призначено антибактеріальні засоби.
Іноді інфекційні ускладення можуть бути серйозними і потенційно загрожувати життю. Дуже важливо розпочати лікування відразу після виявлення перших ознак інфекційного ускладнення. Тому негайно повідомляйте Вашого лікаря щодо усіх ознак інфекції, що можуть з’явитися ще у стаціонарі або у період Вашого перебування вдома.
Іншими побічними ефектами, що часто зустрічаються, є підвищена втомлюваність, слабкість, запалення слизової оболонки ротової порожнини (стоматит), втрата апетиту, нудота, блювання, периферична нейропатія (оніміння та слабкість кінцівок), шкірні висипання, підвищення рівня печінкових ферментів та білірубіну, алопеція (випадіння волосся).
Про будь-які зміни самопочуття Ви повинні негайно повідомити лікаря, який проводить дослідження.
Додаток 3
Додаток 4
Самообстеження молочних залоз
До групи високого ризику належать особи з поєднанням певних генетичних, фенотипічних факторів та особливостей стилю життя. Основними факторами, що підвищують ризик захворюваності на РМЗ, є:
- вік > 40 років;
- спадкова і сімейна схильність (жінки, у яких матері або сестри хворіли на РМЗ, мають значно більше причин захворіти на цю хворобу);
- пізня менопауза;
- ранній початок менструацій (до 12 років);
- народження першої дитини після 30 років;
- переривання вагітності;
- ризик у жінок, які ніколи не народжували;
- наявність фіброзно-кістозної мастопатії та інших проліферативних захворювань МЗ;
- ожиріння (> 40 % нормальної ваги);
- цукровий діабет, гіпертонічна хвороба;
- систематичне паління та вживання алкоголю.
РМЗ у жінок віком до 25 років практично не зустрічається.
Скринінг на виявлення РМЗ
Виявлення РМЗ лише на ранніх стадіях створює умови для радикального лікування та високої ймовірності одужання. Саме тому регулярний контроль за станом МЗ рекомендується здійснювати усім жінкам. Самообстеження МЗ потрібно проводити щомісячно, починаючи з 20-річного віку. Необхідно пам’ятати, що жінкам фертильного віку самообстеження слід здійснювати на 7-14-й день менструального циклу.
Клінічне обстеження МЗ лікарем чи медичною сестрою рекомендується виконувати раз у 3 роки жінкам віком від 50 до 74 років. Тому для лікаря загальної практики – сімейної медицини першочерговим завданням у профілактичній роботі з жінками є надання інформації та навчання їх методиці самообстеження МЗ.
Методика самообстеження МЗ (матеріали Американського протиракового товариства [American Cancer Society] та Благодiйного недержавного фонду «Здоров’я жінки та планування сім’ї», Київ, Україна).
Огляд МЗ здійснюють перед дзеркалом (спочатку руки на поясі, потім закладені за голову). Звертають увагу на зміну розмірів (асиметричність), контурів МЗ, на колір та тургор шкіри, появу нових складок, зморщок; зміни з боку соска і ареоли: виділення, епідермальні нашарування, ерозії, тріщини, втягнення чи відхилення соска. Кожен сосок легко стискають пальцями, слідкуючи за виділеннями, якщо вони є, та їх забарвленням. Лежачи жінка пальпує МЗ круговими, вертикальними, горизонтальними і радіарними рухами. Звертають увагу на ущільнення в товщі залози, наявність пухлиноподібного утворення, болючість; все це порівнюють з іншою залозою.
Обстеження під час приймання ванни (душу): намиленою рукою проводять декілька разів від надключичної ділянки вниз до соска, відчуття порівнюють з іншою залозою. Далі, підтримуючи знизу МЗ однією рукою, іншою рукою її пальпують ковзкими рухами. І насамкінець обстежують кінчиками чотирьох пальців пахвову ділянку (наявність збільшених лімфатичних вузлів) при піднятій та опущеній руці. Вважається, що 80 % вперше діагностованого раку виявляється самими жінками, тому самообстеження МЗ як метод скринінгу не можна недооцінювати.
Огляд
Станьте перед дзеркалом спочатку з опущеними, а потім з піднятими догори руками
Зверніть увагу на такі ознаки:
- втягнення або випинання ділянки шкіри;
- втягнення соска;
- зміна звичної форми або розміру однієї з МЗ;
- наявність жовтуватих або кров’янистих виділень із соска;
- почервонiння та припухлiсть дiлянок шкiри МЗ.
Пальпація
Здійснюється у положенні лежачи на спині. Під лопатку з того боку, що обстежується, пiдкладіть валик таким чином, щоб грудна клiтка була трохи пiднята. Пальпуйте кожну МЗ протилежною рукою. Уникайте грубого обмацування та захоплення великої дiлянки тканини МЗ, оскiльки це може створити враження ущiльнення, якого насправдi немає.
Обстеження проводиться у трьох положеннях:
- рука з обстежуваного боку спрямована вздовж тулуба;
- рука спрямована вверх за голову;
- рука спрямована у бік.
Пальцями другої руки МЗ пальпують у такий спосіб: можна вибрати кругові рухи (рис. 1); рухи лінійні вверх та вниз (рис. 2); клиноподiбнi рухи (рис. 3). Завжди пальпуйте МЗ в одній i тій же послiдовностi. Це допоможе не пропустити жодної ділянки, а також запам’ятати, якими МЗ зазвичай є на дотик. Окремо обстежується сосок. Його стискають мiж пальцями, починаючи з краю ареоли, щоб переконатися, що із соска не з’являються виділення (рис. 4).
Самообстеження є менш чутливою формою скринінгу порівняно з оглядом клініциста, специфічність цього методу неясна. Використовуючи прийнятну екстраполяцію даних, чутливість методу самообстеження у жінок, які пройшли також мамографічний скринінг та фізичний огляд, оцінюється у 26 %. Чутливість даного діагностичного тесту залежить від віку: найбільша чутливість спостерігається при обстеженні жінок віком 35-39 років (41 %) і найменша – у жінок 60-74 років (21 %).
При вивченні здатності жінок виявити ущільнення в МЗ встановлено, що без попереднього навчання вони виявляють 25 % ущільнень діаметром від 0,25 до 3,0 см. Чутливість самообстеження для діагностики РМЗ може бути підвищена за рахунок тренування – тренування протягом 30 хв сприяє підвищенню показника виявлення до 50 %. Проте поряд з цим збільшується число хибнопозитивних результатів.
Ефективність раннього виявлення. Ретроспективні дослідження з ефективності самообстеження МЗ у ранньому виявленні РМЗ показують різні результати. Проте доведено, що якщо жінка проводить регулярні самообстеження, то в неї менше шансів виявлення ракових потовщень розміром ≥ 2 см або переходу метастазів у лімфатичні вузли.
Додаток 5
Клінічне обстеження молочних залоз
Клінічне обстеження МЗ здійснюється лікарем, фельдшером, медичною сестрою, яка пройшла підготовку за фахом «Медсестринство в онкології», у ЗОЗ 1 раз у 3 роки, враховуючи дані попередніх самообстежень та обстежень МЗ.
Обстеження проводять за таким планом:
Огляд: оцінюють симетричність залоз і сосків, зміни на шкірі– локальне розширення вен, почервоніння, симптом «лимонної шкірки», симптом «площини», зморшкуватість шкіри та її втягнення, ретракцію соска та ареоли. Оглядають МЗ у вертикальному положенні пацієнтки із закладеними за голову й опущеними руками.
Пальпація: починають пальпацію симетрично з надключичних та підключичних ділянок обома руками одночасно, потім ковзкими погладжувальними рухами руки переміщують вниз до сосків. Злегка стискують соски і при появі виділень прикладають до них предметні скельця й готують мазки для цитологічного дослідження. Запам’ятовують колір виділень. Продовжують пальпацію кожної МЗ окремо: розмістивши залозу на долоні однієї руки й підтримуючи її знизу, пальцями іншої руки обмацують зверху всю товщу її тканин. Для обстеження регіонарних лімфатичних вузлів лікар прикладає складені пальці однієї своєї долоні до пахвової ділянки (рука жінки піднята вгору), а іншу кладе на надпліччя. Жінка повільно опускає руку, а лікар ретельно пальпує пахвову ділянку ковзкими вертикальними рухами. Аналогічно все повторюють із протилежного боку. Далі пропонують жінці лягти горілиць на кушетку й продовжують пальпацію розпластаної на грудній клітці МЗ. Ретельно послідовно пальпують усі ділянки залози по колу, починаючи з периметра й закінчуючи ділянкою навколо ареоли. Ще раз перевіряють наявність виділень із сосків, пальпують пахвові, над- і підключичні ділянки.
Після закінчення фізикального обстеження лікар у медичній документації (амбулаторній карті, історії хвороби) описує його результати: вказує квадрант МЗ, де виявлено патологію, розміри новоутворення, його консистенцію, контури, поверхню, рухомість, фіксацію до шкіри чи прилеглих тканин, болючість, асиметричність залоз, стан сосків і ареол, характер виділень із сосків, розміри лімфатичних вузлів; усі симптоми порівнюються з іншою залозою.
Діагностичні критерії – пухлина в МЗ
Рак (вузлова форма РМЗ) – щільна, горбкувата пухлина неправильної форми, обмежено рухома, прогресуюча в рості, здебільшого неболюча. Якщо в процес втягується шкіра, з’являються симптоми «площини», «лимонної шкірки», умбілікації. Гіперемія шкіри над пухлиною – це ознаки специфічного лімфангіту; потовщення складок ареоли (симптом Краузе) – це локальний лімфостаз внаслідок ураження лімфатичного сплетення субареолярної зони.
Симптом Прибрама: при потягуванні за сосок пухлина зміщується за ним.
Симптом Кеніга: при натисканні долонею на МЗ пухлина відчувається під долонею і не зміщується; у разі доброякісної пухлини вона зміщується за межі долоні. Найчастіше раковий вузол локалізується у верхньо-зовнішньому квадранті. При локалізації пухлини під соском спостерігається ретракція, деформація або відхилення соска, патологічні виділення. Пухлина середніх або великих розмірів деформує контур МЗ. У пахвових, під- і надключичних ділянках можуть пальпуватися збільшені лімфатичні вузли щільно-еластичної консистенції.
Фіброаденома – доброякісна пухлина щільно-еластичної консистенції, овальної (еліпсоподібної) або округлої форми з гладкою поверхнею і чіткими контурами, відносно рухома, інколи болюча при пальпації. Розміри: від 5 мм до кількох сантиметрів. Тривалий анамнез росту.
Кiста– доброякісна пухлина округлої форми, гладка, еластична, пружна, рухома. В анамнезі: лактаційний період, травми, кістозні зміни яєчників. Кіста має < 1,0 % ймовірності переродження в рак.
Вузлова мастопатія– доброякісне утворення м’яко-еластичної консистенції з ділянками ущільнення без чітких меж, болюче при пальпації. Залежно від фази менструального циклу змінюється консистенція і чутливість вузла. Вузлова мастопатія є найбільш небезпечною в плані злоякісного переродження.
Ліпома – доброякісна пухлина м’якої консистенції, овальної форми, без чітких контурів, неболюча, з тривалим анамнезом росту; у разі фіброліпоми межі пухлини контуруються добре.
У разі РМЗ виділення з сосків спостерігаються у 3 % жінок і в 20 % чоловіків. Здебільшого виділення свідчать про доброякісні зміни (фіброзно-кістозна мастопатія, внутрішньопротокова папілома тощо). Молокоподібні виділення характерні для галактореї, гнійні – для інфекційно-запального процесу, липкі й різнокольорові – для внутрішньопротокової ектазії, кров’янисті – для внутрішньопротокової папіломи (хвороба Мінца). Однак виділення у жінок, старших за 50 років, більш ймовірні для злоякісного росту. Серозні виділення лише в 5 % випадків вказують на РМЗ, сукровичні – у 15 %, кров’янисті – у 20 %, а водянисті – це 50 % ймовірності злоякісного процесу. За наявності злоякісного росту часто вже при цитологічному дослідженні виділень знаходять клітини карциноми.
Дифузні форми РМЗ
Набряково-інфільтративний рак: уражена МЗ збільшена в розмірах, шкіра напружена, має характерний вигляд «лимонної шкірки», пальпаторно відмічається дифузне набрякове ущільнення залози, пастозність.
Панцирний рак: характеризується пухлинною інфільтрацією шкіри і грудної стінки. Шкіра з часом стає щільною, пігментованою, сама МЗ ущільнюється, зменшується в розмірах, підтягується догори, стає нерухомою й разом з інфільтративно-індуративним ураженням прилеглих тканин, ніби панциром, покриває грудну стінку. Серед дифузних форм лише панцирний рак має торпідний перебіг.
Бешихоподібний рак: на шкірі МЗ ділянки інтенсивної гіперемії з нерівними контурами, які нагадують еритематозну стадію бешихи. Почервоніння зумовлено раковою інфільтрацією капілярів і лімфатичних судин шкіри (карциноматозний лімфангіт). Для цієї форми раку характерний гострий початок, висока злоякісність і швидке метастазування.
Маститоподібний рак: МЗ збільшена, щільна, відмічається гіперемія шкіри й місцеве підвищення температури. У товщі залози можуть пальпуватися дифузні ущільнення. Інфільтрація швидко охоплює всю залозу й поширюється на прилеглі тканини, з’являються регіонарні й віддалені метастази.
Карцинома Педжета клінічно нагадує прояви односторонньої екземи соска і ареоли.
Первинно-множинний РМЗ характеризується одночасним ураженням кількома пухлинами однієї чи обох МЗ.
Саркоми становлять < 1 % від усіх злоякісних пухлин МЗ. Найчастше серед м’яко-тканинних сарком МЗ зустрічаються ангіосаркоми, ліпосаркоми, фібросаркоми та злоякісні фіброзні гістіоцитоми.
Ефективність скринінгових тестів
Чутливість і специфічність лікарського огляду МЗ залежать від уміння і досвідченості лікаря та від характеристик грудей, які він оглядає. Результати досліджень, у яких використовувалися сконструйовані моделі грудної залози, показують середню чутливість з виявлення раку кваліфікованими медсестрами на рівні 65 %. Лікарі визначали вузлик діаметром 1 см у 87 % випадків.
Додаток 6
Рекомендації щодо забезпечення інформацією.Стандарт письмової інформації для усіх жінок
- Інформація про ризики на рівні популяції та ризики на рівні сімейного анамнезу, в т.ч. визначення сімейного анамнезу.
- Повідомлення про те, що у разі зміни їхнього сімейного анамнезу, їх ризик також змінюється.
- Поінформованість щодо МЗ.
- Рекомендації щодо способу життя враховуючи ризик РМЗ, в т.ч. й інформацію щодо нього:
- прийом гормональної замісної терапії і пероральних контрацептивів;
- спосіб життя, в т.ч. дієта, фізичні вправи, вживання алкоголю, паління тощо;
- тривалість годування грудьми.
- Контактна інформація тих, хто надає підтримку та інформацію, в т.ч. локальні та національні групи підтримки.
- Повідомлення про те, що для допомоги та підтримки у розумінні питань, які обговорюються, перед зустрічами жінки мають бути поінформовані про те, що вони можуть взяти із собою на зустріч члена родини або подругу.
- Детальна інформація щодо випробувань або досліджень, що можуть зацікавити жінок, які б могли взяти у них участь.
Для жінок, які отримують допомогу у ЗОЗ, що надають первинну медичну допомогу
- Стандартна письмова інформація (як зазначено вище).
- Рекомендувати повернутися до обговорення будь-яких ускладнень, якщо відбудуться зміни в сімейному анамнезі або з’являться симптоми захворювань МЗ.
Для жінок, які направляються до ЗОЗ, що надають вторинну медичну допомогу
- Стандартна письмова інформація (як зазначено вище).
- Інформація щодо проведення оцінки ризиків, що мають місце, та консультування щодо того, як відтворити зрозумілий сімейний анамнез у разі необхідності.
- Інформація щодо потенційних результатів у залежності від результатів оцінки ризиків (у т.ч. направлення до ЗОЗ первинного рівня, ведення на вторинному рівні або направлення для отримання спеціалізованих генетичних послуг) та заходів на кожному рівні.
Для жінок, які направляються із ЗОЗ, що надають вторинну, третинну медичну допомогу, до ЗОЗ, що надають первинну медичну допомогу
- Стандартна письмова інформація (як зазначено вище).
- Детальна інформація щодо того, чому вторинна медична допомога або спеціалізовані генетичні послуги не потрібні.
- Рекомендувати повернутися до первинного рівня медичної допомоги для обговорення будь-яких ускладнень, якщо відбудуться зміни в сімейному анамнезі або з’являться симптоми патології МЗ.
Для жінок, які спостерігаються у ЗОЗ, що надають вторинну медичну допомогу
- Стандартна письмова інформація (як зазначено вище).
- Детальна інформація щодо результатів оцінювання ризиків, у т.ч., причина ненаправлення для отримання спеціальних генетичних послуг.
- Детальна інформація щодо можливості спостереження, у т.ч. його ризики та переваги.
Додаток 7
Додаток 8
1. Клінічний маршрут жінки «Скринінг на рак молочної залози»
|
2. Догоспітальний етап |
Визначення подальшої тактики лікування після повного обстеження хворої |
Обов’язкові дії лікаря Повне догоспітальне обстеження пацієнтки, якщо не було виконано під час діагностики |
|
3. Госпіталізація |
Направлення на лікування до спеціалізованого закладу онкологічного профілю |
Обов’язкові дії лікаря Направлення потрібно провести протягом 5 днів |
Перелік скорочень
АЛТ – Аланінамінотрансфераза
АСТ – Аспартатамінотрансфераза
ЕКГ – Електрокардіографія
ЗОЗ – Заклади охорони здоров’я
ІГХД – Імуногістохімічне дослідження
КТ – Комп’ютерна томографія
ЛПМД – Локальний протокол медичної допомоги
МЗ – Молочна залоза
МРТ – Магнітно-резонансна томографія
ОГП – Органи грудної порожнини
ОЗО – Органозберігаюча операція
ПТ – Променева терапія
ПХТ – Поліхіміотерапія
РВД – Разова вогнищева доза
РГЗ – Рак грудної залози
РМЗ – Рак молочної залози
СВД – Сумарна вогнищева доза
УЗД – Ультразвукове дослідження
УКПМД – Уніфікований клінічний протоколмедичної допомоги
RW – Дослідження крові на реакцію Вассермана
Hbs-Ag – Визначення поверхневого антигену вірусу гепатиту В
Вперше стаття була опублікована на сайті «Медицинские аспекты здоровья женщины».
СТАТТІ ЗА ТЕМОЮ Акушерство/гінекологія
Чи варто змінювати свої харчові звички під час вагітності? Довкола цієї теми є багато суперечностей і рекомендацій, у яких легко заплутатися. Команда платформи доказової інформації про здоров’я «Бережи себе» спільно з лікарем-дієтологом Тетяною Лакустою з’ясували, чим раціон жінки в цей період особливий та на що слід звернути увагу. ...
Хронічний тазовий біль (ХТБ) є поширеним патологічним станом, який відзначається у жінок будь-якого віку і супроводжується сексуальною дисфункцією, емоційною лабільністю, аномальними матковими кровотечами, порушенням сечовипускання, розладами з боку кишечника тощо. Пацієнтки, які страждають на ХТБ, часто скаржаться на симптоми тривоги та депресії, що негативно позначається на їхній повсякденній активності, включаючи зниження працездатності та погіршення якості життя [1]. Сьогодні проблема ХТБ є економічним тягарем, пов’язаним із прямими або непрямими медичними витратами, які в середньому в різних країнах світу оцінюються у 4,9 млрд доларів на рік [2]. Раціональна фармакотерапія,спрямована на полегшення та контроль симптомів болю, є ключовою стратегією боротьби із ХТБ...
Дефіцит заліза є найпоширенішим патологічним станом у світі та однією з п’яти основних причин інвалідності. У той час як низький показник феритину у сироватці крові є діагностичною ознакою залізодефіциту, підвищений його рівень визначається як гострофазовий маркер, що може реєструватися при запальних станах уже в І триместрі вагітності. Відповідно до сучасних настанов, проведення рутинного скринінгу на залізодефіцит у невагітних та вагітних жінок за відсутності ознак анемії не рекомендоване. З огляду на останні літературні дані ця рекомендація має бути переглянута...
Наказ Міністерства охорони здоров’я України від 25.08.2023 № 1533 ...