Тромбоемболія легеневої артерії як окремий випадок венозної тромбоемболії
 Продовчення статті за посиланням >
Продовчення статті за посиланням >
Тромбоемболія легеневої артерії (ТЕЛА) – це оклюзія основного стовбура чи гілок легеневої артерії частками тромбу, що формуються у венах великого кола кровообігу чи порожнинах правих відділів серця та переносяться в мале коло кровообігу з потоком крові. Водночас у низці випадків можливе й локальне утворення тромбів у системі легеневих артерій (тромбоз легеневої артерії), що не завжди можна віддиференціювати від венозної тромбоемболії. Саме тому обидва стани зазвичай розглядають як єдиний комплекс ТЕЛА. В англомовній літературі для визначення цього комплексу вживається термін «легенева емболія» (pulmonary embolism).
Оскільки ТЕЛА найчастіше є ускладненням тромбофлебіту глибоких вен (ТГВ) таза чи стегна, патогенез, профілактика та лікування ТЕЛА схожі на лікування ТГВ, тому ТЕЛА й ТГВ об’єднують у термін «венозний тромбоемболізм» (ВТЕ).
ВТЕ зустрічається досить часто та посідає третє місце серед захворювань серцево-судинної системи (після ішемічної хвороби серця й артеріальної гіпертензії). За даними Європейського товариства кардіологів (European Society of Cardiology – ESC), захворюваність на ТЕЛА становить 15-39 на 100 тис. населення, а для ТГВ – 53-162 на 100 тис. населення за рік [16]. Проте клінічні симптоми ТЕЛА мають низьку специфічність, тому діагностика є недостатньою, що, своєю чергою, спричиняє несвоєчасне лікування і збільшує смертність. За підрахунками, ТЕЛА може бути причиною до 3,3 млн смертей на рік у США, а в шести європейських країнах із загальною чисельністю населення 454,4 млн людей цей показник у 2014 р. міг становити 370 тис. [16]. Серед померлих від ТЕЛА у 34% смерть настала раптово чи протягом декількох годин після початку симптоматики (перш ніж було розпочато адекватне лікування), в 59% випадків ТЕЛА діагностована посмертно, лише в 7% померлих пацієнтів прижиттєво встановлено правильний діагноз [16].
За даними українських дослідників, ТЕЛА не була вчасно діагностована в 70%, у першу годину від початку захворювання померло до 10% хворих [17]. Слід також зауважити, що різниця між європейськими й українськими даними може бути пов’язана з тим, що в частини померлих ТЕЛА взагалі не була діагностована.
Водночас при своєчасному лікуванні смертність від ТЕЛА може бути зменшена до 8%, смертність протягом року не буде досягати 30%, що спостерігається в разі недіагностованої та нелікованої ТЕЛА [17].
Останніми роками до діагностики та лікування ТЕЛА вносилися певні зміни. На жаль, уніфікований клінічний протокол екстреної медичної допомоги при ТЕЛА, який адаптований до наших можливостей, був затверджений наказом Міністерства охорони здоров’я (МОЗ) України № 34 ще в 2014 р. Наступний перегляд планувався в грудні 2019 р., але протокол не був затверджений через наказ МОЗ України від 29.12.2016 р. № 1422 «Про внесення змін до наказу Міністерства охорони здоров’я України від 28 вересня 2012 року № 751», яким були введені так звані «нові клінічні протоколи». Проте рівень забезпечення медичних закладів не дозволяв завжди своєчасно проводити діагностику відповідно до американських і європейських рекомендацій. Недаремно в ESC (2019) зазначено, що спеціалісти в галузі охорони здоров’я повинні заохочувати максимально повне врахування керівних принципів ESC у повсякденній роботі, при визначенні, впровадженні превентивних, діагностичних або терапевтичних медичних стратегій. Але керівні принципи ESC у жодному разі не переважають індивідуальну відповідальність працівників охорони здоров’я щодо прийняття відповідних і чітких рішень з урахуванням стану здоров’я кожного пацієнта та консультацій із цим пацієнтом (опікуном). Остаточні рішення, що стосуються окремого пацієнта, приймаються медичним працівником (консультантами) в консультації з пацієнтом та опікуном у кожному окремому випадку. Медичний працівник несе також відповідальність як за прийняте рішення, так і за перевірку правил використання ліків і медичних засобів на момент їх призначення [19].
На сьогодні ситуація ускладнилася ще й нечіткістю симптоматики ВТЕ на тлі пандемії COVID‑19. Уже відомо, що COVID‑19 збільшує ризик ВТЕ.
Саме тому метою цього огляду є спроба допомогти практикуючим лікарям розібратися в останніх рекомендаціях та оптимізувати діагностику і лікування таких пацієнтів із врахуванням можливостей закладів охорони здоров’я.
Отже, що потрібно практичному лікарю? Завчасно слід мати відповіді на такі запитання: по-перше, коли запідозрити та як діагностувати ТЕЛА; по-друге, чим керуватися та як лікувати? Проте не слід забувати, що не менш важливим є попередження ТЕЛА, отже, слід зупинитися на факторах ризику та способах профілактики. Але у випадку ТЕЛА, на відміну від деяких інших захворювань, відповіді на ці запитання переплелися з особливостями етіології, патогенезу, класифікації, супутньої патології, тому в процесі пошуку відповідей на перші три запитання доведеться звертатися і до решти, щоб обрати оптимальну тактику з урахуванням як рекомендацій, так і реальних можливостей. Наприклад, чи потрібно за наявності рекомендацій ESC 2019 р. згадувати рекомендації з лікування ТЕЛА 2010 р., де для догоспітального етапу вони виглядали так.
Крок 1. Здійснити знеболення:
- таламонал (фентаніл 1-2 мл 0,005% розчину + дроперидол 1-2 мл 0,25% розчину) в/в, в/м при систолічному АТ >100 мм рт. ст.;
- промедол – 1 мл 1% розчину, морфін – 0,5 мл 1% розчину в/м.
Крок 2. Купірування колапсу:
- дофамін – 1 мл 0,5% розчину в/в крапельно;
- преднізолон – 60-90 мг в/в, в/м;
- реополіглюкін – 400 мл 10% розчину, неогемодез.
Крок 3. Зниження тиску в малому колі кровообігу:
- теофілін – 10 мл 2,4% розчину в/в;
- папаверин, но-шпа, дротаверин – 2 мл 2% розчину в/в, в/м.
Крок 4. Проведення антикоагулянтної терапії:
- гепарин – 10 000-15 000 ОД в/в, потім – по 60 ОД/кг п/ш;
- фраксипарин – 0,6 мл п/ш [16].
 Заздалегідь слід відзначити, що ознайомлення з такими схемами потрібне, оскільки сучасні рекомендації не завжди можна виконати через реалії життя. Проте необхідно з розумінням обирати лише те, що може замінити ефективніший засіб, який, на жаль, неможливий для застосування в конкретному випадку.
Заздалегідь слід відзначити, що ознайомлення з такими схемами потрібне, оскільки сучасні рекомендації не завжди можна виконати через реалії життя. Проте необхідно з розумінням обирати лише те, що може замінити ефективніший засіб, який, на жаль, неможливий для застосування в конкретному випадку.
Визначення ризику виникнення ТЕЛА
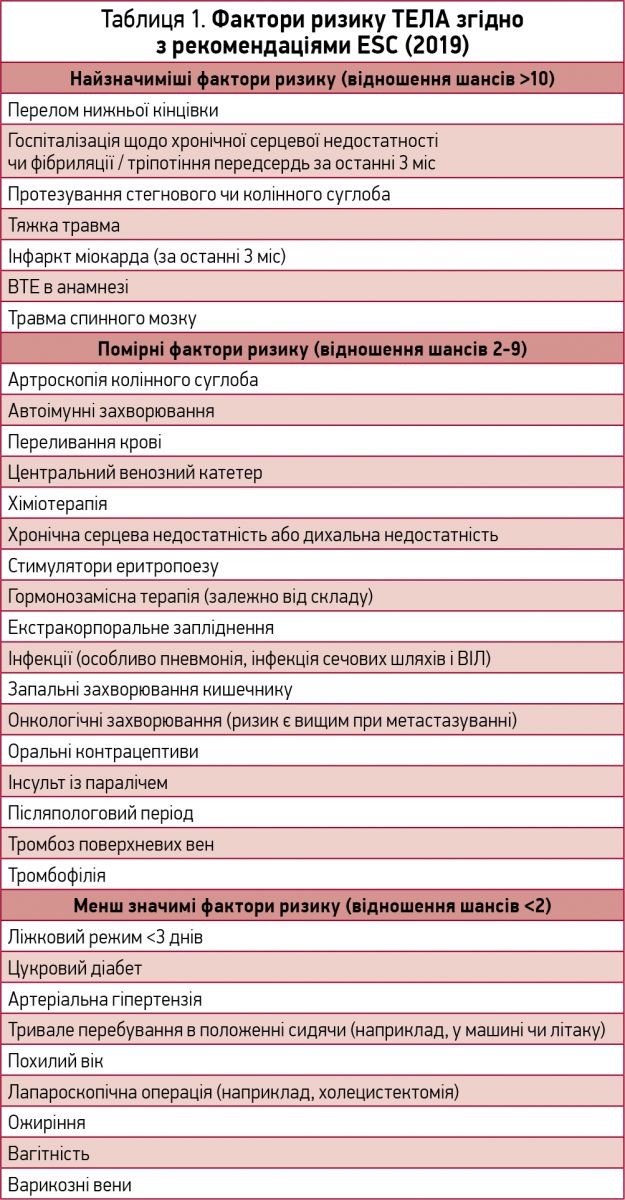
Коли може виникнути ТЕЛА? Не будемо детально зупинятися на тріаді Вірхова (сповільнення кровотоку, ураження ендотелію судин, підвищення згортання крові). Звернемося відразу до рекомендацій ESC (2019), у яких наведено фактори ризику ТЕЛА (табл. 1).
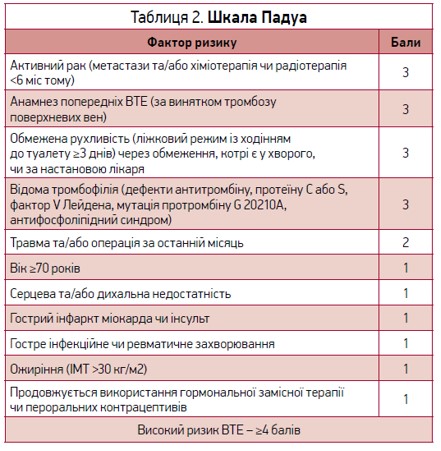
Фактично всі стани, що зумовлюють зменшення фізичної активності та підвищення згортання крові, є факторами ризику виникнення ТЕЛА. Чим триваліша іммобілізація, тим більший ризик.
Основними факторами ризику ТЕЛА вважаються травма, оперативне втручання, переломи нижніх кінцівок і суглобів, ушкодження спинного мозку, рак. За даними Харківського центру ВТЕ, найчастішими факторами ризику були: ВТЕ в анамнезі (в 40,6% пацієнтів), застійна хронічна серцева чи дихальна недостатність (28,8%) та злоякісна пухлина, діагностована до госпіталізації (14,1%) [15]. Слід також відзначити, що в низці випадків ідіопатична ТЕЛА може бути першим проявом недіагностованої злоякісної пухлини.
Також слід пам’ятати, що в жінок ризик ТЕЛА збільшує оральна контрацепція, а у вагітних, окрім інших факторів ризику, потрібно ураховувати, що ризик ВТЕ є найбільшим у третьому триместрі вагітності та протягом 6 тиж післяпологового періоду.
Отже, маємо логічний висновок про необхідність верифікації ризику виникнення ТЕЛА в конкретного пацієнта для своєчасного призначення профілактичного лікування.
Для поліпшення якості верифікації пропонуються різні шкали. Оскільки ризик ВТЕ, зокрема ТЕЛА, залежить від наявності іммобілізації, запалення, травми, супутніх захворювань, немає єдиної шкали для пацієнтів різних профілів.
Для верифікації ризику ТЕЛА в терапевтичних хворих основною є шкала Падуа (табл. 2).
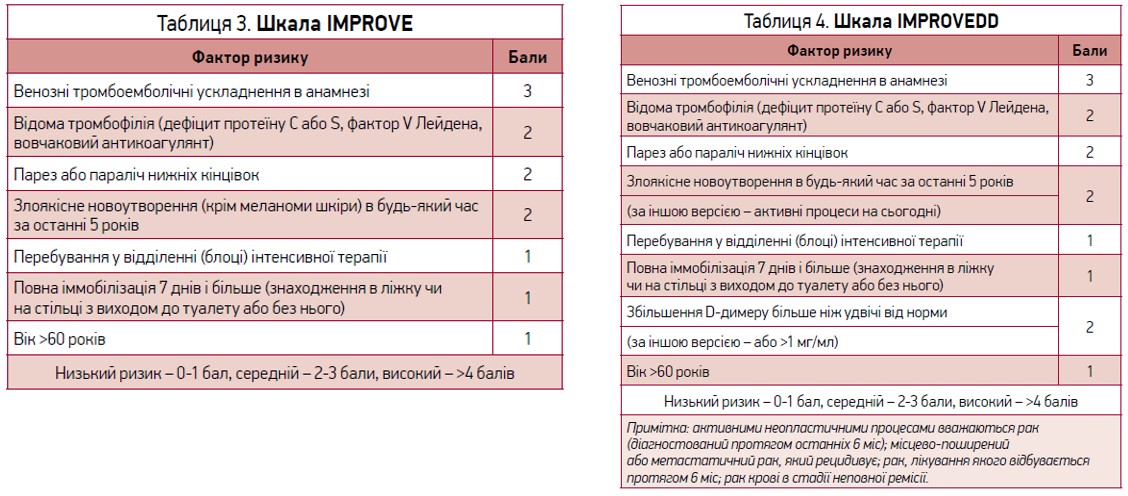
На сьогодні для поліпшення верифікації ризику ВТЕ в терапевтичних хворих запропоновані також шкали IMPROVE (табл. 3) й IMPROVEDD (табл. 4). Однак їх використання не набуло ще такої популярності, як шкала Падуа.
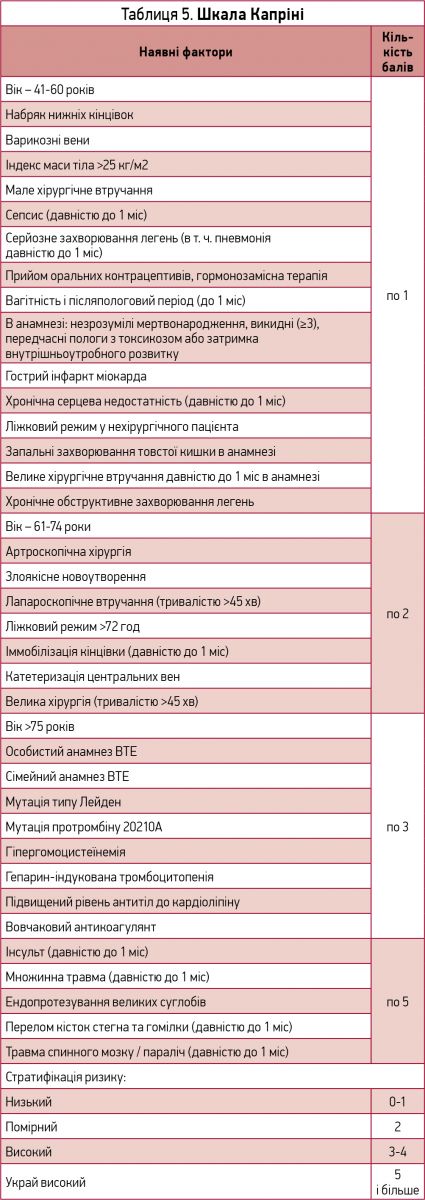
Для верифікації ризику виникнення ВТЕ у хворих хірургічного профілю може бути використана шкала Капріні (табл. 5).
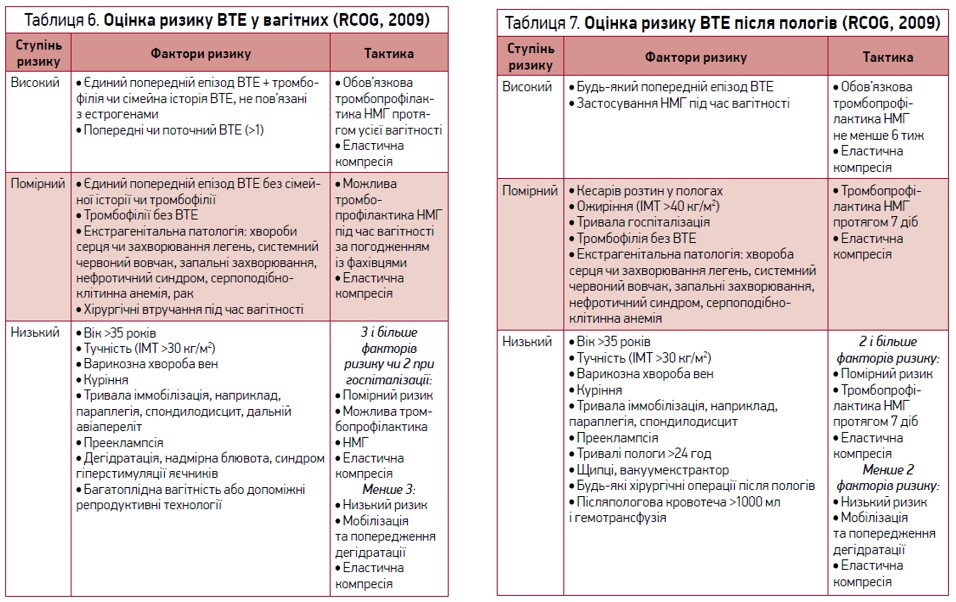
Деякими авторами шкала Капріні рекомендується для верифікації ризику ВТЕ в пацієнтів гінекологічного профілю. Проте для верифікації ризику ВТЕ у вагітних і породіль слід використовувати рекомендації RCOG Green-top Guideline – англійської Королівської колегії акушерів і гінекологів (табл. 6, 7).
Для верифікації ризику ВТЕ в пацієнтів травматологічного профілю в різних країнах перевагу надають різним шкалам: у США – TESS (Trauma Embolic Scoring System), у Росії – ВПХ-П (військово-польова хірургія – при надходженні). В Україні іноді використовують модифіковану шкалу Капріні. Деякі автори рекомендують користуватися також Женевською шкалою, але слід відзначити, що вона призначена не для верифікації ризику ВТЕ, а для діагностики ймовірності ВТЕ в конкретного пацієнта.
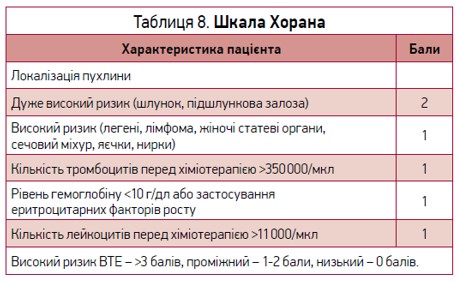 Окремо слід зауважити ризик ВТЕ в онкологічних хворих, у яких він збільшується після проведення хіміотерапії; для його визначення перед проведенням хіміотерапії використовують шкалу Хорана (табл. 8).
Окремо слід зауважити ризик ВТЕ в онкологічних хворих, у яких він збільшується після проведення хіміотерапії; для його визначення перед проведенням хіміотерапії використовують шкалу Хорана (табл. 8).
Потрібно відзначити, що для більшості шкал наявні також онлайн-калькулятори (отже, користування шкалами стає зручнішим).
Наприклад:
- https://medsoftpro.ru/kalkulyatory/padua-scale.html – для шкали Падуа;
- https://medsoftpro.ru/kalkulyatory/improve-scale.html – для IMPROVE;
- https://medsoftpro.ru/kalkulyatory/improvedd-scale.html – для IMPROVEDD;
- https://medical-club.net/shkaly-ocenki-veroyatnosti-vozniknoveniya-tela – для 7 шкал.
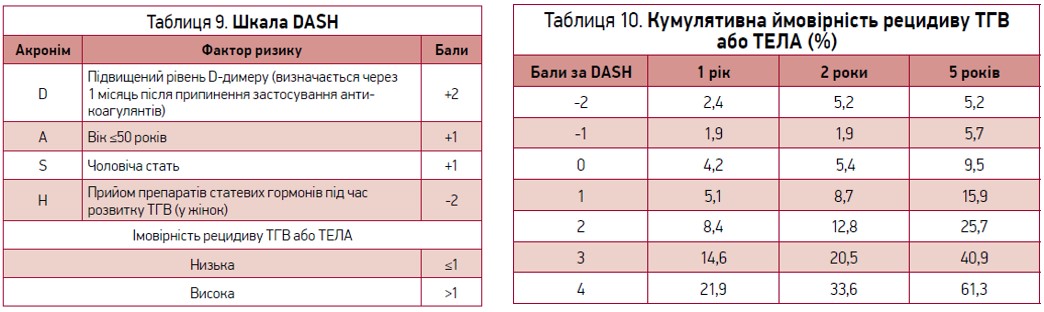
Для оцінки ймовірності рецидиву після ВТЕ, що виник уперше, запропонована шкала D-dimer Age Sex Hormones – DASH (табл. 9, 10). За основу взято рівень концентрації D-димеру через 30 днів після закінчення антикоагулянтної профілактики.
Патогенез
Наступне запитання, що з’являється у практичного лікаря, – клінічні прояви ТЕЛА та можливість своєчасної діагностики. Для того, аби зрозуміти, на що в клінічній картині слід звертати увагу, стисло зупинимося на патогенезі ТЕЛА.
Оклюзія гілок легеневої артерії зумовлює збільшення тиску в малому колі кровообігу та перевантаження правого шлуночка тиском, що може спричинити гостру правошлуночкову недостатність. З метою компенсації з’являються спазм легеневих артеріол і бронхів над невентильованою ділянкою, відкриття артеріовенозних шунтів та депонування крові в дилатованих судинах великого кола кровообігу, що зумовлює вентиляційно-перфузійний дисбаланс, зменшення притоку крові в правий шлуночок, отже, зменшення серцевого викиду. Крім того, спостерігаються підвищення центрального венозного тиску, артеріальна гіпоксемія і дихальна недостатність, порушення периферійного кровообігу.
Проте за рахунок компенсаторних можливостей збільшення тиску в легеневій артерії може спостерігатися лише при закупорці >30-50% загальної площі поперечного перетину русла легеневої артерії. Отже, при незначному тромбозі клінічні прояви будуть нечіткими.
З іншого боку, зрив компенсаторних можливостей може статися й через добу від початку захворювання, тому розвиток запальних реакцій з викидом у кров судинозвужувальних субстанцій та/або ранній рецидив ТЕЛА можуть зумовити дестабілізацію гемодинаміки через 24-48 год після гострої події. Саме тому важливий постійний моніторинг стану таких пацієнтів.
Клінічна картина
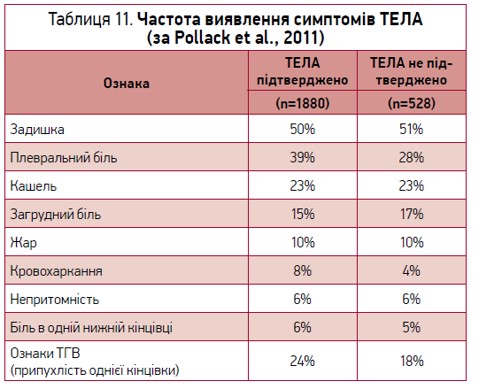
Які ж симптоми дають змогу своєчасно діагностувати ТЕЛА? На жаль, ТЕЛА (особливо тромбоемболія невеликих гілок) часто проявляється нечітким комплексом симптомів (табл. 11). Не є специфічними такі симптоми, як задишка, кашель, наповнення шийних вен, ритм галопу при аускультації серця та систолічний шум біля основи мечоподiбного вiдростка, посилення другого тону над легеневою артерiєю, болючість збільшеної печінки.
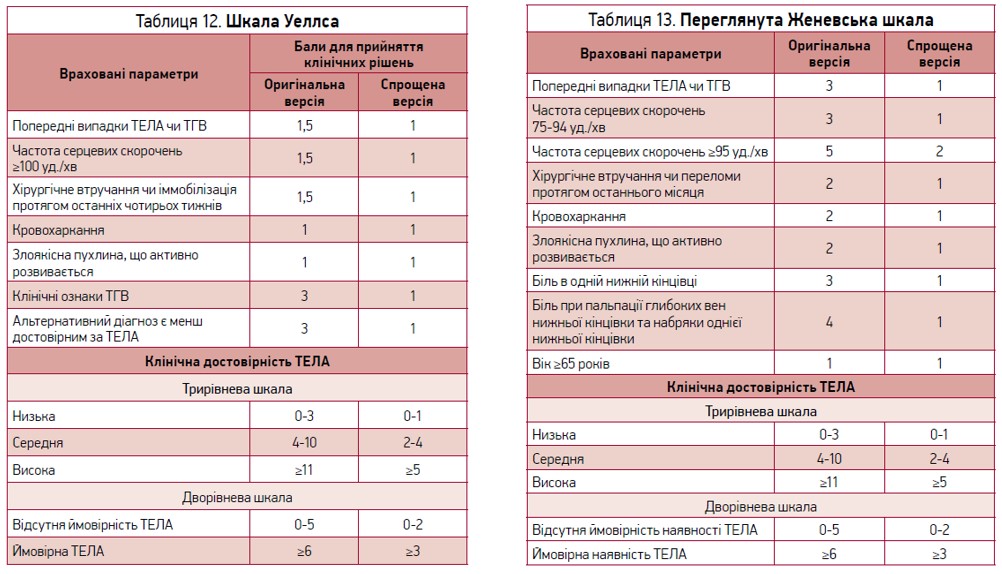
Саме тому для верифікації ймовірності ТЕЛА в конкретного пацієнта запропоновані шкали Уеллса (Wells) та Женевська (табл. 12, 13).
Зрозуміло, що ці шкали не є абсолютно універсальними, адже вони не враховують, наприклад, змін гемодинаміки у вагітних; тим паче не враховують змін у пацієнтів, які захворіли на COVID‑19. Але в тому й полягає майстерність лікаря, щоб додати до врахованих факторів нові.
Діагностика ТЕЛА
Отже, згідно з двома попередніми шкалами та додатковими факторами, в пацієнта запідозрили ТЕЛА. Тепер необхідно верифікувати діагноз.
Для верифікації діагнозу можна використовувати такі методи: трансторакальна ехокардіографія (ЕхоКГ), компресійна ультрасонографія нижніх кінцівок (КУСГ), а також інвазивні методи – ангіопульмонографія (АПГ), комп’ютерна ангіопульмонографія (КТ-АПГ), вентиляційно-перфузійна пульмоносцинтиграфія, однофотонна емісійна комп’ютерна томографія. ЕхоКГ – найдоступніший і найбезпечніший метод дослідження; за наявності приліжкового апарату він дає змогу швидко виявити ознаки перевантаження правого шлуночка. За допомогою КУСГ можна виявити тромби у проксимальних або дистальних відділах нижніх кінцівок, що за наявності сумнівних результатів інвазивних методів допомагає у діагностиці ТЕЛА. Золотим стандартом діагностики вважається АПГ, але останнім часом найширше використовують КТ-АПГ, котра детально вивчена у проспективних дослідженнях і пов’язана з меншим (порівняно з АПГ) опроміненням.
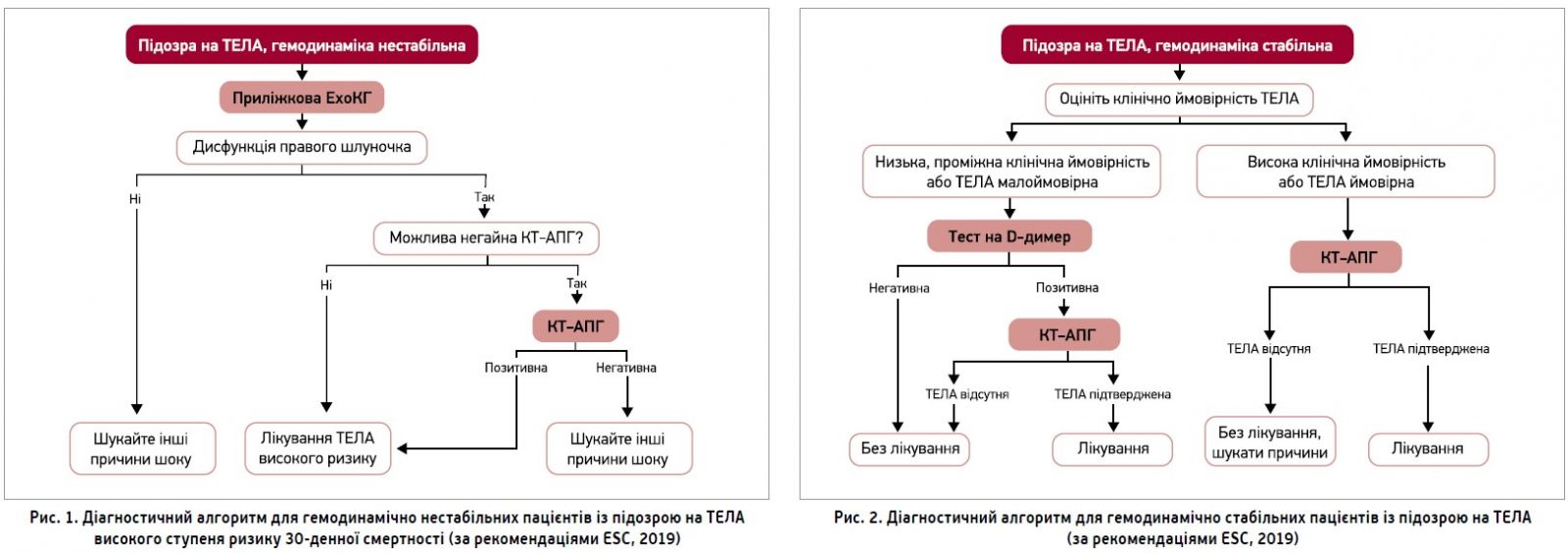
На рисунках 1, 2 наведено алгоритм діагностики ТЕЛА. Насамперед оцінюється наявність чи відсутність шоку, який є провідним фактором високого ризику 30-денної смертності; за його наявності рекомендується проведення приліжкової ЕхоКГ для визначення функції правого шлуночка, а також (за можливості) негайна КТ-АПГ для верифікації діагнозу ТЕЛА.
За відсутності шоку та при низькому ризику 30-денної смертності рекомендується визначення концентрації D-димеру. В цьому разі негативний результат на D-димер виключає наявність ТЕЛА та не потребує проведення додаткових обстежень.
Слід пам’ятати, що ефективність тесту на D-димер під час вагітності не є доведеною. Концентрація D-димеру в плазмі крові під час вагітності підвищується, тому слід критично ставитися до позитивного результату. Водночас нормальний показник D-димеру має таку саму значимість для виключення ТЕЛА у вагітних, як і в інших пацієнтів із підозрою на ТЕЛА.
Продовчення статті за посиланням >
Медична газета «Здоров’я України 21 сторіччя» № 20 (489), 2020 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Дисліпідемія та атеросклеротичні серцево-судинні захворювання (АСССЗ) є провідною причиною передчасної смерті в усьому світі (Bianconi V. et al., 2021). Гіперхолестеринемія – третій за поширеністю (після артеріальної гіпертензії та дієтологічних порушень) фактор кардіоваскулярного ризику в світі (Roth G.A. et al., 2020), а в низці європейських країн і, зокрема, в Польщі вона посідає перше місце. Актуальні дані свідчать, що 70% дорослого населення Польщі страждають на гіперхолестеринемію (Banach M. et al., 2023). Загалом дані Польщі як сусідньої східноєвропейської країни можна екстраполювати і на Україну....
Інколи саме з цього перерізу вдається візуалізувати тромбоемболи в основних гілках легеневої артерії або вегетації на стулках легеневого клапана (що трапляється надзвичайно рідко). Нахиливши датчик до самої верхівки серця, можна отримати її переріз по короткій осі, на якому, знову ж таки, порожнина лівого шлуночка має круглясту форму, а правого шлуночка – близьку до трикутника із виразною трабекулярністю (рис. 22.9). Розглядаючи зображення, також звертають увагу на те, що в нормі всі сегменти ЛШ скорочуються синхронно, не випереджаючи інші і не відстаючи. ...
Застосування статинів середньої інтенсивності в комбінації з езетимібом порівняно зі статинами високої інтенсивності окремо може забезпечити більше зниження рівня холестерину ліпопротеїнів низької щільності (ХС ЛПНЩ) у пацієнтів із нещодавнім ішемічним інсультом. Пропонуємо до вашої уваги огляд статті Keun-Sik Hong et al. «Moderate-Intensity Rosuvastatin Plus Ezetimibe Versus High-Intensity Rosuvastatin for Target Low-Density Lipoprotein Cholesterol Goal Achievement in Patients With Recent Ischemic Stroke: A Randomized Controlled Trial», опублікованої у виданні Journal of Stroke (2023; 25(2): 242‑250). ...
Артеріальна гіпертензія (АГ) сьогодні є одним із найпоширеніших серцево-судинних захворювань (ССЗ), що асоціюється з високим кардіоваскулярним ризиком, особливо в коморбідних пацієнтів. Навіть помірне підвищення артеріального тиску (АТ) пов’язане зі зменшенням очікуваної тривалості життя. До 40% хворих на АГ не підозрюють у себе недугу, бо це захворювання на початку може мати безсимптомний перебіг. Оптимальний контроль АТ є вагомим чинником профілактики фатальних серцево-судинних подій (ССП) для забезпечення якісного та повноцінного життя таких хворих. ...