Проблема безсоння: як повернути пацієнту цілющий відпочинок та бадьорість уранці?
Повноцінний сон має першорядне значення для дотримання здорового і продуктивного способу життя. Хронічне безсоння є значно поширеним – на нього страждає приблизно 30% населення планети. Безсоння погіршує когнітивний, фізичний стан і пов’язане з широким спектром порушень в емоційній, соціальній та фізичній сферах. Рекомендації щодо реалізації гігієни сну, інформаційна оптимізація фармакологічного підходу та індивідуалізоване призначення снодійних засобів є запорукою терапії пацієнта з депресією.
Структура фізіологічного сну та характеристика безсоння
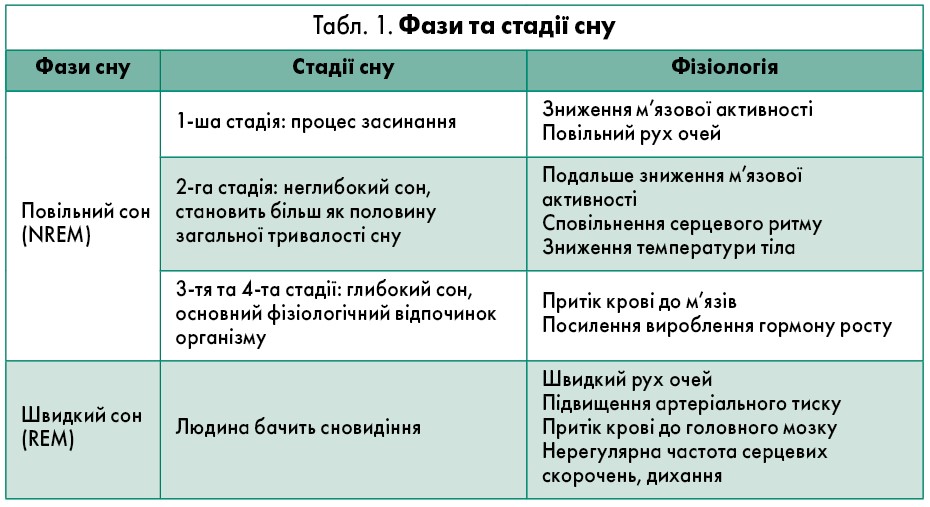
Необхідна тривалість фізіологічного сну становить 7‑8 год на добу. Якість сну визначає його фазова структура. Фізіологічний сон має дві змінні фази (APA, 2013):
- повільний, або так званий глибокий («дельта») сон, що складається з послідовних NREM 1, 2, 3, 4 стадій, для якого характерні повільні рухи очей.
- швидкий, або парадоксальний сон, якому властиві швидкі рухи очей (REM).
Протягом періоду сну NREM- і REM-фази чергуються циклічно. Нерегулярні цикли та/або відсутність певної стадії сну пов’язані з його порушеннями (Zepelin et al., 2005; Carskadon et al., 2005) (рис. 1). Епізод сну починається з короткого періоду стадії 1 NREM-фази, проходить через стадію 2, потім стадії 3 і 4 та, нарешті, REM-фазу.
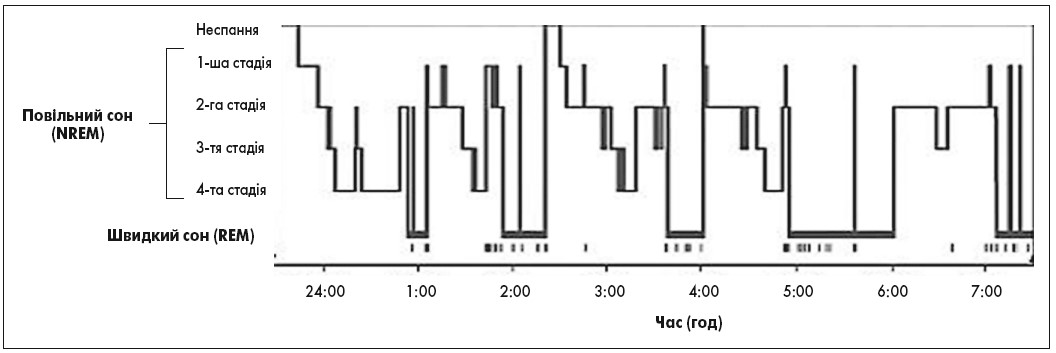 Рис. 1. Гіпнограма стану сну молодої людини протягом однієї ночі
Рис. 1. Гіпнограма стану сну молодої людини протягом однієї ночі
NREM-сон становить від 75 до 80% загального часу, проведеного уві сні, а REM-сон – 20‑25%. Середня тривалість першого циклу сну NREM-REM – від 70 до 100 хв. Другий і більш пізні цикли триваліші, приблизно від 90 до 120 хв (табл. 1). Надалі цикли повторюються, при цьому зменшується частка повільного сну і поступово наростає частка швидкого сну (REM сон), останній епізод якого в окремих випадках може сягати 1 год. У середньому при повноцінному здоровому сні відзначають п’ять повних циклів (Carskadon et al., 2005).
Безсоння (інсомнія) – розлад сну, який характеризується недостатньою тривалістю / незадовільною якістю сну або поєднанням цих явищ протягом значного періоду часу. Безсоння діагностують у пацієнтів, які скаржаться на труднощі засинання або уривчастість сну і не відчувають себе відпочилими після нього.
Безсоння як фактор хворобливого стану та зниженої продуктивності
Дослідження показують, що недостатність сну спричиняє погіршення здоров’я, а патологічний режим сну може призводити до зниження тривалості життя (Dement, 1986). Безсоння часто супроводжується афективними розладами, токсикоманію та іншими супутніми захворюваннями (Katz et al., 1998; Taylor et al., 2003).
Близько в 10‑15% дорослого населення зустрічається хронічне безсоння (тривалістю більш як 1 місяць), у третини – минуще або ситуаційне (Roth, 2001). Особливо страждають особи похилого віку, поширеність безсоння в яких становить від 13 до 47% (Ancoli-Israel, 2000). У більшості епідеміологічних досліджень було показано, що жінки частіше мають проблеми зі сном, ніж чоловіки (Newman et al., 1997). Коморбідні захворювання, психічні розлади, а також робота в нічний час або позмінний робочий графік є значними факторами ризику розвитку безсоння (Katz et al., 1998; Roth et al., 2003).
Результати вивчення основних наслідків безсоння свідчать, що більшість осіб із безсонням (приблизно 75‑90%) мають підвищений ризик розвитку супутніх захворювань, таких як гастроезофагеальна рефлюксна хвороба, хронічний біль, нейродегенеративні захворювання, а також такі стани, як гіпоксемія і задишка (Katz et al., 1998). У кількох дослідженнях пацієнти з безсонням повідомляли про зниження якості життя практично за всіма пунктами опитувальника SF‑36, яких загалом 8: фізичне функціонування; обмеження діяльності, пов’язане із проблемами фізичного здоров’я; тілесний біль; загальне сприйняття (відчуття) здоров’я; життєздатність; соціальне функціонування; емоційний стан і психічне здоров’я (McHorney et al., 1994).
Встановлено, що наслідком безсоння є збільшення числа нещасних випадків, що представляє найвищий ризик для здоров’я. Особи, які страждають на безсоння, у 2,5‑4,5 рази частіше потрапляють в аварії. До того ж тривале скорочення тривалості сну є фактором ризику розвитку ожиріння, цукрового діабету, гіпертонії, інсульту, серцево-судинних захворювань і в довгостроковій перспективі може призводити до передчасної смерті (Cappuccio et al., 2017). Додатково безсоння викликає дратівливість, погіршення пам’яті, галюцинації, тремор, судоми в м’язах, міалгію, тахікардію, зниження температури тіла, затримку розвитку (Kripke et al., 2002).
Метаболічні розлади, що базуються на збільшені синтезу греліну і зменшенні продукції лептину, призводять до посилення відчуття голоду, збільшення споживання калорій та ожиріння; зміна терморегуляції та підвищена стомлюваність знижують витрати енергії, що викликає збільшення маси тіла (Patel et al., 2008; Misnikova et al., 2017). Негативний вплив на гіпоталамус, зміни рівня кортизолу, лептину й греліну підвищують кардіоваскулярний ризик: провокується розвиток артеріальної гіпертензії, ішемічної хвороби серця, аритмії, підвищується індекс маси тіла, прогресує атеросклероз (Leproult et al., 2010; Cappuccio et al., 2011).
Проблему безсоння додатково можуть ускладнювати коморбідні патології (Riemann et al., 2017):
- Психіатрична – депресивний, біполярний, панічний, генералізований тривожний розлад, посттравматичний стресовий розлади та шизофренія.
- Терапевтична – хронічне обструктивне захворювання легень, цукровий діабет, хронічне захворювання нирок, інфекція, викликана вірусом імунодефіциту людини, злоякісні онкологічні хвороби, патології ревматологічного спектра, хронічний біль, апное уві сні.
- Неврологічна – нейродегенеративні, цереброваскулярні захворювання, розсіяний склероз, травматичне ураження мозку, синдром неспокійних ніг.
- Адикція – залежність від приймання алкоголю, нікотину, кофеїну, марихуани, опіатів, кокаїну, амфетаміну.
Безсоння: класифікація та методи виявлення
Порушення сну за етіологією підрозділяють на органічне (G47.0) та неорганічне (F51.0). За тривалістю виділяють перехідне (гостре, <1 тижня), короткотривале (підгостре, 1‑4 тижні) та хронічне (>4 тижні) (Thorpy, 2012).
Діагностика безсоння та його супутніх розладів включає вивчення історії хвороби й огляд: виявлення соматичних розладів (включно з болем), вживання речовин (як-то ліки, алкоголь, кофеїн, нікотин, наркотики), фізикальне обстеження, лабораторні дослідження, електрокардіо- й електроенцефалографію, комп’ютерну та магнітно-резонансну томографію. Важливим є і психіатричний/психологічний анамнез – діагностика психічних розладів, визначення особистісного фактора, оцінка ситуацій на роботі та в сім’ї, міжособистісних конфліктів. Також слід проаналізувати анамнез сну: історію розладу сну, зокрема пускових чинників, робочий час / циркадні фактори, схему сну/неспання, включно з денним сном (відповідно до щоденника/опитувальників сну тощо).
Актиграф застосовують при клінічній підозрі на нерегулярне порушення сну і неспання або розладі циркадного ритму. Полісомнографію виконують у разі підозри на інші порушення сну, такі як синдром неспокійних ніг, апное уві сні або нарколепсії (Riemann et al., 2017).
Сучасні підходи до лікування пацієнта з безсонням
Основні принципи лікування безсоння включають такі кроки, як (National Health System Quality Plan – Ministry of Health and Social Polic, 2009):
1. Реалізація гігієни сну:
- лягати в ліжко тільки при появі сонливості;
- дотримуватися регулярного часу відходу до сну і підйому з ліжка навіть у вихідні дні;
- уникати перебування в ліжку після пробудження довше, ніж необхідно;
- уникати денного сну;
- скоротити споживання алкоголю, кофеїну;
- не вживати «важку» їжу перед сном;
- підтримувати відповідні комфортні умови в кімнаті для сну (щодо температури, вентиляції, шуму, світла);
- уникати активних дій перед сном;
- підтримувати регулярну помірну фізичну активність;
- виконувати вправи на розслаблення перед сном;
- приймати ванну перед сном для ефекту розслаблення.
2. За наявності коморбідних захворювань прийняття рішення про першочергове лікування безсоння чи супутньої патології або одночасну терапію.
3. Застосування когнітивно-поведінкової терапії безсоння як першої лінії лікування хронічного безсоння у дорослих будь-якого віку.
4. Призначення фармакотерапії, яка базується на таких принципах:
- застосовувати найнижчу ефективну дозу;
- використовувати фармакотерапію з перервами (2‑4 рази на тиждень);
- призначати ліки короткими курсами (3‑4 тижні);
- припиняти терапію поступово;
- запобігати поновленню безсоння після припинення терапії (гігієна сну);
- враховувати особливості трьох поколінь снодійних засобів.
Барбітурати являють собою найбільш «стару» групу препаратів. Вони впливають на структуру сну, розвивають звикання і залежність; вкрай небезпечним є передозування (особливо при одночасному застосуванні з алкоголем).
Бензодіазепіни, агоністи бензодіазепінових рецепторів – неселективні агоністи GABA-A-рецепторів, що проявляють анксіолітичну, міорелаксантну, протисудомну дію. Вони ефективні при короткочасному лікуванні безсоння (≤4 тижнів). Лікарські засоби з коротшим періодом напіввиведення чинять менше побічних ефектів, пов’язаних із седативною дією в ранковий час.
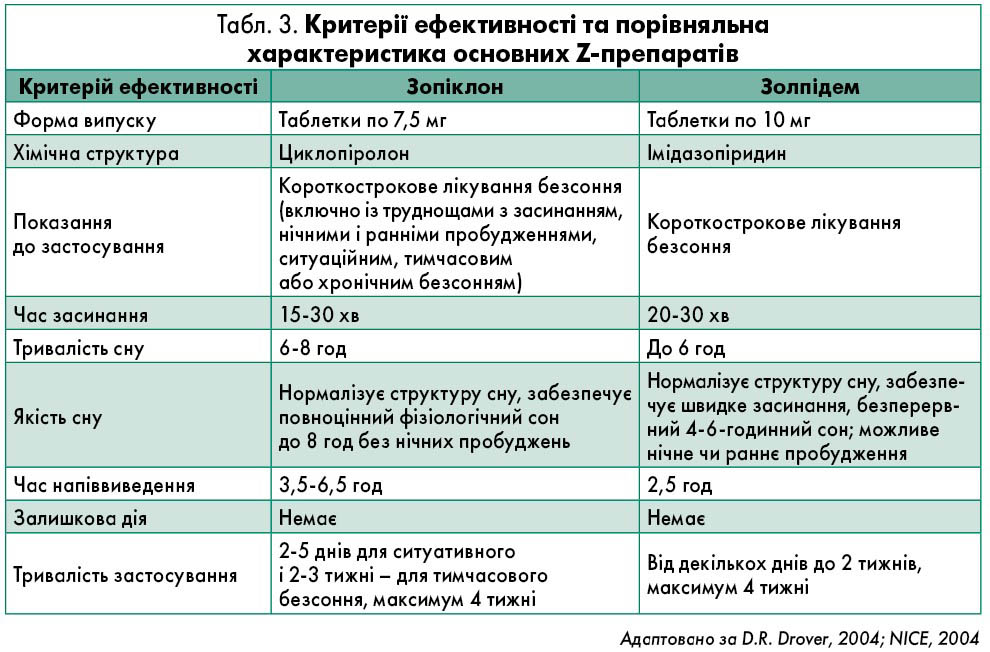
Z-група снодійних препаратів – найсучасніші снодійні засоби небензодіазепінової групи, селективні агоністи γ-аміномаслянокислотних(GABA-)A-рецепторів (табл. 2) (WHO, 1996).
Z-препарати залеплон, золпідем і зопіклон є снодійними засобами, що структурно відрізняються від бензодіазепінів, і водночас є агоністами GABA-рецепторного комплексу, тому підсилюють GABA-опосередковане інгібування нейронів (табл. 3). Z-препарати були розроблені з метою оптимізації фармакокінетичних і фармакодинамічних властивостей бензодіазепінів, таких як швидші початок і виведення для мінімізації або усунення денного седативного ефекту, на додаток до позбавлення потенційного зловживання, залежності й абстиненції (NICE, 2004). За сучасними даними клінічної практики, Z-препарати призначають частіше, ніж бензодіазепіни, у зв’язку з більшою ефективністю і безпекою (особливо для літніх осіб) та меншою тенденцією до розвитку толерантності й залежності (Nutt, 2005).
Застосування зопіклону є світовим стандартом лікування безсоння. Препарат включений у міжнародні рекомендації з лікування розладів сну в межах першої лінії терапії. Йому притаманні такі фармакологічні властивості, як снодійна, седативна, транквілізувальна, протисудомна і міорелаксувальна. Ці ефекти зопіклону пов’язані зі специфічною агоністичною дією на омега-рецептори, що належать до макромолекулярного комплексу GABA-омега, який модулює відкриття нейрональних іонних каналів для хлору.
Зопіклон має короткий період напіввиведення (близько 5 год), у зв’язку з чим при його використанні вдається зберегти нормальну структуру і якість сну. Він не викликає постсомнічних порушень: немає відчуття «розбитості» й сонливості зранку наступного дня, а повторні приймання зопіклону не супроводжуються кумуляцією (NICE, 2004). Порівняння препарату Z-групи зопіклону з бензодіазепіном короткої дії представлене на рисунку 2.
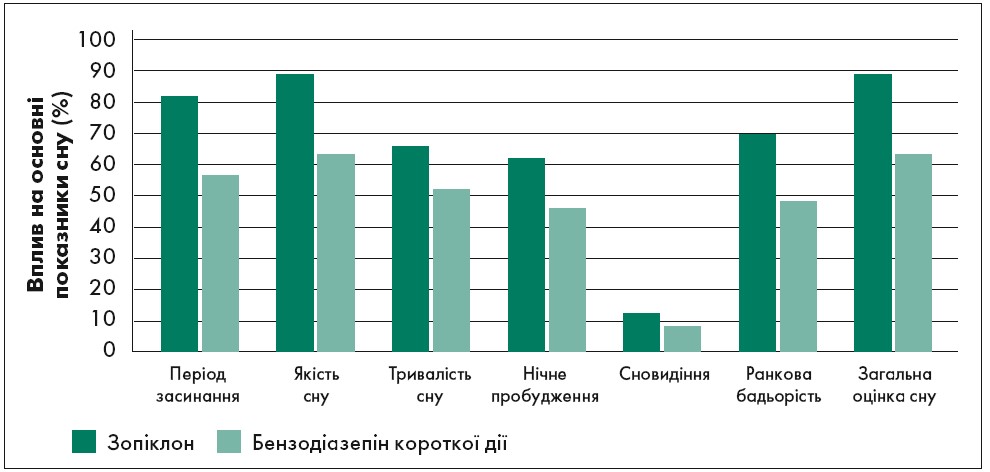 Рис. 2. Ефективність зопіклону порівняно із бензодіазепіном короткої дії
Рис. 2. Ефективність зопіклону порівняно із бензодіазепіном короткої дії
Європейським препаратом зопіклону, що представлений на фармакологічному ринку України, є Сомнол® (виробник АТ «Гріндекс», Латвія) – сучасний снодійний засіб, що забезпечує швидке засинання, повноцінний сон фізіологічної структури і тривалості, без ефекту післядії.
Особливості застосування препарату Сомнол®:
- використовується для короткочасного лікування безсоння у дорослих;
- слід застосовувати найменшу ефективну дозу одноразово безпосередньо перед відходом до сну і не повторювати приймання протягом тієї ж ночі;
- для дорослих (віком до 65 років) доза становить 7,5 мг перед відходом до сну;
- для пацієнтів похилого віку (віком від 65 років), а також осіб із дихальною недостатністю, порушеннями функції печінки/нирок на початку лікування рекомендована добова доза становить 3,75 мг, яку можна надалі збільшити до 7,5 мг;
- продовження курсу лікування понад максимально допустимі чотири тижні проводять тільки після повторної оцінки стану пацієнта, оскільки зі збільшенням тривалості лікування ризик зловживань і розвитку залежності зростає.
Стандартними протипоказаннями для застосування зопіклону є: гіперчутливість до зопіклону або будь-якого компонента препарату; тяжка дихальна недостатність; тяжка міастенія (myasthenia gravis); тяжка гостра і хронічна печінкова недостатність; синдром апное під час сну; вроджена непереносимість галактози, дефіцит Lapp-лактази, мальабсорбція глюкози/галактози; період годування грудьми; вік до 18 років.
Таким чином, Сомнол® – препарат, вироблений за європейськими стандартами належної виробничої практики (EU GMP), що має таку саму ефективність, як референтний зопіклон. Це сучасний снодійний засіб із виразною селективністю до GABA-рецепторів, що забезпечує швидке настання сну протягом 30 хв, повноцінний сон до 8 год, легке ранкове пробудження, характеризується високим профілем безпеки та доступною ціною. Сомнол® включений у міжнародні рекомендації з лікування безсоння (NICE, 2004).
Для задоволення потреб кожного конкретного пацієнта у розпорядженні лікаря є три види упаковки таблеток препарату Сомнол®: № 10, 20 та 30. Індивідуалізовані рекомендації щодо дозування та тривалості терапії наведені в таблиці 4.
Підготувала Маргарита Марчук
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 1 (56) 2021 р.
СТАТТІ ЗА ТЕМОЮ Неврологія
РЕЗОЛЮЦІЯ РАДИ ЕКСПЕРТІВ. 16 грудня 2023 року у м. Києві відбулося засідання дискусійного клубу групи експертів у галузі неврології. Під час зустрічі колеги обмінювалися досвідом, проводили гарячі дискусії щодо ведення важких пацієнтів, нових рекомендацій та спільних пошуків шляхів порятунку. ...
Як відомо, біль у спині ускладнює рух і чинить негативний вплив на якість життя та психічне благополуччя людини. За даними Всесвітньої організації охорони здоров’я (ВООЗ), від болю в нижній частині спини страждають близько 619 млн людей у всьому світі, і за прогнозом, до 2050 року переважно через збільшення чисельності населення та його старіння кількість таких випадків може зрости до 843 млн (WHO, 2020). Попри проведення численних досліджень причини дорсалгій досі лишаються суперечливими, а результат лікування – здебільшого незадовільним....
Полінейропатії – це захворювання всього організму з реалізацією патологічного процесу на рівні периферичної нервової системи як множинного ураження периферичних нервів із порушенням їх функції. Більшість полінейропатій є хронічними станами, що значно порушують якість життя пацієнтів. Це зумовлює актуальність пошуку ефективних підходів до лікування цих захворювань....
Головний біль (ГБ) як один із найчастіших неврологічних розладів є причиною стану, що характеризується порушенням повсякденної життєдіяльності людини. Поширеність цефалгій і значний їх вплив на якість життя свідчать про важливість проблеми діагностування та лікування ГБ. За даними Глобального дослідження тяжкості хвороб, оновленими 2019 р., ГБ посідає третє місце (після інсульту та деменції) серед неврологічних причин за загальним тягарем захворювань (виміряним роками життя з поправкою на інвалідність [DALY]) (WHO, 2014). При цьому лише незначна кількість осіб із ГБ у всьому світі проходять відповідну діагностику та отримують адекватне лікування....