Реабілітація пацієнтів із коронавірусною інфекцією: місце натуропатичної терапії у відновленні психічного здоров’я
У березні 2020 року Всесвітня організація охорони здоров’я оголосила COVID‑19 пандемією. Експерти передбачили пов’язане з нею «цунамі» психічних захворювань із тривалим впливом на психічне здоров’я. Очікується, що поширеність психічних розладів зросте після пандемії через її довгострокові наслідки, обмежувальні заходи, такі як соціальне дистанціювання і карантин, а також соціально-економічне навантаження.
COVID‑19 збільшує потребу в реабілітації – як для пацієнтів, які тяжко переносять хворобу, так і для тих, хто продовжує відчувати її довгострокові наслідки [2‑4]. Тривалий COVID‑19 включає симптоматичний COVID‑19 (від 4 до 12 тижнів) і постковідний синдром (≥12 тижнів) [5]. Останній може бути розглянутий у період до 12 тижнів, при цьому також оцінюють можливість виникнення альтернативного основного захворювання. Імовірність розвитку симптоматичного COVID‑19 або постковідного синдрому не пов’язана з тяжкістю перебігу гострого COVID‑19. Така група хворих потребує нових підходів до реабілітації на основі нового досвіду курації пацієнтів із COVID‑19 [6‑8].
Клінічні прояви та наслідки COVID‑19
Психологічний стрес – типова емоційна відповідь на підтвердження COVID‑19 (48%) [9]. Його проявами є відчуття жалю, обурення та роздратування, а також ознаки тривоги з можливими нападами паніки, фобіями, безсонням й депресії з відчуттям самотності та безпорадності [9]. COVID‑19 асоціюється із психічними проявами, включно з маренням або розгубленістю (до 65%), збудженням чи ажитацією (до 69%), тривогою (34%), депресією (28%) та проблемами зі сном [7, 10, 11]. Підвищений ризик впливу COVID‑19 на психічне здоров’я мають особи похилого віку, ті, хто страждає на хворобу Альцгеймера та патології, пов’язані з деменцією [12]. Важливо усвідомлювати, що когнітивні порушення можуть проявлятися або імітувати емоційні чи нервово-психічні симптоми. І навпаки, скарги на когнітивне функціонування інколи свідчать про емоційні проблеми [13].
Стресори, характерні для COVID‑19, включають: страх захворіти та померти, бути соціально виключеним / поміщеним у карантин, втрату засобів до існування чи близьких та відчуття безпорадності, нудьги й самотності через ізоляцію. Ці стресори можуть спровокувати появу нових симптомів або посилити наявні психічні розлади за частотою та інтенсивністю проявів [6, 14].
Близько ¾ пацієнтів із COVID‑19 після виписки з лікарні з негативним тестом ПЛР до півроку мають принаймні один симптом, пов’язаний із перенесеною інфекцією, зокрема ¼ перехворілих страждають на розлади сну, тривогу або депресію [15]. Найпоширенішими психологічними проблемами цього періоду є гострі стресові розлади (18,6%), тривожні симптоми та симптоми деморалізації (26,7%), депресія (10,5%) й ускладнене горювання (8,1%) [16]. Серед психіатричних наслідків COVID‑19 наголошується на таких, як: депресія, посттравматичний стресовий розлад (ПТСР), соматоформний больовий, панічний розлади, а також синдром хронічної втоми та порушення якості життя [17, 18].
Стійкі психічні порушення у вигляді тривожності, депресії та ПТСР спостерігаються в осіб, що пережили критичний перебіг захворювання через один рік після виписки. У більшості пацієнтів із тяжким гострим респіраторним дистрес-синдромом в анамнезі були виявлені когнітивні розлади, зокрема труднощі з концентрацією уваги, порушення пам’яті та швидкості розумових процесів протягом року після хвороби («мозковий туман») [19].
Отже, медичний персонал повинен звертати увагу на стан психічного здоров’я пацієнтів із COVID‑19 незалежно від ступеня тяжкості захворювання, а за потреби проводити оцінку окремих психічних функцій та ймовірності психічних розладів [6]. Під час пандемії необхідний біопсихосоціальний підхід до профілактики, догляду та лікування, навіть тоді, коли увагу зосереджено на фізичних потребах пацієнта. Психологічна реабілітація забезпечує контроль психологічних потреб хворого на всіх етапах надання допомоги [20].
Визначення потреб та доказова база реабілітації
Необхідно проводити фізичне, когнітивне та психологічне оцінювання з метою визначення потреби та обсягу реабілітаційних послуг після COVID-19 для всіх, хто їх потребує. Існує три основних категорії пацієнтів із наслідками COVID-19, що потребують реабілітації, зокрема психологічної [21]:
1. Пацієнти, що ніколи не потрапляли до лікарні з гострою хворобою, тобто впоралися самостійно. Багато осіб, що повідомляли про симптоми постковідного синдрому, не потрапляли до лікарні під час гострої фази зараження:
- якщо нові симптоми розвиваються через 6‑12 тижнів після інфікування COVID‑19, обстеження проводить лікар загальної практики для виключення/підтвердження альтернативного діагнозу; постковідний синдром може включати зміну симптомів та розвиток нових із часом, і це слід враховувати;
- якщо не встановлено жодного альтернативного діагнозу, пацієнта слід обстежити за допомогою шкали функціонального статусу після COVID‑19 (PCFS) для визначення подальшого обсягу реабілітації;
- слід розрізняти наявні у пацієнта хронічні неінфекційні захворювання та ускладнення, пов’язані з COVID‑19; клініцисти спільно із хворими можуть вирішити, що у разі загострень наявних хронічних неінфекційних патологій після зараження COVID‑19 доцільніше лікуватися звичайним способом.
2. Пацієнти, що, були госпіталізовані з COVID‑19:
- лікар первинної медичної допомоги повинен надати хворим детальну інформацію з рекомендаціями щодо подальшого лікування, догляду та реабілітації;
- пацієнти з резидуальними симптомами через шість тижнів після виписки мають бути оцінені лікарем (залежно від стану: очно, за допомогою відеозв’язку чи телефону) із плануванням подальших оглядів або направлення до іншого фахівця, коли це доречно;
- пацієнти, в яких з’являються нові симптоми після 6-тижневого спостереження, повинні бути повторно оглянуті лікарем загальної практики;
- оцінка та дослідження нових симптомів у хворого через шість тижнів на рівні вторинної або первинної медичної допомоги мають виключити альтернативний діагноз, а якщо не встановлено жодного – слід провести обстеження за допомогою шкали PCFS для визначення подальшого обсягу реабілітації.
3. Пацієнти із COVID‑19, які отримували лікування у відділенні реанімації та інтенсивної терапії (ВРІТ):
- пацієнти мають пройти комплексну оцінку потреб у реабілітації на етапі переходу до інших стаціонарних закладів; стаціонарну реабілітацію з визначеними цілями слід розпочинати негайно;
- подальшу оцінку поточних потреб у реабілітації необхідно проводити під час виписки з лікарні з відповідним направленням до лікаря загальної практики, якщо це потрібно; лікар первинної медичної допомоги має надати детальну інформацію з рекомендаціями щодо подальшого лікування, догляду та реабілітації, а повторну оцінку виконати через 4‑6 тижнів після виписки;
- пацієнти, в яких з’являються нові симптоми після 6-тижневого спостереження, повинні бути повторно оглянуті лікарем загальної практики;
- оцінка та дослідження нових симптомів через шість тижнів повинні виключити альтернативний діагноз, а якщо не встановлено жодного – пацієнта слід обстежити за допомогою шкали PCFS для визначення подальшого обсягу реабілітації.
Оцінку потреб пацієнта у реабілітації потрібно проводити у формі самозвіту за шкалою PCFS (табл. 1). Якщо у пацієнта є когнітивні чи інші обмеження, що заважають надавати відповіді, член сім’ї або опікун може відповісти від його імені. Терміни проведення оцінки за шкалою PCFS визначаються категоріями пацієнтів (1‑3), що підлягають реабілітації, та є такими: на першому прийомі у клініці після COVID‑19; через 4‑8 тижнів після першого прийому в клініці; через шість місяців після першого прийому в клініці [4]. Лікар визначає обсяг реабілітаційних заходів залежно від рівня функціональних обмежень (рис. 1).

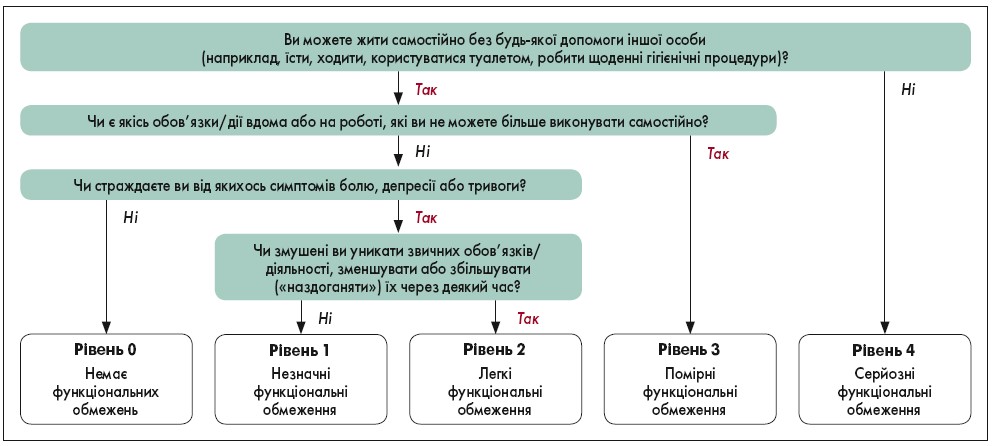 Рис. 1. Блок-схема для самозвіту пацієнта за шкалою PCFS
Рис. 1. Блок-схема для самозвіту пацієнта за шкалою PCFS
Станом на сьогодні існує обмежена доказова база щодо ефективності реабілітації пацієнтів із COVID‑19 на різних етапах надання медичної допомоги [22]. Рекомендації щодо неврологічної та психологічної реабілітації осіб із COVID‑19 на основі консенсусу, що ґрунтується на фактичних даних, і рівні доказовості наведені у таблицях 2 та 3.
Психолого-психіатрична реабілітація
При тривалому COVID‑19 акцент роблять на мультидисциплінарній реабілітації з використанням трудо-, фізіотерапії, психокорекції, психотерапії, психофармакотерапії щодо таких нейропсихіатричних симптомів, як-то стомлюваність, когнітивні порушення («мозковий туман», порушення концентрації уваги або проблеми з пам’яттю), інсомнія, тривога, депресія. Індивідуалізовані плани реабілітації формують відповідно до стадії терапії COVID‑19, наявності супутніх психосоматичних станів, порушень щоденного функціонування пацієнта та зниження якості життя [6, 23].
Для вчасного виявлення емоційних порушень психічного здоров’я рекомендовано проводити оцінку стану за госпітальною шкалою тривоги і депресії (HADS) та опитувальниками щодо якості життя [24].
Для пацієнтів, які відчувають симптоми тривоги, слід розглянути такі стратегії психосоціальної підтримки, як психологічна перша допомога, управління стресом та короткі психологічні втручання, основані на принципах когнітивно-поведінкової терапії [6, 25, 26]. Для осіб, які відчувають симптоми депресії, можуть бути застосовані короткі психологічні втручання, що ґрунтуються на принципах когнітивно-поведінкової терапії, терапія розв’язання проблем та вправи з релаксації [27].
Психологічна реабілітація передбачає використання психологічних втручань низької та високої інтенсивності. Психологічні заходи низької інтенсивності характеризуються спрощеною структурованою формою, є доказово ефективними для покращення окремих аспектів психічного здоров’я та психосоціального благополуччя особи незалежно від рівня тяжкості її проблем. Такі втручання для пацієнтів із COVID‑19 та/або постковідним синдромом можуть бути здійснені лікарем первинної медичної допомоги з мінімальною підготовкою, а не лише спеціалістом-психологом чи психотерапевтом. Перший крок психологічного втручання, пов’язаного з COVID‑19, передбачає надання пацієнтам (і родичам за допомогою телефону) оновлену та реалістичну інформацію про хворобу COVID‑19. Для пацієнтів, які виявляють тривогу та гострі симптоми стресу, слід застосувати індивідуальні техніки релаксації, такі як м’язова релаксація, сканування тіла, контроль дихання та рефлексія з уявою [28]. Для контролю сильних негативних емоцій (наприклад, занепокоєння, суму) доцільними будуть методи заземлення, як психічні, так і фізичні [29].
Психологічні втручання високої інтенсивності є різновидами високоспеціалізованої психотерапії, яку проводять спеціально навчені, акредитовані для певного виду допомоги фахівці: психологи, психотерапевти та психіатри. Враховуючи усіх пацієнтів із COVID‑19, високоспеціалізованого психологічного втручання потребує більш ніж третина після гострого періоду хвороби [16].
Для базової підтримки психічного здоров’я (подолання стресу, ознак тривоги або депресії, корекція порушення сну, когнітивних проблем) разом із психологічним втручанням та психосоціальною підтримкою (визначення потреб та проблем пацієнта, їх розв’язання) [30‑32] доцільне використання комплексних натуропатичних засобів, таких як Саффрон, що містить (в одній капсулі) екстракт шафрану (Crocus Sativus L.) – 28 мг, екстракт кореня куркуми (Curcuma Longa, стандартизований до 95% куркуміну) – 50 мг, магній у формі карбонату магнію – 50 мг, вітамін В6 – 5,4 мг.
Шафран (Crocus Sativus L.) – південно-західна азіатська рослина, яка належить до родини Iridaceae. Окрім цінності як спеції, харчової добавки та барвника, він також є ефективною лікарською рослиною із протисудомною, протизапальною, протипухлинною, антиоксидантною, а також прокогнітивною та антидепресивною фармакологічною дією [33‑37].
За даними клінічних досліджень, за антидепресивною дією екстракт шафрану не поступається за ефективністю селективним інгібіторам зворотного захоплення серотоніну (СІЗЗС), як-от флуоксетин, циталопрам, та трициклічним антидепресантам (іміпрамін) [37‑41]. Механізм антидепресивного ефекту шафрану до кінця не вивчений, але відомо, що він пов’язаний із метаболізмом серотоніну [39]. Також було показано, що шафран покращує сексуальну функцію, яка може порушуватися при застосуванні деяких антидепресантів із групи СІЗЗС [33, 39]. Шафран можна розглядати як альтернативу психотерапії або синтетичним антидепресантам при лікуванні легкої та помірної депресії [40].
Крім того, було виявлено, що прокогнітивна дія шафрану при хворобі Альцгеймера зіставна з дією донепезилу. В пацієнтів з ожирінням шафран здатен знизити частоту перекусів. Також за даними клінічних досліджень, проведених за участю жінок із передменструальним синдромом, шафран може зменшити симптоми страждання подібно до стандартних методів лікування [35, 42].
Куркумін, активний компонент південно-азійської спеції куркуми, яка є членом сімейства імбирних (Zingiberaceae) й у традиційній китайській медицині використовується для ефективного подолання стресу та ознак депресії. Окрім антидепресивної дії, куркумін підсилює нейрогенез у гіпокампі подібно до іміпраміну [43]. Також доведено, що куркумін уповільнює вікове погіршення когнітивного функціонування, а також знижує ризик серцево-судинних захворювань та цукрового діабету [44].
Карбонат магнію бере участь у низці біохімічних процесів, що мають вирішальне значення для роботи серцево-судинної, травної, ендокринної та опорно-рухової систем. Антидепресивний потенціал сполук магнію підтверджений результатами численних клінічних досліджень. Він відіграє життєво важливу модулюючу роль у біохімії мозку, впливаючи на кілька нейротрансмітерних шляхів, пов’язаних із розвитком депресії.
Погане харчування, шлунково-кишкові та ниркові захворювання, резистентність до інсуліну та/або цукровий діабет 2-го типу, алкогольна хвороба, стрес та деякі ліки можуть призвести до дефіциту магнію. Зміни особистості, включно з апатією, депресією, збудженням, розгубленістю, занепокоєнням і маренням, спостерігаються тоді, коли наявний дефіцит цього елемента. Доведено, що добавки магнію добре переносяться і підвищують ефективність традиційних методів лікування антидепресантами, що може стати цінним доповненням до стандартних методів лікування депресії [45].
Вітамін В6 (піридоксин) є коензимом низки ферментів, які відіграють важливу роль у загальному метаболізмі амінокислот. Через декарбоксилювання вони залучаються до утворення фізіологічно активних амінів (адреналіну, гістаміну, серотоніну, дофаміну, тираміну), через трансамінування – до анаболічних і катаболічних процесів обміну. Піридоксин (вітамін B6) необхідний для метаболізму різних нейротрансмітерів, які вважаються важливими у патофізіології депресії, та, як відомо, корисний при погіршенні симптомів депресії. Вітамін В6 також займає певне місце у процесі метаболізму триптофану [46].
Отже, Саффрон може бути рекомендований як дієтична добавка з високим профілем безпеки, що є додатковим джерелом магнію, вітаміну В6, сприяє балансу настрою, регулюючи серотонінергічну, дофамінергічну та глутамінергічну системи та зменшуючи депресивні симптоми. Він також посилює стійкість до психічного і стресового напруження, знижує втому та дратівливість, сприяє розумовій рівновазі, підтримує мозкову функцію та покращує якість сну. Саффрон позитивно впливає на статеве життя та статеві функції (чоловіків і жінок), а також зменшує сексуальні порушення при застосуванні деяких антидепресантів класу СІЗЗС. Він може бути засобом вибору в пацієнтів із підпороговою депресією, у тих, хто не може або відмовляється використовувати антидепресанти, а також як допоміжний засіб при терапії СІЗЗС для запобігання розвитку сексуальної дисфункції.
Варто зауважити, що симптоми легкої тривоги та/або легкої депресії припускають подальше застосування психологічних та фармакологічних інтервенцій силами досвідчених фахівців (лікарів загальної практики і т.д.) без обов’язкового залучення психіатра [5, 47]. Якщо симптоми тривоги або депресії зберігаються після одужання від COVID‑19 та/або виписки з лікарні, можна запідозрити тривожний або депресивний розлад та проконсультуватися з фахівцем у галузі психічного здоров’я для подальшого належного лікування [48].
У більшості міжнародних настанов у межах терапії першої лінії депресивних розладів рекомендоване використання генериків СІЗЗС на підставі оптимального поєднання ефективності, переносимості, співвідношення ризику й користі та вартості препарату [49]. Причому за наявності у пацієнта одночасно депресії та тривоги першочергово необхідно лікувати депресію. Есциталопрам (Есцитам) може бути препаратом першої лінії для лікування депресивних (великого депресивного розладу) і тривожних розладів (панічних розладів з/без агорафобії, соціальних, генералізованих тривожних, обсесивно-компульсивних розладів) зі сприятливим профілем безпеки, зокрема порівняно з іншими СІЗЗС [50].
При виявленні тяжких психіатричних симптомів або ризику самоушкодження/самогубства необхідна термінова консультація психіатра. Слід також залучати психіатра (краще у складі мультидисциплінарної команди) для курації психічних захворювань середнього/тяжкого ступеня або складних психосоматичних розладів.
Література
- Tandon R. Covid‑19 and mental health: preserving humanity, maintaining sanity, and promoting health // Asian J Psychiatr. – 2020. – Vol. 50.
- Galea S., Merchant R.M., Laurie N. The mental health consequences of Covid‑19 and physical distancing: the need for prevention and early intervention // JAMA Intern Med. – 2020. – Vol. 180 (6). – Р. 817‑818.
- Rehabilitation: a framework for continuity and recovery 2020 to 2021. A framework to help organisations plan rehabilitation services following the coronavirus pandemic; https://gov.wales/rehabilitation-framework-continuity-and-recovery‑2020‑2021-html.
- Spruit M.A., Holland A.E., Singh S.J., Tonia T., Wilson K.C., Troosters T. COVID‑19: interim guidance on rehabilitation in the hospital and post-hospital phase from a European Respiratory Society-and American Thoracic Society-coordinated international task force // European respiratory journal. – 2020. – 56 (6); DOI: 10.1183/13993003.02197‑2020.
- COVID‑19 rapid guideline: managing the long-term effects of COVID‑19. NICE guideline. Published: December 18, 2020; www.nice.org.uk/guidance/ng188.
- Clinical management of COVID‑19 WHO 2020; https://www.who.int/publications/i/item/clinical-management-of-covid‑19.
- Gorna R. et al. Long COVID guidelines need to reflect lived experience // The Lancet. – 2021. – Т. 397. – № . 10273. – С. 455‑457.
- Gemelli Against COVID‑19 Post-Acute Care Study Group. Post-COVID‑19 global health strategies: the need for an interdisciplinary approach // Aging Clin Exp Res. – 2020. – 32 (8). – Р. 1613‑1620; doi:10.1007/s40520‑020‑01616-x.
- Handbook of COVID‑19 Prevention and Treatment, 2020; https://covid‑19.alibabacloud.com.
- Helms J., Kremer S., Merdji H., Clere-Jehl R., Schenck M., Kummerlen C. et al. Neurologic Features in Severe SARS-CoV‑2 Infection // N Engl J Med, 2020.
- Mao L., Jin H., Wang M., Hu Y., Chen S., He Q. et al. Neurologic Manifestations of Hospitalized Patients With Coronavirus Disease 2019 in Wuhan, China // JAMA Neurol, 2020; Epub 2020/04/11.
Повний список літератури, який включає 50 пунктів, знаходиться в редакції.
UA-ESCI-PUB‑032021‑017
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 1 (56) 2021 р.
СТАТТІ ЗА ТЕМОЮ Інфекційні захворювання
У березні відбулася науково-практична конференція «Мультидисциплінарний підхід до проблемних питань неврології та психіатрії: нові стратегії лікування. Стрес-асоційовані розлади – виклики сьогодення». Захід був присвячений питанням вирішення проблем психічного та неврологічного характеру як однієї з загроз сучасного суспільства. ...
Застуда та інші інфекції дихальних шляхів – актуальна проблема охорони здоров’я через високий рівень захворюваності, що перевищує такий інших інфекційних патологій. З метою підвищення кваліфікації лікарів загальної практики та обміну досвідом з актуальних питань лікування інфекційних захворювань у лютому була проведена науково-практична конференція «Академія сімейного лікаря. Для кого небезпечні сезонні інфекції? Загроза сезонних інфекцій. Погляд пульмонолога, інфекціоніста, алерголога, ендокринолога, кардіолога, педіатра» за участю провідних вітчизняних спеціалістів-практиків....
Гостра застуда – самообмежувальне захворювання верхніх дихальних шляхів. Застуда зазвичай має помірну тяжкість і виникає під дією низки вірусів різних родин (найчастіше – риновірусів). Основними симптомами застуди є біль у горлі, гострий кашель, чхання, закладеність та виділення з носа (рис. 1). Інкубаційний період застуди триває зазвичай 24-72 год, а сама хвороба – в межах 1 тиж. Застуда асоціюється зі значним економічним тягарем для суспільства через потребу у візитах до лікаря, витрати на фармакопрепарати і біодобавки та тимчасову непрацездатність (Al-Haddad M.S. et al., 2016). ...
У сучасному світі люди щодня мають справу з величезною кількістю стресових ситуацій. Стрес – неспецифічна реакція організму у відповідь на стресовий фактор / небезпеку [1]. Сьогодення – вкрай стресовий час; ми постійно відчуваємо ті чи інші стресові ситуації, але в частки людей стресова подія трансформується і прогресує у тривожні розлади; іноді достатньо щонайменшого стресового епізоду, щоб зумовити розвиток тривожних розладів. Деякі люди, які перманентно перебувають у поточній стресовій ситуації, котрі зазнають один стрес за іншим, зберігають достатньо адекватне емоційне реагування, тобто адекватна емоційна реакція не перетворюється на тривожні розлади. ...






