Сердечно-сосудистые исходы при разной степени снижения артериального давления: новый анализ исследования VALUE

В научном мире продолжаются дискуссии относительно оптимального уровня артериального давления (АД), к которому следует стремиться, назначая антигипертензивную терапию. Стоит ли затраченных усилий цель <130/80 мм рт. ст. у пациентов высокого риска или достаточно придерживаться консервативного подхода, согласно которому целевой уровень для общей популяции гипертоников составляет <140/90 мм рт. ст.? Несколько лет назад ведущие европейские эксперты (A. Zanchetti, G. Grassi, G. Mancia, 2009) отрицали обоснованность дальнейшего снижения АД, опираясь на данные крупных рандомизированных исследований, а точнее указывая на отсутствие убедительных доказательств пользы такого подхода. В связи с этим были пересмотрены европейские рекомендации по ведению пациентов с артериальной гипертензией (АГ) (2007), в которых уровень АД <130/80 мм рт. ст. рекомендовался для пациентов c гипертензией высокого риска (например, при наличии сахарного диабета). В последних рекомендациях Европейского общества кардиологов (2013) введен общий целевой уровень <140/90 мм рт. ст.
Снова вернувшись к этому вопросу, эксперты проанализировали базу данных крупного исследования антигипертензивной терапии у пациентов высокого кардиоваскулярного риска. Результаты были опубликованы в 2016 г. в журнале Европейского общества кардиологов.
Материал и методы
VALUE — многоцентровое рандомизированное двойное слепое исследование, в котором сравнивались долгосрочные эффекты антигипертензивной терапии на основе валсартана или амлодипина у пациентов старше 50 лет с наличием факторов высокого сердечно-сосудистого риска (у трети популяции — сахарный диабет, >40% с ишемической болезнью сердца, >20% с инсультами в анамнезе).
15 244 участника распределили в две ветви исследования без вводной фазы. Терапию валсартаном начинали с 80 мг/сут, амлодипином — с 5 мг/сут. При недостаточном снижении АД (цель <140/90 мм рт. ст.) дозу препаратов удваивали, а также разрешалось добавление гидрохлортиазида в дозе 12,5-25 мг/сут или других антигипертензивных средств. Использование других блокаторов рецепторов ангиотензина кроме валсартана не допускалось. Назначение ингибиторов ангиотензинпревращающего фермента или других антагонистов кальция кроме амлодипина разрешалось только по другим показаниям кроме АГ.
Пациентов наблюдали в течение 4-6 лет. Протокол предусматривал повторные ежемесячные визиты в первые полгода, а затем 2 раза в год. На каждом визите измеряли офисное АД ртутным сфигмоманометром через 24 ч после приема последней дозы лекарства.
В качестве первичного исхода оценивали время до первого кардиального события — фатального или нефатального инфаркта миокарда (ИМ), внезапной кардиальной смерти, смерти во время процедуры реваскуляризации, развития сердечной недостаточности (СН), потребовавшей госпитализации или неотложной помощи для предотвращения ИМ. Вторичными конечными точками были все большие сердечно-сосудистые события: фатальный и нефатальный инсульт, ИМ, госпитализация по поводу СН, а также сердечно-сосудистая и общая смертность.
Для ответа на поставленный вопрос (обеспечивает ли дополнительную пользу снижение АД до уровня <130/80 мм рт. ст.) результаты исследования VALUE анализировали двумя методами. Первый — оценка частоты и риска развития событий конечных точек в зависимости от процента визитов, во время которых исследователи регистрировали у пациентов АД <140/90 или <130/80 мм рт. ст. (это именно тот способ контроля АД, который чаще всего применяется в реальной практике). Второй метод — вычисление частоты событий и рисков в зависимости от средних значений АД пациентов за период терапии до последнего визита, предшествовавшего событию конечных точек, или, если конечные точки не наступали, до конца исследования.
Результаты
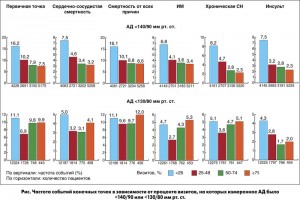
Частота и риск развития сердечно-сосудистых событий в зависимости от количества визитов, на которых измеренное АД было <140/90 мм рт. ст.
Как по первичной, так и по всем вторичным конечным точкам частота событий прогрессивно снижалась обратно пропорционально проценту визитов с АД <140/90 мм рт. ст. (верхняя часть рисунка). Относительные риски фатальных и нефатальных осложнений с поправкой на исходные характеристики пациентов также были тем ниже, чем больше визитов АД находилось в целевом диапазоне. Наибольшие различия рисков отмечались между подгруппами пациентов, у которых целевой уровень АД удерживался на <25 и 25-49% визитов. В подгруппе 50-74% визитов наблюдалось умеренное снижение рисков по сравнению с подгруппой 25-49%. А в подгруппе ≥75% визитов риск уже не снизился больше, чем в подгруппе 50-74%.
Частота и риск развития сердечно-сосудистых событий в зависимости от количества визитов, на которых измеренное АД было <130/80 мм рт. ст.
В отличие от четкой динамики снижения рисков при удержании целевого значения <140/90 мм рт. ст., при увеличении процента визитов со значениями АД <130/80 мм рт. ст. дальнейшего снижения частоты развития сердечно-сосудистых событий не наблюдалось, за исключением частоты развития инсультов (нижняя часть рисунка).
Относительные риски всех сердечно-сосудистых событий достоверно различались только между подгруппами пациентов с удержанием низкого уровня АД на <25 и 25-49% визитов. Но дальнейшее снижение риска было незначительным и не достигало уровня статистической достоверности при увеличении процента визитов с низким АД до 50% и более. И снова исключением стал риск развития инсульта: он был достоверно ниже у тех пациентов, у которых на 50% и более визитов измеренное АД было <130/80 мм рт. ст.
Риск развития сердечно-сосудистых событий в зависимости от средних значений АД
По сравнению с пациентами, у которых среднее систолическое АД (САД) за период лечения составило ≥140 мм рт. ст. (в среднем 150,5±10,1 мм рт. ст.), у пациентов со средним САД между 130 и 139 мм рт. ст. (в среднем 135,4±2,8 мм рт. ст.) риск развития всех сердечно-сосудистых событий достоверно и существенно снизился. Однако в подгруппе со средним САД <130 мм рт. ст. (в среднем 125,4±4,4 мм рт. ст.) дальнейшего снижения рисков не наблюдалось.
Такая же закономерность прослеживалась для средних значений диастолического АД (ДАД): по сравнению с пациентами, у которых среднее ДАД превышало 90 мм рт. ст., в подгруппе со средним ДАД 80-89 мм рт. ст. (в среднем 84,1±2,7 мм рт. ст.) риск развития сердечно-сосудистых событий был достоверно ниже, а в подгруппе со средним ДАД <80 мм рт. ст. (в среднем 74,6±4,5 мм рт. ст.) дальнейшего снижения риска не произошло, за исключением риска развития инсультов.
Обсуждение и выводы
Оба анализа привели к одному заключению: достижение целевого уровня АД <140/90 мм рт. ст. и его удержание сопровождается значительным снижением риска развития всех сердечно-сосудистых событий, связанных с гипертензией.
Уровень АД <130/80 мм рт. ст. ассоциировался с достоверным снижением частоты всех исходов только у тех пациентов, у которых такие значения удерживались меньше половины времени, а среднее САД находилось в пределах 130-139 мм рт. ст.
При длительном удержании низкого уровня АД только риск развития инсульта демонстрировал дальнейшее снижение, а риски развития других сердечно-сосудистых осложнений не снижались и даже в некоторых случаях росли, хотя и оставались ниже, чем у пациентов со средним САД >140 мм рт. ст.
Результаты этого исследования поддерживают последние европейские и американские рекомендации по лечению АГ, в которых принят целевой уровень АД <140/90 мм рт. ст. для всех пациентов независимо от степени сердечно-сосудистого риска.
Низкий целевой уровень (<130/80 мм рт. ст.) безопасен, хотя нельзя исключить, что польза от него несколько меньше, чем при поддержании АД на уровне <140/90 мм рт. ст. В целом результаты согласуются с данными других исследований (R.H. Fagard et al., 2007; J.J. Sim et al., 2014), которые показали, что при снижении ДАД <70 мм рт. ст. повышение сердечно-сосудистого риска маловероятно. Это особенно важно при лечении пациентов с изолированной систолической АГ, у которых достижение контроля над повышенным САД часто сопровождается значительным снижением ДАД до уровня 70 и даже 60 мм рт. ст. Представленные здесь результаты анализа подтверждают, что низкий уровень ДАД не влияет на защитный эффект, достигаемый снижением САД.
Кроме того, результаты исследования подтверждают возможность усиления защиты от цереброваскулярных событий при достижении и поддержании низкого целевого уровня АД. Вероятно, это объясняется тем, что при значительном снижении ДАД механизмы ауторегуляции мозгового кровообращения более эффективно поддерживают локальную перфузию, чем в коронарном русле (G. Mancia, G. Grassi, 2013). Таким образом, стратегия интенсивного снижения АД может быть рекомендована для популяций, в которых значительную долю заболеваемости и смертности от сердечно-сосудистых заболеваний занимают инсульты, а также для отдельных пациентов с отягощенным анамнезом, у которых вероятность повторного инсульта выше, чем инфаркта. Но для подтверждения эффективности и безопасности такого подхода нужны результаты рандомизированных исследований.
Также важно отметить, что среди гипертоников популяции исследования VALUE наибольшее снижение риска на терапии валсартаном или амлодипином было достигнуто у тех пациентов, у которых САД снизили с >160 до <150 мм рт. ст. То есть сам факт относительного снижения исходно высокого АД может быть важнее для прогноза, чем дальнейшая борьба за низкие целевые цифры, заключили авторы исследования.
Источник: G. Mancia, S.E. Kjeldsen, D.H. Zappe et al. European Heart Journal, 2016; 37: 955-964.
Подготовил Дмитрий Молчанов
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....