Терапия отечного синдрома и функция почек: к вопросу рационального выбора диуретика в кардиологической практике
По материалам XVII Национального конгресса кардиологов Украины (21-23 сентября, г. Киев)
Петлевые диуретики являются основным компонентом терапии застойных явлений при хронической сердечной недостаточности (ХСН). Однако ценой улучшения самочувствия больных и продления периода до следующей госпитализации может быть определенное прогрессирование почечной дисфункции. Существует ли возможность отсрочить развитие ренальной дисфункции у пациента с ХСН, которому показана поддерживающая диуретическая терапия? Какие методы оценки функции почек являются наиболее адекватными и доступными в условиях повседневной практики кардиолога и терапевта? На эти и другие вопросы отвечали ведущие украинские эксперты в рамках круглого стола «Лечение петлевыми диуретиками: границы безопасности».
Руководитель отдела сердечной недостаточности ГУ «ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины», доктор медицинских наук, профессор Леонид Георгиевич Воронков осветил вопросы безопасности поддерживающей диуретической терапии у пациентов с ХСН.
В обновленных рекомендациях Европейского общества кардиологов по лечению СН (2016) позиции диуретической терапии не изменились. Рекомендуется назначать диуретики пациентам с физикальными признаками и/или жалобами, связанными с задержкой жидкости, с целью облегчения симптомов и повышения толерантности к физическим нагрузкам (класс рекомендации І, уровень доказательности В). Также следует рассмотреть возможность назначения диуретиков пациентам с физикальными признаками и/или жалобами, связанными с задержкой жидкости, с целью уменьшения риска госпитализаций, связанных с СН (класс рекомендации ІІа, уровень доказательности В).
Патофизиологический смысл поддерживающей диуретической терапии при «левосердечной» СН состоит в предотвращении развития отека легких вследствие застоя в малом круге кровообращения, при «правосердечной» СН – в отсрочке терминальной дисфункции почек и печени, для больных с бивентрикулярной СН актуальны оба пути профилактики осложнений. За счет этих пролонгированных эффектов правильно назначенная и контролируемая диуретическая терапия влияет не только на симптомы ХСН, но и на прогноз, увеличивая продолжительность жизни больных.
Поддерживающая пероральная терапия диуретиками назначается сразу после завершения интенсивной внутривенной диуретической терапии и восстановления эуволемического состояния пациента в условиях стационара, на фоне приема адекватных доз нейрогуморальных антагонистов. Чаще всего на амбулаторном этапе продолжается терапия одним из петлевых диуретиков – фуросемидом или торасемидом. Возможно также присоединение тиазидного диуретика или антагониста минералокортикоидных рецепторов. Пациенту следует разъяснить необходимость регулярного ежедневного приема диуретика и научить его самоконтролю массы тела и симптомов застоя.
Назначая поддерживающую диуретическую терапию, врач должен помнить, что поддержание эуволемии, хорошего самочувствия пациентов и профилактика осложнений СН могут иметь свою «цену». В немалом числе случаев врач сталкивается с определенными негативными эффектами диуретиков, к которым относятся следующие:
– активация ренин-ангиотензиновой (РАС) и симпатоадреналовой систем (САС), особенно если пациент не принимает ингибитор АПФ и бета-адреноблокатор в достаточных дозах для их подавления;
– гипокалиемия и гипомагниемия;
– повышение уровня креатинина (преренальная азотемия);
– негативное влияние натрийуреза на канальцевый аппарат почек;
– психологическая дезадаптация у социально активных пациентов вследствие увеличения частоты мочеиспусканий.
Первое, что можно предпринять для профилактики перечисленных побочных эффектов, – это выбрать из двух петлевых диуретиков для длительной поддерживающей терапии торасемид. Доказано, что по сравнению с фуросемидом торасемид не активирует РАС, реже вызывает гипокалиемию и, кроме того, обладает дополнительным положительным эффектом – замедляет процессы фиброзирования миокарда и ремоделирования камер сердца. Перечисленные преимущества торасемида реализуются в улучшение долгосрочного прогноза у пациентов с ХСН. По данным исследования TORIC, терапия торасемидом по сравнению с фуросемидом при сопоставимом диурезе ассоциировалась с достоверным снижением общей смертности в 2 раза (р=0,015), кардиальной смертности практически в 2,5 раза (р=0,006), а также частоты внезапной кардиальной смерти в 3 раза (р=0,048).
Таким образом, выбирая петлевой диуретик для амбулаторного лечения пациента с ХСН, следует рассматривать в первую очередь торасемид.
Что касается преренальной азотемии, то этот феномен главным образом относится к активной фазе диуретической терапии. Он вызван снижением почечного кровотока вследствие уменьшения объема циркулирующей крови. Если же уровень креатинина повышается на фоне амбулаторной диуретической терапии, то это свидетельствует о превышении дозы диуретика.
За последние годы накоплены данные, которые позволяют говорить о негативном влиянии активного выведения натрия под влиянием постоянной диуретической терапии на канальцевый аппарат почек. Быстрый и интенсивный натрийурез вызывает повреждение тубуло-интерстициального аппарата, и есть основания утверждать, что микроповреждения канальцев носят необратимый характер и накапливаются (M.I. Roson, S. Cavallero, 2006; Г.П. Арутюнов, 2012). Таким образом, поддерживающая диуретическая терапия может выступать потенциальным перманентным фактором микроповреждения почек.
Наиболее интенсивный натрийурез в силу своих фармакодинамических свойств вызывает фуросемид. Существует распространенное заблуждение, что для торасемида не характерен быстрый натрийуретический эффект, хотя на самом деле в этом отношении он мало отличается от фуросемида. Однако натрийуретический эффект торасемида может быть существенно смягчен за счет использования лекарственной формы с постепенным высвобождением действующего вещества. В настоящее время на фармацевтическом рынке Украины это единственный и оригинальный препарат – Бритомар.
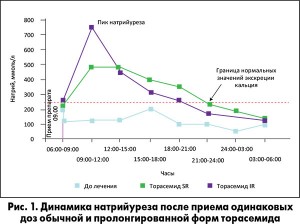
В исследовании Г.П. Арутюнова и соавт. (2013) показано, что при лечении торасемидом пролонгированного высвобождения (SR) пик натрийуреза, наблюдаемый в первые 3-5 ч после приема дозы, отчетливо сглаживается по сравнению с обычной формой (IR) этого же диуретика (рис. 1). Поэтому есть основания предполагать, что Бритомар оказывает менее повреждающее действие на почки при длительном приеме.
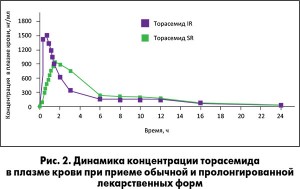
Показатели натрийуреза коррелируют с динамикой концентрации диуретика в плазме крови в течение суток: при одном взгляде на кривые хорошо видно, что при применении торасемида пролонгированного высвобождения (Бритомар) обеспечивается более плавный профиль концентрации действующего вещества (рис. 2). Следует отметить, что указанные различия фармакокинетики двух форм торасемида наблюдаются на фоне сопоставимого общего количества выделенной мочи за сутки.
Надежным биомаркером повреждения почек на фоне приема диуретика может служить белок Тамма-Хорсфалла (уромодулин) – тубулопротекторный протеин, физиологическая роль которого состоит в ингибировании воспаления тубулоинтерстициальной ткани. Этот маркер определяли в вышеупомянутом исследовании Г.П. Арутюнова и соавт. (2013). Отмечена значительно меньшая экскреция белка Тамма-Хорсфалла в течение суток после приема дозы пролонгированной формы торасемида по сравнению с обычной формой, что также свидетельствует о значительно более «щадящем» влиянии на почки Бритомара по сравнению с обычными формами торасемида.
Таким образом, более мягкий натрийуретический эффект и щадящее влияние на тубулоинтерстициальный аппарат почек являются важными преимуществами пролонгированной формы торасемида (препарата Бритомар), которые следует учитывать при выборе диуретической терапии ХСН.
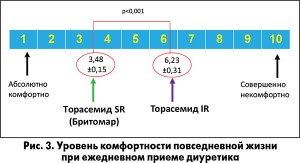
В клинической практике мы не уделяем достаточно внимания такому аспекту диуретической терапии, как увеличение частоты мочеиспусканий, и связанному с ним снижению качества жизни больных. Между тем благодаря успехам в терапии ХСН увеличивается доля социально активных и трудоспособных пациентов с этим заболеванием, для которых комфорт диуретической терапии приобретает особую ценность. Эта проблема стала одним из объектов изучения в национальном исследовании КОМФОРТ-СН (Л.Г. Воронков и соавт., 2014). Ограничения в повседневной жизни, связанные с приемом диуретика, отметили 89,6% опрошенных пациентов, которые принимали обычную форму торасемида, и 72,5% пациентов, принимавших препарат Бритомар. Опрос в отношении уровня комфортности повседневной жизни по 10-балльной шкале с учетом ежедневного приема диуретика подтвердил достоверные преимущества пролонгированной формы торасемида (рис. 3).
Эти различия опять-таки объясняются плавным профилем фармакокинетики Бритомара. У пролонгированного торасемида примерно вдвое возрастает период достижения максимальной концентрации в плазме крови (Cmах), а сама Cmax уменьшается примерно на треть в сравнении с обычной формой торасемида. Следствием этого является меньший объем мочи, выделяемый в первые 5-6 ч после приема Бритомара, при сопоставимом для обеих форм препарата объеме мочи за сутки. Как показали исследования с участием здоровых добровольцев, этому отвечают меньшие частота и интенсивность позывов к мочеиспусканию при приеме пролонгированной лекарственной формы препарата (M.J. Barbanoj et al., 2009).
Таким образом, сегодняшний день диктует два новых требования к безопасности и комфортности поддерживающей диуретической терапии ХСН – защита канальцевого аппарата почек и плавный фармакокинетический профиль диуретика. Торасемид пролонгированного действия (Бритомар) отвечает обоим требованиям, что дает основания рассматривать его в качестве оптимального петлевого диуретика для назначения амбулаторным пациентам с ХСН.
Заведующая кафедрой фтизиатрии, пульмонологии и семейной медицины Харьковской медицинской академии последипломного образования, доктор медицинских наук, профессор Марина Николаевна Кочуева представила точку зрения нефролога на функционирование почек в условиях сердечно-сосудистой патологии и на оптимальную диуретическую терапию.
Почки – жизненно важные органы-мишени, которые поражаются при сердечно-сосудистых заболеваниях. Типичный портрет взрослого украинского пациента – сочетание сразу нескольких распространенных заболеваний и факторов риска, таких как артериальная гипертензия (АГ), ИБС, сахарный диабет (СД) 2 типа, ожирение. Все они приводят к поражению органов-мишеней, и состояние последних определяет прогноз кардиологических пациентов, рано или поздно вступающих в стадию ХСН. Таким образом, нефропатия в современной популяции, как правило, имеет смешанное происхождение и формируется в условиях коморбидности.
Патофизиологические процессы при поражении почек на разных этапах сердечно-сосудистого континуума включают внутриклубочковую гипертензию (вследствие дилатации приносящих и спазма выносящих артериол клубочкового аппарата), микроальбуминурию, протеинурию, снижение скорости клубочковой фильтрации (СКФ), гиперкреатининемию, уремию.
В повседневной практике трудности ранней диагностики нефропатии обусловлены следующими причинами.
1. Жалобы (отечный синдром) появляются очень поздно, на стадии хронической почечной недостаточности (ХПН).
2. Ранние стадии нефропатии характеризуются повышением СКФ (>150 мл/мин – феномен гиперфильтрации в ответ на гибель части клубочков), что не всегда расценивается как признак поражения почек.
3. Зависимость СКФ от пола и возраста, массы тела, характера питания, водно-солевого режима, гормонального фона, гликемии и других параметров.
4. Анатомические трудности ультразвуковой визуализации почечного кровотока.
Суммарную функцию почек оценивают по СКФ, которая является гораздо более чувствительным показателем, чем сывороточный креатинин или мочевина. СКФ можно вычислить по формулам, например, MDRD (Modification of Diet in Renal Disease) или формуле Кокрофта-Голта, но их общим недостатком является неточность при нормальных или незначительно сниженных значениях СКФ. Поэтому этот способ подходит только для пациентов с уже имеющейся ХПН. Для диагностики ранней нефропатии показана проба Реберга-Тареева, которая включает определение креатинина сыворотки крови, креатинина в суточной моче и объема мочи за сутки при обычном режиме питания и употребления жидкости. СКФ рассчитывается по формуле:
СКФ = [(up×Vn)/(Ср×Т)] /1,73 м2, где Vn – объем мочи за данное время; Ср – концентрация креатинина в плазме крови; up – концентрация креатинина в моче; Т – время сбора мочи в минутах; деление на 1,73 м2 – нормирование на среднюю площадь поверхности тела.
Классическая проба Реберга-Тареева требует исследования креатинина в суточном количестве мочи, собранной за 24 ч (1440 мин), однако в клинической практике допускаются 2- и 6-часовые исследования.
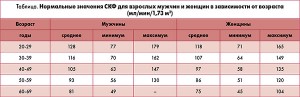
При интерпретации полученных результатов обязательно следует учитывать возрастные и гендерные нормы СКФ, чтобы избежать гипо- или гипердиагностики нефропатии (табл.).
На величине СКФ основывается классификация стадий хронической болезни почек (ХБП). Диагноз ХБП подразумевает неизбежное дальнейшее прогрессирование почечной дисфункции и должен привлечь внимание лечащего врача.
Относительно регуляторной и патогенетической роли почек при сердечно-сосудистой патологии важно помнить, что кардиоренальные взаимоотношения – самые тесные, и на поздних стадиях их развития терапевтические воздействия, как правило, уже неэффективны.
В основе нефропатии любой этиологии лежат срыв механизмов компенсации интраренального кровотока и неблагоприятные эффекты гиперактивации ренин-ангиотензин-альдостероновой системы (РААС), а именно – расширение приносящих артериол почечных клубочков и сужение выносящих артериол. Следствием этого становится внутриклубочковая гипертензия, которая в свою очередь приводит к повреждению стенки капилляров и пропотеванию белка. Белок сам по себе является нефротоксичным фактором и повреждает как почечные сосуды, так и канальцы. Таков универсальный механизм поражения почек при любой сердечно-сосудистой патологии, хотя каждая нозологическая форма имеет свои особенности.
Самыми частыми причинами прогрессирующей почечной недостаточности в кардиологической и терапевтической практике являются атеросклероз проксимальных отделов почечных артерий, а также длительная и стойкая АГ. Механизмы развития диабетической нефропатии при СД 2 типа у пациентов с ожирением более сложные и еще не до конца расшифрованы. Важная роль отводится гиперинсулинемии (инсулин индуцирует дилатацию афферентных артериол и способствует повышению внутриклубочкового давления), а также эндотелиальной дисфункции и активации провоспалительных цитокинов (внутрипочечные артерии характеризуются самой высокой чувствительностью к действию эндотелина 1).
К моменту симптомной манифестации ХСН пациент, как правило, уже имеет нарушение функции почек, степень которой определяется возрастом, генотипом, образом жизни, характером и длительностью коморбидных заболеваний, применением или неприменением препаратов с нефропротекторными свойствами.
Одним из основных клинических проявлений ХСН является отечный синдром. Петлевые диуретики составляют основу лечения отечного синдрома, но адекватный ответ на диуретическую терапию возможен при сохранении структуры и функции почек, поэтому их необходимо регулярно оценивать в динамике наблюдения.
В отличие от блокаторов РААС, для которых накоплена солидная доказательная база органопротекторных свойств (в том числе нефропротекции), диуретики никогда не рассматривались как препараты с положительным влиянием на почки. Более того, диуретическая терапия сама может становиться причиной острого повреждения почек. Так, по данным исследования T.M. Levi и соавт. (2012), острая почечная недостаточность развивалась у 68,4% пациентов отделений интенсивной терапии, которым назначали фуросемид, что в 1,5 раза больше, чем у пациентов, у которых данный диуретик не применялся (43,9%).
X. Wu и соавт. в 2014 г. опубликовали результаты ретроспективного исследования, в котором изучали характеристики пациентов с острым поражением почек на фоне диуретической терапии. Из 131 случая в 36 (27,5%) не было выявлено других причин острой нефропатии кроме приема петлевых диуретиков. В 39 случаях нефротоксичность диуретиков усиливалась сопутствующим приемом других препаратов, таких как антибиотики, нестероидные противовоспалительные препараты, диагностические контрасты. Более глубокие патологические изменения гломерулярного аппарата ассоциировались с приемом высоких (≥120 мг/сут) доз фуросемида. Безусловно, это не означает, что фуросемид не должен применяться, но у некоторых пациентов следует рассмотреть возможность назначения альтернативного петлевого диуретика.
В настоящее время оптимальным выбором для длительной диуретической терапии с позиций нефропротекции является торасемид модифицированного (пролонгированного) высвобождения (Бритомар), который обеспечивает плавный натрийурез, минимально влияет на уровень калия в крови и не вызывает острого, ассоциированного с постдиуретической задержкой натрия, повреждения канальцевого аппарата почек.
В любом случае функцию почек необходимо регулярно мониторировать на фоне поддерживающей диуретической терапии. В настоящее время также доступно определение основных биомаркеров поражения канальцевого аппарата почек: α‑1 микроглобулина, β‑2 микроглобулина, белка Тамма-Хорсфалла.
В исследовании Г.П. Арутюнова и соавт. (2012) именно эти биомаркеры применялись для оценки влияния диуретической терапии на состояние почек у пациентов с ХСН. В группе пациентов, которые получали торасемид пролонгированного высвобождения (Бритомар), отмечалось снижение уровней α‑1 микроглобулина и β‑2 микроглобулина, в то время как на фоне приема торасемида в обычной лекарственной форме указанные маркеры несколько повышались. О преимуществах пролонгированной формы торасемида свидетельствует также более плавная динамика натрийуреза и экскреции белка Тамма-Хорсфалла.
Итак, что сегодня может делать врач для предотвращения раннего развития почечной недостаточности и успешной диуретической терапии?
1. Углублять знания о кардиоренальном взаимодействии.
2. Проводить диагностику структурно-функционального состояния почек у всех кардиологических больных.
3. Помнить о необходимости ранней диагностики нефропатии (контролировать СКФ, микроальбуминурию).
4. Правильно выбирать диуретик.
Из имеющихся на сегодняшний день петлевых диуретиков только торасемид пролонгированного высвобождения (Бритомар) обеспечивает эффективное устранение отечного синдрома при благоприятном профиле безопасности в отношении влияния на структуру и функцию почек.
Подготовил Дмитрий Молчанов
Статья напечатана при содействии ООО «Такеда Украина».
UA/XMP/1016/0210
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....