До обговорення медичної спільноти

Формування госпітальних округів: чого чекати лікарям та пацієнтам?
30 листопада 2016 р. Кабінет Міністрів України (КМУ) ухвалив постанову № 932 «Про затвердження порядку створення госпітальних округів». У грудні минулого року представники Міністерства охорони здоров’я (МОЗ) у рамках наради з головами управлінь охорони здоров’я всіх регіонів держави розглянули проекти госпітальних округів, обговорили їх межі та склад лікарень. Після презентації 19 областей підтвердили свою відповідність затвердженій методиці формування округів; на доопрацювання повернуто проекти госпітальних округів Львівської, Одеської, Закарпатської, Черкаської, Івано-Франківської, Донецької та Луганської областей.
Наразі на погодження в центральні органи виконавчої влади надано проекти 49 госпітальних округів із 13 областей України, після цього їх має затвердити уряд.

На що слід зважати і яких умов варто дотримуватися при створенні госпітальних округів? Про це ми запитали експерта – заступника голови Комітету Верховної Ради (ВР) з питань охорони здоров’я Ірину Володимирівну Сисоєнко.
– Рішення про утворення госпітальних округів відповідає рекомендаціям Всесвітньої організації охорони здоров’я, але в існуючих умовах є досить передчасним з огляду на кілька причин.
По-перше, зараз неможливо оцінити реальну потребу в тому чи іншому виді госпітальної допомоги, оскільки немає повної та достовірної інформації навіть щодо кількості населення, яке мешкає на тих чи інших територіях (наприклад, у Києво-Святошинському, Броварському районах Київської області проживає набагато більше людей, ніж зазначено в статистичних звітах за минулі роки).
По-друге, як тільки спеціалісти первинної ланки (педіатри, терапевти, сімейні лікарі) почнуть працювати ефективно, акцентуючи увагу передусім на профілактиці та ранній діагностиці хвороб, кількість пацієнтів, які потребуватимуть надання допомоги в госпітальних медичних закладах, поступово зменшуватиметься. Тобто сьогодні при хаотичній структурі госпітальних потоків пацієнтів і непрацюючій первинній ланці можна спланувати все що завгодно, будь-яку мережу лікарень. Проте вже завтра розроблена схема може втратити актуальність. І що тоді, починати все від самого початку? Коригувати перелік і межі госпітальних округів, бо потреба в профільних лікарнях суттєво змінилася?
Окрім вищезазначеного, процес створення госпітальних округів спричинив багато суперечок на місцевому рівні. Відсутність нормативно-правової бази для створення госпітальних округів дає можливість спекулювати на цій темі та приймати одноосібні рішення на рівні чиновників.
Формування госпітального округу має бути спільним рішенням населення на конкретних територіях (громада, місто, район) з урахуванням принципів медичної та економічної доцільності, тож справедливим буде залучення представників громад, міст, районів у формування госпітальних рад. Саме госпітальні ради повинні напрацювати та вирішити, які заклади мають стати лікарнями інтенсивного лікування першого та другого рівня, які медичні установи слід перепрофілювати і які дороги відремонтувати, щоб забезпечити виконання нормативів доїзду та, головне, доступність, якість і своєчасність надання медичної допомоги.
І останнє: уряд має чітко визначити фінансову відповідальність за цей процес! Якщо не передбачатиметься додаткове державне фінансування на добудову, дооснащення лікарень інтенсивного лікування, перепрофілювання медичних закладів або ці витрати покладуть на бюджети регіонів, то нічого не відбудеться. Медичної субвенції і так катастрофічно не вистачає, а передача оплати комунальних послуг лікарень на бюджети районів, міст призвела до вкрай скрутного становища.
Разом з тим уряд уже розпочав процес формування госпітальних округів, тож він має бути якомога швидше доповнений ухваленням додаткових підзаконних актів із чітким механізмом реалізації.
Уряд має терміново затвердити:
- механізм для розрахунку потреби (обсягу) вторинної (спеціалізованої) медичної допомоги;
- положення про госпітальні ради;
- чіткі критерії для створення багатопрофільних лікарень інтенсивного лікування першого та другого рівнів, включно з необхідним матеріально-технічним оснащенням, перелік відділень у лікарні;
- положення про госпітальний округ.
Госпітальні округи та госпітальні ради: медичний лікнеп
Госпітальний округ – функціональне об’єднання закладів охорони здоров’я (ЗОЗ), розміщених на відповідній території, що забезпечує надання вторинної (спеціалізованої) медичної допомоги населенню цієї території. До складу госпітального округу мають входити щонайменше одна багатопрофільна лікарня інтенсивного лікування першого та/або другого рівня та інші ЗОЗ.
Перелік медичних втручань з надання вторинної (спеціалізованої) медичної допомоги затверджуватиметься МОЗ, так само як і примірні табелі матеріально-технічного оснащення лікарень.
- Багатопрофільна лікарня інтенсивного лікування первинного рівня має обслуговувати не менше 120 тис. осіб, вторинного – не менше 200 тис. осіб.
- Межі та склад госпітальних округів повинні визначатися таким чином, щоб мешканці територій мали доступ до вторинної (спеціалізованої) медичної допомоги в межах свого госпітального округу.
- Його адміністративним центром зазвичай обирається населений пункт з населенням понад 40 тис. осіб, в якому розміщена багатопрофільна лікарня інтенсивного лікування вторинного рівня.
- Зона обслуговування госпітального округу визначається своєчасністю доїзду до багатопрофільних лікарень інтенсивного лікування (не більше 60 хв) та має бути еквівалентна радіусу зони обслуговування 60 км за умови наявності доріг із твердим покриттям.
Варто зауважити, що межі госпітального округу та адміністративно-територіального округу можуть не співпадати, це різні речі.
Відповідно до роз’яснень МОЗ, наданих на офіційному сайті наприкінці січня, процес створення госпітальних округів має чіткі часові рамки та передбачає впорядкування медичної інфраструктури в усіх регіонах України. Подання пропозицій про створення госпітальних округів – сфера відповідальності місцевої влади. КМУ та МОЗ слідкують за методологією і технічними критеріями формування округу, а громади визначають, скільки саме і яких медичних закладів вони потребують.
Планується, що в кожному госпітальному окрузі функціонуватиме щонайменше одна багатопрофільна лікарня інтенсивного лікування першого (де надаватиметься хірургічна та реанімаційна допомога) або другого рівня (де здійснюватиметься планове лікування пацієнтів із хронічною патологією та продовжуватиметься терапія хворих після перебування в лікарні першого рівня). У лікарні другого рівня також існуватиме відділення екстреної допомоги. Такий поділ відповідає міжнародним стандартам. Інші ЗОЗ перепрофілюють, ураховуючи потреби місцевого населення, у лікарні планового лікування, реабілітаційні центри або хоспіси.
Принципово важливо, аби госпітальний округ мав такі межі і такий набір ЗОЗ, щоб у перспективі на його основі вдалося створити ефективну і сучасну медичну мережу. Робота над створенням госпітальних округів триватиме до кінця 2017 р. та відбуватиметься в 3 етапи:
- формування меж госпітального округу;
- створення госпітальних рад;
- розроблення плану розвитку госпітального округу.
У 2017 р. місцеві ради кожного округу (районних, міських, об’єднаних територіальних громад) повинні створити спільний майданчик для ухвалення рішень та вироблення спільної позиції щодо майбутнього округу – госпітальну раду.
Госпітальна рада – дорадчий орган, створений учасниками госпітального округу для визначення проблемних питань, координації дій, надання пропозицій та рекомендацій щодо реалізації на рівні госпітального округу державної політики у сфері охорони здоров’я, а також щодо організації та фінансування медичної допомоги в госпітальному окрузі. Членами госпітальної ради є представники міст обласного значення, районів, об’єднаних територіальних громад, делеговані для роботи у складі госпітальної ради рішенням відповідних місцевих рад (пропорційно до чисельності населення).
Госпітальна рада має розробити 5-річний план розвитку госпітального округу, що міститиме:
- коротку описову частину стратегічного розвитку госпітального округу (мета, аналіз поточної ситуації, стратегічні цілі, очікувані результати тощо);
- опис маршрутів пацієнтів у межах госпітального округу (у вигляді окремого додатка);
- оптимальний розподіл функцій щодо надання медичної допомоги між учасниками госпітального округу та визначення видів й обсягу медичної допомоги, що має надаватися ЗОЗ на його території, відповідно до маршрутів пацієнтів у процесі отримання послуг первинної та вторинної медичної допомоги (наводиться у вигляді окремого додатка);
- перелік перспективних ЗОЗ округу, чиї потужності пропонується розширити для досягнення цими закладами рівня, визначеного вимогами МОЗ, та обґрунтування пропонованого переліку;
- плани розвитку перспективних ЗОЗ із оцінкою можливих ризиків і відповідних інвестиційних потреб (у розрізі кожного ЗОЗ у вигляді окремого додатка);
- пропоновані заходи щодо реорганізації (у тому числі перепрофілювання) ЗОЗ, функції яких буде поступово переорієнтовано для виконання перспективними ЗОЗ округу (переобладнання, програми перекваліфікації тощо), а також оцінку фінансових потреб на проведення відповідних заходів.
Як можливі джерела фінансування багаторічного плану розвитку госпітального округу розглядаються місцеві бюджети територіальних громад, недержавні інвестиції, спонсорські та благодійні внески, кошти міжнародної допомоги та ін.
Медична мапа
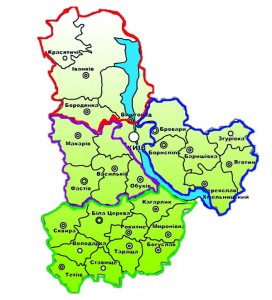
У Київській області (станом на 1 листопада 2016 р. кількість населення – 1,734 млн) планують створити 4 госпітальні округи з центрами в Білій Церкві, Боярці, Вишгороді та Броварах (рис.). Окремий статус передбачено для м. Славутич, оскільки його територіальна віддаленість не дозволяє приєднати населений пункт до жодного з округів. Очікується, що до кожного з округів у Київській області входитиме щонайменше дві лікарні інтенсивного лікування І рівня та одна – ІІ рівня (дані з офіційного сайту Київської обласної державної адміністрації).
Орієнтовні дані щодо кількості госпітальних округів за регіонами:
- Вінницька область – 3 (Вінницький, Могилів-Подільський, Тульчинський);
- Волинська область – 4 (Луцький, Нововолинський, Ковельський, Камінь-Каширський);
- Донецька область – дані потребують уточнення;
- Івано-Франківська область – 5 (Івано-Франківський, Коломийський, Калуський, Надвірнянський, Косівський);
- Житомирська область – 4 (Житомирський, Коростенський, Новоград-Волинський, Бердичівський);
- Закарпатська область – дані потребують уточнення;
- Запорізька область – 5 (Запорізький, Бердянський, Мелітопольський, Василівський, Пологівський);
- Кіровоградська область – 4 (Західний, Центральний, Кропивницький, Олександрійський);
- Луганська область – на сайті Луганської обласної військово-цивільної адміністрації інформація про точну кількість і перелік госпітальних округів наразі відсутня; зазначено, що МОЗ рекомендує створити госпітальні округи з центрами в містах Сєверодонецьк, Лисичанськ, Рубіжне, Старобільськ, Біловодськ;
- Львівська область – 10 (обґрунтування кількості та точний перелік госпітальних округів поки що відсутні);
- Миколаївська область – 4 (Вознесенський, Миколаївський, Баштанський, Первомайський);
- Полтавська область – 4 (із центрами в Полтаві, Кременчуці, Лубнах, Миргороді);
- Одеська область – 5 (Північний, Центральний, Одеський, Бессарабський, Придунайський);
- Рівненська область – 3 (Сарненський, Рівненський, Дубенський);
- Сумська область – 5 (Сумський, Конотопський, Охтирський, Роменський, Шосткинський; розглядається можливість формування Глухівського округу);
- Тернопільська область – 3 (Кременецький, Чортківський, Тернопільський);
- Харківська область – 5 (Балаклійський, Центральний, Лозівський, Куп’янський, Харківський);
- Херсонська область – 4 (Херсонський, Новокаховський, Бериславський, Генічеський);
- Хмельницька область – 3 (Хмельницький, Кам’янець-Подільський, Шепетівський);
- Чернігівська область – 4-7 (Чернігів, Корюківка, Мена, Бахмач, Прилуки, Ніжин, Бобровиця; кількість і перелік уточнюються);
- Черкаська область – 4 (Черкаський, Центральний (Звенигородка), Західний (Жашків), Лівобережний (Золотоноша);
Інформація щодо переліку госпітальних округів не є остаточною (має перехідний характер) та може бути змінена.
Очікування і реальність
Проте в чіткому і, на перший погляд, простому в теорії «розподілі» на папері при детальному аналізі виявляються численні практичні недоліки і «білі плями»:
- відсутність автобусного сполучення між населеними пунктами;
- тотальний дефіцит інформації стосовно того, фахівці якого профілю повинні працювати в багатопрофільних лікарнях;
- відсутність даних щодо розрахунку кількості відділень і співвідношення чисельності мешканців округу до кількості ліжко-місць;
- незадовільний стан доріг і т. ін.
Питання створення госпітальних округів спричинили чимале обурення на обласних, районних і селищних рівнях. Зокрема, 2 лютого під час засідання депутати Волинської обласної ради заявили, що створення трьох госпітальних округів на території Волинської області порушує головний принцип медичної реформи – доступність до інтенсивної медичної допомоги (віддалені поліські села розташовані за 100-115 км від центрів госпітальних округів, хоча за рекомендаціями КМУ вказана відстань не повинна перевищувати 60 км), і зазначили, що наполягатимуть на створенні 6 госпітальних округів (Любомльський, Володимир-Волинський, Камінь-Каширський, Нововолинський, Ковельський, Луцький; також висунуто пропозицію щодо формування Ратнівського та Маневицького округів). «Як відомо, деякі райони області розташовані на перетині міжнародних шляхів Україна – Польща та Україна – Білорусь. До того ж Шацькі озера – популярна серед туристів зона відпочинку. На це теж слід зважати при виокремленні госпітальних округів», – запевняють фахівці.
Масові протести медиків відбулися й у Вінницькій області. 3 лютого депутати Вінницької ОДА закликали КМУ та ВР України призупинити дію пунктів 3, 4 постанови КМУ від 30 листопада 2016 р. № 932 «Про затвердження порядку створення госпітальних округів».
Тривають палкі дискусії у професійних колах у Чернігівській, Житомирській, Львівській та інших областях. Лікарі нарікають, що реформа, покликана покращити доступ населення до медичної допомоги, фактично позбавила шансу на порятунок мешканців багатьох населених пунктів.
8 лютого нюанси нормативно-правового забезпечення щодо змін на первинній ланці надання медичної допомоги і формування госпітальних округів у рамках засідання Комітету ВР з питань охорони здоров’я обговорювали й народні депутати. За словами члена Комітету І. М. Шурми, непродумана медична реформа, що не враховує думку пересічних громадян, здатна спровокувати справжній «соціальний вибух». Заступник голови Комітету О. С. Мусій зазначив, що, попри анонсовану МОЗ необхідність виваженого підходу та залучення місцевих громад до формування госпітальних округів, наразі їх «нарізають» автоматично за вказівкою обласних державних адміністрацій, а це викликає різку критику і серед населення, і з боку професійної спільноти.
Представники МОЗ пообіцяли, що вже під час наступного засідання профільного Комітету відповідальний за напрям заступник міністра охорони здоров’я Павло Ковтонюк надасть депутатам вичерпні роз’яснення.
Слід негайно збільшити фонд заробітної плати медиків
На цьому 8 лютого в рамках засідання Комітету ВР з питань охорони здоров’я наголосила заступник голови Комітету Ірина Володимирівна Сисоєнко. Вона виступила з пропозицією якомога швидше провести круглий стіл «Фінансове забезпечення фонду заробітних плат медичних працівників» за участю в. о. міністра охорони здоров’я Уляни Супрун, представників Міністерства фінансів, членів Комітету ВР з питань бюджету, медичної спільноти, громадськості.
«Поки деякі народні депутати займаються політичними баталіями, медичні працівники не одержують належних заробітних плат! При ухваленні Бюджету 2017 охорону здоров’я поставили в катастрофічні умови!!! З 01.01.2017 р. встановлено мінімальну зарплату на рівні 3200 грн, але посадовий оклад працівника першого розряду за єдиною тарифною сіткою збережено на рівні 1600 грн. Це призвело до того, що і молодший медичний персонал, і лікарі мають практично однакову заробітну плату (наприклад, лікар з медицини невідкладних станів отримуватиме стільки ж, як і прибиральниця, санітарка). Фонду оплати праці співробітників закладів охорони здоров’я не вистачає на виплату надбавок та доплат медичному персоналу відповідно до чинного законодавства. Наприклад, у Київській області фонд заробітної плати на 2017 р. для працівників екстреної медичної допомоги становить 131 млн грн при реальній потребі у 275 млн грн. У зв’язку з обмеженим фінансуванням керівництво закладів охорони здоров’я змушене відправляти лікарів у відпустку за власний рахунок або переводити на 0,25 посадового окладу. Це викликає підвищення соціальної напруги у трудових колективах, а також стає причиною того, що медики шукають роботу за кордоном або працюють не за фахом. 2016 року з України за кордон виїхало понад 7 тис. медичних працівників. Найгірше те, що з року в рік ця цифра зростає. Ми втрачаємо кваліфіковані медичні кадри», – повідомила Ірина Володимирівна на особистій сторінці у Facebook.
До участі в круглому столі, проведення якого заплановано на 16 лютого, І. В. Сисоєнко запросила членів профспілок медичних закладів, представників трудових колективів, керівників обласних, районних відділів охорони здоров’я, місцевих рад. Народний депутат зосередила увагу на необхідності надати чіткі розрахунки щодо потреби додаткового фінансування фонду заробітної плати та підкреслила, що результатом круглого столу має стати ініціювання збільшення обсягу медичної субвенції з державного бюджету на оплату праці медичного персоналу.
Урядовий вісник: про проблеми та шляхи їх вирішення
8 лютого відбулося засідання Комітету ВР з питань охорони здоров’я, у рамках якого з ініціативою про внесення зміни до ст. 2 Закону України «Про публічні закупівлі» щодо закупівлі послуг реабілітації в реабілітаційних центрах та реабілітаційних відділеннях санаторно-курортних закладів (р. № 4037а) виступила заступник голови Комітету І.В. Сисоєнко.
Вона запропонувала змінити принцип закупівлі послуг із реабілітації на адресний та цільовий (з індивідуальним підходом і обов’язковим урахуванням медичних показань): «Зараз послуги з реабілітації закуповуються через тендери, переможцями у яких дуже часто стають відділення, санаторії, що пропонують найнижчу ціну, проте не забезпечені належною матеріальною базою (наприклад, колишні піонерські табори, які мінімально дооснащені медичним обладнанням). І хворих після інсульту чи інфаркту, яким для відновлення потрібні спеціальні умови, фахівці відповідного профілю та високого професійного рівня, природні ресурси, направляють саме в такі заклади, а не в спеціалізовані центри з широкими медичними можливостями. Я вважаю, що наразі держава нераціонально використовує кошти на реабілітацію, адже жодної користі від таких «відновних» заходів у переважній більшості випадків немає». Депутати підтримали законопроект у першому читанні.
Також було схвалено внесення змін до Закону України «Про відпустки» щодо врегулювання питання відпустки на період встановлення обмежувальних протиепідемічних заходів (р. № 4139), відповідно до яких під час встановлення місцевою владою обмежувальних протиепідемічних заходів у навчальних закладах за бажанням одного з батьків або особи, яка доглядає за дитиною (родич, опікун і т. ін.), в обов’язковому порядку надається відпустка без збереження заробітної плати для догляду за дитиною віком до 14 років. (Як зазначила у даному контексті О.В. Богомолець, тактика встановлення карантину у школах та садочках у разі вітряної віспи, характерна для України, у світі не застосовується. За словами заступника міністра охорони здоров’я Оксани Сивак, наразі МОЗ переглядає доцільність карантинних заходів у разі випадків цієї дитячої інфекції.)
Народні депутати проголосували за створення при Комітеті робочих груп для підготовки до другого читання прийнятих за основу проектів законів про внесення змін:
- до деяких законодавчих актів України щодо врегулювання законодавства у сфері застосування запобіжних заходів до особи, щодо якої передбачається застосування примусових заходів медичного характеру або вирішується питання про їх застосування (р. № 1242);
- до деяких законодавчих актів України щодо надання психіатричної допомоги (р. № 4449);
- до ст. 9 Закону України «Про лікарські засоби» щодо доступу до результатів доклінічного вивчення та клінічних випробувань лікарських засобів (р. № 4074);
- до Закону України «Про донорство крові та її компонентів» (р. № 4770, повторне перше читання).
У рамках засідання було заслухано інформацію в. о. міністра охорони здоров’я Уляни Супрун та генерального директора Міжнародної клініки відновного лікування В.І. Козявкіна про ситуацію, що склалася з призначенням головного позаштатного спеціаліста МОЗ України за спеціальністю «Фізіотерапія. Медична реабілітація», та проаналізовано результати міжнародних закупівель у 2015-2017 рр. (Враховуючи особливу важливість цих питань, їх детальний огляд буде представлено у нашому наступному номері.)
Підготувала Ольга Радучич
Медична газета «Здоров’я України 21 сторіччя» № 3 (400), лютий 2017 р.
СТАТТІ ЗА ТЕМОЮ Терапія та сімейна медицина
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Після десятиліть, а часом і запеклих суперечок про переваги та недоліки застосування глюкокортикоїдів (ГК) досягнута певна конвергенція. Сучасні рекомендації лікування таких захворювань, як ревматоїдний артрит (РА), ревматична поліміалгія (РПМ) та васкуліт великих судин відображають поточний стан консенсусу терапії ГК. Однак залишаються відкритими питання щодо можливості тривалого лікування дуже низькими дозами ГК у пацієнтів із РА, а також успішності пошуку інноваційних ГК (лігандів ГК-рецепторів) із покращеним співвідношенням користь/ризик....
Серед препаратів, які мають велику доказову базу щодо лікування пацієнтів із захворюваннями дихальних шляхів з алергічним компонентом, особливий інтерес становлять антагоністи лейкотрієнових рецепторів (АЛТР). Ці препарати мають хорошу переносимість у дорослих та дітей, а також, на відміну від інгаляційних кортикостероїдів (ІКС), характеризуються високим комплаєнсом, тому посідають чільне місце в лікуванні пацієнтів із респіраторною патологією. У лютому відбувся міждисциплінарний конгрес із міжнародною участю «Життя без алергії International» за участю провідних вітчизняних міжнародних експертів. Слово мав президент Асоціації алергологів України, професор кафедри фтизіатрії та пульмонології Національного університету охорони здоров’я України ім. П.Л. Шупика (м. Київ), доктор медичних наук Сергій Вікторович Зайков із доповіддю «Місце АЛТР у лікуванні пацієнтів із респіраторною патологією». ...
Розбір клінічного випадку...