Прогрессирующий саркоидоз легких
Прогрессирующий саркоидоз легких (Advanced pulmonary sarcoidosis) наблюдается не менее чем у 5-6% всех больных саркоидозом органов дыхания [1-4]. Если из общего числа больных исключить случаи саркоидоза I стадии (изолированная прикорневая лимфаденопатия), то частота прогрессирующего саркоидоза у больных с поражением паренхимы легких (II и III стадия) возрастает до 12-15% [5, 6].
Прогрессирующий саркоидоз легких длительное время может протекать с минимальными клиническими проявлениями, и лишь на этапе развития распространенного фиброза легких с грубыми нарушениями архитектуры легких с формированием тракционных бронхоэктазов и стенозов воздухопроводящих путей (IV стадия – Еnd-stage sarcoidosis) развивается тяжелая респираторная недостаточность [3].
Одной из причин прогрессирующего течения саркоидоза является поздняя диагностика и, как следствие, отсутствие специфической терапии. Наиболее часто это обусловлено постановкой ошибочного диагноза туберкулеза легких и проведением длительной противотуберкулезной терапии. По нашим данным [7], частота ошибочного диагноза диссеминированного туберкулеза легких у больных саркоидозом III стадии достигает 40%.
Ниже представлено описание клинического случая прогрессирующего саркоидоза легких, развившегося вследствие грубой диагностической ошибки.
Клинический случай № 1
Пациентка Р., 1977 года рождения, направлена в Национальный институт фтизиатрии и пульмонологии им. Ф.Г. Яновского НАМН Украины (НИФП НАМНУ) для уточнения диагноза и определения тактики лечения.
Больная жаловалась на одышку при ходьбе на расстояние до 50 м по ровной местности, периодическое чувство жжения за грудиной при физической нагрузке, отечность голеней и стоп в вечернее время, выраженную общую слабость и утомляемость.
Анамнез заболевания. В 2003 году появились общая слабость, быстрая утомляемость. При осмотре гинекологом выявлена киста левого яичника. После детального обследования был установлен диагноз: высокодифференцированная аденокарцинома матки с распространением на цервикальный канал. В октябре 2003 года выполнена операция пангистерэктомии, проведен курс химиотерапии.
В феврале 2009 года при профилактической флюорографии органов грудной полости был выявлен диссеминированный процесс в легких. С учетом данных анамнеза была назначена биопсия легких, от которой больная отказалась.
В марте 2009 года пациентке проведена компьютерная томография органов грудной полости (КТ ОГП). Заключение: диссеминированный процесс в легких; увеличение лимфатических узлов средостения. Больше данных о наличии лимфогенного диссеминированного туберкулеза в фазе инфильтрации.
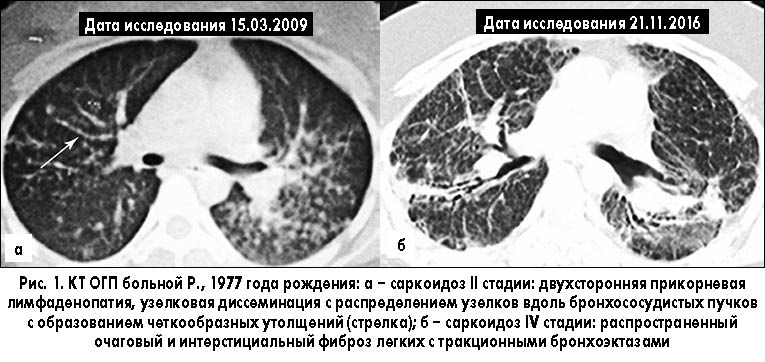
На рисунке 1, а представлен аксиальный срез томограммы на уровне правой легочной артерии.
Несмотря на низкое качество изображения, полученного с рентгеновской пленки, на рисунке присутствуют как минимум два высокоспецифичных КТ-признака саркоидоза: двухсторонняя прикорневая лимфаденопатия и распределение узелковой диссеминации вдоль бронхососудистых пучков с образованием четкообразных утолщений [4, 8]. Вместе с тем больной был установлен ошибочный диагноз диссеминированного туберкулеза легких, назначена противотуберкулезная терапия, которая была отменена только через 1,5 (!) года в связи с отсутствием положительного эффекта.
Следуя рекомендациям фтизиатров, пациентка ежегодно проходила рентгеновское обследование, результаты которого трактовались как отсутствие динамики патологических изменений.
Существенное ухудшение самочувствия отмечает с июня 2016 года: усилилась одышка, стали беспокоить периодические боли за грудиной при физической нагрузке, появилась отечность голеней и стоп в вечернее время.
Анамнез жизни. В детстве росла и развивалась нормально. Никогда не курила. Профессиональных вредностей не было. Проживает в зоне радиологического контроля. Аллергическая реакция в виде ангионевротического отека на пенициллины. Сведений о хронических заболеваниях легких у родственников нет. Сопутствующих заболеваний нет.
Объективно: общее состояние средней степени тяжести. Кожа и видимые слизистые оболочки бледные, без высыпаний. Периферические лимфатические узлы не увеличены. Масса тела – 65 кг, рост – 169 см. Температура тела – 36,5°C. Частота дыхания (ЧД) – 17/мин. Частота сердечных сокращений (ЧСС) – 84 уд/мин. Артериальное давление (АД) – 107/76 мм рт. ст. Дыхание ослабленное везикулярное, над нижними отделами легких трескучие хрипы. Тоны сердца ритмичные, приглушены. Живот мягкий, безболезненный при пальпации. Печень не увеличена. Пастозность голеней и стоп.
Компьютерная томография высокого разрешения – КТВР (рис. 1, б). Билатерально в легких, больше в верхних отделах, определяется значительное усиление и сетчато-ячеистая деформация легочного рисунка за счет интерстициального фиброза, расширение и деформация бронхов в виде цилиндрических бронхоэктазов, участков ограниченного пневмофиброза (в прикорневых зонах). Расширены ветви легочной артерии до 4-го порядка. Внутригрудные лимфатические узлы не увеличены, некоторые с кальцинатами. Трахея и крупные бронхи проходимы. В плевральных полостях жидкость не определяется.
Заключение: саркоидоз органов дыхания, IV стадия.
Спирометрия: жизненная емкость легких (VC) – 46,1% должной величины; форсированная VC (FVC) – 47,0%; объем форсированного выдоха за первую секунду (FEV1) – 45,3%; индекс Генслера (FEV1/FVC) – 83,5% (умеренное снижение вентиляционной функции легких по рестриктивному типу).
Диффузионная способность легких: DLCO – 27,5% (резко снижена).
Эхокардиография: признаки легочной гипертензии.
Результаты биохимического анализа крови без особенностей. Общий анализ крови: лейкопения (3,1×109/л), лимфопения (15,8%), признаки компенсаторного эритроцитоза (эритроциты – 5,28×1012/л), скорость оседания эритроцитов (СОЭ) – 24 ммоль/л.
Больной установлен клинический диагноз: саркоидоз органов дыхания, ІV стадия, респираторная недостаточность (MRC3), хроническое легочное сердце.
Пациентке назначено симптоматическое лечение: фуросемид, L-аргинина аспартат, триметазидин, комбинированный препарат ацетилсалициловой кислоты и гидроксида магния.
Поздняя диагностика саркоидоза и, как следствие, отсутствие специфической терапии в данном случае связаны с низким профессиональным уровнем врачей, что является распространенным явлением, но вместе с тем относится к разряду решаемых проблем. Более серьезной причиной развития прогрессирующего саркоидоза легких является резистентность к лечению глюкокортикостероидами (ГКС).
Резистентность к ГКС-терапии целесообразно подразделяется на абсолютную и относительную [9].
К случаям абсолютной резистентности относятся: 1) больные с признаками прогрессирования саркоидоза по данным клинико-функционального обследования и КТВР через 3 мес лечения метилпреднизолоном (МП) по схеме, представленной в Унифицированном клиническом протоколе «Саркоидоз» [10]: МП в дозе 0,4 мг/кг/сут в течение 1-го месяца с последующим снижением дозы до 0,2 мг/кг/сут к концу 3-го месяца; 2) пациенты с отсутствием признаков регрессии через 6 мес лечения по схеме: МП в течение первых 3 мес терапии в указанном выше режиме, МП в течение последующих 3 мес в дозе 0,2 мг/кг/сут в сочетании с гидроксихлорохином (ГХ) по 200 мг 2 р/сут. Таким образом, абсолютная резистентность означает отсутствие какого-либо положительного эффекта при использовании адекватных доз препаратов и режимов терапии.
Относительная резистентность к ГКС-терапии констатируется в случаях прогрессирования или стабилизации процесса при снижении дозы МП до поддерживающей (0,1 мг/кг/сут) при наличии признаков регрессии на этапах стартовой терапии при использовании МП в первоначально более высоких дозах.
В случаях наличия противопоказаний, серьезных побочных действий и резистентности к ГКС-терапии назначаются препараты второй линии, основное место среди которых занимают иммуносупрессанты: метотрексат (МТХ), азатиоприн и лефлуномид [10].
В отделении интерстициальных заболеваний легких НИФП НАМНУ нами было обследовано 185 больных саркоидозом с поражением паренхимы легких: 80 мужчин (43,2%) и 105 женщин (56,8%) в возрасте от 20 до 67 лет (42,3±0,8 года). У 173 (93,5%) больных была установлена II стадия заболевания, III стадия – у 12 (6,5%). У всех пациентов диагноз саркоидоза органов дыхания был верифицирован результатами КТВР.
При отборе больных строго придерживались двух принципов: в исследование включались пациенты только с впервые выявленным саркоидозом без какой-либо предшествующей специфической терапии; важным критерием отбора, позволяющим с максимальной возможностью исключить больных с длительно текущим процессом, являлось отсутствие КТ-признаков интерстициального фиброза легких.
В таблице представлено распределение больных в зависимости от состава фармакотерапии. ГКС-терапия (МП) и иммуносупрессивная терапия (МТХ) проводились в соответствии с положениями Унифицированного клинического протокола «Саркоидоз» [10].
Как видно из таблицы, наиболее частой причиной назначения МТХ являлась резистентность к ГКС-терапии (32 больных, или 17,3%). При этом у 9 пациентов отмечалась абсолютная, у 23 – относительная резистентность.
Клиническое наблюдение № 2 демонстрирует случай прогрессирующего саркоидоза легких, обусловленного резистентностью не только к ГКС-терапии, но и к иммуносупрессивной терапии.
Клинический случай № 2
Пациент С., 1988 года рождения, направлен на консультацию в НИФП НАМНУ с жалобами на сухой кашель, повышенную утомляемость, потливость, общую слабость.
Анамнез заболевания. В 2011 году пациенту по данным КТ ОГП установлен диагноз саркоидоза органов дыхания I стадии. Лечение проводилось хлорохином (делагил) по 250 мг 2 р/сут в течение 6 мес. Рентгенологический контроль результатов лечения не проводился. Со слов больного, жалоб в момент постановки диагноза и после завершения терапии не было.
В декабре 2013 года появился сухой кашель. При рентгенологическом исследовании выявлена двухсторонняя мелкоочаговая диссеминация, увеличение прикорневых лимфатических узлов билатерально. Пациенту был назначен МП по 24 мг/сут в течение 1 мес с последующим снижением дозы по 2 мг в 2 нед до полной отмены (в августе 2014 года). Общая длительность ГКС-терапии составила 7 мес. На фоне терапии перестал беспокоить кашель. Рентгенологический контроль по неизвестным причинам не проводился.
В феврале 2015 года после переохлаждения повысилась температура тела до 38 °C, появился сухой кашель, стала беспокоить одышка при физической нагрузке. Больной был госпитализирован в стационар по месту жительства. В результате проведенного обследования (общеклинические методы, КТ ОГП, бронхоскопия) был установлен диагноз: внебольничная пневмония средней доли правого легкого, нетяжелое течение; саркоидоз органов дыхания, II стадия. После проведения антибактериальной терапии был назначен МП 32 мг/сут, который пациент начал принимать 24 февраля 2015 года.
Анамнез жизни. В раннем возрасте рос и развивался нормально. Никогда не курил. Профессиональных вредностей нет и не было. Аллергологический анамнез не отягощен. Сопутствующих заболеваний нет. Сведений о хронических заболеваниях легких у родственников нет.
Объективно: общее состояние пациента удовлетворительное. Гиперстеник. Кожа и видимые слизистые оболочки без высыпаний. Периферические лимфатические узлы не увеличены. Вес – 100 кг, рост – 180 см. Температура тела – 36,8°C. ЧД – 19/мин. ЧСС – 84 уд/мин. АД – 134/80 мм рт. ст. Дыхание везикулярное. Тоны сердца ритмичные, приглушены. Живот мягкий, безболезненный при пальпации. Печень выступает из-под реберной дуги на 2-4 см, край безболезненный при пальпации. Отеков нет.
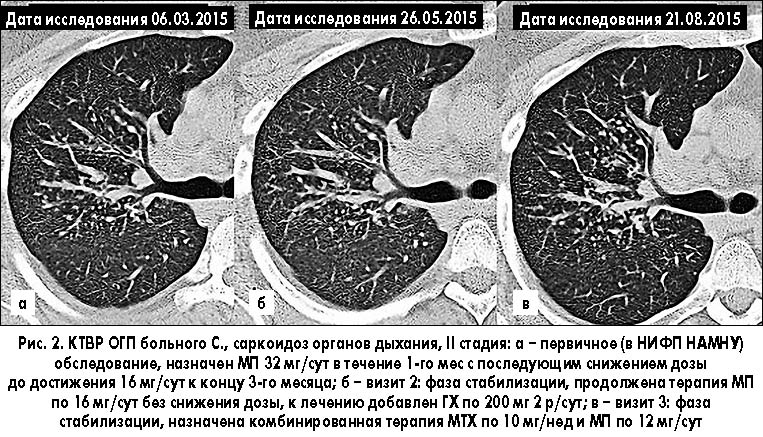
Визит 1. КТВР ОГП от 06.03.2015 года (рис. 2, a – правое легкое, аксиальный срез на уровне бифуркации трахеи; на всех последующих рисунках представлены идентичные срезы, позволяющие объективно оценить динамику процесса): в средних отделах левого легкого – немногочисленные мелкие узелки, справа – мелкие узелки в большом количестве, единичные – более крупные; участок консолидации в S4 справа; значительно увеличены бронхопульмональные лимфатические узлы с обеих сторон, паратрахеальные справа, бифуркационные, парааортальные. Заключение: саркоидоз, ІІ стадия.
Проведена фибробронхоскопия: признаки перибронхиального сдавления бронхов обоих легких с сужением просвета до ІІ степени. Взята биопсия слизистой оболочки бронхов и паренхимы легких.
Результаты гистологического исследования биоптата: длительно существующий саркоидоз с явлениями фиброза предшествующих гранулем.
Ультразвуковое исследование органов брюшной полости: признаки умеренной гепатомегалии, солевого диатеза.
Бодиплетизмография: TLC – 95,1%; RV – 115,3%; RV/TLC – 117,1%; VC – 89%; FEV1 – 90,3%; FVC – 93,2%; FEV1/FVC – 81,4%.
Диффузионная способность легких: DLCO – 100,1%.
Кальций крови – 1,30 ммоль/л.
Газовый состав крови: РаO2 – 67 мм рт. ст.; РаCO2 – 39 мм рт. ст.; SaO2 – 93%.
Результаты клинических и биохимических анализов крови без особенностей. СОЭ не увеличена.
Больному установлен клинический диагноз: саркоидоз органов дыхания, ІІ стадия.
Пациенту было назначено лечение: МП по 32 мг/сут в течение 1-го месяца с постепенным снижением дозы до 16 мг/сут к концу 3-го месяца.
Визит 2 (26 мая 2015 года). Жалобы на сухой кашель, общую слабость, повышенную утомляемость. Переносимость терапии хорошая, нежелательных явлений не было.
Данные физикального обследования прежние.
КТВР ОГП от 26.05.2015 года (рис. 2, б) – без существенной динамики.
Клинический диагноз: саркоидоз органов дыхания, ІІ стадия, фаза стабилизации.
В соответствии с Унифицированным протоколом «Саркоидоз» [10] пациенту было рекомендовано продолжить терапию МП по 16 мг/сут без снижения дозы, к лечению добавить ГХ 200 мг 2 р/сут.
Визит 3 (21 августа 2015 года). Отмечает уменьшение кашля, однако продолжает беспокоить общая слабость, повышенная утомляемость. Переносимость терапии хорошая: нежелательных явлений не было.
Данные физикального обследования без изменений.
КТВР ОГП от 21.08.2015 года (рис. 2, в) – без динамики.
Кальций крови – 1,24 ммоль/л.
Бодиплетизмография: TLC – 94,7%; RV – 103,4%; RV/TLC – 105,2%; VC – 92,1%; FEV1 – 90%; FVC – 92,3%; FEV1/FVC – 81,81% – без динамики.
DLCO 91,6% – в пределах нормы, однако несколько снижена по сравнению с визитом 1.
Диагноз: саркоидоз органов дыхания, ІІ стадия, фаза стабилизации.
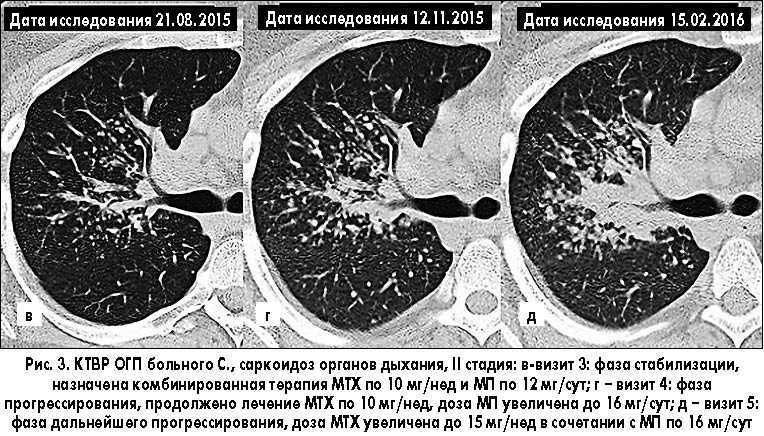
В связи с отсутствием каких-либо положительных изменений в течение болезни на протяжении 6 мес ГКС-терапии, усиленной ГХ на визите 2, больному была назначена (согласно рекомендациям WASOG [11]) комбинированная терапия МТХ по 10 мг/нед и МП по 12 мг/сут в сочетании с фолиевой кислотой по 5 мг/нед и мониторингом аланинаминотрансферазы (АЛТ), креатинина и клеточного состава крови каждые 4 нед.
Визит 4 (12 ноября 2015 года). Жалобы на сухой кашель, общую слабость. Переносимость терапии удовлетворительная: нежелательных явлений не было. Данные лабораторных анализов в пределах нормы.
КТВР ОГП от 12.11.2015 года (рис. 3, г): увеличение плотности узелковой диссеминации в прикорневых зонах – прогрессирование процесса.
В связи с тем, что максимальный эффект МТХ обычно развивается через 6 мес его применения, терапия была усилена только увеличением дозы МП до 16 мг/сут.
Визит 5 (15 февраля 2016 года). Жалобы на сухой кашель, общую слабость. Переносимость терапии удовлетворительная: нежелательных явлений не было. Данные лабораторных анализов в пределах нормы.
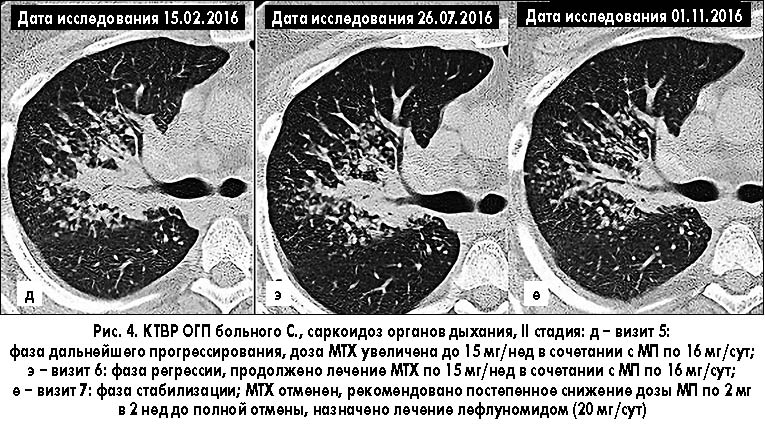
КТВР ОГП от 15.02.2016 года (рис. 3, д): увеличились признаки прогрессирования процесса – в прикорневой зоне наблюдается образование участка консолидации.
Рекомендовано увеличить дозу МТХ до 15 мг/нед, продолжить прием МП по 16 мг/сут.
Визит 6 (26 июля 2016 года). Жалобы на сухой кашель, общую слабость. Переносимость терапии удовлетворительная: нежелательных явлений не было. Данные лабораторных анализов в пределах нормы.
КТВР ОГП от 26.07.2016 года (рис. 4, э): отмечается незначительная регрессия процесса – уменьшение зоны консолидации в правой прикорневой области.
Продолжено лечение МТХ по 15 мг/нед в сочетании с МП по 16 мг/сут.
Визит 7 (1 ноября 2016 года). Жалобы на редкий сухой кашель, общую слабость. Переносимость терапии удовлетворительная: нежелательных явлений не было. Данные лабораторных анализов в пределах нормы, незначительное повышение уровня АЛТ до 52 Ед/л (норма – 0-40 Ед/л).
КТВР ОГП от 01.11.2016 года (рис. 4, е): без существенной динамики.
Бодиплетизмография: TLC – 87,0%; RV – 106,3%; RV/TLC – 117,4%; VC – 81,2%; FEV1 – 75,6%; FVC – 77,8%; FEV1/FVC – 81,37%: снижение показателей по сравнению с предыдущими визитами.
DLCO 87,4% – в пределах нормы, снижение по сравнению с предыдущими визитами.
В связи с тем, что отсутствует положительная динамика в течении саркоидоза, МТХ был отменен, рекомендовано постепенное снижение дозы МП по 2 мг в 2 нед до полной отмены. Назначено лечение лефлуномидом (20 мг/сут) – иммуносупрессантом, отличающимся от МТХ механизмом фармакодинамического действия. Рекомендован мониторинг AЛT, креатинина и клеточного состава крови каждые 4 нед. Повторная консультация в НИФП НАМНУ – через 3 мес.
Заключение
Клинические наблюдения демонстрируют два случая прогрессирующего саркоидоза легких, один из которых является следствием отсутствия специфической терапии в связи с поздней диагностикой заболевания, а другой – результатом абсолютной резистентности к ГКС-терапии.
Прогрессирующий саркоидоз легких длительное время может протекать с минимальными клиническими проявлениями (случай № 2) и лишь на этапе развития распространенного фиброза легких развивается тяжелая респираторная недостаточность (случай № 1).
Учитывая полученные нами данные о достаточно высокой (17,3%) частоте резистентности к ГКС-терапии у больных с впервые выявленным саркоидозом с поражением паренхимы легких, представленные наблюдения, надеемся, в определенной мере помогут развеять миф о саркоидозе как о доброкачественном гранулематозе легких.
Литература
- Nagai S. Clinical courses and prognoses of pulmonary sarcoidosis / S. Nagai, M. Shigematsu, K. Hamada, T. Izumi // Curr. Opin. Pulm. Med. – 1999. – Vol. 5. – P. 293-298.
- Moller D.R. Pulmonary fibrosis of sarcoidosis. New approaches, old ideas / D.R. Moller // Am. J. Respir. Cell. Mol. Biol. – 2003. – Vol. 21 (3 Suppl). – Р. 37-41.
- Patel D.C. Advanced («End-Stage») Pulmonary Sarcoidosis / D.C. Patel, M. Budev, D.A. Culver // Pulmonary sarcoidosis. M.A. Judson Editor. – Humana Press – brand of Springer, 2014. – P. 79-110.
- Саркоидоз органов дыхания / Под ред. В.К. Гаврисюка. – Киев, 2015. – 192 с.
- Chappell A.G. Sarcoidosis: a long-term follow up study / A.G. Chapell, W.Y. Cheung, H.A. Hutchings // Sarcoidosis Vasc. Diffuse Lung Dis. – 2000. – Vol. 17. – P. 167-173.
- Гаврисюк В.К. Саркоидоз органов дыхания: эпидемиология, структура больных, результаты лечения / В.К. Гаврисюк, Е.А. Меренкова, Г.Л. Гуменюк и др. // Укр. терапевт. журн. – 2014. – № 2. – С. 95-100.
- Очерки клинической пульмонологии / Под ред. В.К. Гаврисюка. – Киев, 2016. – 336 с.
- Veltkamp M. The pulmonary manifestations of sarcoidosis / M. Veltkamp, J.C. Grutters // Pulmonary sarcoidosis. M.A. Judson Editor. – Humana Press – brand of Springer, 2014. – P. 19-40.
- Гаврисюк В.К. Возможности глюкокортикостероидной терапии и показания к применению иммуносупрессантов у больных впервые выявленным саркоидозом с поражением легких / В.К. Гаврисюк, Е.А. Меренкова, Г.Л. Гуменюк и др. // Укр. пульмонол. журн. – 2016. – № 3. – С. 21-23.
- Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Саркоїдоз» / Наказ МОЗ України № 634 від 08.09.2014.
- Cremers J.P. Multinational evidence-based World Association of Sarcoidosis and Other Granulomatous Disorders recommendations for the use of methotrexate in sarcoidosis: integrating systematic literature research and expert opinion of sarcoidologists worldwide / J.P. Cremers, M. Drent, A. Bast et al. // Curr. Opin. Pulm. Med. – 2013. – Vol. 19. – P. 545-561.
- Актуальна тема:
- Цикл «Жизненно необходимые препараты ВОЗ». Метилпреднизолон