Соціальна педіатрія та паліативна допомога дітям в Україні: сучасний стан і найближчі перспективи
24 лютого на базі Кіровоградської дитячої обласної лікарні відбулася конференція з актуальних питань соціальної педіатрії, хоспісної та паліативної медицини. У заході взяли участь педіатри, сімейні лікарі, лікарі-неврологи, психіатри, які надають допомогу дітям, а також фахівці з паліативної медицини.
 Директор Українського медичного центру реабілітації дітей з органічними ураженнями нервової системи Міністерства охорони здоров’я (МОЗ) України (м. Київ) Володимир Юрійович Мартинюк представив план упровадження в Україні концепції соціальної педіатрії. Він зазначив, що останніми роками на державному рівні зроблено важливі кроки на шляху реалізації міжнародних стандартів допомоги дітям з обмеженням життєдіяльності та їхнім родинам.
Директор Українського медичного центру реабілітації дітей з органічними ураженнями нервової системи Міністерства охорони здоров’я (МОЗ) України (м. Київ) Володимир Юрійович Мартинюк представив план упровадження в Україні концепції соціальної педіатрії. Він зазначив, що останніми роками на державному рівні зроблено важливі кроки на шляху реалізації міжнародних стандартів допомоги дітям з обмеженням життєдіяльності та їхнім родинам.
Постановою Верховної Ради України № 96-VIII від 13.01.2015 р. «Про Рекомендації парламентських слухань на тему: «Освіта, охорона здоров’я та соціальне забезпечення дітей з порушеннями психофізичного розвитку: проблеми та шляхи їх вирішення» ухвалено рішення «розробити концептуальні засади розвитку соціальної педіатрії як міждисциплінарної галузі, завданням якої є оформлення життєвого простору дитини в суспільстві з урахуванням стану її здоров’я». Кабінет Міністрів України видав розпорядження № 590-р від 23.08.2016 р. «Про затвердження плану заходів з виконання у 2016 році Загальнодержавної програми «Національний план дій щодо реалізації Конвенції ООН про права дитини».
Упровадження Концепції соціальної педіатрії сприятиме вирішенню нагальних проблем дитини з обмеженням життєдіяльності, її заходи розроблено з використанням мультидисциплінарного підходу та низки міжпрофільних методик із питань педіатрії, епідеміології, психології і психології розвитку, неврології і неврології розвитку, психіатрії, наркології та економіки здоров’я.
Концепція має на меті подальше вдосконалення чинної системи реабілітації дітей з обмеженням життєдіяльності з визначенням пріоритетних напрямів, серед яких, зокрема: запобігання виникненню інвалідизуючої патології у дітей; формування єдиного реабілітаційного простору навколо дитини з інвалідністю та її родини; створення відповідно до міжнародних стандартів системи комплексної медико-соціальної реабілітації дітей з обмеженням життєдіяльності, яка забезпечить надання кваліфікованої медичної допомоги, адекватної інклюзії в освітнє середовище, ранню профорієнтацію.
До першочергових заходів реалізації концепції належать:
1. Затвердження і впровадження в Україні сучасної Міжнародної класифікації функціонування, обмежень життєдіяльності та здоров’я (МКФ) і Концепції біопсихосоціальної моделі хвороби.
2. Створення Міжвідомчої координаційної ради з питань комплексної медико-соціальної реабілітації дітей з обмеженням життєдіяльності (центральна, обласні).
2а. Забезпечення контролю за дотриманням законодавства щодо виконання Конвенції ООН про права дитини, Конвенції ООН про права інвалідів та інших міжнародних актів із цих питань під час розроблення проектів нормативно-правових актів, програм, планів, стратегій та інших документів.
2б. Створення в регіонах єдиного реабілітаційного простору (реабілітаційного паспорта, єдиної бази даних пацієнтів).
2в. Підготовка нормативної бази для акредитації реабілітаційних закладів різного відомчого підпорядкування — як державного, так і недержавного секторів.
2г. Реформування системи експертної оцінки ступеня обмеження життєдіяльності та встановлення інвалідності у дітей відповідно до біопсихосоціальної моделі хвороби та шкальної оцінки порушень функцій і структур організму згідно з МКФ.
2ґ. Удосконалення форм індивідуальних програм реабілітації дітей-інвалідів у частині «Реабілітаційні заходи та їх реалізація».
3. Затвердження на рівні МОЗ України ефективних профілактичних заходів, спрямованих на запобігання формуванню інвалідності в дітей та поглибленню її ступеня.
3а. Забезпечення масового скринінгу новонароджених на фенілкетонурію та гіпотиреоз, адреногенітальний синдром, муковісцидоз. Розширення скринінгових програм новонароджених на метаболічні захворювання, хромосомну та генну патологію відповідно до європейських стандартів із включенням галактоземії, порушень окислення жирних кислот, порушень обміну карнітину, органічних ацидурій та інших станів.
3б. Розроблення й упровадження уніфікованого протоколу скринінгу розвитку дітей у системах МОЗ, Міністерства соціальної політики, Міністерства освіти і науки із залученням громадських організацій з метою практичної реалізації послуг раннього втручання.
3в. Розроблення й упровадження уніфікованого клінічного протоколу «Профілактика, діагностика, лікування та реабілітація новонароджених та дітей раннього віку з преперинатальним гіпоксичним ушкодженням нервової системи».
4. Удосконалення системи кадрового забезпечення в галузі реабілітації та організації соціального обслуговування дітей з обмеженням життєдіяльності.
4а. Підготовка таких фахівців, як лікар фізичної та реабілітаційної медицини, фізичний терапевт, ерготерапевт.
4б. Практичне навчання новим методикам реабілітації дітей з обмеженням життєдіяльності на базі ДЗ «Український медичний центр реабілітації дітей з органічним ураженням нервової системи МОЗ України».
5. Розширення науково-методичного та інформаційного забезпечення системи комплексної медико-соціальної реабілітації дітей з обмеженням життєдіяльності, що передбачає розроблення науково-методичних матеріалів щодо створення єдиного реабілітаційного простору, інклюзивного й інтегративного навчання, ранньої профорієнтації та соціально-побутової адаптації.
6. Здійснення заходів для вдосконалення медичної складової комплексної реабілітації дітей з обмеженням життєдіяльності.
6а. Розроблення та затвердження нормативно-правової бази щодо вдосконалення роботи реабілітаційних установ системи охорони здоров’я.
6б. Відкриття центрів (відділень) паліативної допомоги дітям.
6в. Реформування будинків дитини МОЗ України.
6г. Практичне впровадження затверджених МОЗ України моделей реабілітації дітей, стандартів, уніфікованих клінічних протоколів надання реабілітаційної допомоги дітям, які були розроблені на засадах доказової медицини.
6ґ. Розроблення єдиних міжвідомчих підходів до оцінки ефективності медичної реабілітації в реабілітаційних закладах та установах під час їх ліцензування та акредитації.
7. Здійснення заходів щодо вдосконалення психолого-педагогічної складової комплексної реабілітації дітей з обмеженням життєдіяльності.
7а. Удосконалення законодавчого врегулювання суспільних відносин, пов’язаних із реалізацією прав дітей з обмеженням життєдіяльності на освіту будь-якого рівня і відповідно до їхніх здібностей і можливостей, спрямованих на набуття навичок самообслуговування, підготовки до праці та сімейного життя.
7б. Удосконалення системи підготовки педагогічних працівників завдяки запровадженню спеціальних навчальних програм, у тому числі щодо медичної складової комплексної реабілітації дітей для педагогів у системі післядипломної медичної освіти.
7в. Удосконалення роботи психолого-медико-педагогічних консультацій щодо формування консультативних висновків відповідно до принципу інклюзії та усвідомлення того, що кожна дитина має потенціал для свого розвитку незалежно від тяжкості порушень або обмежень.
8. Ужиття заходів для вдосконалення соціальної складової комплексної реабілітації дітей з обмеженням життєдіяльності.
8а. Модернізація соціальних послуг для дітей з обмеженням життєдіяльності з метою вжиття комплексних заходів для запобігання інституціалізації дитини в інтернатні заклади.
8б. Напрацювання нормативно-правової бази (стандартів якості соціальних послуг) під час виконання індивідуальної програми реабілітації дитини з інвалідністю (соціальний патронаж).
8в. Удосконалення механізму забезпечення дітей з інвалідністю технічними та іншими засобами реабілітації.
9. Удосконалення системи залучення громадськості до розроблення управлінських рішень у сфері реабілітаційних послуг і контролю за їх реалізацією.
9а. Проведення інформаційних кампаній із підвищення обізнаності громадськості щодо питань інвалідності з метою посилення поваги до прав і гідності осіб з інвалідністю.
9б. Розгляд нормативних засад участі волонтерів щодо забезпечення опіки, піклування, надання реабілітаційних та освітніх послуг дітям з обмеженням життєдіяльності.
9в. У співпраці з батьківськими спілками створення та зміцнення послуг раннього втручання (сімейно-центрованої терапії) для дітей з обмеженням життєдіяльності з метою запобігання дитячій інституціалізації.
9г. Висвітлення в засобах масової інформації прикладів позитивного досвіду досягнення дітьми з інвалідністю повноцінної соціалізації.
Реалізація концепції сприятиме:
• створенню базисних передумов для реального посилення державної політики у сфері забезпечення прав дітей з інвалідністю та їх соціальної захищеності. Зокрема, прискоренню практичного впровадження в Україні п. 1 статті 23 Конвенції ООН про права дитини, п. 1 статті 7 Конвенції ООН про права інвалідів та рекомендацій Комітету ООН із прав дитини 2011 р., винесених за результатами розгляду 3-ї та 4-ї Національної доповіді України про реалізацію положень ООН про права дитини;
• підвищенню ефективності реабілітаційних послуг дітям з обмеженням життєдіяльності та їхнім родинам за рахунок створення системи комплексної реабілітації з використанням медичних, соціально-психологічних, освітніх, правових, економічних, адміністративних заходів як основного засобу інтеграції їх у суспільство;
• запровадженню стандартів якості надання комплексних медико-соціальних послуг дітям з обмеженням життєдіяльності, критеріїв оцінювання якості відповідно до МКФ;
• реформуванню сектору забезпечення послугами дітей з обмеженням життєдіяльності та їхніх родин відповідно до принципів доступності, раннього втручання, універсальності, безперервності й комплексного підходу. Пацієнти повинні мати право обирати своїх постачальників послуг на основі їх географічного розташування, якості реабілітаційної допомоги, професіоналізму фахівців;
• реальному вдосконаленню профілактичних заходів, спрямованих на запобігання формуванню інвалідності в дітей;
• забезпеченню всеохоплюючої інклюзії в освітнє середовище дітей з обмеженням життєдіяльності з метою отримання рівних прав на освіту, оволодіння професією та працевлаштування;
• покращенню фінансування програм, напрямів та заходів, пов’язаних зі створенням належних умов життєдіяльності дітей з інвалідністю та їхніх родин;
• допомозі у запобіганні дитячій інституціалізації та її зменшенню, ліквідації практики направлення дітей з інвалідністю в спеціалізовані дитячі заклади для постійного перебування;
• виявленню, усуненню та унеможливленню дискримінації за ознакою інвалідності;
• залученню представників громадськості для участі в підвищенні рівня поінформованості населення про особливі потреби дітей з обмеженням життєдіяльності та їхніх родин;
• продовженню міжнародного співробітництва у сфері реалізації прав і задоволення потреб дітей з обмеженням життєдіяльності.
На рисунку 1 подано модель взаємодії різних рівнів комплексної медико-соціальної реабілітації дітей з обмеженням життєдіяльності в рамках Концепції соціальної педіатрії.
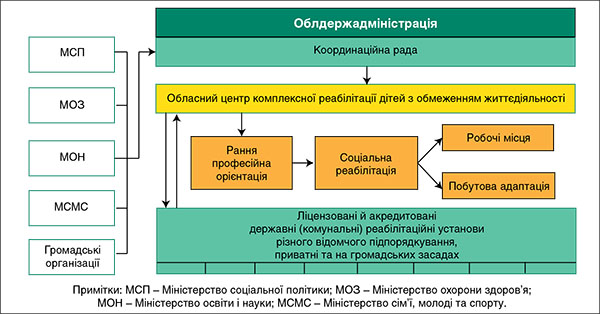 Рис. 1
Рис. 1Ще одна доповідь В.Ю. Мартинюка була присвячена питанням імплементації Уніфікованого клінічного протоколу первинної, екстреної, вторинної (спеціалізованої) і третинної (високоспеціалізованої) медичної допомоги «Епілепсії у дітей».
Метою Уніфікованого клінічного протоколу «Епілепсії у дітей», затвердженого наказом МОЗ України № 276 від 17.04.2014 р., є створення єдиної комплексної та ефективної системи надання медичної допомоги дітям, хворим на епілепсію. Протокол призначений для дитячих неврологів, дитячих психіатрів, педіатрів, лікарів загальної практики сімейної медицини та містить перелік обов’язкових діагностично-лікувальних заходів і їх ресурсне забезпечення для всіх рівнів надання медичної допомоги дітям з епілепсією. До кожного розділу протоколу передбачено обґрунтування та алгоритм дій. Окремо розроблено алгоритм надання невідкладної допомоги за епілептичного статусу. Викладені у протоколі принципи вибору протиепілептичних препаратів залежно від типу припадків відповідають рекомендаціям Міжнародної протиепілептичної ліги (ILAE).
Наразі в Україні зареєстровано практично всі необхідні протиепілептичні препарати для лікування основних форм епілепсії та епілептичних синдромів у дітей.
 Доктор медичних наук, професор кафедри дитячої неврології та медико-соціальної реабілітології Національної медичної академії післядипломної освіти ім. П.Л. Шупика (м. Київ) Раїса Олександрівна Моісеєнко розповіла про стан надання допомоги дітям із рідкісними (орфанними) захворюваннями в Україні.
Доктор медичних наук, професор кафедри дитячої неврології та медико-соціальної реабілітології Національної медичної академії післядипломної освіти ім. П.Л. Шупика (м. Київ) Раїса Олександрівна Моісеєнко розповіла про стан надання допомоги дітям із рідкісними (орфанними) захворюваннями в Україні.
Згідно з офіційним визначенням МОЗ України орфанним називають захворювання, яке постійно прогресує, стає причиною скорочення життя або інвалідності людини та поширеність якого серед місцевого населення не перевищує показник 1:2000.
Наказом МОЗ України № 778 від 27.10.2014 р. затверджено перелік орфанних захворювань, до яких увійшли такі групи:
1) рідкісні ендокринні хвороби, розлади харчування та порушення обміну речовин;
2) рідкісні хвороби крові й кровотворних органів та окремі порушення із залученням імунного механізму (апластичні анемії, ідіопатична тромбоцитопенічна пурпура, вроджені дефіцити факторів згортання крові тощо);
3) рідкісні розлади психіки та поведінки (синдром Ландау-Клеффнера, синдром Ретта, синдром Туретта);
4) рідкісні хвороби нервової системи (хорея Гентінгтона, спастична кривошия, спінальна м’язова атрофія тощо);
5) рідкісні хвороби системи кровообігу (первинна легенева гіпертензія, хвороба Мойамойа тощо);
6) рідкісні хвороби шкіри та підшкірної клітковини (набутий бульозний епідермоліз, дискоїдний червоний вовчак, підгострий шкірний червоний вовчак тощо);
7) рідкісні вроджені вади розвитку, деформації та хромосомні аномалії;
8) рідкісні хвороби кістково-м’язової системи та сполучної тканини (хвороба Рейтера, псоріатична артропатія, ювенільний ревматоїдний артрит, гранульоматоз Вегенера тощо);
9) деякі рідкісні інфекційні та паразитарні хвороби (хвороба Лайма, цистицеркоз центральної нервової системи тощо);
10) рідкісні новоутворення.
Фінансування з державного бюджету закупівлі ліків та спеціальних продуктів дієтичного харчування для дітей з орфанними захворюваннями останніми роками зростає:
– у 2013 р. — за 10 нозологічними формами (хвороба Гоше, фенілкетонурія, гіпофізарний нанізм, синдром Шерешевського-Тернера, мукополісахаридоз 1, 2 та 3 типу, гемофілія А, В, хвороба Вілебранда, муковісцедоз, деякі онкологічні захворювання, первинний імунодефіцит) на загальну суму понад 367 млн грн;
– у 2015 р. — за 13 нозологічними формами, з них перераховані вище плюс хвороби Помпе, Фабрі, гіперфенілаланінемія, на загальну суму понад 700 млн грн;
– у 2016 р. — за 15 нозологічними формами, з них перераховані вище плюс бульозний епідермоліз («люди-метелики») та легенева гіпертензія, на загальну суму понад 1 млрд грн.
Головними установами з діагностики та лікування орфанних захворювань в Україні є Центр метаболічних захворювань Національної дитячої спеціалізованої лікарні «ОХМАТДИТ» (м. Київ) і Харківський спеціалізований медико-генетичний центр.
Із 1998 р. в Україні запроваджено рутинний скринінг новонароджених у пологових стаціонарах із діагностики таких рідкісних захворювань, як фенілкетонурія, і з 2012 р. — на муковісцидоз. Створено асоціації сімей, що мають хворих на фенілкетонурію, муковісцидоз, хромосомні хвороби. У 2014 р. відбувся I Всеукраїнський з’їзд орфанних хворих.
У другій частині доповіді Р.О. Моісеєнко окреслила ще одну нагальну потребу — створення системи паліативної допомоги дітям.
Згідно із сучасним визначенням паліативна допомога — це не лише догляд за невиліковно хворими у термінальній стадії. У більш широкому розумінні — це підхід, що дає змогу поліпшити якість життя пацієнтів та їхніх родин, що зіткнулися з проблемами, пов’язаними з небезпечним для життя захворюванням, шляхом запобігання та полегшення страждань завдяки ранньому виявленню, ретельній оцінці й лікуванню болю та інших фізичних симптомів, а також наданню психосоціальної та духовної підтримки (доповідь Секретаріату Всесвітньої організації охорони здоров’я (ВООЗ), 67-ма Сесія ВООЗ, A67/31, 4 квітня 2014 р.).
Асоціація з питань дітей, які мають загрозливі для життя захворювання або термінальні стани, а також їхніх родин (Association for Children with life-threatening or terminal Conditions and theirs Families) визначила чотири групи захворювань і станів у дітей, які потребують паліативної допомоги.
• Група 1. Захворювання, що загрожують життю і для яких існують лікувальні заходи, але при цьому існує ймовірність, що вони можуть виявитися неефективними (наприклад, пухлини).
• Група 2. Можлива терапія, яка збільшує тривалість життя, однак прогноз для пацієнта несприятливий (наприклад, муковісцидоз).
• Група 3. Прогресуюче протягом багатьох років захворювання без можливості ефективного лікування, виключно паліативна терапія (наприклад, лейкодистрофія, спінальна м’язова атрофія 1 типу).
• Група 4. Тяжке неврологічне порушення, як правило, не прогресуюче, проте несприятливий прогноз зумовлений ускладненнями (апалічний синдром тощо).
Роль і місце паліативної допомоги за різних сценаріїв розвитку захворювання представлені на рисунку 2.
 Рис. 2
Рис. 2В Україні створено законодавчу базу паліативної допомоги. Так, стаття 35-4 Закону України «Про внесення змін до Основ законодавства України про охорону здоров’я щодо удосконалення надання медичної допомоги» (від 07.07.2011 р.) визначає паліативну допомогу як вид медичної допомоги. Проте наявна мережа хоспісів та відділень паліативної допомоги орієнтована здебільшого на дорослих хворих із термінальними стадіями онкологічних захворювань і забезпечує менше половини від реальних потреб. За розрахунками, паліативної допомоги потребують від 8 до 16 тис. дітей, хоча регіони повідомляють інформацію про потребу на рівні 300 дітей. В орієнтовній структурі захворюваності дітей у системі паліативної допомоги злоякісні новоутворення посідають лише близько 8%, решта — це вроджені вади (44%), неонатальні стани (30%), хвороби нервової системи (12%).
Р.О. Моісеєнко озвучила принципи розбудови паліативної допомоги дітям. Серед них, зокрема, мультидисциплінарний характер допомоги, доступність 24 години й 7 днів на тиждень, якість, гуманність, безкоштовність для родин, спадкоємність, співпраця державних, громадських організацій із надання паліативної допомоги дітям та їхнім родинам.
Особливістю паліативної допомоги дітям є різноманітність можливих організаційних моделей. Відділення паліативної допомоги краще створювати на базі багатопрофільних дитячих стаціонарів. Виїзні бригади паліативної допомоги можуть працювати при центрах паліативної допомоги дітям, дитячих стаціонарах або при центрах первинної медико-санітарної допомоги. На базі діючих будинків дитини бажано створювати респіси — групи цілодобового перебування тяжкохворих дітей, які дають змогу батькам хоч трохи перепочити.
Важливою складовою паліативної допомоги є знеболення. Наразі завершується робота з підготовки настанов та клінічного протоколу щодо знеболення у дітей. Зареєстровано низку препаратів для знеболення, які можна застосовувати під час надання паліативної допомоги, у тому числі таблетований морфін, пластир.
Спрощено порядок виписки рецептів на наркотичні засоби. Опрацьовується можливість закупівлі препаратів для знеболення у дітей на рівні МОЗ України.
Розвиток паліативної допомоги ініціює та координує Всеукраїнська громадська організація «Українська ліга сприяння розвитку паліативної та хоспісної допомоги», яку було створено в грудні 2010 р. (голова правління — Василь Князевич). За роки своєї діяльності ліга реалізувала низку успішних проектів, зокрема щодо розроблення нормативно-правових документів із розвитку системи паліативної допомоги та забезпечення адекватним знеболенням паліативних пацієнтів, упровадження навчальних програм до- та післядипломної підготовки різних категорій працівників медичних і соціальних структур, які залучені до надання паліативної допомоги населенню. У співпраці з Національною медичною академією післядипломної освіти ім. П.Л. Шупика виходить журнал «Реабілітація та паліативна медицина».
Коментуючи питання створення системи паліативної допомоги в Україні, В.Ю. Мартинюк наголосив на тому, що паліативна допомога — не синонім симптоматичного лікування чи інтенсивного догляду. В широкому розумінні — це комплексна допомога командою у складі лікаря, медичної сестри, психолога, спеціального педагога, юриста, соціального працівника, церкви, волонтерів, що забезпечує створення якісного менеджменту з догляду за паліативним хворим у домашніх умовах та спеціальних центрах паліативної допомоги.
Фахівець окреслив можливу модель центру паліативної допомоги дітям. Це стаціонар на 4-10 ліжок з окремими сестринськими постами на одного-два пацієнти, із забезпеченням можливості проведення інтенсивної терапії та реанімаційних заходів. Разом із тим слід чітко відрізняти паліативний центр від етапу реанімаційної допомоги й відділення для хронічних пацієнтів. У штаті центру має працювати лікар із кваліфікацією в галузі паліативної допомоги (лікар-анестезіолог, педіатр, невролог, лікар загальної практики). Специфіка роботи потребує від учасників команди паліативної допомоги особливих професійних якостей: компетентності, злагодженості дій, особливої міри уваги, відкритості та співчуття. Головні умови ефективності роботи центру паліативної допомоги дітям — це довіра родини та навчання батьків методикам медико-соціальної допомоги дитині.
Створення в Україні ефективної системи паліативної та хоспісної допомоги має не лише медичне, а й важливе суспільно-політичне значення як умова для гідного завершення земного життя невиліковних хворих та культурна складова становлення цивілізованої нації.
Підготував Дмитро Молчанов
СТАТТІ ЗА ТЕМОЮ Терапія та сімейна медицина
Буспірон, який було розроблено в 1986 р., дотепер не втратив прихильності лікарів (Shmuts et al., 2020; Howland, 2015). З моменту схвалення Управлінням з контролю за якістю продуктів харчування та лікарських засобів США (FDA) для застосування при генералізованому тривожному розладі (1986) буспірон застосовували переважно як анксіолітичний засіб, утім, спектр показань до його призначення може розширитися завдяки нещодавно виявленим нейробіологічним ефектам, а також хорошому профілю безпеки і переносимості (Howland, 2015; Wilson et al., 2021)....
SARS-CoV‑2 виявився непересічним респіраторним вірусом і спричинив пандемію, яка тривала із 2019 по 2023 рік. Проте вплив цієї інфекції на імунну систему (ІС) людини не обмежується активацією фізіологічних механізмів противірусного захисту. Вірус здатний надмірно активувати ІС, зумовлюючи загрозливе ускладнення – т. зв. цитокіновий шторм, спричинити тяжку вірусну пневмонію, розвиток автоімунного синдрому, впливати на систему коагуляції тощо....
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....
Риносинусит (РС) є одним із найчастіших захворювань у первинній медичній практиці. Трьома найбільш чутливими й специфічними симптомами гострого РС є виділення з носа, закладеність носа, лицевий і головний біль. Неконтрольований гострий біль значно погіршує якість життя пацієнтів із РС: спричиняє психоемоційні розлади, знижує працездатність і соціальну активність, сприяє хронізації больового синдрому і збільшує вартість лікування. Отже, полегшення болю при РС є найпершим завданням лікаря....




