21 червня, 2018
Проблемні аспекти лікування епілепсії: епілептичний статус і фармакорезистентність

За матеріалами ІІ Міжнародної конференції «Досягнення неврології»
(3-5 квітня, м. Київ)
Вважається, що епілепсію сьогодні можна успішно лікувати, але купірувати епістатус і подолати фармакорезистетність – все ще актуальні проблеми для реальної практики. Сучасним підходам до лікування епілептичного статусу та подолання фармакорезистентності епілепсії присвятив свої доповіді Тарас Олександрович Студеняк (кафедра неврології, нейрохірургії та психіатрії Ужгородського національного університету, Обласний клінічний центр нейрохірургії та неврології).
Під епістатусом формально розуміють безперервний епілептичний напад тривалістю понад 30 хв або тривалу серію нападів, між якими стан пацієнта не відновлюється повністю чи майже повністю. На практиці випадки, коли судомний напад триває понад 5 хв або відбуваються два напади, між якими пацієнт повністю не приходить до тями, теж розглядають як епістатус.
Гострий симптоматичний епістатус найважче піддається лікуванню та пов’язаний із високим ризиком смерті. За даними досліджень, проведених у США, рівень смертності при епістатусі становить від 3% у дітей до 30% у дорослих (C.P. Panayiotopoulos, 2010). Серед причин розвитку гострих симптоматичних епістатусів найбільшу частку становлять інсульти (22%), порушення метаболізму (15%) та гіпоксія (13%). Серед пацієнтів з епілепсією найпоширенішою причиною розвитку епістатусу (34% випадків) є порушення режиму прийому протиепілептичних лікарських засобів (J.P. Betjemann, D.H. Lowenstein, 2015).
Умовно епістатус поділяють на дві фази: компенсаторну (до 30 хв) і рефрактерну (понад 30 хв, коли можливі незворотні зміни в мозку). Чим довше триває статус, тим менш чутливим стає пацієнт до класичної терапії бензодіазепінами (протягом 30 хв чутливість знижується у 20 разів). Однак ефективність вальпроатів знижується повільніше (C.P. Panayiotopoulos, 2010). Отже, дуже важливим є вчасно успішно купірувати епістатус. Це можливо за умови вибору правильної тактики лікування та доступності ефективних засобів.
Як діяти при епістатусі: розглядаємо рекомендації
В Україні стандарти медичної допомоги при епілепсіях наведені в документах, створених з урахуванням міжнародних рекомендацій: «Уніфікований клінічний протокол первинної, екстреної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги: Епілепсії у дорослих», «Уніфікований клінічний протокол первинної, екстреної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги: Епілепсії у дітей» та «Епілепсії: Адаптована клінічна настанова, заснована на доказах» (Наказ Міністерства охорони здоров’я України від 17.04.2014 № 276).
Цікаво порівняти вітчизняні рекомендації з протоколом надання допомоги при епістатусі, розробленим Американським товариством епілепсії (American Epilepsy Society – AES, T. Glauser et al., 2016), тим паче що сьогодні українські лікарі мають можливість користуватися будь-якими міжнародними рекомендаціями з лікування захворювань. Проте виникає запитання: чи всі рекомендації можуть бути реалізовані в наших умовах? В українських та американських документах виділяють чотири стадії епістатусу (табл.).
На першій стадії, коли ще невідомо, чи перейде епілептичний напад в епістатус, протоколи передбачають стандартну невідкладну допомогу: забезпечення прохідності дихальних шляхів і проведення реанімаційних заходів; використання кисню; оцінювання кардіореспіраторної функції; забезпечення венозного доступу.
На другій стадії епістатусу (зазвичай після 5-ї хвилини від початку нападу) на тлі загальних заходів (постійний моніторинг життєво важливих функцій і стану пацієнта, введення 50% розчину глюкози 50 мл та/або внутрішньовенно (в/в) тіаміну 250 мг, лікування ацидозу за необхідності) згідно з українським клінічним протоколом уводять діазепам в/в 20 мг (4 мл 0,5% розчину). Експерти AES пропонують більше опцій, зокрема мідазолам внутрішньом’язово, лоразепам в/в, фенобарбітал в/в (T. Glauser et al., 2016). Але в умовах вітчизняних лікарень у наявності є тільки один бензодіазепін – діазепам.
Згідно з рекомендаціями AES діазепам пропонують уводити в/в у дозі 10 мг із можливістю один раз повторити введення в разі неефективності. Варто згадати, що діазепам може спричиняти такі ускладнення, як пригнічення дихання (16,8%) і гіпотонія (31,6%) (D.M. Treiman et al., 1998).
Якщо епістатус не вдалося купірувати після першого введення діазепаму, відповідно до Уніфікованого клінічного протоколу слід увести його повторно в дозі до 40 мг в/в (8 мл 0,5% розчину), а також в/в вальпроєву кислоту до 1500 мг крапельно (струйно – не більш як 500 мг). Експерти AES (T. Glauser et al., 2016) рекомендують у таких ситуаціях обрати один із препаратів для в/в уведення: фосфенітоїн, або вальпроєву кислоту, або леветирацетам. Із цих засобів у вітчизняній практиці для в/в уведення доступна лише вальпроєва кислота.
Вальпроєву кислоту у формі ін’єкції використовують для лікування епілепсії в дорослих і дітей у разі тимчасової неможливості приймати засіб перорально; при цьому препарат є ефективним у купіруванні як судомного, так і безсудомного епістатусу. В/в уведення вальпроату дає змогу швидко досягти високої концентрації засобу в крові та купірувати тривалі чи серійні напади; проводити протиепілептичну терапію до, під час і після хірургічних операцій, а також під час інтубації в осіб, що перебувають у непритомному стані. Крім того, в/в уведення вальпроєвої кислоти – це оптимальний підхід до протиепілептичної терапії в пацієнтів (особливо дітей) із блюванням, діареєю та мальабсорбцією.
Стосовно вальпроєвої кислоти (препарат Депакін®) накопичено достатньо переконливих доказів, що свідчать про ефективність препарату в лікуванні епістатусу. В дослідженні E. Trinka і співавт. (2014), у якому взяли участь 860 пацієнтів – дорослі та діти з бензодіазепінорезистентним епістатусом, швидке в/в уведення вальпроату давало змогу протягом 20 хв купірувати епістатус у 70% випадків.
Найефективніші дози були в діапазоні 15-45 мг/кг болюсно (6 мг/кг/хв) із наступним інфузійним уведенням 1-3 мг/кг/год. У дослідженні також було продемонстровано низьку частоту побічних ефектів оригінальної вальпроєвої кислоти (≤10%). Переважно спостерігалися запаморочення, гіпотензія легкого ступеня, тромбоцитопенія, котрі не залежали від швидкості інфузії. Навіть при застосуванні високих доз і високої швидкості введення вальпроєвої кислоти у пацієнтів із супутніми захворюваннями чи тих, які приймали інші протиепілептичні засоби, було відзначено добру переносимість терапії. Усі зафіксовані побічні ефекти були зворотні при зниженні дози чи відміні вальпроату.
Важливою перевагою вальпроєвої кислоти є доведені ефективність і безпечність у дітей: при болюсному введенні препарату в дозі 20-25 мг протягом 5 хв із повторним уведенням за потреби в більшості дітей, стійких до попереднього лікування, вдавалося зупинити клінічний і біоелектричний епістатус (M.A. Uberall et al., 2000).
На вітчизняному ринку доступний оригінальний вальпроат натрію в ампулах по 400 мг (Депакін® 400 мг, Sanofi), який застосовували в клінічних рандомізованих контрольованих дослідженнях при лікуванні різноманітних форм епілепсії.
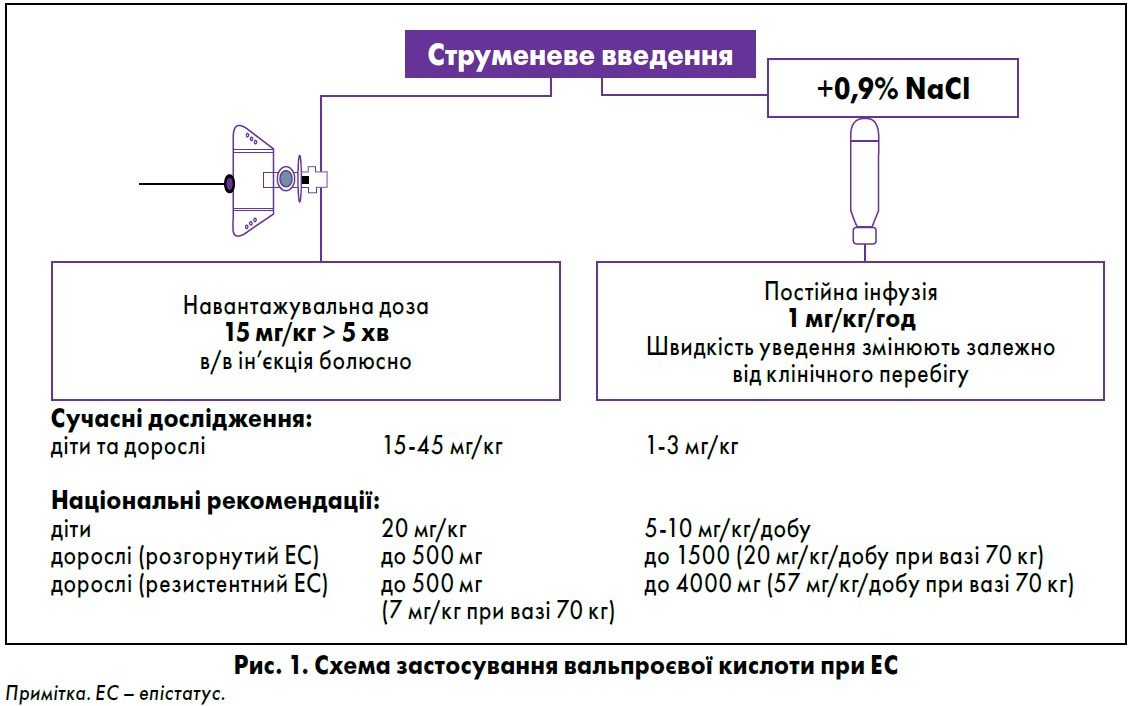
Оптимальним є введення препарату за допомогою інфузомату. E. Trinka і співавт. рекомендують уводити вальпроєву кислоту в дозі 15-45 мг/кг болюсно з наступним інфузійним уведенням 1-3 мг/кг/год. В українських рекомендаціях пропонується введення навантажувальної дози препарату: дітям – 20 мг/кг, дорослим – 500 мг; наступну інфузію в дітей проводять із розрахунку 5-10 мг/ кг/добу, в дорослих – 1500 мг/ добу при розгорнутому епістатусі, 4000 мг/добу – при рефрактерному епістатусі (рис. 1).
Якщо неможливо виконати безперервну інфузію після болюсного введення, можна розділити добову дозу на 4 інфузії, тривалістю впродовж 1 год кожна (доза зазвичай становить 20-30 мг/кг/добу) (рис. 2). Як показує клінічний досвід, у двох із трьох випадків ін’єкційне введення вальпроату дає змогу зупинити епістатус. У випадках, коли пацієнти постійно приймають вальпроати, при епістатусі практикують уведення леветирацетаму або інших антиконвульсантів ентерально – через зонд. Це зумовлено відсутністю інших парентеральних препаратів, окрім вальпроєвої кислоти.
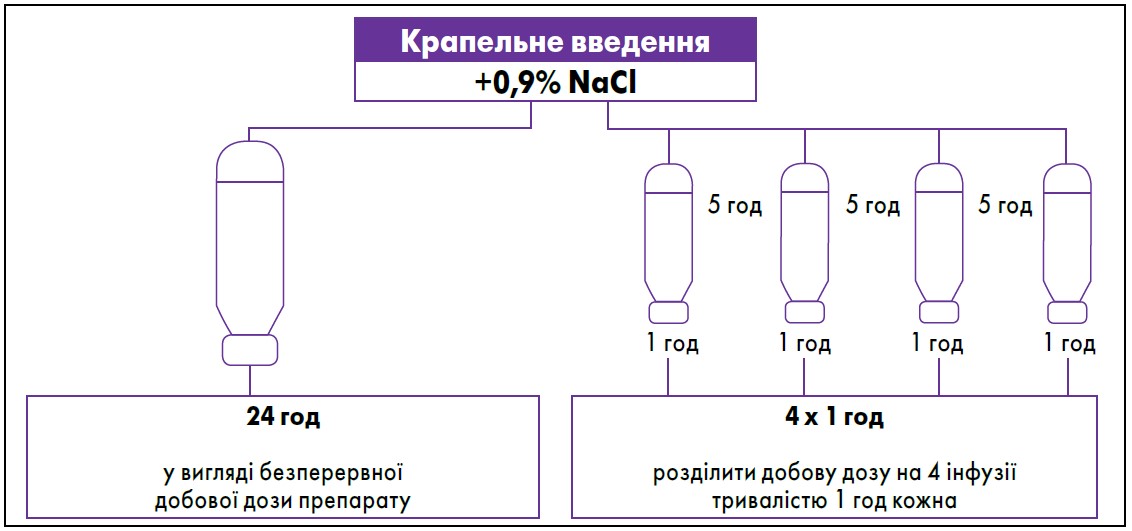 Рис. 2. Альтернативна схема застосування вальпроєвої кислоти при ЕС
Рис. 2. Альтернативна схема застосування вальпроєвої кислоти при ЕС
Якщо після всіх вказаних заходів епістатус триває, можна говорити про стадію рефрактерного епістатусу. На цій стадії відповідно до сучасних рекомендацій пацієнта слід увести в медикаментозний сон. Зазвичай із цією метою використовують тіопентал або пропофол. Рекомендована тривалість тіопенталового сну – не менш як 12 год.
Якщо підсумувати вищевказане, то в спрощеному вигляді та з огляду на наявні у вітчизняних медичних закладах лікарські засоби алгоритм медикаментозного лікування епістатусу можна представити таким чином:
– діазепам (10 мг);
– при неефективності – повторно діазепам (10 мг);
– при неефективності – вальпроєва кислота (до 1500 мг);
– при неефективності – медикаментозний сон, корекція базової терапії з урахуванням етіології епістатусу.
Серед найактуальніших проблем, які виникають при лікуванні епістатусу, лектор зазначив такі:
- невчасність надання допомоги, що часто пов’язане з відсутністю необхідних засобів;
- труднощі зі встановленням етіології судом, помилки зі встановленням діагнозу (наприклад, лікування психогенних нападів як епістатусу);
- відсутність або порушення режиму базової протисудомної терапії (припинення базової протисудомної терапії).
Що робити, якщо пацієнт не відповідає на терапію протиепілептичними препаратами? Практичні поради
Близько 30% пацієнтів із діагнозом епілепсії є нечутливими до терапії антиконвульсантами (ILAE, 1997). Епілепсію вважають фармакорезистентною, якщо не вдалося досягти контролю над нападами при терапії двома препаратами першої лінії, котрі використовувалися відповідно до типу нападу та в адекватних дозах у режимі монотерапії та/або комбінованої терапії.
Лікарям, які стикаються з випадками фармакорезистентної епілепсії, можна дати кілька практичних порад:
– переконайтеся, що діагноз встановлений правильно, препарати призначені в адекватних дозах і пацієнт дійсно їх приймає;
– призначайте антиконвульсанти в максимальних і субмаксимальних дозах;
– не варто чекати ефекту від терапії тривалий час: якщо напади повторюються протягом місяця на тлі прийому препарату в стабільній дозі, необхідно підвищити дозу чи додати другий препарат / замінити препарат;
– надавайте перевагу оригінальним протиепілептичним засобам, які довели свою ефективність і безпечність у спеціально спланованих контрольованих рандомізованих дослідженнях;
– направте пацієнта на консультацію до нейрохірурга, адже при нечутливості до фармакотерапії ефективним може бути хірургічне лікування;
– проводьте відео-ЕЕГ-моніторинг із метою фіксації пароксизмального стану: це допомагає виявити випадки, коли фармакорезистентність зумовлена неепілептичною природою нападів;
– доцільним є проведення високотеслової магнітно-резонансної томографії головного мозку з використанням епіпротоколу та залученням спеціаліста, досвідченого у виявленні епілептогенних уражень;
– у разі відсутності ефекту терапії переглядайте свої рішення й ніколи не здавайтеся.
Лектор наголосив на важливості інформування пацієнта та його близьких щодо необхідності прийому антиконвульсантів у дозах, які були призначені лікарем, і на неприпустимості самостійного припинення терапії. Хворі та їхні родичи мають розуміти важливість проведення якісної диференційної діагностики (якщо виникає питання щодо направлення на додаткові дослідження), бути обізнаними стосовно швидкості дії ліків, переваг якісних лікарських препаратів, можливостей хірургічного лікування. Виконання цих умов значно підвищує шанси на успіх лікування епілепсії навіть у найскладніших випадках.
Підготувала Катерина Ткаченко
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 2 (45) червень 2018 р.