2 липня, 2019
Особенности коррекции йододефицита во время беременности и кормление грудью
Дефицит йода наблюдается во многих странах мира, в том числе и в Украине. Согласно статистике Глобальной сети по борьбе с дефицитом йода (Iodine Global Network), в 2017 году Украина была включена в перечень 19 стран мира с недостаточным потреблением йода среди населения [1]. При этом наибольшую опасность представляет недостаточное поступление йода в организм на этапе внутриутробного развития и в раннем детском возрасте. Изменения, вызванные йододефицитом в эти периоды жизни, проявляются необратимыми дефектами интеллектуального и физического развития у детей.
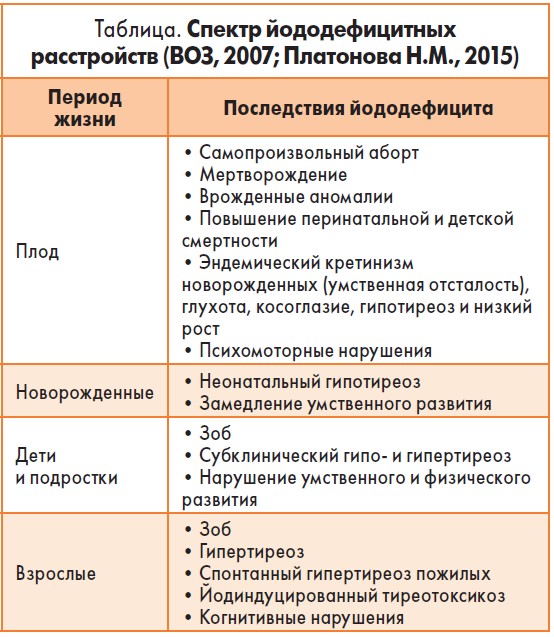 Йододефицитные заболевания – патологические состояния, развивающиеся вследствие дефицита йода, который в перинатальный период приводит к патологии щитовидной железы (ЩЖ) как у матери, так и у плода, к высокой перинатальной смертности, врожденным порокам развития, неврологическому и микседематозному кретинизму [2]. Эндемический кретинизм, как правило, характерен для регионов с тяжелым йодным дефицитом. В регионах умеренного йодного дефицита наблюдаются субклинические нарушения интеллектуального развития (таблица).
Йододефицитные заболевания – патологические состояния, развивающиеся вследствие дефицита йода, который в перинатальный период приводит к патологии щитовидной железы (ЩЖ) как у матери, так и у плода, к высокой перинатальной смертности, врожденным порокам развития, неврологическому и микседематозному кретинизму [2]. Эндемический кретинизм, как правило, характерен для регионов с тяжелым йодным дефицитом. В регионах умеренного йодного дефицита наблюдаются субклинические нарушения интеллектуального развития (таблица).
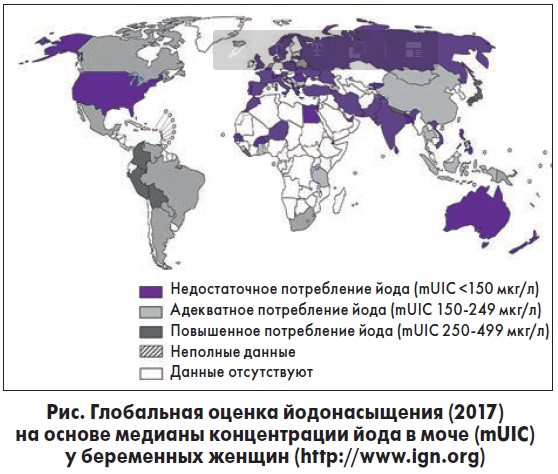
Во время беременности, уже с первых недель происходит изменение концентрации тиреоидных гормонов, обеспечивающих нормальный процесс гестации. Преимущественно это происходит в первой половине беременности, т. е. в период, когда у плода еще не функционирует своя ЩЖ, а весь эмбриогенез обеспечивается за счет тиреоидных гормонов матери [3]. К физиологическим изменениям функционирования ЩЖ во время беременности относится гиперстимуляция хорионическим гонадотропином (ХГТ), вырабатываемым плацентой, который оказывает тиреотропинподобные эффекты и стимулирует выработку гормонов ЩЖ, что сопровождается повышением их уровня и по принципу «обратной связи» – снижением уровня тиреотропина. Наиболее низкие показатели тиреотропного гормона регистрируются на 10-12 неделях гестации, после чего он постепенно достигает физиологических значений. Наряду с этим во время гестации происходит усиление экскреции йода с мочой и его трансплацентарного переноса, а также дейодирование тиреоидных гормонов в плаценте. Для физиологической адаптации ЩЖ в этот период необходимо достаточное потребление йода. Таким образом, из-за увеличения выработки гормонов ЩЖ и увеличения выведения йода почками потребность в нем во время беременности значительно возрастает [4]. При этом во многих странах мира, в том числе в Украине, беременные женщины не получают достаточного количества йода с продуктами питания и водой [1] (рисунок). В этой ситуации только прием йодсодержащих препаратов может обеспечить поступление необходимого количества йода во время беременности и кормления грудью.
! Согласно обновленным Клиническим рекомендациям Американской тиреоидной ассоциации (АТА) по диагностике и лечению заболеваний щитовидной железы во время беременности и в послеродовом периоде (2017), ежедневное потребление йода у беременных и кормящих женщин должно быть не менее 250 мкг. В разделе по прегравидарной подготовке отмечено, что женщинам, которые планируют беременность или беременны, необходим дополнительный прием йода в дозе 150 мкг/сут в форме йодида калия. Оптимальное начало приема йодсодержащих добавок – за 3 мес до планируемой беременности (сильная рекомендация, умеренный уровень доказательности) [5].
 Аналогичные рекомендации были представлены специалистами Европейской тиреоидной ассоциации (ЕТА) [6], а также ВОЗ и ЮНИСЕФ [7].
Аналогичные рекомендации были представлены специалистами Европейской тиреоидной ассоциации (ЕТА) [6], а также ВОЗ и ЮНИСЕФ [7].
Несмотря на то что применение йодированной поваренной соли во многих случаях способствует устранению йододефицита, эксперты ВОЗ и ЮНИСЕФ рекомендуют прием препаратов йода во время беременности и кормления грудью даже в регионах, где 50-90% домохозяйств имеют доступ к йодированной соли. Согласно данным статистики, всего 13-50% беременных женщин в Европе и 20% в США принимают препараты йода для профилактики [8, 9], несмотря на общегосударственные рекомендации, призывающие к их применению.
Источником йода для беременной женщины является йодированная пищевая соль в сочетании с приемом точно дозированных препаратов йода или йодсодержащих витаминно-минеральных комплексов (ВМК). Крайне важным является вопрос выбора конкретного йодсодержащего препарата среди большого разнообразия, представленного в аптечной сети. При этом для практического врача определяющим фактором является соответствие содержания йода рекомендуемым нормам в составе наиболее продаваемых и популярных ВМК для беременных.
С этой целью Patel и соавт. (2018) провели исследование [10], в котором оценивали содержание йода в наиболее популярных ВМК для взрослых, в том числе для беременных женщин, в США. В это исследование было включено 89 видов ВМК для взрослых и 66 ВМК для беременных. При изучении ВМК для взрослых выяснилось, что почти две трети марок содержали йод. При детальном анализе оказалось, что в 75,8% препаратов содержание йода составляло 150 мкг (суточная доза), однако некоторые имели в составе лишь 38 мкг. Кроме того, относительно большая доля (около 25%) таких препаратов вообще не содержали йод.
При оценке препаратов ВМК для беременных оказалось, что только 58% из них содержали йод, в основном в форме калия йодида. Диапазон суточной дозы йода в различных препаратах для беременных колебался от 25 до 290 мкг и чаще всего (91%) составлял 150 мкг. Авторы исследования отметили еще один немаловажный факт. Так, даже в самых популярных ВМК для беременных йод зачастую представлен не в той форме, которая рекомендована экспертами эндокринологических ассоциаций. Именно калия йодид считается наиболее оптимальным источником йода для перорального применения, поскольку может быть точно дозирован и позволяет достигнуть рекомендуемого содержания йода в организме беременной. Кроме того, достаточно поразительным является тот факт, что при сравнении по таким характеристикам, как наличие йода, его суточная доза, а также вид химического соединения, наиболее популярные препараты ВМК для беременных зачастую уступали аналогичным препаратам для обычной категории взрослых, хотя стоимость их зачастую более высокая. Именно поэтому одним из важнейших выводов, которые сделали авторы исследования, является необходимость более широкой информационной поддержки стандартизированных и наиболее оптимальных по составу и форме йодсодержащих препаратов для беременных.
Одним из таких препаратов является Йодомарин® – немецкий лекарственный препарат калия йодида для оптимальной ежедневной профилактики дефицита йода в организме беременных и кормящих женщин. В одной таблетке Йодомарин® 100 содержится 131 мкг калия йодида, что эквивалентно 100 мкг йодида, а в Йодомарин® 200 – соответственно 262 мкг калия йодида, что эквивалентно 200 мкг йодида. Таким образом, при беременности и кормлении грудью суточная доза препарата Йодомарин® составляет 1 таблетку по 200 мг или 2 таблетки по 100 мг.
После рождения ребенка и при кормлении грудью следует продолжить прием йодсодержащих препаратов. Доза подбирается с учетом рекомендаций ведущих эндокринологических ассоциаций, в которых указано, что для кормящей матери потребление йода должно составлять не менее 250 мкг/сут [5, 6]. При соблюдении правильной дозировки прием препарата Йодомарин® 200 способствует оптимальному физическому и психологическому развитию ребенка и является эффективной профилактикой йододефицита.
Универсальное йодирование соли – рекомендованная стратегия борьбы с дефицитом йода в общей популяции (ВОЗ, 2005), которая подразумевает, что вся пищевая соль, включая производимую пищевой промышленностью, должна обогащаться йодом. По оценкам ЮНИСЕФ, более 140 стран осуществляют программы йодирования соли. Согласно данным Международного совета по контролю за йододефицитными заболеваниями (ICCIDD, новое название – Iodine Global Network, IGN), в настоящее время около 75% домохозяйств во всем мире используют йодированную соль, в результате чего число стран с дефицитом йода сократилось со 110 в 1993 году до 15 в 2016 году [11].
В Украине, которая относится к эндемичным по йододефициту странам, основным методом профилактики является обязательное йодирование пищевой соли, организованное на государственном уровне, которое на данный момент находится на стадии планирования. Согласно результатам опроса, представленного президентом Ассоциации диетологов Украины Олегом Швецом (2017), в нашей стране только 17% домохозяйств используют йодированную соль, тогда как в идеале этот показатель должен достигать 90%. Кроме того, следует учитывать тот факт, что йодирование соли лишь отчасти помогает решить проблему йододефицита.
В странах, где отсутствуют государственные программы йодирования соли, для наиболее уязвимых в отношении йододефицита категорий населения эксперты ВОЗ рекомендуют следующие нормы потребления йода в составе пищевых добавок [7]: женщины репродуктивного возраста (15-49 лет) – 150 мкг/сут; беременные и кормящие – 250 мкг/сут.
Таким образом, в определенные периоды жизни, когда физиологическая потребность в йоде возрастает и организм нуждается в дополнительном его поступлении, необходима индивидуальная йодопрофилактика с помощью лекарственных препаратов калия йодида.
Йодомарин® – современный немецкий препарат, полностью соответствующий этим требованиям, который с успехом применяется в Украине.
Литература
1. Global Scorecard of Iodine Nutrition 2017 Based on median urinary iodine concentration (mUIC) in pregnant women.
2. Nohr S.B. Opposite variations in maternal and neonatal thyroid function induced by iodine supplementation during pregnancy / S.B. Nohr, Р. Laurberg // J. Clin. Endocrinol. Metab. – 2000. – Vol. 85. – P. 623-627.
3. Мельниченко Г.А. Заболевания щитовидной железы во время беременности: пособие для врачей / Г.А. Мельниченко, В.В. Фадеев, И.И. Дедов. – М., 2003. – 47 с.
4. Abalovich, M.А. Management of thyroid dysfunction during pregnancy and postpartum: an Endocrine Society Clinical Practice Guideline / М.А. Abalovich // J. Clin. Endocrinol. Metab. – 2007. – Vol. 92 (8 Suppl). – 147 р.
5. Pearce A. et al. Guidelines of the American Thyroid Association for the Diagnosis and Management of Thyroid Disease during Pregnancy and the Postpartum Thyroid. March 2017, 27(3): 315-389.
6. Lazarus J., Brown R.S., Daumerie C., Hubalewska-Dydejczyk A., Negro R., Vaidya B. European Thyroid Association Guidelines for the Management of Subclinical Hypothyroidism in Pregnancy and in Children Eur Thyroid J 2014;3:76-94.
7. Technical consultation for the prevention and control of iodine deficiency in pregnant and lactating women and in children less than two years old. Geneva, World Health Organization, 2007.
8. Zimmermann M.B. Iodine supplementation of pregnant women in Europe: a review and recommendations. European Journal of Clinical Nutrition. 2004;58:979-984.
9. Gregory C.O., Serdula M.K., Sullivan K.M. Use of supplements with and without iodine in women of childbearing age in the United States. Thyroid. 2009;19:1019-1020.
10. Patel A., Lee S.Y., Stagnaro-Green A., Mackay D., Wong A.W., Pearce E.N. Iodine content of the best-selling United States adult and prenatal multivitamin preparations. Thyroid. Epub 2018 Oct 30.
11. http://www.ign.org.
Подготовили Мария Арефьева, Ирина Дука
Тематичний номер «Гінекологія, Акушерство, Репродуктологія» № 1 (33), березень 2019 р.


