7 жовтня, 2019
Сучасні тренди в лікуванні синдрому полікістозних яєчників
 Синдром полікістозних яєчників (СПКЯ) – дуже поширене ендокринне порушення у жінок репродуктивного віку. Згідно з даними різних авторів, СПКЯ у загальній популяції спостерігається у 6-15% жінок. СПКЯ являє собою складний стан через його гетерогенність та невизначеність етіології. На що слід звертати увагу при веденні пацієнток із СПКЯ та якими мають бути акценти у виборі терапії даного захворювання? Відповіді на ці запитання надала завідувач кафедри акушерства, гінекології та перинатології факультету післядипломної освіти Львівського національного медичного університету ім. Данила Галицького, доктор медичних наук, професор Віра Іванівна Пирогова.
Синдром полікістозних яєчників (СПКЯ) – дуже поширене ендокринне порушення у жінок репродуктивного віку. Згідно з даними різних авторів, СПКЯ у загальній популяції спостерігається у 6-15% жінок. СПКЯ являє собою складний стан через його гетерогенність та невизначеність етіології. На що слід звертати увагу при веденні пацієнток із СПКЯ та якими мають бути акценти у виборі терапії даного захворювання? Відповіді на ці запитання надала завідувач кафедри акушерства, гінекології та перинатології факультету післядипломної освіти Львівського національного медичного університету ім. Данила Галицького, доктор медичних наук, професор Віра Іванівна Пирогова.
? Яка спільна ознака у пацієнток із діагнозом СПКЯ пубертатного періоду та що їх відрізняє одна від одної?
Спільна симптоматика СПКЯ – нерегулярний менструальний цикл (МЦ) від початку менархе. На прикладі трьох клінічних випадків можна показати проблеми, з якими стикається лікар акушер-гінеколог у своїх пацієнток, враховуючи їхній анамнез життя:
- Народилася з малою масою тіла (2600 г) на строку вагітності 39 тижнів, штучне вигодовування;
- Народилася з масою тіла 4500 г, у матері – гестаційний цукровий діабет;
- Народилася на строку вагітності 37 тижнів, у матері – СПКЯ, первинне безпліддя ендокринного ґенезу, загроза викидня у І-ІІ триместрах.
? За якими критеріями визначається нерегулярний менструальний цикл?
- У перший рік після менархе як частина пубертатного переходу:
- від 1 до 3 років після менархе: тривалість МЦ <21 або >45 днів;
- 3 роки після менархе до перименопаузи: тривалість МЦ <21 або >35 днів або <8 циклів на рік;
- Через 1 рік після менархе: >90 днів для будь-якого одного циклу;
- Первинна аменорея у віці 15 років або більше 3 років після пологів.
? Як бути в ситуації, коли підлітки мають ознаки СПКЯ, але не відповідають критеріям діагностики?
У таких підлітків «підвищений ризик» може бути розглянутий і переоцінений на етапі повної репродуктивної зрілості – до 8 років після менархе. Це включає в себе діагностику за критеріями СПКЯ при персистуючих ознаках та у тих, хто має надлишкову вагу в підлітковому віці.
? Чи можливе поєднання порушення овуляції з регулярним менструальним циклом?
Овуляторна дисфункція може спостерігатися при регулярних МЦ, і за необхідності ановуляція підтверджується за рівнем прогестерону у сироватці крові.
? З якими проблемами зазвичай звертаються пацієнтки із СПКЯ?
- Безпліддя – 75%;
- Гірсутизм – 60-90%;
- Акне – 15-35%;
- Алопеція – 10%;
- Метаболічний синдром – 80%;
- Оліго/аменорея – 70%;
- Оліго/ановуляція – 100%.
? Який найголовніший діагностичний критерій для встановлення діагнозу СПКЯ?
Більшість провідних наукових гінекологічних товариств рекомендують дотримуватися Роттердамських критеріїв для діагностики СПКЯ. Робочою групою експертів Національного інституту здоров’я США (National Institute of Health, NIH) було рекомендовано виділяти 4 фенотипи СПКЯ (клінічні варіанти), що включають такі прояви:
- Тип А: гіперандрогенія + хронічна ановуляція + полікістозні яєчники (за даними УЗД);
- Тип В: гіперандрогенія + хронічна ановуляція;
- Тип С: гіперандрогенія + полікістозні яєчники (за даними УЗД);
- Tип D: хронічна ановуляція + полікістозні яєчники (за даними УЗД).
Згідно з оновленими критеріями (NIH, 2012), діагноз СПКЯ вважається повним тільки при визначенні його клінічного варіанта, який має бути основою індивідуального лікування пацієнтки.
Поширеність СПКЯ, за даними NIH, 6-10% та 15-20% – за даними Європейського товариства репродукції людини та ембріології (ЕSHRE)/Американського товариства репродуктивної медицини (ASRM).
? Як лікувати пацієнток із СПКЯ?
Відповідно до рекомендацій ЕSHRE основні завдання терапії СПКЯ є наступними:
- Усунення симптомів андрогенізації;
- Регуляція МЦ;
- Лікування безпліддя (за бажання жінки мати дітей);
- Контрацепція;
- Захист ендометрія від гіперплазії;
- Корекція метаболічних порушень.
Важливою також є оцінка D-статусу за рівнем 25(ОН)D у сироватці крові:
– оптимальний рівень – 30-50 нг/мл;
– недостатній – 20-29 нг/мл;
– дефіцит – <20 нг/мл;
– тяжкий дефіцит – <10 нг/мл.
? Якою є роль вітаміну D у регуляції репродуктивної функції?
Відомо, що недостатність вітаміну D призводить до дефіциту статевих гормонів і сприяє порушенню співвідношенню жирозапасних (пролактин, інсулін, кортизол) і жироспалюючих (гормон росту, катехоламіни, статеві й тиреоїдні гормони) факторів. 1-α-гідроксилаза – фермент, за допомогою якого в нирках з одного із попередників вітаміну D – 25-гідроксикальциферолу утворюється 1,25(ОН)2D3 (1,25-дигідроксивітамін D3, кальцитріол) – активний метаболіт вітаміну D, через який реалізуються клінічні ефекти на різні тканини. При цьому вітамін D може діяти як напряму через зв’язок із рецепторами, так і опосередковано – через стимуляцію синтезу стероїдних гормонів (естрогену, прогестерону, тестостерону). Специфічні до активної форми вітаміну D – 1,25(ОН)2D3 – VDR-рецептори були виявлені у жінок в оваріальній тканині, ендометрії, фалопієвих трубах, а також у децидуальній оболонці та плаценті.
Відомо, що вітамін D може виступати в якості імунного регулятора під час імплантації. У ранні терміни вагітності трофобласт одночасно синтезує і відповідає на дію вітаміну D, який виявляє місцеву протизапальну реакцію й паралельно індукує ріст децидуальної тканини для успішної вагітності. Вітамін D реалізує свій потенційний ефект, впливаючи на фертильність шляхом дії як на ендометрій (його структуру й рецептивність) у безплідних, так і на біологічний матеріал (яйцеклітину) фертильних жінок-донорів, які брали участь у допоміжних репродуктивних технологіях. Також кальцитріол сприяє транспорту кальцію в плаценту, стимулює виділення плацентарного лактогену.
Таким чином, вітамін D у ролі стероїдного гормону має колосальне значення для репродуктивного здоров’я жінки.
? Яким чином дефіцит вітаміну D у репродуктивній функції може позначитися на організмі жінки?
Нестача вітаміну D може супроводжуватися наступними станами:
- Передчасне виснаження яєчників;
- СПКЯ;
- Ожиріння;
- Лейоміома матки;
- Безпліддя;
- Прееклампсія;
- Гестаційний діабет;
- Передчасні пологи;
- Бактеріальний вагіноз;
- Порушення статевого дозрівання.
? Яка роль дефіциту вітаміну D у патогенезі СПКЯ?
Дефіцит вітаміну D призводить:
- до зниження кількості стероїд-зв’язуючого глобуліну, що в результаті проявляється гіперандрогенією;
- до порушення міжклітинної концентрації кальцію, що, у свою чергу, через численні біохімічні процеси, призводить до атрезії фолікул та ановуляції.
- до зниження синтезу кальцитріолу, що, у свою чергу, підвищує рівень секреції інсуліну і як результат – інсулінорезистентність.
? Яке дозування прийому вітаміну D є оптимальним?
Єдиної думки щодо адекватних доз призначення вітаміну D під час вагітності немає, хоча його метаболізм посилюється під час вагітності та у період лактації. З моменту формування плаценти 25(ОН)D передається через плаценту, і концентрація 25(ОН)D у пуповинній крові плода корелює з його концентрацією у матері.
Рандомізоване контрольоване дослідження за участю 350 жінок різних расових і етнічних груп показало, що 4000 МО вітаміну D на день є ефективним для поліпшення стану здоров’я вагітних жінок із його дефіцитом, при цьому циркулюючий рівень 25(ОН)D сягав 40 нг/мл.
Відповідно до рекомендацій Ендокринологічного товариства (2011) усі дорослі з дефіцитом вітаміну D мають отримувати 50 000 МО на тиждень протягом 8 тижнів або еквівалентно 6000 МО/добу для досягнення у крові рівня 25(ОН)D вище 30 нг/мл із подальшою підтримуючою терапією 1500-2000 МО/добу.
Пацієнтам з ожирінням, синдромом мальабсорбції призначають більш високу дозу вітаміну D – у 2-3 рази вищу, принаймні 6000-10 000 МО/день – для лікування дефіциту та підтримання рівня 25(ОН)D вище 30 нг/мл, з подальшою підтримуючою терапією 3000-6000 МО/день.
? Які ще засоби можуть використовуватися для лікування СПКЯ?
D-кіро-інозитол – нова сучасна молекула серед препаратів інозитолу. D-кіро-інозитол синтезується в організмі з міо-інозитолу, який, у свою чергу, надходить з їжею та утворюється з глюкози.
Так, у дослідженнях S. Sacchi et al. (2018) було доведено, що D-кіро-інозитол блокує усі фактори розвитку гіперандрогенії на рівні фолікула у жінок із СПКЯ:
- протидіє стимулюючому впливу фолікулостимулюючого, лютеїнізуючого та інсуліноподібного фактора росту на клітини теки та гранульози фолікула;
- зменшує експресію генів цитохрому Р 450, ароматази СІР19А1 та рецепторів до інсуліноподібного фактора росту;
- нормалізує баланс продукування андрогенів та естрогенів клітинами фолікула яєчника.
Комплекс під торговою назвою Проталіс (виробництва Італії), який діє за рахунок усунення інсулінорезистентності, що обумовлює масу біохімічних та гормональних змін, сприяє підвищенню фертильності.
Склад комплексу Проталіс: D-кіро-інозитол – 500 мг, фолієва кислота (вітамін В9) – 200 мг, ціанокобаламін (вітамін В12) – 1,25 мкг, марганець – 1,0 мг.
Режим дозування – 2 таблетки на добу, курс – від 8 тижнів.
? Який механізм дії Проталісу?
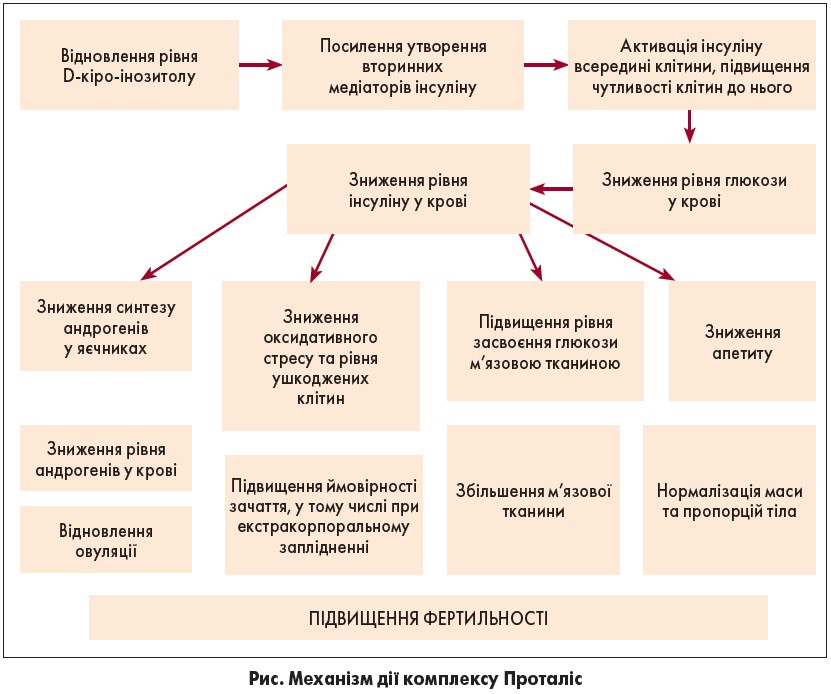
Механізм дії Проталісу полягає у відновленні рівня D-кіро-інозитолу, що спричиняє ефекти, які сприяють підвищенню фертильності (рисунок):
- посилення утворення вторинних медіаторів інсуліну;
- активація інсуліну всередині клітини, підвищення чутливості клітин до нього;
- зниження рівня глюкози у крові;
- зниження рівня інсуліну у крові;
- зниження синтезу андрогенів у яєчниках, зниження андрогенів у крові, що проявляється відновленням овуляції;
- зниження оксидативного стресу та рівня ушкоджених клітин, підвищення ймовірності зачаття, у тому числі при екстракорпоральному заплідненні;
- підвищення рівня засвоєння глюкози м’язовою тканиною, посилення м’язової тканини;
- зниження апетиту, нормалізація маси й пропорції тіла.
? Чи можливо комбінувати Проталіс з іншими препаратами?
Так, пацієнткам з СПКЯ рекомендовано здоровий спосіб життя + Проталіс + КОК (комбіновані оральні контрацептиви). Проталіс можна використовувати в різних варіантах, оскільки для пацієнток, які хочуть завагітніти, його можна використовувати у комбінації з КОК на етапі лікування, а потім – без застосування КОК. Його можна використовувати і в подальшому для профілактики метаболічних порушень.
Здоровий спосіб життя + Проталіс – це розумна альтернатива для лікування СПКЯ за наявності ризиків прийому КОК та відмови від них з боку пацієнтки. Схема прийому: 2 таблетки на добу, курс ≥6 місяців. За необхідності курс слід повторити.
? Які клінічні ефекти Проталісу?
- Нормалізація менструального циклу;
- Усунення інсулінорезистентності;
- Зниження рівня андрогенів;
- Покращення стану шкіри та волосся (лікування акне та гірсутизму);
- Нормалізація метаболізму;
- Зменшення індексу маси тіла.
Таким чином, головний клінічний ефект Проталісу – відновлення овуляції.
Підготувала Катерина Семенюк
Тематичний номер «Гінекологія, Акушерство, Репродуктологія» № 2 (34), червень 2019 р.