1 травня, 2020
Коронавірусна інфекція (COVID‑19) під час вагітності
Інформація для медичних працівників, розроблена спеціалістами Королівського коледжу акушерів та гінекологів
1. Вступ
 Нижченаведені рекомендації надаються в якості ресурсу для медичних працівників Великої Британії; вони засновані на поєднанні фактичних даних, досвіду належної практики та експертних рекомендацій. Пріоритетними напрямками є зниження передачі COVID‑19 серед вагітних і забезпечення відповідного догляду за жінками з підозрою/підтвердженим COVID‑19. Просимо взяти до уваги те, що внаслідок ситуації із захворюванням даний клінічний протокол може бути оновлений із появою нової інформації.
Нижченаведені рекомендації надаються в якості ресурсу для медичних працівників Великої Британії; вони засновані на поєднанні фактичних даних, досвіду належної практики та експертних рекомендацій. Пріоритетними напрямками є зниження передачі COVID‑19 серед вагітних і забезпечення відповідного догляду за жінками з підозрою/підтвердженим COVID‑19. Просимо взяти до уваги те, що внаслідок ситуації із захворюванням даний клінічний протокол може бути оновлений із появою нової інформації.
20 березня 2020 року Британська система з акушерського нагляду (UK Obstetric Surveillance System) запровадила проведення реєстру всіх жінок, які надійшли до лікарні з підтвердженою інфекцією COVID‑19 під час вагітності.
Даний протокол буде регулярно переглядатися, як тільки з’являтимуться нові доказові дані.
1. 1. Вірус
Вірус SARS-COV‑2 – це новий штам коронавірусу, що викликає захворювання COVID‑19; уперше ідентифікований у м. Ухань, КНР. Інші коронавірусні інфекції включають звичайну простуду (HCoV 229e, NL63, OC43 і HKU1), близькосхідний респіраторний синдром (MERS-CoV) і тяжкий гострий респіраторний синдром (SARS-CoV).
1. 2. Епідеміологія
Перші спалахи вірусної інфекції були зафіксовані у провінції Хубей у КНР наприкінці 2019 року. З тих пір Китай залишається країною з найбільшою кількістю заражених осіб. На території Європи державою, яка найбільш постраждала від COVID‑19, є Італія.
Цей документ містить дані, представлені Департаментом охорони здоров’я й соціального забезпечення Англії та Шотландії (Public Health England, Health Protection Scotland – PHE, HPS).
1. 3. Механізм передачі
Більшість випадків захворювання на COVID‑19 в усьому світі містять інформацію про передачу від людини до людини. Вірус легко виділяється з дихальних шляхів, фекалій, зараження також можливе при контакті із контамінованими поверхнями. Організаціям охорони здоров’я рекомендується застосовувати суворі заходи щодо контролю та запобігання інфекції.
Ймовірність інфікування серед вагітних жінок є нижчою, ніж у загальній популяції. Як відомо, вагітність впливає на імунну систему організму та змінює відповідь на вірусні інфекції загалом, що періодично може бути пов’язано з більш тяжким перебігом, що також стосується і COVID‑19.
Щодо вертикального механізму передачі (від матері до дитини антенатально або під час пологів), то звіти з Китаю містять висновки про відсутність таких доказів. Думки експертів сходяться в тому, що плід із низькою ймовірністю буде піддаватися впливу під час вагітності. У серії випадків, опублікованих Chen et al., було перевірено навколоплідні води, пуповинну кров, мазок із зіва новонароджених та зразки грудного молока від матерів, інфікованих COVID‑19. Усі вони підтвердили негативний результат тестування на вірус. Крім того, в іншому документі Chen et al. йдеться про результати негативного тесту при дослідженні плаценти від трьох інфікованих жінок, а також про відсутність позитивного результату тестування на коронавірус у трьох немовлят, народжених від заражених матерів. Сучасні аналізи не підтвердили присутність вірусу в секреті статевих залоз.
Наведені вище докази ґрунтуються на невеликій кількості випадків. Оскільки ситуація із захворюванням швидко змінюється, ми продовжуватимемо стежити за результатами. MBRRACE-UK розпочали централізований моніторинг заражених матерів та їхніх дітей за допомогою системи акушерського нагляду Великої Британії (UKOSS) у реальному часі; ці дані будуть включені у наступні версії протоколу.
1. 4. Вплив на матір. Симптоми захворювання
На сьогодні з’являється дедалі більше доказів того, що існує група безсимптомних носіїв або осіб із незначними симптомами, які легко поширюють інфекцію, хоча частота таких випадків невідома. Переважна більшість жінок будуть відчувати тільки легкі або помірні симптоми застуди/грипу. Кашель, лихоманка і задишка є іншими характерними скаргами. Зміни реактивності імунної системи вагітних можуть бути пов’язані з більш тяжким клінічним перебігом захворювання, хоч вагітність і не обов’язково пов’язується з більш високою сприйнятливістю до вірусних інфекцій. Особливо це стосується пізніх термінів вагітності. Серйозні ускладнення, такі як пневмонія та виражена гіпоксія, часто поширені при COVID‑19 у людей похилого віку, в осіб з імуносупресивними станами та наявними супутніми захворюваннями, такими як діабет, рак, хронічні захворювання легень. Схожі симптоми можуть виникнути у вагітних, тому їх слід негайно виявляти та лікувати. Однак абсолютні ризики є невеликими.
На даний час є один опублікований випадок COVID‑19 у жінки, якій при надходженні до лікарні на 34-му тижні гестації було проведено екстрений кесарів розтин із мертвонародженням. Її було прийнято до відділення інтенсивної терапії із поліорганною недостатністю та гострим респіраторним дистрес-синдромом, що потребував проведення екстракорпоральної мембранної оксигенації (ЕКМО). Наразі не зафіксовано випадків смерті серед вагітних жінок.
Перебіг вірусних інфекцій є індивідуальним для кожної вагітної жінки, що також залежить і від самого вірусу. Однак доцільно розглянути як приклад перебіг грипу під час вагітності: за даними досліджень, проведених в Австралії, було встановлено, що на пізньому терміні вагітності спостерігається значне зростання критичних станів порівняно з такими на ранніх термінах. При інших видах коронавірусної інфекції (SARS, MERS) ризики для матері, зокрема, зростають протягом останнього триместру вагітності. Принаймні в одному дослідженні було вказано на високий ризик передчасних пологів за медичними показаннями з боку матері на терміні після 28-го тижня.
1. 5. Вплив на плід
На сьогодні немає даних, що свідчили би про високий ризик виникнення викидня або ранньої втрати вагітності у зв’язку з COVID‑19. Звіти щодо вивчення випадків SARS та MERS на ранніх термінах вагітності не демонструють переконливої залежності між інфекцією та підвищеним ризиком викидня або втрати вагітності у ІІ триместрі.
Оскільки немає даних про внутрішньоутробне інфікування COVID‑19, наразі вважається малоймовірним вплив вірусу на розвиток плода. У даний час немає доказів того, що вірус є тератогенним.
На сьогодні існують дані про випадки передчасних пологів у жінок із COVID‑19, але досі залишається незрозумілим – мали вони тільки ятрогенний вплив чи були спонтанними. Ятрогенне розродження відбувалося переважно за материнськими показаннями, пов’язаними з вірусною інфекцією, хоча принаймні в одному звіті була надана інформація про порушення внутрішньоутробного розвитку і передчасний розрив плодових оболонок.
2. Рекомендації, які слід надати вагітним жінкам
2. 1. Загальні рекомендції
Коли ви вагітна, звістка про те, що вас віднесено до «групи підвищеного ризику щодо інфікування», очевидно, може викликати занепокоєння.
Ми би хотіли ще раз зазначити, що дотепер немає доказів того, що вагітні жінки більш сприйнятливі до зараження, ніж загальна популяція. Як відомо, у невеликої кількості жінок вагітність може вплинути на те, як організм боротиметься з тяжкими вірусними інфекціями. Цю особливість акушерки та лікарі знають уже багато років і звикли мати із цим справу.
Рішення, прийняті керівництвом, підкреслюють необхідність обмеження поширення захворювання, оскільки, якщо кількість заражених осіб різко зросте, число тяжкоінфікованих жінок теж збільшиться, і це може поставити під загрозу життя деяких вагітних.
Наші загальні поради є такими:
- Пам’ятайте, що при зараженні COVID‑19 у вас все ще може не проявитися жодних симптомів або турбуватиме легке нездужання.
- Якщо у вас розвиваються більш тяжкі симптоми або процес одужання затягується, це може вказувати на розвиток ускладнень із боку дихальної системи, що потребуватимуть посиленого нагляду. Тож при погіршенні стану слід негайно звернутися до вашого лікаря-куратора із ведення вагітності, до сімейного лікаря або Центру громадського здоров’я для отримання додаткової інформації та консультації.
2. 2. Поради щодо соціального дистанціювання та самоізоляції
Головний лікар Великої Британії заявив, що, з огляду на обмежену в даний час інформацію про те, як COVID‑19 може вплинути на вагітність, усім вагітним жінкам потрібно дотримуватися дистанції між людьми, щоб мінімізувати ризик зараження. Тож усі вагітні, незалежно від терміну гестації, повинні дотримуватися даних вказівок.
Особливу увагу слід приділити уникненню контактів із людьми, які вже захворіли на COVID‑19, або з тими, у яких наявні характерні симптоми.
Щодо дотримання соціальної дистанції та мінімізації контактів з іншими слід проявити підвищену пильність жінкам починаючи з 28-го тижня вагітності.
2. 3. Рекомендації щодо запланованих і термінових візитів у поліклініки та лікарні
Якщо на даний момент ваше самопочуття задовільне і попередня вагітність проходила без ускладнень, просимо дотримуватися наступних практичних порад:
- Якщо у вас передбачений плановий візит до лікаря в найближчі дні, будь ласка, зверніться спершу до відділення жіночої консультації для отримання детальної інформації, оскільки у план відвідування можуть бути внесені зміни у зв’язку з новими вимогами до персоналу.
- Якщо візит не заплановано в найближчий час, просимо дочекатися вказівок від лікаря-куратора.
- Незалежно від вашої особистої ситуації, просимо звернути увагу на наступні положення:
- Якщо у вас виникнуть будь-які скарги, ви, як завжди, зможете звернутися по допомогу, але зауважте, що для цього може знадобитися більше часу, ніж зазвичай.
- Якщо у вас з’явилася невідкладна проблема, що пов’язана з вагітністю, але не пов’язана з коронавірусною інфекцією, для отримання допомоги зв’яжіться зі своїм лікарем.
- Якщо у вас наявні симптоми коронавірусного захворювання, зверніться до відповідної служби, і вони організують правильне місце та час для візиту. Не слід при цьому відвідувати звичайну поліклініку.
- Вас попросять звести до мінімуму кількість контактних осіб серед оточення. Також це стосується заборони приводити із собою дітей на побачення після пологів.
- Може бути повідомлено про необхідність зменшити кількість відвідувань до пологів. Узгоджуйте ці питання безпосередньо з вашим лікарем.
У цей час особливо важливо, щоб ви допомагали персоналу лікарні піклуватися про вас. Якщо зустріч була скасована або відкладена і ви не впевнені у своєму наступному візиті, зв’яжіться з пологовим відділенням і узгодьте це питання.
3. Рекомендації для всіх акушерських служб щодо догляду за вагітними жінками
Оскільки захворювання поширюється дуже швидко, може знадобитися реорганізація служб. У даний час ми рекомендуємо наступне:
- Догляд за вагітними та жінками в післяпологовому періоді є надзвичайно важливим, тому принципи надання допомоги потрібно планувати на рівні з іншими основними службами.
- Жінки повинні бути поінформовані щодо планової допологової допомоги, якщо вони не дотримуються поточних рекомендацій щодо самоізоляції та мають симптоми тривалого кашлю або лихоманки.
- Підрозділи повинні розглянути можливість теле- та відеоконференцій і вирішити, які призначення можуть проводитися дистанційно. Найближчим часом з’являться нові вказівки.
- Ведення обліку, як і раніше, має першочергове значення.
- Рекомендовано використовувати електронні реєстраційні системи, і в тих випадках, коли є можливість віддаленого доступу для персоналу та пацієнтів, їх робота має бути прискорена. При особистій зустрічі із жінкою одночасний запис в електронному форматі сприятиме проведенню дистанційних консультацій у подальшому.
- Підрозділи повинні призначити групу клініцистів для координації нагляду за жінками, змушеними пропускати відвідування поліклініки у зв’язку із самоізоляцією. Натомість жінки повинні мати можливість повідомити про свою самоізоляцію за наявними у них телефонними номерами. Згодом призначення мають бути переглянуті на предмет терміновості або ж відкладені.
- За наявності у жінки симптомів (якщо стан не погіршується) прийом може бути відкладений на 7 днів.
- Для жінок, які перебувають у самоізоляції через те, що в когось із їхнього найближчого оточення є можливі симптоми COVID‑19, візит слід відтермінувати на 14 днів.
- Підрозділи повинні мати налагоджену систему виявлення жінок, що пропустили планові візити. Слід зв’язатися з тими, у кого прийом затримується більш ніж на 3 тижні, а також із пацієнтками, які мають малих дітей, що часто хворіють.
- Необхідним може бути складання індивідуального плану для тих жінок, які потребують частого спостереження.
4. Рекомендації щодо надання допомоги вагітним жінкам із підозрою або підтвердженим COVID‑19
Наступні поради головним чином стосуються ведення вагітності у ІІ-ІІІ триместрах. Поради жінкам у І триместрі передбачають дотримання превентивних загальних заходів профілактики та діагностики інфекції.
4. 1. Загальні рекомендації щодо надання послуг вагітним жінкам
Вагітним жінкам уряд рекомендує скоротити соціальні контакти, враховуючи потенційні ризики, спричинені поширенням COVID‑19. З огляду на багаторічний досвід, безпека матері й дитини під час вагітності та пологів посідає перше місце. Таким чином, більшість заходів із допологового та післяпологового нагляду слід розглядати як найважливішу допомогу, і жінок слід заохочувати до участі в ній, не забуваючи при цьому про умову зводити до мінімуму контакти з іншими особами.
За доступності спілкування з лікарем у режимі аудіо-/відеозв’язку ми рекомендуємо застосовувати його на практиці. Проте слід зауважити, що це можливо лише за умови, коли жінка не потребує обстеження або тестування.
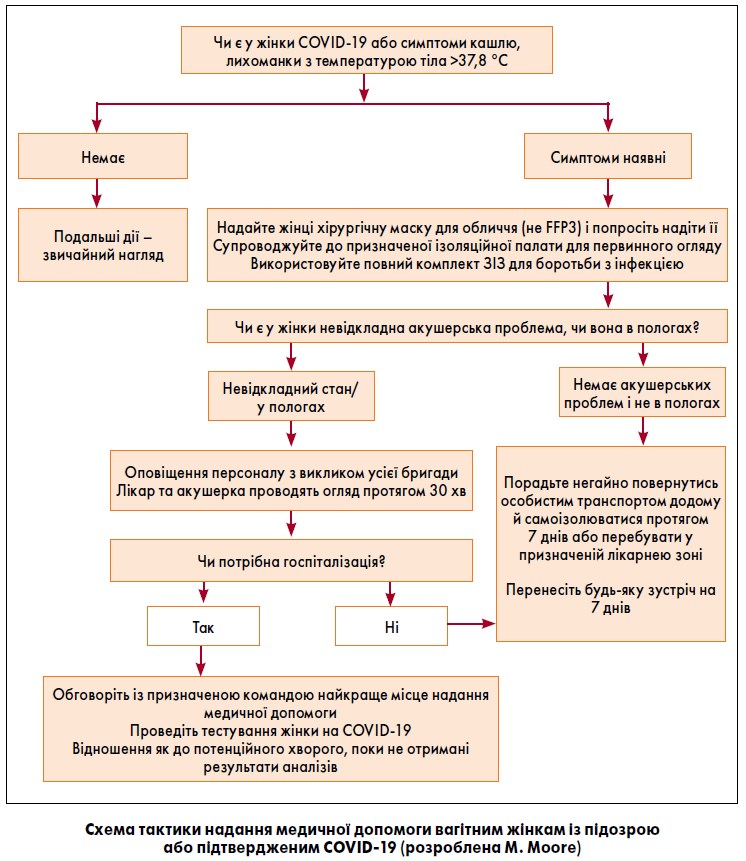
4. 2. Загальні рекомендації щодо надання медичної допомоги жінкам із підозрою або підтвердженим COVID‑19, для яких відвідування лікарні є обов’язковим (схема)
Наступні рекомендації стосуються всіх випадків відвідування лікарень/поліклінік жінками з підозрою або підтвердженим COVID‑19:
- Жінкам слід рекомендувати за можливості користуватися приватним транспортом або звернутися за телефоном гарячої лінії для отримання відповідної консультації. Якщо потрібно викликати бригаду швидкої допомоги, то оператора слід поінформувати про те, що жінка в даний час знаходиться у самоізоляції із приводу підозри на COVID‑19.
- Обов’язково слід попросити жінок – ще до надходження до стаціонару – попередити співробітників пологового будинку про свій стан.
- Персонал, який надає допомогу, повинен використовувати засоби індивідуального захисту (ЗІЗ) згідно з місцевими протоколами.
- Зустріч жінок біля входу в пологове відділення здійснює персонал, одягнений у відповідні ЗІЗ, а також для них передбачені хірургічні маски для обличчя (але не маски типу FFP3).
- Жінки мають бути негайно доправлені в ізольовану палату, придатну для проведення більшої частини медичних маніпуляцій під час їх перебування в лікарні.
- В ізольованих палатах має бути передбачений шлюз (передня камера) (для вдягання і знімання костюмів, ЗІЗ) та власний санітарний вузол.
- Доступ у бокс повинен мати тільки медичний персонал, а кількість відвідувачів слід звести до мінімуму.
- Слід прибрати з палати непотрібні предмети до прибуття жінки.
- Всі задіяні зони після використання підлягають ретельному очищенню відповідно до вимог місцевого протоколу.
4. 3. Рекомендації щодо звернень вагітних, у яких не підтверджений COVID‑19, але наявні симптоми, що вказують на можливу інфекцію
У пологових відділеннях, що мають вільний вхід для пацієнтів та відвідувачів, необхідно якомога швидше налагодити систему раннього виявлення потенційних випадків захворювання, щоб запобігти передачі можливої інфекції іншим пацієнтам та персоналу. Такі заходи слід провести в першій точці контакту (біля входу або на рецепції) і до надходження пацієнтки у відділення допологової підготовки.
Служби повинні дотримуватися чітких вказівок, і за наявності у жінки підозри на COVID‑19 їй слід провести тестування. Поки не будуть доступні результати аналізів, пацієнти оцінюються як потенційно заражені.
Вагітні жінки можуть перебувати у відділені за показаннями з боку вагітності та мати симптоми, що нагадують клінічну картину при COVID‑19. У ситуації, коли симптоми вагітності збігаються із симптомами COVID‑19, може виникнути плутанина (наприклад, лихоманка з передчасним розривом плодових оболонок). У випадках невизначеності зверніться за додатковою консультацією, а при невідкладних станах дійте за алгоритмом як у випадку із зараженими на COVID‑19, доки не отримаєте остаточні результати аналізів.
Якщо вагітна жінка відвідує акушерське відділення з підозрою або підтвердженим у неї COVID‑19, персонал повинен діяти відповідно до вимог IPC (Infection prevention and control). Вони передбачають транспортування жінки до ізоляційного боксу та надання належних ЗІЗ. Звичайно, така ситуація є трудомісткою і стресовою як для пацієнтів, так і для медичних працівників. Після дотримання заходів IPC акушерська допомога розглядається як пріоритетна. Не відкладайте її, щоб перевірити у пацієнтки наявність інфекції.
Подальший нагляд – до отримання негативного результату тесту – має продовжуватися як у жінки з підтвердженим діагнозом COVID‑19.
4. 4. Рекомендації щодо планових візитів вагітних із підозрою або підтвердженим COVID‑19 на етапі антенатальної допомоги
Планові призначення (УЗД, пероральний тест на толерантність до глюкози, додаткові призначення) жінкам із підозрою/підтвердженим COVID‑19 слід відкласти на час рекомендованого періоду самоізоляції. За умови наявності обов’язкових попередніх показань до планового візиту (спостереження за результатами медикаментозної терапії, медична допомога особам із групи ризику), необхідно оцінити потенційні ризики/переваги.
Рекомендовано організувати місцеві канали зв’язку для старших співробітників пологових будинків, щоб вони могли перевіряти і координувати пропущені зустрічі через підозру або підтвердження COVID‑19.За умови коли акушерська допомога не може бути відкладена до закінчення рекомендованого періоду ізоляції, заходи профілактики в боротьбі з інфекцією мають бути організовані на місцях для полегшення нагляду за хворими. Вагітним жінкам, які перебувають у самоізоляції й потребують відвідування спеціаліста, слід зв’язатися з місцевим координатором для узгодження термінових візитів/скринінгу, бажано наприкінці робочого дня.
При використанні ультразвукового обладнання після застосування його потрібно знезаражувати відповідно до вимог протоколу.
4. 5. Рекомендації щодо позапланових/невідкладних звернень вагітних із підозрою або підтвердженим COVID‑19 на етапі антенатальної допомоги
У відділенні жіночої консультації жінкам на ранньому терміні вагітності мають надаватися рекомендації по телефону, якщо в них є така можливість. Якщо ситуація вимагає обговорення зі старшим співробітником, який одразу недоступний, слід організувати можливість зворотного телефонного дзвінка.
Місцеві протоколи необхідні для того, щоб після надходження до відділення жінки з підозрою або підтвердженим COVID‑19 були ізольовані, а заходи щодо використання ЗІЗ для персоналу (див. п. 4.1) були вжиті відповідно до вимог.
В іншому випадку медична або акушерська допомога має надаватися згідно з чинними правилами.
4. 6. Надання медичної допомоги вагітним, в яких розвиваються симптоми COVID‑19 під час перебування у стаціонарі (допологовий, післяпологовий етапи)
Орієнтовний інкубаційний період становить 0‑14 днів (у середньому – 5‑6 днів); отже, захворювання в інфікованих жінок може протікати безсимптомно або із розвитком клініки через певний проміжок часу.
Цей факт повинні знати всі медичні працівники, й особливо ті, хто регулярно контактує і визначає життєві показники пацієнта (наприклад, фельдшери). У загальному доступі є клінічні рекомендації щодо дій та оцінки стану пацієнта у разі появи в нього нових респіраторних симптомів або лихоманки нез’ясованого ґенезу з температурою тіла вище 37,8 °C.
4. 7. Надання медичної допомоги вагітним із підозрою/підтвердженим COVID‑19, які перебувають у періоді пологів
4. 7. 1. Рекомендації щодо звернень вагітних, у яких розпочалися пологи
Усім жінкам слід рекомендувати звертатися до лікарні при перших ознаках початку пологів. Жінок із легкими симптомами COVID‑19 можна заохочувати залишатися вдома у першому періоді пологів (латентна фаза) згідно зі стандартною практикою.
Якщо плануються домашні пологи, потрібно обговорити із жінкою, що існує потенційно високий ризик виникнення порушень стану дитини, народженої від інфікованої COVID‑19 матері (як це відзначалося у дев’яти жінок у Китаї). Також слід порадити народжувати в лікарняних умовах, адже саме там новонароджений перебуватиме під наглядом медиків, включно зі здійсненням постійного електронного моніторингу стану плода.
До даного протоколу можуть вноситися зміни при появі нових доказових даних.
Коли жінка вирішує звернутися до пологового відділення, застосовуються загальні рекомендації щодо відвідування лікарні (див. п. 4.1).
Після переведення до ізоляційної палати слід провести повне обстеження матері та плода:
- Для оцінки ступеня вираженості симптомів COVID‑19 команда медичних фахівців повинна дотримуватись мультидисциплінарного підходу.
- Спостереження за станом матері включає моніторинг температури тіла, частоти дихання та рівня сатурації.
- На етапі власне пологів передбачено надання стандартної допомоги.
- Моніторинг функціонального стану плода здійснюється за допомогою кардіотокографії.
- У двох серіях випадків із Китаю були представлені дані загалом 18 вагітних жінок, інфікованих COVID‑19, та 19 немовлят (одна пара близнюків), у яких зареєстровано 8 випадків порушень із боку плода. Враховуючи відносно високий рівень внутрішньоутробних ускладнень, на сьогоднішній день рекомендовано проведення постійного електронного моніторингу плода під час пологів у всіх жінок, які захворіли на COVID‑19.
- Якщо у жінки є ознаки сепсису, обстеження та лікування слід проводити відповідно до чинних рекомендацій RCOG при сепсисі під час вагітності, а також необхідно розглядати зараження COVID‑19 як імовірну причину для його розвитку та діяти, спираючись на вказівки протоколу.
Якщо немає сумнівів щодо стану матері чи дитини, жінкам, яким зазвичай рекомендують повернутися додому й очікувати початку пологів, все ж можна порадити це зробити за наявності відповідних засобів для транспортування.
Жінок слід проінформувати щодо скарг, на які слід звернути увагу; додатково потрібно розповісти про симптоми, що можуть призвести до погіршення стану (наприклад, утруднене дихання), пов’язаного із COVID‑19.
Якщо пологи розпочалися, то надання допомоги слід продовжувати в тій самій ізоляційній палаті.
4. 7. 2. Особливості ведення пологів
Наступні положення стосуються жінок із передчасними або індукованими пологами:
- Коли жінка з підозрою/підтвердженим COVID‑19 надходить до родильної зали, увесь персонал команди повинен бути поінформований: анестезіолог, акушерка, неонатолог, медсестри, інфекціоністи.
- Слід докласти зусиль, щоб мінімізувати кількість персоналу, який входить до приміщення, а місцеві підрозділи повинні розробити план роботи для співробітників у випадку невідкладної ситуації.
- Є дані про інфікування в домашніх умовах. Таким чином, до безсимптомних партнерів слід відноситись як до потенційно заражених, просити вдягати маску й часто мити руки. Якщо в партнера наявні клінічні симптоми, він повинен бути ізольований. Це також потрібно враховувати й на етапі планування вагітності.
- Спостереження за станом матері слід продовжувати відповідно до стандартної практики. Цільові значення для кисневої терапії намагайтеся підтримувати на рівні сатурації >94%.
- У даний час немає доказів, які б вказували на переваги одного способу народження над іншим, і тому це потрібно детально обговорювати із жінкою, беручи до уваги її уподобання та медичні показання до втручання. Наявність COVID‑19 не має впливати на спосіб народження, якщо тільки стан жінки та дихальні показники не вимагають термінового розродження. На сьогодні не зафіксовано випадків позитивного результату тестування на COVID‑19 вагінальних виділень.
- Слід уникати використання басейнів при народженні в лікарні для осіб із підозрою або підтвердженим захворюванням, враховуючи неможливість використання належних засобів захисту медичного персоналу під час пологів у воді та ризику зараження через фекалії.
- Немає доказів того, що епідуральна, спінальна або загальна анестезія є протипоказаною за наявності коронавірусної інфекції. Епідуральне знеболення можна рекомендувати перед або на початку пологів жінкам із підозрою/підтвердженим COVID‑19, щоб мінімізувати потребу в загальній анестезії при виникненні екстреної ситуації.
- Немає жодних доказів того, що застосування ентоноксу є аерозоль-генеруючою процедурою (АГП).
- Ентонокс слід застосовувати разом із мікробіологічним фільтром індивідуально для кожного пацієнта. Це стандартна практика в акушерських відділеннях Великої Британії.
- У разі погіршення симптомів у жінки зверніться до п. 4.8 для отримання додаткових рекомендацій і проведіть індивідуальну оцінку ризиків та переваг щодо продовження пологів, а також доцільності переходу до екстреного кесаревого розтину, якщо це може допомогти реанімувати пацієнтку.
- Якщо проведення кесаревого розтину або інших оперативних втручань є необхідним, дотримуйтеся вказівок п. 4.7.4. Для кесаревого розтину 1-ї категорії ургентності використання ЗІЗ пацієнтами займає багато часу. Це може вплинути на рішення про спосіб розродження, але це потрібно зробити. Жінку та її родину слід повідомити про можливе відтермінування.
- Слід прийняти індивідуальне рішення щодо скорочення тривалості другої стадії пологів за допомогою планових інструментальних методів у жінок із симптомами виснаження та гіпоксії.
- З огляду на відсутність доказів може розглядатися питання про перерізання пуповини не одразу після народження, якщо відсутні інші протипоказання. Всі необхідні маніпуляції слід проводити як зазвичай, поки пуповина ще пульсує.
4. 7. 3. Поради щодо використання засобів індивідуального захисту при пологах
ЗІЗ, необхідні медичним працівникам, які доглядають за жінкою із підозрою/підтвердженим COVID‑19, що перебуває в пологах (включаючи оперативні втручання), мають складатися з рукавичок, фартуха, халата, хірургічної маски, стійкої до рідини (FRSM), та екрана для захисту очей. Таку ситуацію необхідно враховувати, приймаючи рішення про те, які ЗІЗ мають надаватися медичним працівникам при нагляді за жінкою.
Пологи передбачають тісний контакт із акушеркою протягом багатьох годин. В потужному періоді насправді зростає ризик зараження для оточуючих саме через передачу повітряно-крапельним шляхом. Однак, як повідомляє PHE, до АГП не слід відносити потуги, використання ентонокса, вагінальні пологи або проведення провідникової анестезії. Єдиною маніпуляцією, що належить до АГП, є проведення інтубації при загальній анестезії (наприклад, кесарів розтин 1-ї категорії). Таким чином, ЗІЗ, що запобігають поширенню вірусу через повітря, є обов’язковими (рукавички, фартух, хірургічна маска, стійка до рідини, захисні окуляри), але не фільтрувальна маска рівня 3 (FFP3).
Народження шляхом кесаревого розтину: рівень ЗІЗ, необхідних медичним працівникам, які наглядають за жінкою з COVID‑19, що перенесла кесарів розтин, має визначатися виходячи з ризику необхідності застосування загальної анестезії. Інтубація при загальній анестезії – це АГП, що значно збільшує ризик передачі коронавірусу серед медичного персоналу. Регіонарна анестезія (спінальна, епідуральна) не відноситься до АГП.
У випадку планового кесаревого розтину під загальною анестезією весь персонал операційної бригади повинен мати повний комплект ЗІЗ, включаючи фільтрувальну маску рівня 3 (FFP3). При нетерміновому кесаревому розтині (4-ї категорії і деякі випадки 3-ї категорії), коли запланована провідникова анестезія, ймовірність проведення загальної анестезії дуже мала, оскільки немає обмежень у часі. У цій ситуації не потрібно, щоб увесь персонал був присутній при проведенні регіонарного знеболення. Таким чином, операційна бригада медиків має бути повністю забезпечена ЗІЗ, FRSM та захисним екраном для очей (щоб уникнути зараження повітряно-крапельним та контактним шляхом).
Існує невелика частота випадків, коли провідникова анестезія виявляється неефективною й потрібно переходити до загальної. До початку роботи весь персонал має бути оснащений ЗІЗ. Для прикладу, є ситуації, коли епідуральна анестезія виявилася неефективною і слід переходити до негайного розродження шляхом кесаревого розтину.
Ця рекомендація буде оновлюватися з появою нових доказових даних.
Реанімаційні заходи/відсмоктування слизу необхідні близько 10% новонароджених. На нашу думку, такі маніпуляції ймовірно належать до АГП, проте остаточних роз’яснень очікуємо від RCPCH/BAPM (The Royal College of Paediatrics and Child Health/British Association of Perinatal Medicine, Королівський коледж педіатрії та здоров’я дитини/ Британська асоціація перинатальної медицини). Однак на даний момент немає надійних доказів щодо вертикальної передачі або присутності вірусу в навколоплідній рідині. Тому при інтубації дитини, народженої від інфікованої матері, вірус не повинен поширюватися під час проведення процедури. У цій ситуації ЗІЗ є необхідними при вході до приміщення, але використання маски FFP3 не обов’язкове, оскільки очікується, що новонароджений не заражений COVID‑19. Ця рекомендація буде оновлена залежно від появи додаткових доказів та роз’яснень.
4. 7. 4. Загальні поради для акушерського персоналу
- Планові процедури з інфікованими пацієнтками мають бути заплановані наприкінці, якщо є така можливість.
- Позапланові процедури мають проводитися в іншому операційному приміщенні, що дає можливість провести знезараження після них (рекомендації PHE/HPS).
- Кількість персоналу в операційній має бути зведена до мінімуму, усім необхідно користуватися відповідними ЗІЗ.
- Увесь персонал (включаючи неонатологів, санітарів) повинен пройти навчання із правил користування ЗІЗ, щоб забезпечити цілодобове використання в екстрених ситуаціях та нівелювати можливі затримки. Анестезіологічне забезпечення для жінок із підозрою/підтвердженим COVID‑19 має відповідати положенням чинних протоколів [https://icmanaesthesiacovid 19.org/airway-management] для акушерського знеболення та реанімаційних заходів загалом.
- Відділення повинні розглянути можливість проведення симуляційних тренувань для підготовки персоналу, формування впевненості та виявлення проблемних питань.
4. 7. 5. Плановий кесарів розтин
Якщо жінки з підозрою/підтвердженим COVID‑19 мають заплановані призначення для доопераційної підготовки до кесаревого розтину, слід провести індивідуальну оцінку стану пацієнтки й визначитися, чи безпечно відкласти операцію, щоб мінімізувати ризик зараження інших жінок, медичних працівників та новонароджених.
У випадку коли відтермінування планової операції є небезпечним для здоров’я жінки, слід дотримуватися загальних положень щодо надання допомоги вагітним із підозрою/підтвердженим COVID‑19 (див. п. 3.1).
Ведення пологів шляхом виконання планового кесаревого розтину здійснюється відповідно до вимог стандартних протоколів.
4. 7. 6. Планова індукція пологів
Як і у випадку кесаревого розтину, потрібно провести індивідуальну оцінку щодо терміновості планової індукції пологів у жінок із легкими симптомами, підозрою або підтвердженим COVID‑19. Якщо індукцію не можна відкласти, то загальні рекомендації для персоналу, що надає допомогу госпіталізованим жінкам із підозрою/підтвердженим COVID‑19, мають бути повністю виконані (див. п. 4.1). Жінок потрібно направити до ізоляційного боксу, де вони повинні знаходитися протягом усього перебування в лікарні.
4. 8. Додаткові роз’яснення щодо вагітних із підтвердженим COVID‑19 та симптомами середнього/тяжкого ступеня
Наступні рекомендації застосовуються додатково до тих, що зазначені для вагітних із відсутністю/помірними симптомами.
4. 8. 1. Надання медичної допомоги жінкам, госпіталізованим під час вагітності (не під час пологів)
Для вагітних, які потрапили до лікарні з погіршенням симптомів та підозрою/підтвердженою інфекцією COVID‑19, застосовуються наступні вказівки.
- Міждисциплінарна зустріч для обговорення у складі лікаря-куратора, інфекціоніста (якщо можливо), акушера, анестезіолога, відповідального за акушерську допомогу, має бути організована якомога швидше після госпіталізації. Висновки та подальші дії слід обговорити з жінкою. Потрібно вирішити наступні питання:
– Основні пріоритети в наданні медичної допомоги жінці;
– Найбільш відповідне місце для перебування (наприклад, відділення інтенсивної терапії, ізоляція в інфекційному відділенні або іншій спеціалізованій палаті тощо);
– Детальне обговорення перебігу вагітності, зокрема стану дитини.
- Пріоритетним напрямком у наданні медичної допомоги є стабілізація стану за допомогою стандартної підтримуючої терапії. На момент публікації не було створено нових рекомендацій щодо підтримуючої терапії дорослим із діагнозом COVID‑19, проте важливу інформацію опублікувала Всесвітня організація охорони здоров’я.
- Особливо важливі роз’яснення щодо допомоги вагітним:
– Необхідно проводити рентгенологічні дослідження так само, і як у невагітних жінок; це стосується рентгенографії та комп’ютерної томографії (КТ) органів грудної порожнини. Така діагностика (особливо КТ грудної клітки) має важливе значення для оцінки стану хворого на COVID‑19 і повинна проводитися за показаннями й не затримуватися через можливі ризики для плода. Захист живота може застосовуватися відповідно до стандартних положень протоколу.
– Моніторинг частоти серцевих скорочень плода слід оцінювати індивідуально, беручи до уваги гестаційний термін та стан матері. Якщо є показання з боку плода до термінового розродження, потрібно діяти згідно із протоколом, доки стан матері не стабілізується.
– Стабілізування стану матері перед пологами є пріоритетним завданням, так як і при інших невідкладних станах (наприклад, виражені симптоми прееклампсії).
– Індивідуальні ризики для конкретного випадку мають бути розглянуті мультидисциплінарною групою з метою визначення, який спосіб є оптимальним для родорозрішення, чи можуть знадобитися реанімаційні заходи, чи є серйозна загроза для плода. Індивідуальна оцінка має враховувати: стан матері, стан плода, потенційні ризики в післяпологовому періоді. Пріоритетним при цьому завжди має бути благополуччя матері.
– Немає жодних переконливих доказів, які би вказували на те, що стероїдна терапія, яка зазвичай показана для дозрівання легень плода, має негативний вплив у контексті захворювання на COVID‑19. Тому слід вводити кортикостероїди за показаннями. Як і завжди, термінові пологи не є причиною відмови для введення кортикостероїдів.
4. 8. 2. Надання медичної допомоги жінкам в інтранатальному періоді
- На додаток до рекомендацій, наданих у пп. 4.8 та 4.9.1, у жінок із захворюванням на COVID‑19 середнього та тяжкого ступеня, які потребують допомоги в інтранатальному періоді, також рекомендується наступне:
- Команду неонатологів потрібно заздалегідь поінформувати про переведення дитини, народженої інфікованою жінкою.
- При виборі способу народження також слід приймати індивідуальне рішення на підставі відсутності протипоказань до будь-якого методу, крім пологів у воді (див. вище). За наявності показань із боку матері/плода до кесаревого розтину його проводять згідно із протоколами загальної практики.
- Згідно з опублікованими даними про 26 жінок із захворюванням на COVID‑19 середнього та тяжкого ступеня й наявним гострим респіраторним дистрес-синдромом, потрібно проводити щогодинний контроль кількості введеної та виведеної рідини, спрямований на досягнення нейтрального водного балансу. Таким чином можна уникнути перенасичення організму рідиною під час пологів.
4. 9. Рекомендації щодо ведення післяпологового періоду
4. 9. 1. Неонатальний догляд
Існує обмежене число даних, у яких ішлося би про правила ведення новонароджених у постнатальному періоді, матері яких у ІІІ триместрі вагітності виявилися зараженими COVID‑19. Немає жодних доказів (антенатального) вертикального механізму передачі коронавірусу станом на 20 березня 2020 року. Натомість ЗМІ повідомляють, що така інформація є помилковою.
Згідно з опублікованими даними, китайські фахівці радять окремо ізолювати заражену матір та її дитину протягом 14 днів. Однак такими превентивними заходами щодо матері та здорової дитини не слід зловживати й не забувати про потенційний негативний вплив відлучення новонародженого від матері. Враховуючи вищеописані факти, ми радимо, щоб жінка та здорове немовля, які не потребують особливого догляду, перебували разом у ранньому постнатальному періоді.
Неонатологам рекомендується обговорити ризики/переваги із сім’єю, враховуючи індивідуальні особливості дитини. Ми наголошуємо, що дані вказівки можуть змінюватися з огляду на появу нових доказів.
Догляд за дітьми, народженими від матерів із підтвердженим COVID‑19, має здійснюватися згідно з рекомендаціями RCPCH.
4. 9. 2. Годування немовлят
Результати тестування на COVID‑19 зразків грудного молока виявилися негативними в шести дослідженнях (КНР); однак, враховуючи малу кількість випадків, ці докази слід трактувати з обережністю. Основним фактором ризику для немовлят на грудному вигодовуванні є тісний контакт із матір’ю, через що існує велика ймовірність передачі інфекції повітряно-крапельним шляхом. Спираючись на отримані дані, ми підкреслюємо, що користь від грудного вигодовування переважає будь-які потенційні ризики передачі вірусу через грудне молоко. З матір’ю слід детально обговорити можливі ризики та переваги грудного вигодовування, враховуючи безпосередню близькість дитини. До цих положень можуть бути внесені зміни.
Жінкам, які бажають годувати грудьми, рекомендуємо дотримуватися чітких вказівок, що допоможуть запобігти зараженню дитини:
- Ретельно мийте руки перед взаємодією з дитиною, молоковідсмоктувачем або пляшечками для годування.
- Уникайте кашлю/чхання під час годування або під час перебування дитини поруч із вами.
- За можливості вдягайте маску на обличчя під час годування.
- Дотримуйтеся рекомендацій щодо очищення молоковідсмоктувача після кожного використання.
- Розгляньте питання, хто з вашого здорового оточення зможе допомогти з годуванням немовляти.
Жінкам, які годують сумішшю або молоком із пляшечки, рекомендується суворо дотримуватися правил стерилізації. Якщо під час перебування в лікарні жінка виявила бажання годувати грудним молоком, слід використовувати молоковідсмоктувач.
4. 9. 3. Повторна госпіталізація
Усім матерям та дітям, які потребують повторної госпіталізації для надання післяпологової акушерської або неонатальної допомоги в період самоізоляції у зв’язку з підозрою чи підтвердженням COVID‑19, рекомендується заздалегідь зателефонувати в місцеве відділення й діяти відповідно до вказівок, описаних у п. 4.1. Місце госпіталізації буде залежати від необхідного рівня надання медичної допомоги для матері чи дитини.
5. Поради службам, що наглядають за жінками, які потребують ізоляції через наявність симптомів або перебувають на етапі відновлення після підтвердженого COVID‑19
5. 1. Антенатальна допомога вагітним після підтвердження у них COVID‑19
Планова допологова допомога, яка припадає на період самоізоляції, має надаватися після закінчення його терміну. Ніяких додаткових тестів проводити не потрібно.
Якщо у жінки попередній результат тестування на COVID‑19 виявився негативним, наявність у неї характерної симптоматики дає підстави запідозрити хворобу.
Подальша антенатальна допомога має бути організована після закінчення періоду самоізоляції внаслідок інфікування.
Рекомендується проведення УЗД для спостереження за розвитком плода через 14 днів після зникнення симптомів гострого захворювання. Хоча на сьогодні немає доказів, що COVID‑19 є фактором ризику затримки росту плода (ЗРП), у більш ніж половини (2/3) вагітних із SARS спостерігались ознаки ЗРП, а відшарування плаценти відзначалось у випадку із MERS, тому проведення УЗД є абсолютно виправданим.
6. Рекомендації з охорони праці для медичних працівників та вагітних під час пандемії COVID‑19
Для всіх у Великій Британії діють вказівки про необхідність соціального дистанціювання, зменшення взаємодії між людьми, щоб зупинити поширення коронавірусу (COVID‑19).
Останні положення рекомендують вагітним жінкам до 28-го тижня (у І‑ІІ триместрах вагітності), які не мають супутніх захворювань, дотримуватися таких самих вказівок щодо дистанції між людьми, що рекомендовані для загальної популяції. За умови дотримання запобіжних заходів щодо дистанції в робочому середовищі на рівні з колегами, вагітні жінки (до 28-го тижня) можуть продовжувати працювати.
Однак вагітні в терміні >28 тижнів (ІІІ триместр) і ті, хто має супутні захворювання (порушення з боку серця, легень), можуть важче переносити хворобу, тому їм настійно рекомендується дотримуватися соціальної дистанції та з обережністю розглядати питання щодо праці.
У даному протоколі надаються вказівки вагітним жінкам, які працюють у медичних установах, щодо обмеження контактів з іншими людьми. Деякі з цих порад також стосуються вагітних із іншим професійним спрямуванням.
6. 1. Медичні працівники з терміном вагітності до 28 тижнів
Медичним працівникам неможливо повністю уникнути роботи з пацієнтами із COVID‑19. Як і для всього медичного персоналу, використання ЗІЗ та оцінка ризиків відповідно до чинних рекомендацій забезпечать вагітним медичним працівникам захист від інфекції. Можливість проведення швидкого тестування на COVID‑19 суттєво допоможе в організації роботи з надання допомоги, а дані рекомендації будуть оновлені належним чином, коли такі тест-системи будуть загальнодоступними.
Деякі робочі зони (наприклад, операційні зали, палати інтенсивної терапії) несуть більш високий ризик зараження для вагітних жінок через підвищену кількість АГП. Більш детально про це йдеться у публікації «Guidance on Infection Prevention and Control». Під час догляду за пацієнтами з підозрою/підтвердженим COVID‑19 всім медичним працівникам у цих установах рекомендується використовувати належні ЗІЗ. Там, де це можливо, вагітним жінкам рекомендується уникати роботи з такими хворими.
6. 2. Медичні працівники з терміном вагітності більше 28 тижнів або із супутніми захворюваннями
Вагітним жінкам після 28-го тижня гестації або за наявності супутніх захворювань, таких як хвороби серця або легень, рекомендується більш обережний підхід щодо організації робочого графіка. Жінки цієї категорії повинні працювати вдома, якщо це можливо, уникати взаємодії з будь-ким, хто має симптоми COVID‑19, і значно зменшити непотрібні соціальні контакти. Для багатьох медичних працівників такі дії можуть вимагати складання гнучкого робочого графіка – наприклад, проведення консультацій у режимі аудіо-/відеозв’язку або взяття на себе адміністративних обов’язків. Всі роботодавці у сфері охорони здоров’я повинні розглянути питання про те, як максимізувати потенціал для роботи вдома.
Співробітники цієї групи ризику, які вирішили й надалі виходити на роботу, не повинні бути задіяні у догляді за пацієнтами. Керівництво може заохотити цих працівників до інших видів діяльності, таких як навчання або підготовка кадрів.
Ці заходи дозволять багатьом вагітним медичним працівникам продовжувати свою активну професійну діяльність до початку відпустки у зв’язку з вагітністю та пологами.
Переклад з англ. Наталі Довбенко
За матеріалами https://www.rcog.org.uk
Версія 4: опубліковано 21 березня 2020 р.