16 листопада, 2016
Терапевтичні заходи при лактазній недостатності в дітей грудного віку

Лактазна недостатність (ЛН), в основі якої лежить порушення розщеплення лактози в тонкій кишці ферментом лактазою, істотно поширена й зустрічається майже у всіх вікових групах. Поширеність ЛН неоднакова в різних регіонах земної кулі: Швеція, Данія – 3%, Фінляндія, Швейцарія – 16%, Англія – 20-30%, Франція – 42%, країни Південо-Східної Азії, афроамериканці США – 80-100%, європейська частина Росії – 16-18% (Ю.Г. Мухина и соавт., 2003; M.B. Heyman, 2006).
Особливе значення проблема ЛН має в ранньому дитинстві, оскільки лактоза складає приблизно 80-85% вуглеводів грудного молока (О.Г. Шадрін та співавт., 2011; Ю.В. Марушко та співавт. 2012; М.Г. Ипатова и соавт., 2013).
Лактазна недостатність, відповідно до міжнародної класифікації, поділяється на первинну та вторинну (M.B. Heyman, 2006; Ю.Г. Мухина, 2003).
Первинна лактазна недостатність зумовлена зниженням активності лактази при збереженому ентероциті. Розрізняють такі форми первинної ЛН: вроджена (генетично детермінована), транзиторна (недоношених та незрілих до моменту народження дітей), конституціональна (дорослого типу).
Вторинна лактазна недостатність характеризується зниженням активності лактази внаслідок пошкодження ентероциту, яке має місце при інфекційному, алергічному (у тому числі при непереносимості білків коров’ячого молока) чи іншому запальному процесі в кишечнику, при атрофічних змінах слизової оболонки кишки. Також можливе зменшення кількості ентероцитів (атрофія слизової оболонки, тривале повне парентеральне харчування або зменшення загальної довжини тонкої кишки – при синдромі короткої кишки).
За ступенем виразності ЛН поділяється на часткову (гіполактазія) та повну (алактазія).
Коди за МКХ-Х10:
- Е73.0 – вроджена недостатність лактази;
- Е73.1 – вторинна недостатність лактази;
- Е73.8 – інші види непереносимості лактази.
Особливості патогенезу ЛН
Лактоза (молочний цукор) являє собою дисахарид, що складається з молекул моносахарів глюкози й галактози, розщеплення до яких відбувається в пристінковому шарі тонкої кишки під дією ферменту лактази.
Продукцію лактази забезпечує апікальна поверхня зрілих диференційованих ентероцитів щіткової облямівки, де фермент фіксований у напрямку до просвіту кишки (В.Ф. Демин и соавт., 2007). Цим зумовлено більш часте виникнення ЛН при пошкодженні слизової оболонки кишечнику будь-якої етіології порівняно з дефіцитом інших ферментів. Будь-які фактори, що впливають на процеси диференціювання ентероцитів та швидкість їх оновлення, можуть мати вплив на рівень лактази в організмі (A.S. Goodman, 2000). При пошкодженні ентероцитів і розвитку субатрофії або атрофії слизової оболонки кишечнику на тлі інфекційних та неінфекційних захворювань знижується рівень активності цього ферменту.
Лактоза є поживним субстратом для молочнокислих бактерій (переважно лакто- й біфідобактерій), надходження невеликої її кількості в товсту кишку необхідне для закислення вмісту і формування нормального біоценозу кишечнику. Зброджування лактози проходить з утворенням коротколанцюгових жирних кислот, молочної і піровиноградної кислот, а також вуглекислого газу, водню й води (Л.Я. Климов и соавт., 2013). Утворені в процесі зброджування лактози органічні кислоти стимулюють перистальтику кишечнику, а сформоване кисле середовище перешкоджає розмноженню гнильної флори (М.Г. Ипатова и соавт., 2013).
Неферментована в умовах дефіциту лактази лактоза створює підвищений осмотичний тиск у просвіті тонкої кишки. Як наслідок, у просвіт кишечнику секретується надмірна кількість води й розвивається водяниста діарея. Надалі при надходженні дисахариду в товсту кишку під дією мікрофлори лише частина надлишкової його кількості ферментується, а інша частина спричиняє мікроекологічні, водно-електролітні зміни в кишечнику або виводиться в незміненому вигляді. Надходження в просвіт товстого кишечнику великої кількості неферментованої лактози призводить до суттєвих зрушень у мікробіоценозі як за кількістю мікроорганізмів (зниження кількості біфідо- й лактобактерій), так і за якісним складом (посилення росту умовно-патогенних мікроорганізмів). Такі процеси зумовлюють зниження pH калу до <5,5 (Ю.Г. Мухина и соавт., 2008; M.B. Heyman, 2006).
Клініка лактазної недостатності
Спостерігаються метеоризм, здуття кишечнику й біль у животі, спричинені утворенням великої кількості газів при ферментації лактози мікрофлорою. Підвищений внутрішньочеревний тиск у свою чергу може стати причиною зригування. Випорожнення у дітей з ЛН часті, рідкі, пінисті, з кислим запахом. Проте приблизно у 10% дітей спостерігаються закрепи внаслідок спазму кишки.
Л.Я. Климовим та співавт. (2013) проведено клініко-лабораторне обстеження 233 дітей першого року життя, які перебували на природному та штучному вигодовуванні. Дослідження включало виявлення біохімічних ознак ЛН (фекальне визначення лактози, моносахаридів глюкози та галактози, лактату й пірувату). Типовий діарейний синдром було виявлено у 62,7% дітей з ЛН, нормальну частоту випорожнень – у 31,3% випадків, закрепи – у 6,0% пацієнтів з ЛН. Наявність у дитини закрепів чи патологічних домішок у випорожненнях нормальної частоти, що супроводжуються дисфункцією кишечнику (метеоризм, кишкова коліка, неспокій), автори пропонують розглядати як показання до лабораторного обстеження на ЛН.
Після годування молоком або молочними продуктами, що містять лактозу, дитина може поводитися неспокійно, кричати, відмовлятися від їжі. У важких випадках, зокрема в дітей раннього віку, на тлі діарейного синдрому може розвиватися токсикоз з ексикозом.
Виразність клінічних проявів при ЛН широко варіюється залежно від кількості лактози, що надходить з харчуванням, індивідуальної чутливості кишечнику, особливостей кишкового біоценозу тощо (М.Г. Ипатова и соавт., 2013). Дані щодо кореляції між вираженістю клінічних ознак ЛН та рівнем зниження активності лактази різні (Ю.Г. Мухина и соавт., 2006). Однак спостерігається дозозалежний ефект від кількості лактози в дієті: збільшення навантаження лактозою веде до більш яскравих клінічних проявів.
Дисбактеріоз кишечнику, особливо в дітей раннього віку, також супроводжується клінікою порушеного всмоктування молочного цукру (Ю.Г. Мухина и соавт., 2003). При сполученні ЛН зі зниженим вмістом молочнокислих бактерій в кишечнику дитини, тобто з дисбактеріозом, клінічні прояви синдрому мальабсорбції можуть виникати і при невеликих кількостях лактози, яка надходить з їжею. А порушений хімічний склад кишкового вмісту, зсув рН у лужний бік ще більше погіршуватимуть приживлення лакто- та біфідобактерій, тим самим поглиблюючи порушення біоценозу кишечнику (В.П. Місник, 2007).
Діагностика ЛН
Діагноз ЛН ставиться за наявності характерної клінічної картини, у тому числі зменшення диспепсичних симптомів при зниженні кількості лактози в харчуванні дитини, результатів застосування лабораторних та інструментальних методів. Серед них (М.Г. Ипатова и соавт., 2013; С.В. Бельмер и соавт., 2004):
- визначення загального вмісту вуглеводів у калі, що відображає здатність засвоювати вуглеводи. Перевагою методу є його дешевизна й доступність. Обмеженням методу можна вважати той факт, що при проведенні дослідження пацієнт повинен отримувати адекватну кількість лактози з їжею, інакше результат тесту може виявитися псевдонегативним;
- зниження рН випорожнень нижче 5,5 при копрологічному дослідженні (непряма ознака ЛН);
- глікемічний навантажувальний тест з лактозою. Рівень глікемії, зареєстрований до і після навантаження лактозою, відображає сумарний результат розщеплення і всмоктування лактози в тонкій кишці. Метод є недостатньо чутливим і специфічним (75 і 83% відповідно), проведення тестів передбачає часте взяття проб крові, що завдає значних незручностей пацієнту;
- визначення активності лактази в біоптатах слизової оболонки тонкої кишки. Метод є точним, але інвазивним;
- метод визначення екскреції коротколанцюгових жирних кислот дає змогу оцінити виразність бактеріальної ферментації вуглеводів у кишечнику. Спектр коротколанцюгових кислот залежить від виду вигодовування (на природному вигодовуванні основним продуктом ферментації є оцтова кислота, при штучному – масляна) та стану біоценозу;
- генетичне дослідження. Для первинної лактазної недостатності дорослого типу характерна наявність генів С/Т-13910 і С/Т-22018, розташованих на хромосомі 2q21 (E. Sibley, 2004);
- методи визначення вмісту газів у видихуваному повітрі:
- водню (R.D. Murray et al., 1990);
- метану або міченого 14С СО2 у видихуваному повітрі;
- навантажувальні методи з лактозою (R.D. Murray et al., 1990; Ю.Г. Мухина и соавт., 2006).
Методи дають можливість виявити активність мікрофлори щодо ферментації лактози. Визначати концентрацію газів доцільно після дозованого навантаження звичайною або міченою лактозою.
Водневий дихальний тест (ВДТ) визнаний сьогодні стандартом у діагностиці як порушень метаболізму лактози, так і її непереносимості (А.И. Чубарова и соавт., 2009; Ю.В. Марушко та співавт., 2012; М. Ledochowski, 2008). Діагностичним критерієм вважається підвищення водню у видихуваному повітрі після навантаження лактозою на 20 ppm порівняно з базальним рівнем водню. Водневий дихальний тест з навантаженням харчовою лактозою – високоспецифічний метод діагностики лактазної недостатності, чутливість якого становить 97-100%, а специфічність – 100% (Yang Jian-Feng еt al., 2015).
На сьогоднішній день проблема транзиторної лактазної недостатності (ТЛН) у дітей грудного віку є актуальною. Це зумовлено поширеністю та клінічними проявами транзиторної лактазної недостатності, які значно погіршують якість життя дитини та непокоять батьків.
Лікування ЛН проводять з урахуванням віку дитини, доношеності, типу лактазної недостатності (первинна чи вторинна) та ступеня проявів захворювання (гіпо- або алактазія).
Транзиторна лактазна недостатність потребує розроблення диференційованих підходів до терапії. Важливим у лікуванні є застосування ферменту лактази (наказ МОЗ України від 29.01.2013 № 59). Фермент лактази, згідно з анотацією, використовується залежно від віку дитини та кількості молока на один прийом їжі в таких дозах: 750 ALU на 60-90 мл молока дітям від народження до двох тижнів, 900 ALU на 120 мл молока дітям віком 3-4 тижні, 1200 ALU на 150 мл молока дітям віком 1-2 міс, 1350 ALU на 180 мл молока дітям віком 3-4 міс.
Нами проаналізовано стартове призначення ферменту лактази відповідно до інструкції в дітей грудного віку з ТЛН. При застосуванні вищевказаних доз у 70% пацієнтів ми спостерігали значне поліпшення клінічної картини – зменшення або зникнення диспептичних проявів. На нашу думку, необхідно й надалі оптимізувати дозування ферменту лактази в дітей грудного віку, враховуючи не лише вік дитини та кількість молока на один прийом їжі. Так, ми вважаємо, що за відсутності клінічного поліпшення при призначенні ферменту лактази відповідно до інструкції необхідно враховувати важкість проявів транзиторної лактазної недостатності. У цьому плані застосування ВДТ з навантаженням харчовою лактозою для діагностики та контролю ТЛН є актуальним.
Нами проведено роботу з оптимізації терапії транзиторної лактазної недостатності в дітей грудного віку.
Під наглядом на базі дитячої клінічної лікарні № 5 м. Києва перебувало 100 дітей віком 1-5 міс з транзиторною лактазною недостатністю. Усі діти були на грудному вигодовуванні. Діагноз ТЛН установлювався за рекомендаціями наказу МОЗ України від 29.01.2013 № 59 за клініко-лабораторними показниками. Також усім дітям проведено ВДТ з навантаженням харчовою лактозою.
Ефективність лікування хворих на транзиторну лактазну недостатність при призначенні ферменту лактази досліджено за клінікою та шляхом порівняльного аналізу результатів ВДТ з навантаженням харчовою лактозою в динаміці лікування. Нами використано апарат Gastro+Gastrolyzer (Gastro+Gastrolyzer Breath hydrogen (H2) monitor) виробництва Bedfont Scientific Ltd, що визначає водень у повітрі на видиху. Для проведення тесту на лактазну недостатність дитина отримувала навантаження 1-1,5 г лактози на 1 кг маси тіла. Позитивний дихальний тест на ЛН – збільшення рівня концентрації водню більш ніж на 20 ррm порівняно з базальним рівнем. ВДТ з навантаженням харчовою лактозою корелює з виразністю клінічних проявів лактазної недостатності.
Обстежені діти з ТЛН з урахуванням рівня підвищення водню при проведенні ВДТ з навантаженням харчовою лактозою були розподілені на 5 груп: 1 група – підвищення вмісту водню в межах ppm ≥20<30, 2 група – ppm >30<40, 3 група – ppm >40<50, 4 група – ppm >50<60, 5 група – >60 ppm.
Задля визначення потреби в кількості ферменту лактази ми призначили цей фермент у дозі 700-750 ALU на годування. Терапію із застосуванням ферменту лактази оцінювали згідно з рекомендаціями Ю.Г. Мухиної (2009), ВДТ з навантаженням харчовою лактозою проводили на 3-тю добу лікування. За результатами ВДТ визначалася потреба в підвищенні дози ферменту лактази.
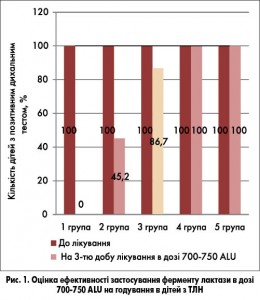
Оцінку ефективності застосування ферменту лактази за показниками ВДТ з навантаженням харчовою лактозою на 3-тю добу лікування в дозі 700-750 ALU на годування в дітей з різним ступенем підвищення рівня водню у видихуваному повітрі наведено на рисунку 1.
Як видно з рисунка 1, при призначенні ферменту лактази в дозі 700-750 ALU на 3-тю добу лікування позитивний ефект за результатами ВДТ було досягнуто у 100% дітей з ТЛН, що мали до терапії показники ВДТ ≥20<30 ppm. У 45,2% дітей з показниками при навантаженні в межах >30<40 ppm тест залишався позитивним на 3-тю добу лікування. Позитивний ефект від лікування не відзначався в дітей з показниками ВДТ >40 ppm на початку лікування, що вказувало на необхідність корекції дози ферменту дітям.
Нами оцінено клінічні симптоми під час застосування ферменту лактази в дозі 750 ALU у дітей грудного віку з транзиторною лактазною недостатністю на 3-тю добу лікування. Так, у 100% дітей, що мали на початку лікування показники ВДТ ≥20<30 ppm, зникали такі клінічні симптоми, як зригування, блювання, зниження апетиту, неспокій, порушення сну, метеоризм, кишкова коліка, лише у 16,1% дітей зберігався слиз у калі та діарея.
У 45,2% дітей з показниками при навантаженні в межах >30<40 ppm на 3-тю добу лікування залишалися такі клінічні прояви, як загальний неспокій, порушення сну, зниження апетиту – у 38,7%, метеоризм та кишкова коліка – у 45,2%, діарея та слиз у калі – у 38,7%. У 12,9% дітей залишалося зригування та у 3,2% дітей – блювання.
Незначний позитивний ефект від лікування в зазначеній дозі було досягнуто в дітей з показниками ВДТ >40 ppm на початку лікування. Ефекту від терапії не спостерігалося в дітей з показниками ВДТ >50 ppm на початку лікування.
Нами було збільшено дозу ферменту лактази дітям, в яких після терапії ферментом лактази в дозі 700-750 ALU зберігався високий рівень екскреції водню під час тесту та виразна клінічна симптоматика, із розрахунку 1200 ALU на годування.
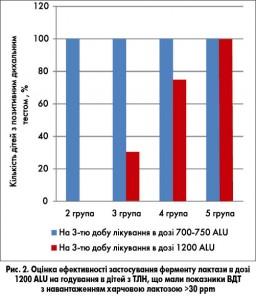
Оцінку ефективності застосування ферменту лактази за показниками ВДТ з навантаженням харчовою лактозою на 3-тю добу лікування в дозі 1200 ALU на годування в дітей з різним ступенем підвищення рівня водню у видихуваному повітрі наведено на рисунку 2.
Як видно з рисунка 2, при призначенні ферменту лактази в дозі 1200 ALU на 3-тю добу позитивний ефект за результатами ВДТ було досягнуто у 100% дітей з показниками ВДТ >30<40 ppm на початку лікування. У 30,8% дітей з показниками дихального тесту >40<50 ppm на початку лікування на 3-тю добу призначення ферменту лактази в цій дозі тест залишався позитивним. Позитивного ефекту від лікування не спостерігалося в дітей з показниками ВДТ >60 ppm.
Під час застосування ферменту лактази в дозі 1200 ALU у дітей грудного віку з ТЛН на 3-тю добу лікування ми спостерігали позитивну клінічну динаміку. Так, позитивний клінічний ефект було досягнуто у 100% дітей з показниками ВДТ >30<40 ppm на початку лікування. У 30,8% дітей з показниками дихального тесту >40<50 ppm на 3-тю добу призначення ферменту лактази в цій дозі залишалися такі клінічні прояви, як зниження апетиту, загальний неспокій, метеоризм, кишкова коліка, діарея та слиз у калі.
Незначний клінічний ефект було досягнуто у 75% дітей з показниками тесту >50<60 ppm на 3-тю добу лікування в дозі 1200 ALU. Жодного позитивного ефекту від лікування не спостерігалося в дітей з показниками ВДТ >60 ppm.
Нами було збільшено дозу ферменту лактази дітям, в яких після терапії ферментом лактази в дозі 1200 ALU на годування зберігався високий рівень екскреції водню під час тесту та клінічні прояви, із розрахунку 1500 ALU на годування.
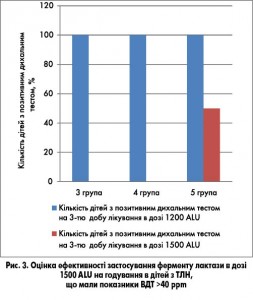
Оцінку ефективності застосування ферменту лактази за показниками ВДТ з навантаженням харчовою лактозою на 3-тю добу лікування в дозі 1500 ALU на годування в дітей з ЛН та показниками ВДТ з навантаженням харчовою лактозою >40 ppm наведено на рисунку 3.
Як видно з рисунка 3, при призначенні ферменту лактази в дозі 1500 ALU на годування на 3-тю добу лікування позитивний ефект за результатами ВДТ було досягнуто у 100% дітей з показниками ВДТ >40<60 ppm на початку лікування. Підвищений рівень водню (до 30 ppm) на 3-тю добу лікування залишався лише в однієї дитини із групи з показниками ВДТ >60 ppm на початку лікування.
Нами оцінені клінічні симптоми під час застосування ферменту лактази в дозі 1500 ALU у дітей грудного віку з ТЛН на 3-тю добу лікування. Так, позитивний клінічний ефект було досягнуто у 100% дітей з показниками ВДТ >40<50 ppm та в більшості дітей з показниками тесту >50 ppm. Тільки у 25% дітей при показниках ВДТ >60 ppm зберігався метеоризм, кишкова коліка, але значно менш виражені.
Таким чином, нами виявлено, що при призначенні ферменту лактази дітям з ТЛН за неефективності стартових доз цього ферменту, згідно з анотацією (наказ МОЗ України від 29.01.2013 № 59), слід враховувати ступені виразності ТЛН та результати ВДТ з навантаженням харчовою лактозою. Якщо показники водню від 30 до 50 ppm, стартова доза ферменту лактази має становити 1200 ALU, а для дітей з ТЛН з показниками ВДТ >50 ppm – 1500 ALU. Такий підхід дає змогу оптимізувати терапію та поліпшити клінічну картину ТЛН протягом перших 3-х днів після призначення ферменту.
Література
- Алешукина А.В. Вторичная лактазная недостаточность у детей с дисбиозами кишечника на фоне атопического дерматита / А.В. Алешукина, Е.В. Голошва // Педиатрия. – 2012. – Т. 91, № 4. – С. 15-21.
- Бельмер С.В. Непереносимость лактозы у детей и взрослых / С.В. Бельмер, Ю.Г. Мухина, А.И. Чубарова и соавт. // Вопросы детской диетологии. – 2004. – № 2(1). – С. 101-103.
- Ипатова М.Г. Первичная и вторичная лактазная недостаточность / М.Г. Ипатова, Ю.Г. Мухина, П.В. Шумилов, А.И. Чубарова, Г.Г. Шеянов // Фарматека для практикующих врачей. – 2013. – № 11 (264). – С. 41-44.
- Корниенко Е.А. Педиатрическая фармакология / Е.А. Корниенко, С.Н. Минина, С.А. Фадина, Т.Б. Лобода // Научно-практический журнал Союза педиатров России. – 2009. – № 6 (4). – С. 40-47.
- Климов Л.Я. Клинико-лабораторные параллели у детей грудного возраста с лактазной недостаточностью / Л.Я. Климов, И.Н. Захарова, О.К. Кулешова, В.А. Курьянинова // Медицинский вестник Северного Кавказа. – 2013. – Т. 8, № 2. – С. 26-29.
- Марушко Ю.В. Проблема кишкових колік та лактазна недостатність у дітей / Ю.В. Марушко, Т.В. Іовіца, М.А. Аль-Наджар // Современная педиатрия. – 2012. – № 2 (42). – С. 1-5.
- Марушко Ю.В., Іовіца Т.В., Аль-Наджар М.А. Водневий дихальний тест у діагностиці лактазної недостатності у дітей грудного віку // Современная педиатрия. – 2012. – № 4 (44). – С. 29-32.
- Мухина Ю.Г. Синдром мальабсорбции / Ю.Г. Мухина, П.В. Шумилов, А.И. Чубарова // Педиатрия: [национальное рук-во Союза педиатров России]. – М.: Геотар-Медиа, 2009. – Т. 1. – С. 749-771.
- Плоскирева А.А., Горелов А.В. Ступенчатая диетотерапия вторичной лактазной недостаточности при острых кишечных инфекциях у детей. – РМЖ. Педиатрия. – 2012. – № 24. – С. 1189-1192.
- Усенко Д.В., Горелов А.В. Лактазная недостаточность у детей. – Педиатрия. – 2009. – № 1. – С. 33-36.
- Чубарова А.И. Определение концентрации водорода в выдыхаемом воздухе у детей с лактазной недостаточностью / А.И. Чубарова, Ю.Г. Мухина, Е.К. Кургашева и др. // Вопросы детской диетологии. – 2009. – № 7 (4). – С. 10-15.
- Шадрін О.Г. Проблемні питання перебігу та терапії лактазної недостатності у дітей раннього віку / О.Г. Шадрін, Т.Л. Марушко, В.П. Місник, В.М. Фисун, К.Р. Марушко // Современная педиатрия. – 2011. – № 6 (40). – С. 157-162.
- Heyman M.B. Lactose Intolerance in Infants, Children, and Adolescents // Pediatrics. – 2006. – Vol. 118 (3). – P. 1279-1286.
- Ledochowski М. Hydrogen Breath tests / М. Ledochowski. – Akademie, 2008. – Р. 26-35.
- Nyeko R., Kalyesubula I., Mworozi E., Bachou H. Lactose intolerance among severely malnourished children with diarrhoea admitted to the nutrition unit, Mulago hospital, Uganda // BMC Pediatr. – 2010. – Vol. 10. – P. 31.