2 липня, 2020
Базал-болюсна інсулінотерапія цукрового діабету: гармонія стабільності та швидкості
У зв’язку з протиепідемічними заходами, впровадженими для подолання пандемії коронавірусної хвороби (COVID‑19), науково-освітній проєкт «Школа ендокринолога» реалізується в онлайн-форматі. На конференції, що відбулася 23-25 квітня, провідними вітчизняними спеціалістами було представлено низку доповідей щодо актуальних питань у межах профільної тематики: від оцінки нутритивного статусу людини в ендокринології та субклінічних форм патологічних станів щитоподібної залози до діабетичної ретинопатії й інфузійної терапії в практиці лікаря-ендокринолога.
 Професор кафедри ендокринології та клінічної фармакології Львівського національного медичного університету ім. Данила Галицького, доктор медичних наук Олеся Павлівна Кіхтяк присвятила свій виступ темі базал-болюсної інсулінотерапії цукрового діабету (ЦД).
Професор кафедри ендокринології та клінічної фармакології Львівського національного медичного університету ім. Данила Галицького, доктор медичних наук Олеся Павлівна Кіхтяк присвятила свій виступ темі базал-болюсної інсулінотерапії цукрового діабету (ЦД).
На початку доповіді професор О.П. Кіхтяк охарактеризувала фізіологічний профіль виділення інсуліну. Історично склалося так, що у зв’язку з режимом дня, особливостями сільськогосподарських робіт і відсутністю електрики в будинках люди приймали їжу 3 р/день (приблизно о 6-й, 12-й і 21-й годині), тобто були наявні 3 піки інсуліну, а між піками – проміжки по 4 год. Між основними прийомами їжі майже не було маленьких перекусів – такий режим дня давав змогу зберегти фізіологічні функції інсулярної системи. Натомість спосіб життя сучасної людини нерідко включає часте хаотичне харчування, а будь-яка їжа (навіть, за повідомленнями деяких авторів, газована вода) стимулює інсулярну функцію. Гіперінсулінемія, що виникла внаслідок цього, зрештою спричиняє інсулінорезистентність і розвиток однієї з провідних хвороб цивілізації – ЦД 2 типу.
Завданням лікаря-ендокринолога є підбір оптимальної інсулінотерапії, що може забезпечити безпечний профіль інсуліну та глюкози впродовж доби. Фармакокінетика різних препаратів інсуліну наведена в таблиці. 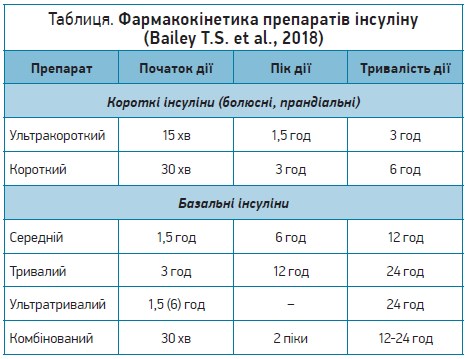
Зрозуміло, що оптимальною комбінацією є комплекс інсулінів ультракороткої й ультратривалої дії, оскільки таке поєднання дає змогу як підтримувати базальний рівень інсуліну, так і перекривати різкі зростання глікемії після прийому їжі. Усі сучасні рекомендації також акцентують увагу на відданні переваги аналогам інсуліну над нейтральним протаміном Хагедорна (НПХ), оскільки, наприклад, гларгін 100 дає змогу досягти цільового рівня глікованого гемоглобіну (HbA1c <7%) без задокументованої гіпоглікемії більшій кількості пацієнтів (на 25%), аніж НПХ. Водночас гларгіну 100 властива на 21-48% нижча частота інших видів симптоматичної гіпоглікемії (Riddel M.C. et al., 2003). Отже, перевага аналогів інсуліну безсумнівна. На світовому та вітчизняному фармацевтичному ринках наявні кілька аналогових інсулінів, які порівнювали між собою в клінічних дослідженнях. У випробуванні BRIGHT цільового рівня HbA1c <7% без гіпоглікемії в період титрації досягло на 24% більше пацієнтів у групі Тожео СолоСтар порівняно з групою деглюдеку (16,9 проти 13,6%; Roussel R. et al., 2019).
Що стосується коротких інсулінів, то вони також дещо відрізняються. Наприклад, показано, що інсулін глюлізин значно знижує рівень глюкози порівняно з лізпро й аспартом і навіть потребує нижчої дози на початку лікування (van Bon A. et al., 2011). Інсуліну глюлізин (Епайдра®, «Санофі-Авентіс», Франція) властиві більш ранній початок дії та вищий пік концентрації, ніж інсуліну аспарт (Bolli G.B. et al., 2011). Інсуліну Епайдра® притаманна також іще одна властивість, якої не має жоден інший ультракороткий інсулін, – здатність однаково знижувати рівень глікемії за умови прийому як до, так і після їди. Це надзвичайно важливо, оскільки пацієнти часто забувають увести інсулін, а Епайдра® відповідно до інструкції з медичного застосування може бути введена й до, й одразу після прийому їжі.
Отже, як препарат базальної дії може бути призначений Тожео СолоСтар, який забезпечить необхідний базовий рівень інсуліну впродовж 24 год, а на кожен прийом їжі – Епайдра®, що скорегує підвищення глікемії після харчування. Такий режим лікування є дуже зручним для хворого, тому що за відсутності прийому їжі Епайдра® не вводиться, а базальний препарат Тожео СолоСтар продовжує стабільно підтримувати фоновий рівень інсуліну.
Відповідно до рекомендацій Американської діабетичної асоціації інсулінотерапію слід розпочинати з ініціації базального інсуліну (стартова доза – 10 Од/добу, 0,1-0,2 Од/кг/добу з титрацією на 10-15% або 2-4 Од 1-2 р/тиж до досягнення цільової глікемії натще). У разі недосягнення цільового рівня HbA1c слід додати одну ін’єкцію ультракороткого інсуліну перед основним прийомом їжі, за потреби – другу та третю. Стартова доза ультракороткого інсуліну має становити 4 Од або 0,1 Од/кг, або 10% від добової базальної дози. Надалі дозу збільшують на 1-2 Од або 10-15% 1-2 р/тиж до досягнення цільової постпрандіальної глікемії.
Професор О.П. Кіхтяк проілюструвала свій виступ клінічним прикладом: пацієнт із ЦД 2 типу, маса тіла – 80 кг, HbA1c – 8,3%, глікемія натще – 7,8 ммоль/л, постпрандіальна глікемія – 12-13 ммоль/л. Отримує 2000 мг метформіну, базальний інсулін НПХ (20 Од зранку, 10 Од увечері) та короткий людський інсулін (по 3 Од перед сніданком і вечерею, 5 Од перед обідом).
Як зазначалося, інсулін НПХ уже не вважається оптимальним методом лікування, тому цей пацієнт потребує переведення на базал-болюсну інсулінотерапію із застосуванням сучасних аналогів інсуліну.
Відповідно до інструкції для пацієнтів, які раніше не отримували інсулін, стартова доза препарату Тожео СолоСтар становить 0,2 Од/кг. Для хворих, переведених з іншого базального інсуліну, доза становить 80% від попередньої загальної дози базального інсуліну, якщо ін’єкції здійснюються 2 р/добу, та 100%, якщо ін’єкції роблять 1 р/добу. Титрувати інсулін гларгін 300 (Тожео СолоСтар) слід 1 раз на 3 дні залежно від рівня глікемії натще. Критерієм титрації є самоконтрольована глюкоза плазми натще (СКГПН), визначена як середній рівень глюкози плазми натще за останні 3 дні. Якщо СКГПН ≥7,7 ммоль/л, необхідно додати 6 Од; 5,5‑7,7 ммоль/л – 3 Од; 4,4‑5,5 ммоль/л – не змінювати дозу; <4,4 ммоль/л – зменшити дозу на 3 Од. Може бути використана також інакша методика титрації. Так, за протоколом INSIGHT пацієнти самостійно титрували інсулін, додаючи 1 Од на добу до досягнення глікемії натще в межах 4,4-5,6 ммоль/л, а в дослідженні EDITION до досягнення аналогічних показників дозу 1 раз на 3 дні титрував лікар.
Отже, для цього хворого розрахунки є такими: для Тожео СолоСтар 30 Од – 20% = 24 Од (із титрацією на 1 Од щодня до досягнення цільового рівня глюкози натще), для інсуліну Епайдра® по 3 Од перед сніданком і вечерею, 5 Од перед обідом (із титрацією на 1-2 Од 1-2 р/тиж на основі постпрандіальної глікемії).
Дози ультракоротких інсулінів також можна розраховувати за хлібними одиницями (як це рекомендовано для ЦД 1 типу). 10 г або (за іншою версією) 12 г вуглеводів становлять 1 хлібну одиницю та потребують 1 МО інсуліну. За наявності маркування на етикетках продуктів харчування ця система часто є зручною у використанні.
Загалом основними засадами базал-болюсної інсулінотерапії є титрація базального інсуліну до цільової глікемії натще 4,4-7,2 ммоль і HbA1c <7%; титрація короткого інсуліну до цільової постпрандіальної глікемії <10 ммоль/л; цільовий HbA1c <7%; контроль HbA1c кожні 3 міс до досягнення цільового рівня та надалі; самоконтроль глюкози 4-6 р/добу.
Підбиваючи підсумки, професор О.П. Кіхтяк наголосила, що для пацієнта з ЦД досягнення компенсації глікемії – запорука зниження ризиків усіх ускладнень. В амбулаторних умовах, особливо під час карантину, перевагу слід віддавати аналогам інсуліну. Поєднання препаратів Тожео СолоСтар та Епайдра® («Санофі-Авентіс», Франція) відповідає фізіологічним потребам людини, забезпечує нижчий рівень гіпоглікемій порівняно з іншими видами інсулінотерапії та характеризується зручністю та простотою титрації.
Підготувала Лариса Стрільчук


