3 листопада, 2020
Повреждения пищевода вследствие приема нестероидных противовоспалительных препаратов: возможности фармакопротекции
 Нестероидные противовоспалительные препараты (НПВП) являются каузальным фактором повреждения слизистой оболочки желудка, двенадцатиперстной кишки (ДПК) и пищевода, запуская механизмы развития гастроэзофагеальной рефлюксной болезни (ГЭРБ). Известно, что прием НПВП (включая низкие дозы аспирина) существенно увеличивает вероятность развития пептического эзофагита с риском образования язв, кровотечения или формирования стриктуры. В данной статье речь пойдет о частоте и особенностях поражений пищевода у пациентов с остеоартрозом крупных суставов, получающих лечение НПВП, и факторах, повышающих риск развития этой патологии.
Нестероидные противовоспалительные препараты (НПВП) являются каузальным фактором повреждения слизистой оболочки желудка, двенадцатиперстной кишки (ДПК) и пищевода, запуская механизмы развития гастроэзофагеальной рефлюксной болезни (ГЭРБ). Известно, что прием НПВП (включая низкие дозы аспирина) существенно увеличивает вероятность развития пептического эзофагита с риском образования язв, кровотечения или формирования стриктуры. В данной статье речь пойдет о частоте и особенностях поражений пищевода у пациентов с остеоартрозом крупных суставов, получающих лечение НПВП, и факторах, повышающих риск развития этой патологии.
В современных условиях из-за многих обстоятельств (ускорения темпа жизни, урбанизации, негативных воздействий стресса, загрязнения окружающей среды поллютантами, ухудшения качества питания) некоторые заболевания стали встречаться чаще, изменилась клиническая картина многих видов хронических патологий. Соответственно, увеличилось и потребление различных лекарственных препаратов, многие из которых вызывают нежелательные эффекты со стороны органов и систем, в частности, пищеварительной.
Немаловажную роль играет также постоянное расширение спектра доступных широкому кругу потребителей безрецептурных фармакологических продуктов, многие из которых могут негативно влиять на желудочно-кишечный тракт (ЖКТ): аналгетики, БАДы, фитопрепараты и др. При этом наибольшее значение имеет патология, возникающая на фоне приема НПВП. Это эффективное средство патогенетической терапии острой или хронической боли, возникающей вследствие тканевого повреждения и воспаления (ноцицептивная боль).
В настоящее время НПВП активно применяются в клинической практике и повседневной жизни при многих заболеваниях и входят в арсенал врачей разных специальностей. Ежедневно в мире НПВП употребляют в качестве обезболивающего, противовоспалительного и антиагрегантного средства свыше 30 млн человек, среди которых около 40% составляют лица пожилого возраста и количество их постоянно растет [18]. С конца прошлого столетия потребление НПВП увеличивается в 2-3 раза каждые 10 лет. Количество принимающих НПВП в течение года составляет более 300 млн человек, при этом лишь 1/3 из них принимают НПВП по назначению врача [1, 2]. Следствие такого бесконтрольного приема – частые нежелательные гастроинтестинальные явления, от легкой диспепсии до эрозий (часто множественных) и пептических язв [3]. Так, при использовании НПВП более 6 недель гастро- и дуоденопатии формируются у 70% пациентов [4]. У 30-40% людей, длительно принимающих НПВП, развиваются симптомы НПВП-ассоциированной диспепсии. У 1/2 пациентов с симптомами диспепсии, связанной с приемом НПВП, при эндоскопическом исследовании обнаруживаются эрозии и геморрагии, а у каждого пятого – язвы. У больных ревматоидным артритом, длительно принимающих НПВП, риск госпитализации или смерти из-за гастроэнтерологических проблем оценивается в 1,3-1,6% в год, поэтому желудочно-кишечные (ЖК) осложнения являются одной из частых причин смерти при этом заболевании [5].
Согласно проведенным G. Singh расчетам, ежегодно в США прогнозируется 107 тыс. госпитализаций и 16 500 смертей вследствие опасных осложнений со стороны ЖКТ, связанных с приемом НПВП [6]. Кроме того, прием НПВП рассматривается и как независимый фактор риска развития ГЭРБ. У лиц, принимающих НПВП не реже 1 раза в неделю, симптомы ГЭРБ присутствуют чаще, чем у лиц, не принимающих НПВП или принимающих их реже 1 раза в неделю [7]. Е.А. Каратеев и соавт. провели работу по изучению частоты синдрома поражения пищевода у больных с ревматическими заболеваниями, получающих лечение НПВП, и по определению факторов риска развития этой патологии. Проведен ретроспективный анализ результатов эзофагогастродуоденоскопии у 5 608 больных ревматическими заболеваниями, не менее 1 мес. принимавших НПВП [8]. Установлено, что клинические проявления, связанные с наличием патологии пищевода (изжога, отрыжка, загрудинная боль и дисфагия), отмечались у 35% больных, тогда как органическое поражение пищевода – эрозивный эзофагит (ЭЭ) – встречался только у 2,2% больных. Кроме того, в 12,6% случаев выявлялись язвы желудка и/или ДПК, что подтверждает более высокий риск развития у этой категории пациентов НПВП-индуцированной гастропатии, чем НПВП-индуцированной эзофагопатии.
Все это свидетельствует о том, что препараты из группы НПВП должны быть тщательно изучены на предмет безопасности. Уже с момента определения фармакотерапевтической роли НПВП разной химической природы и выделения их в самостоятельную группу противоревматических препаратов международное сообщество обратило внимание на вопросы контроля за безопасным применением этих препаратов, а также разработки мер лечения и профилактики НПВП-ассоциированных осложнений фармакотерапии.
В мировой практике накоплен огромный опыт предупреждения негативных проявлений (в большей степени гастроинтестинальных) на фоне приема НПВП, а производители этой группы препаратов благодаря техническому прогрессу стали предлагать более современные и безопасные формы лекарств [21]. На сегодняшний день НПВП-ассоциированные побочные эффекты являются предметом масштабных научно-практических дискуссий и объектом многочисленных экспериментальных и клинических исследований, а доказательная база по НПВП-ассоциированным заболеваниям ЖКТ постоянно развивается. Долгие годы пристальный интерес ученых был прикован к НПВП-индуцированным поражениям желудка и ДПК.
Особенности этой патологии известны и хорошо изучены. Вместе с тем в последние годы появляется все больше работ, посвященных поражениям пищевода, которые возникают на фоне приема НПВП и других препаратов и являются нередкой и серьезной лекарственной патологией. Поражение пищевода может возникать из-за прямого раздражающего действия некоторых медикаментов (тетрациклинов, бисфосфонатов, препаратов железа и др.) или опосредованного действия, сопроводающегося снижением эффективности антирефлюксных механизмов (как эффект от приема миогенных спазмолитиков, блокаторов кальциевых каналов и др.) и устойчивости слизистой к повреждающему действию экзо- и эндогенных факторов агрессии [1].
К последнему типу поражения пищевода, вероятно, можно отнести патологию, связанную с приемом НПВП. Это обусловлено класс-специфическим негативным влиянием НПВП на защитный потенциал слизистой оболочки вследствие блокады циклооксигеназы (ЦОГ)-1 и снижения синтеза гастропротективных простагландинов. Наиболее известной патологией, которая реализуется с помощью этого механизма, является НПВП-индуцированная гастропатия – поражение слизистой желудка и начального отдела тонкой кишки с развитием эрозий, язв и опасных осложнений, таких как кровотечение и перфорация [2].
Патология пищевода, возникающая на фоне приема НПВП, изучена гораздо меньше. Однако в ряде исследований удалось выяснить, что прием НПВП (включая низкие дозы аспирина) существенно (приблизительно в 2 раза) увеличивает вероятность развития пептического эзофагита, с риском образования язв, кровотечения или формированием стриктуры [3, 4]. Таким образом, прием НПВП является независимым фактором риска развития ГЭРБ.
ГЭРБ следует рассматривать как многофакторное заболевание. Среди этиологических факторов риска, способствующих появлению и прогрессированию ГЭРБ, немаловажное значение, наряду с ожирением, курением и нарушением питания, имеет прием ряда лекарственных средств, таких как НПВП (в том числе и ацетилсалициловая кислота), кортикостероиды, бисфосфонаты и др. [6]. Такое клиническое проявление патологии пищевода, как изжога, является наиболее частым симптомом, возникающим на фоне приема лекарственных препаратов [5].
В рамках реализации научно-исследовательской программы по изучению распространенности изжоги у пациентов с остеоартрозом мы отобрали и проанкетировали 277 человек в возрасте от 48 до 87 лет, проживающих в г. Львов и Львовской области (из них 57% женщин, 43% мужчин). При этом оказалось, что жалобы на изжогу и другие проявления ГЭРБ, такие как регургитация желудочного содержимого в пищевод и/или горло, отмечали 53% опрошенных, среди которых 26,4% являются курильщиками. Кроме того, большинство респондентов (52,5%) имели нестабильную массу тела, которая колебалась в ту или иную сторону более чем на 5% в течение года. При этом индекс массы тела (ИМТ) часто превышал нормальные показатели. Отметим, что в 55,6% случаев жалобы на изжогу и другие симптомы ГЭРБ были наследственно детерминированы.
Была выявлена важная закономерность: никто из респондентов, принимающих НПВП реже 1 раза в неделю, не предъявлял жалоб, указывающих на возможное наличие ГЭРБ, тогда как пациенты с клиническими проявлениями ГЭРБ в 25% случаев принимали НПВП не реже 1 раза в неделю, а 41% опрошенных с жалобами на изжогу принимали НПВП несколько раз в течение месяца. При этом анализ структуры принимаемых препаратов показал преимущественное использование аспирина и неселективных ингибиторов ЦОГ.
Влияние различных факторов на развитие ЭЭ можно проследить из анализа данных, представленных на рисунке 1.
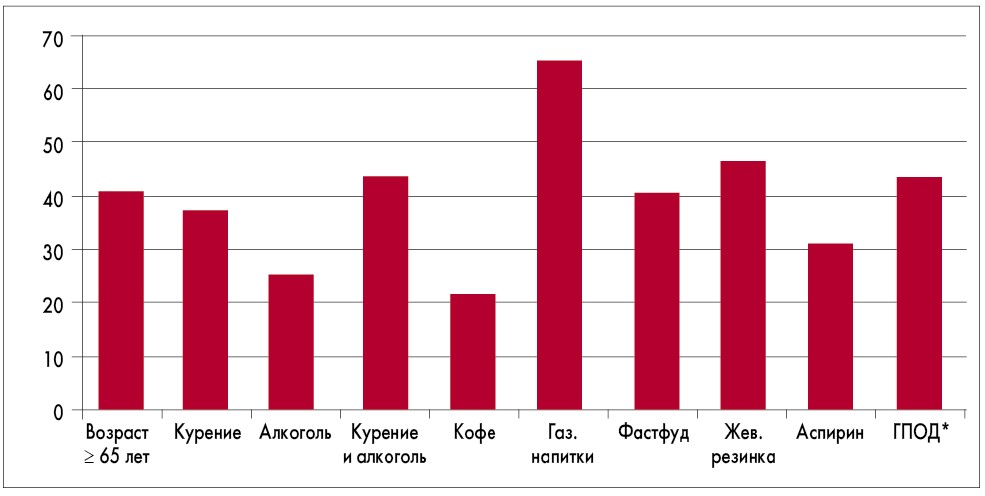 Рис. 1. Факторы, влияющие на развитие ЭЭ (%)
Рис. 1. Факторы, влияющие на развитие ЭЭ (%)
*ГПОД – грыжа пищевого отверстия диафрагмы.
Как видно, наиболее значимыми факторами оказались употребление газированных напитков, жевательной резинки, алкоголя и курение. При этом курение и без приема алкоголя является немаловажным фактором риска развития ГЭРБ. Обращает на себя внимание влияние на частоту развития повреждений пищевода использование в рационе фастфуда. Кроме того, рефлюкс-эзофагит значительно чаще выявлялся у пациентов 65 лет и старше, а также у тех, кто принимал низкие дозы аспирина и употреблял кофе. Наличие грыжи пищевого отверстия диафрагмы (ГПОД) четко ассоциировалось с высоким риском появления эндоскопических изменений слизистой пищевода.
При оценке влияния различных НПВП, в зависимости от селективности, в отношении ингибирования ЦОГ-2 было отмечено, что частота ЭЭ оказалась выше у пациентов, принимавших 2 НПВП (селективный и неселективный), тогда как при приеме только лишь селективного НПВП такая эндоскопическая картина встречалась реже (рис. 2).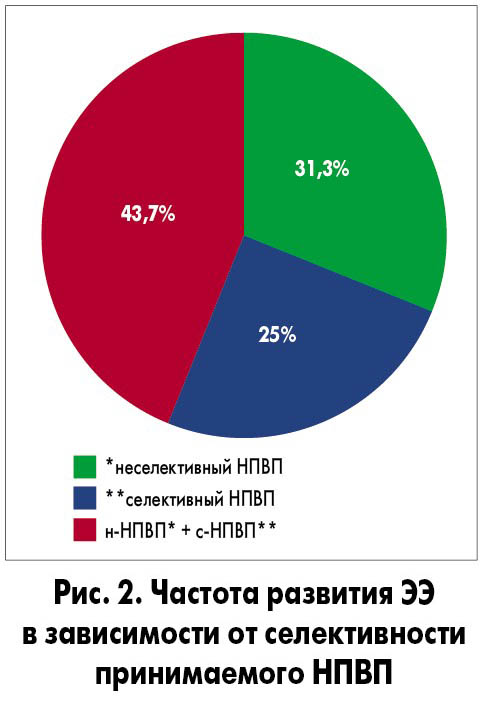
Полученные данные показывают, что ЭЭ возникает более чем у 20% больных остеоартрозом, получающих НПВП. И хотя частота ГЭРБ существенно меньше, чем НПВП-индуцированной гастропатии, тем не менее ее клиническое значение достаточно велико – прежде всего из-за выраженной клинической картины (в отличие от НПВП-индуцированных язв, которые часто не сопровождаются выраженными симптомами, а иногда вообще имеют бессимптомный характер).
Эти данные не противоречат результатам международных исследований о тесной сопряженности приема НПВП и риска поражения пищевода. Так, результаты анализа трехмесячного исследования, проведенного во Франции (2015), показали, что среди 10 тыс. респондентов 6 823 (72,6%) принимали НПВП и в 68% случаев имели клинические проявления ГЭРБ в виде изжоги и/или регургитации кислого желудочного содержимого в пищевод с увеличением частоты жалоб [6]. При этом превалирование симптомов ГЭРБ отмечалось у 27% пациентов старше 65 лет, принимающих НПВП, среди которых преобладали женщины.
Результаты наших наблюдений также свидетельствуют о том, что развитие ЭЭ ассоциируется с такими факторами, как наличие соответствующих симптомов (изжоги, отрыжки, дисфагии), а также ГПОД. Это совпадает с результатами, полученными зарубежными исследователями. По данным B. Avidan и соавт. (2001), риск развития ЭЭ достоверно выше у пациентов с ревматическими заболеваниями и имеющих хиатальную грыжу и выраженную клиническую симптоматику. В то же время, по данным этих авторов, ЭЭ чаще развивался у лиц молодого возраста, что противоречит полученным нами результатам [17]. С другой стороны, согласно результатам клинических наблюдений, тяжелые осложнения со стороны пищевода, такие как стриктура и кровотечения, значительно чаще отмечаются именно у лиц пожилого возраста [3, 4].
До сих пор остается неясным, оказывают ли НПВП системное негативное действие на слизистую пищевода аналогично тому, как это происходит в нижних отделах ЖКТ при НПВП-индуцированной гастропатии. Вероятно, определенное значение в развитии повреждения имеет контактное раздражающее действие НПВП [3, 4]. Функцию пищевода прием НПВП, по всей видимости, не нарушает. Исследование, проведенное на здоровых добровольцах, показало отсутствие достоверной разницы по влиянию приема 1000 мг/сутки напроксена и плацебо при 7-дневном наблюдении на возникновение гастроэзофагеального рефлюкса (ГЭР) и нарушения антирефлюксных механизмов [7]. В то же время некоторые нежелательные эффекты НПВП могут потенциально влиять на развитие патологии пищевода. Некоторые препараты способны усиливать желудочную секрецию. Так, при суточном мониторировании уровня рН у пациентов с ревматическими заболеваниями существенное его снижение отмечалось при приеме индометацина [8]. НПВП способны также снижать выработку бикарбонатов и изменять свойства поверхностной слизи, снижая защитный потенциал слизистой оболочки [3]. Возможно, НПВП могут оказывать влияние на моторику ЖКТ, вызывая застой содержимого желудка и тем самым провоцируя рефлюкс [9]. Но даже если существенного влияния на неизмененную слизистую пищевода НПВП не оказывают, при исходном наличии ГЭР или предпосылок к его появлению они способны потенцировать развитие тяжелого пептического эзофагита [10]. Так, из 15 случаев острого некротизирующего эзофагита, которые наблюдали H. Yasuda и соавт. (2006) в одной из клиник Японии, половина была связана с приемом НПВП [11]. S. Abid и соавт. (2005), оценивая причины развития 92 случаев лекарственного эзофагита, отметили, что прием НПВП был наиболее частой (41%) причиной развития этой патологии [12].
A. Taha и соавт. (2002) изучали влияние низких доз аспирина (75 мг/сутки), инфекции H. pylori и приема «простых» аналгетиков (на основе парацетамола/кодеина) на развитие ЭЭ. Исследуемую группу составили 287 больных с эзофагитом, из них 168 – с ЭЭ. Оказалось, что лишь прием аспирина ассоциировался с большей тяжестью изменений слизистой пищевода [13].
Важным аспектом является риск развития опасных осложнений, таких как пептическая язва, кровотечение и стриктуры нижней трети пищевода [3, 4, 14]. B. Avidan и соавт. (2001), анализируя возможные факторы, влияющие на развитие ЭЭ в масштабном исследовании по типу случай-контроль (1 533 с данной патологией и 3 426 – контроль), показали, что прием НПВП статистически достоверно связан с развитием язв пищевода [15]. По данным S. Kim и соавт. (1999), прием низких доз аспирина или безрецептурных НПВП «по требованию» отмечается более чем в 2 раза чаще у больных с ГЭРБ и развившейся стриктурой, чем у больных с ГЭРБ без стриктуры – 63,6 и 26,1% соответственно [16]. B. Avidan и соавт. (2001) показали, что в группе, включающей 195 пациентов с ревматическими заболеваниями, которые принимали НПВП и прошли эзофагогастродуоденоскопию, эндоскопические признаки эзофагита были выявлены у 41 пациента (21%) [17].
Прием низких доз аспирина, несомненно, должен рассматриваться как серьезнейший фактор риска развития патологии пищевода у больных, принимающих НПВП. По данным A. Taha и соавт. (2006), анализировавших причины развития желудочно-кишечного кровотечения у 674 больных, прием низких доз аспирина удваивает (отношение шансов – 2,0), а некоторых антитромботических препаратов утраивает (отношение шансов – 3,0) риск развития этого осложнения, связанного с ЭЭ [17].
Известно, что использование селективных НПВП ассоциируется с не менее чем двукратным снижением риска возникновения НПВП-индуцированной гастропатии и четырехкратным снижением риска развития патологии тонкой кишки по сравнению с традиционными НПВП [5]. Оценить частоту осложнений со стороны пищевода при использовании селективных и неселективных НПВП можно по результатам ряда крупных международных рандомизированных клинических исследований.
Последним на сегодняшний день и наиболее крупным исследованием в этом направлении, которое длилось 18 месяцев, является MIDAL (эторикоксиб 60 или 90 мг vs диклофенак 150 мг, n=34 701). Это исследование особенно интересно тем, что оно моделировало реальную клиническую практику: больным (37%) с высоким риском образования сосудистых тромбозов назначали антиагрегантные дозы аспирина, а пациентам, имевшим факторы риска НПВП-индуцированной гастропатии, назначали активную гастропротективную терапию. Согласно результатам исследования, количество отмен терапии из-за каких-либо ЖК-осложнений при использовании эторикоксиба, достоверно ассоциированных с патологией пищевода (симптомы, связанные с рефлюксом, эзофагит и др.), практически не различалось и составило 0,38 и 0,41/100 пациенто-лет соответственно (р=0,718) [16].
Проблема поражения пищевода на фоне приема НПВП изучена недостаточно, а научные публикации, посвященные этому вопросу, в отечественной и зарубежной медицинской литературе на сегодняшний день немногочисленны.
Несомненно, проблема степени влияния НПВП на развитие осложнений со стороны пищевода, особенно у пациентов с ревматическими заболеваниями, страдающих ГЭРБ (к сожалению, весьма частое сочетание), заслуживает проведения специальных, более детальных клинических исследований.
Клинический случай № 1
Пациентка Д., 59 л. Длительными курсами принимает НПВП (чаще ибупрофен) во время рецидивов суставного болевого и воспалительного синдромов.
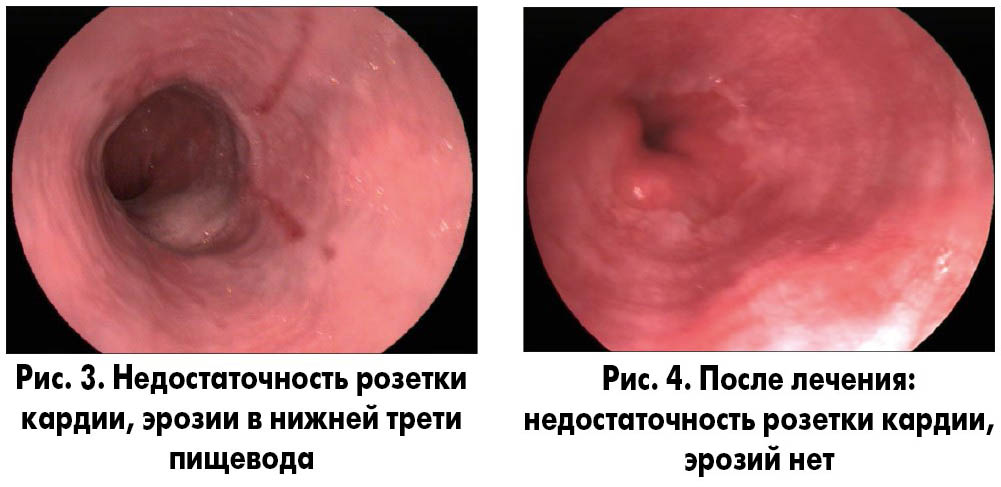
При эндоскопическом исследовании выявлен ЭЭ (рис. 3).
Проведено лечение: нольпаза 40 мг 2 раза в день в течение 1 мес., затем по 40 мг 1 раз в день в течение 1 мес.
Эндоскопический контроль через 3 мес. (рис. 4).
Важно подчеркнуть, что ГЭРБ нередко встречается не только как самостоятельное (моно) заболевание, но и может сочетаться как с патологией желудка, гепатопанкреатодуоденальной зоны, так и с заболеваниями других органов и систем (ишемической болезнью сердца (ИБС), артериальной гипертензией (АГ), хроническими обструктивными заболеваниями легких, сахарным диабетом (СД)). Такие «сочетания» встречаются значительно чаще у людей старше 60 лет, формируя соответствующий полиморбидный фон, этиопатогенетические механизмы которого зачастую тесно взаимосвязаны. Например, гипергликемия и периферическая полинейропатия при СД становятся причинами функциональной желудочной диспепсии, ГЭРБ, гастроптоза и даже кандидоза пищевода. Кроме того, достаточно часто встречается сочетанное течение ГЭРБ и хронического панкреатита, прежде всего за счет гиперацидности, что подтверждается выявлением эзофагита той или иной степени выраженности практически у всех пациентов, страдающих хроническим панкреатитом [7, 8].
Лица старшей возрастной группы составляют значительную часть пациентов лечебных учреждений. Нередко при клиническом обследовании у больного диагностируется не менее 3-5 заболеваний, взаимовлияние которых изменяет их классическую клиническую картину, способствует большей торпидности течения, увеличивает количество осложнений и их тяжесть, ухудшает качество жизни и прогноз [9, 10].
Серьезность ситуации в мире в области полиморбидности и связанной с ней полипрагмазии показывают множественные исследования и внимание к этой проблеме научной общественности [13, 14]. При этом отмечено, что наиболее распространенными формами полиморбидности, особенно среди лиц старших возрастных групп, являются следующие заболевания в том или ином сочетании: АГ, ИБС, ожирение, СД, патология костно-суставной системы. Особенно часто возникает необходимость назначения НПВП как эффективного и доступного средства для патогенетической терапии боли и воспаления у пациентов с суставным синдромом.
Полиморбидность может быть связана не только с многогранным воздействием внешних факторов на организм человека, неизбежностью биологической инволюции и социальным аспектом проблемы, но и с широким выбором лекарственных препаратов на рынке (обладающих наряду с высокой клинической эффективностью рядом нежелательных явлений), бесконтрольностью их применения, малой изученностью лекарственных взаимодействий одновременно назначаемых препаратов и их, по сути, непредсказуемо изменяющейся в данных условиях фармакокинетикой. Сами по себе лекарственные воздействия могут быть источником новых заболеваний, создавая тем самым порочный круг: лекарственно индуцированная патология, нередко развивающаяся в условиях полипрагмазии, является фактором, детерминирующим назначение новых лекарственных препаратов.
С учетом значительного роста числа больных ИБС, особенно с увеличением возраста, очень часто в клинической практике с «кардиопротекторной» и лечебной целью назначаются низкие дозы ацетилсалициловой кислоты (АСК). Вместе с тем именно прием 50-100 мг аспирина в сутки наиболее часто потенцирует гастроинтестинальные повреждения и их осложнения. Так, согласно результатам европейских исследований, прием низких доз АСК способен существенно (примерно в 2 раза) увеличивать вероятность развития пептического эзофагита с риском образования язв, кровотечения или формирования стриктуры [11].
Симптоматика ГЭРБ у пациентов геронтологического профиля может проявиться через 6-24 мес. после назначения кардиотропной терапии. Принципиальным является факт взаимного отягощения ГЭРБ и ИБС, обусловленный дисбалансом нервной системы в сторону парасимпатикотонии под влиянием ГЭР, что приводит к патологическому эзофагокардиальному рефлексу и уменьшению перфузии миокарда [12]. В итоге порочный круг замыкается.
Следует отметить, что тяжелые заболевания, имеющиеся у пациентов с ГЭРБ, способствуют манифестации ГЭР или ухудшению его течения не только вследствие влияния лекарственных препаратов на пищевод, но и по причине комплексного нарушения моторики ЖКТ. Так, согласно данным зарубежных авторов, относительный риск развития ГЭРБ значительно выше у пациентов, перенесших инфаркт миокарда (в 1,7 раза, ДИ 95% 1,4-2,1), стенокардию (в 2,5 раза, ДИ 95% 2,1-2,9) и острое нарушение мозгового кровообращения (в 1,6 раза, ДИ 95% 1,2-2,1), чем в контрольной группе [14].
Значимой составляющей полиморбидного фона у пациента нередко является ожирение, наличие которого, в свою очередь, приводит к формированию ГЭРБ. Отмечено, что интенсивность и частота изжоги (как дневной, так и ночной) напрямую зависят от ИМТ. В ряде популяционных европейских исследований была продемонстрирована корреляционная связь между избыточной массой тела и появлением симптомов ГЭРБ. В метаанализе девяти эпидемиологических исследований выявлена прямая зависимость между выраженностью клинической симптоматики ГЭРБ и значением ИМТ, особенно для ИMT >30 кг/м2 [16]. При этом в шести из них зафиксирована достоверная связь между ИМТ и развитием ЭЭ.
Известно, что ГЭРБ проявляется широким спектром пищеводных (наиболее часто встречаются изжога и регургитация) и внепищеводных проявлений (стоматологический, оториноларингологический, бронхолегочный, кардиологический и анемический синдромы). При этом с учетом достаточно часто встречающихся патологий сердечно-сосудистой и дыхательной систем у лиц с полиморбидным фоном, особенно у пациентов старших возрастных групп, особую актуальность имеют бронхолегочная и кардиальная «маски» ГЭРБ [17]. Для бронхолегочного синдрома характерны кашель, частые бронхиты, пневмония, бронхиальная астма (БА), легочный фиброз. ГЭРБ выявляется у 30-90% больных БА, утяжеляя ее течение. Причинами развития бронхообструкции при ГЭРБ являются ваго-вагальный рефлекс и микроаспирация. Бронхолегочные проявления могут выступать единственным клиническим признаком ГЭРБ и обусловливать недостаточную эффективность лечения БА, а включение в комплексную терапию антирефлюксных препаратов повышает эффективность ее лечения. Наличие у пациента БА может способствовать возникновению или обострению ГЭРБ по причине увеличения градиента давления нижнего пищеварительного сфинктера из-за изменения легочных механизмов и медикаментозного лечения (НПВП, кортикостероидами, теофиллинами и др.). Важно помнить и об анемическом синдроме, возникающем из-за хронического кровотечения из эрозий или язв пищевода (в том числе и на фоне применения НПВП), что особенно актуально для лиц старших возрастных групп с уже имеющимся полиморбидным фоном.
Важно подчеркнуть, что у лиц с полиморбидным фоном, страдающих ГЭРБ, зачастую симптомы последней имеют невыраженный характер либо пациент сам не придает им значения по причине превалирования жалоб со стороны основного заболевания (например, ИБС или другой патологии ЖКТ). Вместе с тем необходимо учитывать тот факт, что связи между выраженностью жалоб и характером изменений слизистой пищевода, за исключением дисфагии, которая имеет средней силы прямую корреляционную связь с тяжестью рефлюкс-эзофагита, может и не быть, особенно у пациентов старших возрастных групп [18]. На это обстоятельство врачу-клиницисту важно обращать пристальное внимание ввиду возможного развития осложнений ГЭРБ, таких как пищевод Барретта и аденокарцинома пищевода.
Клинический случай № 2
Пациент Ф., 60 л. 2 года принимает плавикс и аспикард в составе двойной антитромбоцитарной терапии, назначенной после операции (АКШ и протезирования аортального клапана), выполненной по поводу аортального стеноза 4 степени.
Выполнены исследования:
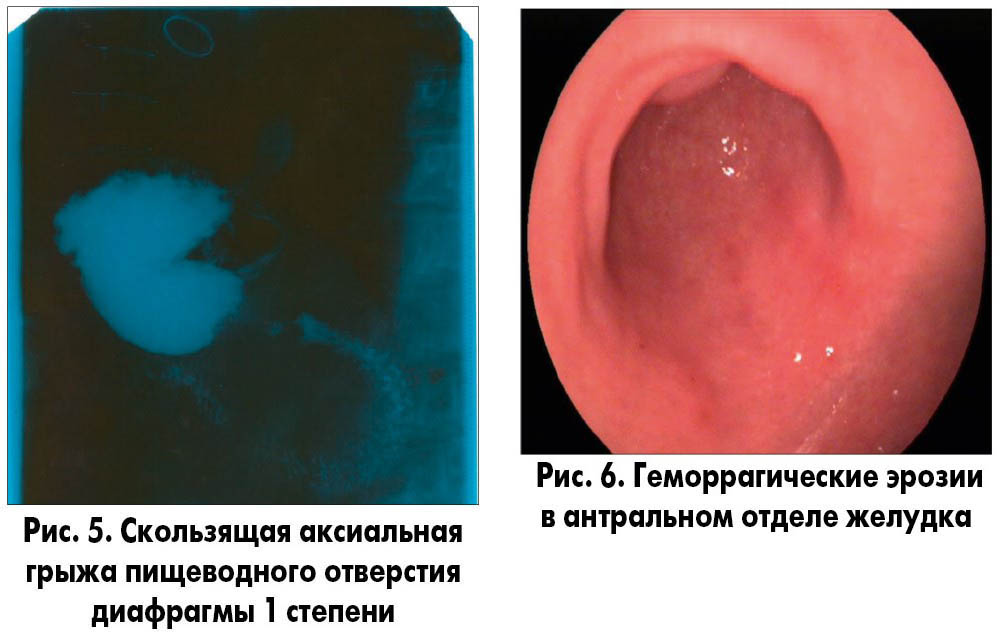
1) рентгеноскопия органов грудной клетки и ЖКТ – в области грудной клетки несколько серкляжных швов, определяется кольцо искусственного аортального клапана. Отмечается недостаточность кардии с небольшой регургитацией контрастной массы в пищевод и образованием скользящей аксиальной грыжи пищеводного отверстия диафрагмы 3×2 см.
Выводы: недостаточность кардии. Скользящая аксиальная грыжа пищеводного отверстия диафрагмы 1 степени (рис. 5);
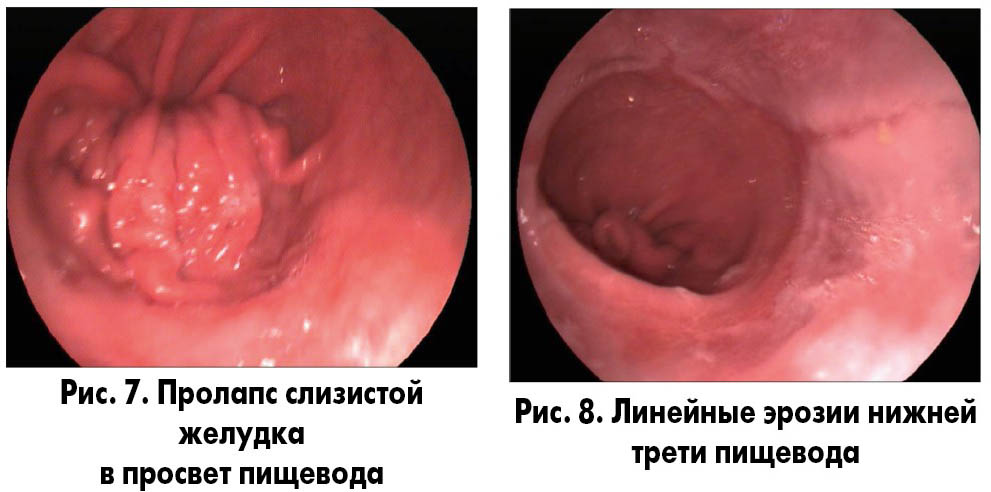
2) эндоскопическое исследование – в антральном отделе желудка геморрагические эрозии (рис. 6). Недостаточность розетки кардии, пролапс слизистой желудка в просвет пищевода (рис. 7). Линейные эрозии в нижней трети пищевода (рис. 8).
Выводы: эрозивная НПВП-индуцированная гастропатия, ЭЭ.
Назначено лечение: нольпаза 40 мг 2 раза в день в течение 4 недель, улькавис 240 мг 2 раза в день в течение 4 недель. Затем нольпаза 40 мг в сутки на весь период антитромбоцитарной терапии.
После лечения: недостаточность розетки кардии, пролапс слизистой желудка в просвет пищевода, эрозий нет.
Лечение и профилактика НПВП-ассоциированных поражений пищевода
Понимание механизмов повреждения ЖКТ при применении НПВП в последние годы существенно углубилось, что привело к разработке различных схем профилактики и лечения НПВП-индуцированных поражений не только желудка и ДПК, но и пищевода. Наиболее рациональным подходом, безусловно, будут считаться целенаправленная эндоскопическая диагностика и первичная профилактика НПВП-индуцированного эзофагита с учетом рассмотренных выше факторов риска, что в большинстве случаев должно уменьшить частоту побочных эффектов НПВП. Как известно, клинически НПВП-индуцированные повреждения пищевода проявляются симптоматикой ГЭРБ, что во многом определяет проведение соответствующей терапии для купирования и профилактики данных проявлений, аналогичной лечению ГЭРБ.
Кроме того, важным в лечении НПВП-индуцированного эзофагита является наличие и учет факторов риска повреждения слизистой пищевода (мужской пол, пожилой возраст, прием глюкокортикостероидов или алендроната, ГПОД) [3].
Исходя из сказанного, следует, что основными направлениями в лечении НПВП-индуцированных повреждений пищевода являются:
- изменение режима и характера питания;
- регламентация образа жизни;
- изменение дозы и режима приема НПВП или перевод на селективный НПВП (нимесулид, мелоксикам, целекоксиб, эторикоксиб);
- современная фармакотерапия (ингибиторы протонной помпы (ИПП), антациды, прокинетики, альгинатсодержащие препараты);
- хирургическое лечение.
Основным терапевтическим направлением лечения ГЭРБ является использование антисекреторной терапии, «золотым стандартом» которой, согласно Генвальскому консенсусу (1999), считаются ИПП. Современные препараты обладают высокой специфичностью и максимальным уровнем подавления базальной кислотосодержащей продукции. Многочисленные рекомендации и обзоры свидетельствуют о несомненных, с точки зрения доказательной медицины, успехах антисекреторной терапии пациентов с ГЭРБ в отношении как кратко-, так и долгосрочных перспектив [2, 4]. Тем не менее, несмотря на Генвальские рекомендации, в последние годы все чаще звучит отрицательное мнение о назначении антисекреторной терапии всем категориям пациентов с ГЭРБ [15, 17]. Результаты лечения ИПП различных клинических форм ГЭРБ неоднозначны, что в большей мере относится к эндоскопически негативной ГЭРБ (НЭРБ) [7]. Так, стратегия эмпирической терапии ИПП ограничена наблюдениями, согласно которым она не столь сильна в разрешении симптомов ГЭРБ, как в разрешении эзофагита. И действительно, при лечении эрозивной формы ГЭРБ (ЭРБ) использование ИПП в стандартных терапевтических или, если это необходимо, удвоенных дозах позволяет добиваться заживления эрозий и язв пищевода практически у всех пациентов в течение 4-8 недель. При этом поддерживающая терапия в дальнейшем с ежедневным приемом стандартной (или половинной) дозы ИПП обеспечивает ремиссию более чем у 80% пациентов в течение года независимо от исходной тяжести эзофагита [10].
При назначении ИПП важно учитывать тот факт, что полиморбидный пациент получает одновременно несколько медицинских препаратов, метаболизм которых при лекарственном взаимодействии может быть непредсказуем. Следовательно, необходимо использовать наиболее безопасные ИПП, такие как пантопразол (Нольпаза®), имеющий отличные от других ИПП особенности метаболизма [19]. Так, метаболизм пантопразола (Нольпаза®), являющегося наиболее рН-селективным ИПП, проходит без участия изоферментов системы цитохрома Р450 в печени путем конъюгации (в первую очередь сульфатирования), что обеспечивает незначительное влияние пантопразола (Нольпаза®) на фармакокинетику других препаратов.
Иным образом обстоит ситуация с НЭРБ, превалирование которой в структуре ГЭРБ, по сравнению с ЭРБ, достигает 60-70% и при которой определенная часть пациентов не отвечает должным образом на терапию стандартными или даже удвоенными дозами ИПП [12]. Данное обстоятельство зачастую связано с отсутствием кислых рефлюксов, наличием нормальных показателей закисления дистального отдела пищевода у значительной части пациентов с НЭРБ. Важно отметить, что при исследовании уровня кислотности в пищеводе у пациентов, ответивших и не ответивших на терапию ИПП, достоверных различий нет (p>0,05) [11]. В этих условиях попытки усилить терапию путем увеличения кратности приема антисекреторных препаратов, подключения Н2-блокаторов к ИПП зачастую не демонстрируют положительного влияния на время экспозиции кислоты в пищеводе [14].
Все это требует поиска оптимальных подходов к ведению пациентов с НЭРБ. Появляются принципиально новые препараты, способные комплексно воздействовать на различные пути патогенеза, прежде всего НЭРБ, поскольку концепция об оптимальности выбора ИПП для лечения ЭЭ на нынешнем уровне знаний и накопленного клинического опыта пересмотру пока не подлежит. Кроме того, учитывая патогенетические механизмы формирования НПВП-индуцированных повреждений пищевода, необходимо использование препаратов, обладающих как антирефлюксными, так и цитопротективными свойствами (например, Улькавис).
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 3 (57) 2020 р.