17 листопада, 2020
Акромегалія: стан проблеми та шляхи вирішення в Україні
Навіть в умовах пандемії освітній процес не зупиняється – 19-22 вересня 2020 року відбулося, як і раніше – у форматі онлайн, чергове засідання в рамках науково-освітнього проекту «Школа ендокринолога». Протягом чотирьох днів було заслухано 35 доповідей, присвячених актуальним темам і проблемам ендокринології.
Відомі вчені поділилися своїми знаннями щодо діагностики, сучасного лікування згідно з останніми рекомендаціями та профілактики ендокринних захворювань. Оскільки ендокринологія – це проблема, з якою стикаються майже всі спеціалісти, у семінарі крім ендокринологів узяли участь фахівці інших спеціальностей: офтальмологи, хірурги, гастроентерологи, терапевти, гінекологи, кардіологи й неврологи.
 У першому блоці навчальної школи для лікарів йшлося про рідкісне захворювання – акромегалію (АМ). На початку з доповіддю «Акромегалія – стан проблеми в Україні» виступив голова освітнього проекту «Школа ендокринолога», академік НАМН України, член-кореспондент НАН України, директор ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України» (м. Київ), завідувач кафедри ендокринології Національної медичної академії післядипломної освіти ім. П.Л. Шупика МОЗ України (м. Київ), президент громадської організації (ГО) «Українська асоціація клінічних ендокринологів», доктор медичних наук, професор Микола Дмитрович Тронько.
У першому блоці навчальної школи для лікарів йшлося про рідкісне захворювання – акромегалію (АМ). На початку з доповіддю «Акромегалія – стан проблеми в Україні» виступив голова освітнього проекту «Школа ендокринолога», академік НАМН України, член-кореспондент НАН України, директор ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України» (м. Київ), завідувач кафедри ендокринології Національної медичної академії післядипломної освіти ім. П.Л. Шупика МОЗ України (м. Київ), президент громадської організації (ГО) «Українська асоціація клінічних ендокринологів», доктор медичних наук, професор Микола Дмитрович Тронько.
Акромегалія – тяжка нейроендокринна патологія, яка через свою рідкісність часто залишається поза увагою медичних спеціалістів. Вона зумовлена надмірною продукцією соматотропного гормону (СТГ) та інсуліноподібного фактору росту‑1 (ІФР‑1), що призводить до зміни функціонування багатьох життєво важливих систем організму, і найперше – кісткової та серцево-судинної, порушується обмін речовин, непропорційно зростають кістки, хрящі та м’які тканини.
АМ належить до так званих орфанних – тобто рідкісних – хвороб. Саме ця обставина грає злий жарт із тими, кому довелося стикнутися з АМ. В Україні лікарі недостатньо обізнані щодо цієї хвороби, яку діагностують лише за 5-7 років від перших симптомів, коли організму вже завдано шкоди. У пацієнта можуть збільшитися в розмірі руки, ноги, ніс та вуха, а також язик. Риси обличчя стають грубішими, розходяться зуби, утворюючи між собою щілини, нижня щелепа видається вперед.
За статистикою, у світі щороку фіксується 57 випадків захворювання на 1 млн населення. В Україні, якщо вважати, що чисельність населення на 1 січня 2020 року становить 42 млн, кількість хворих на АМ, розрахована за математичною моделлю, складає приблизно 2500 осіб, але фактично в нашій країні діагностують лише 1 тис пацієнтів із цим захворюванням (30 випадків на 1 млн жителів). Кількість недіагностованих пацієнтів з АМ дуже велика.
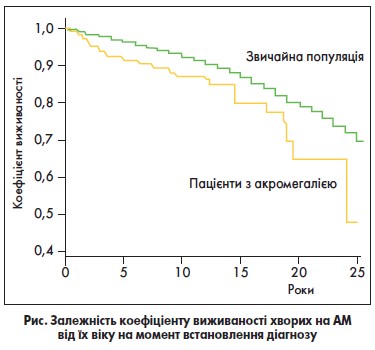 Акромегалія негативно впливає на молодих пацієнтів, оскільки призводить до втрати працездатності зі значним скороченням тривалості життя.
Акромегалія негативно впливає на молодих пацієнтів, оскільки призводить до втрати працездатності зі значним скороченням тривалості життя.
Середній вік на момент встановлення діагнозу – 44 роки. Майже 50% нелікованих хворих помирає у віці до 50 років (рис.).
Основні причини підвищеної смертності внаслідок АМ:
1. Цукровий діабет (ЦД) та його ускладнення.
2. Серцево-судинна патологія.
3. Захворювання органів дихання.
4. Злоякісні новоутворення.
У нашій державі не приділяється належної уваги орфанним захворюванням (ОЗ). Адже й досі відсутня загальноукраїнська база даних пацієнтів з АМ, а отже, й розуміння їхніх реальних потреб. Завдяки активній позиції членів ГО «Українська асоціація клінічних ендокринологів» та за підтримки керівництва ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України», зокрема головного наукового співробітника, заступника директора з клінічної роботи інституту, доктора медичних наук, професора А.М. Кваченюка, розпочато проект систематизації наявної інформації щодо хворих на АМ відповідно до чинного законодавства та отриманих дозволів.
Проект спрямований на покращення надання медичної допомоги хворим на АМ в Україні шляхом розробки та впровадження Всеукраїнської національної бази даних хворих на акромегалію та гіпофізарний гігантизм.
Основні цілі проекту:
1. Розробка програмного забезпечення Всеукраїнської бази даних (далі – база даних), яка знаходиться на завершальному етапі.
2. Запровадження бази даних серед лікарів, які виявляють та лікують хворих на АМ та гіпофізарний гігантизм, в основному це ендокринологи та нейрохірурги.
3. Залучення пацієнтів з АМ для формування пацієнтської бази. Це необхідно для покращення знань щодо цієї рідкісної хвороби: початок захворювання, рання діагностика, ефективна медична допомога.
4. Актуальна інформація, яка міститься в базі даних, дасть можливість:
- вивчення довгострокової захворюваності та смертності пацієнтів;
- спостереження за супутніми захворюваннями та якістю життя пацієнтів;
- надання даних про діагностичні й терапевтичні методи та їхню ефективність;
- виявлення клінічно неконтрольованих пацієнтів з АМ;
- порівняння методів лікування в різних лікарнях / спеціалізованих центрах;
- формування консиліумних груп спеціалістів у кожному регіоні для надання якісної медичної допомоги пацієнтам з АМ та гіпофізарним гігантизмом;
- надання [департаментам охорони здоров’я] ДОЗ і МОЗ інформації у відповідь на запити щодо лікування пацієнтів;
- за потреби інтеграції до системи eHealth.
Протягом останнього десятиліття в багатьох країнах світу створені національні реєстри пацієнтів із різними соціально значущими захворюваннями, у тому числі з АМ. Завдяки цьому міністерства охорони здоров’я можуть сформулювати рекомендації для лікарів щодо діагностики й лікування пацієнтів із конкретним захворюванням. Подібні реєстри є основою кваліфікованої медичної допомоги для всіх пацієнтів.
В Україні вкрай низька первинна діагностика ОЗ. Загалом це пояснюється недостатньою обізнаністю лікарів первинної ланки, складнощами діагностики АМ. Переважна частина хворих звертається за допомогою самостійно на етапі розвинення яскравої клінічної картини АМ, коли навіть у пацієнта вже не залишається сумнівів у своєму діагнозі. Саме тому необхідна висока поінформованість сімейних лікарів та лікарів інших спеціальностей (терапевтів, стоматологів, ендокринологів, нейрохірургів, ортопедів, кардіологів), щоб вчасно запідозрити та діагностувати захворювання. Відсутність програм первинного скринінгу АМ в групах ризику, а саме серед хворих із кардіоваскулярною патологією, неконтрольованим ЦД 2 типу, захворюваннями опорно-рухового апарату, порушеннями репродуктивної, дихальної (синдром нічного апное), ендокринної та інших систем, є причиною пізньої діагностики АМ. Одним із кроків до виправлення ситуації є розробка спеціальних анкет/опитувальників, які було б неважко заповнити самому хворому і які б допомогли зрушити з мертвої точки цю важливу проблему.
Проект став можливим завдяки підтримки компанії Pfizer.
 Тему проблем у діагностиці ОЗ та створення Всеукраїнської бази даних хворих на акромегалію та гіпофізарний гігантизм продовжив у своєму виступі заступник директора з наукової роботи ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України», головний науковий співробітник, віце-президент ГО «Українська асоціація клінічних ендокринологів», доктор медичних наук, професор Андрій Миколайович Кваченюк.
Тему проблем у діагностиці ОЗ та створення Всеукраїнської бази даних хворих на акромегалію та гіпофізарний гігантизм продовжив у своєму виступі заступник директора з наукової роботи ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України», головний науковий співробітник, віце-президент ГО «Українська асоціація клінічних ендокринологів», доктор медичних наук, професор Андрій Миколайович Кваченюк.
ОЗ – рідкісні вроджені або набуті захворювання, які характеризуються тяжким, хронічним, прогресуючим перебігом, супроводжуються формуванням дегенеративних змін в організмі, зниженням якості та скороченням тривалості життя хворих.
Термін «орфанні хвороби», або «хвороби-сироти», введено в обіг 1983 р. в США з прийняттям законодавчого акту «Orphan Drug Act», яким було визначено 1600 рідкісних хвороб невідомої етіології. Проблема ОЗ в Україні визнана на державному рівні лише у 2014 р. з прийняттям Закону «Про внесення змін до Основ законодавства України про охорону здоров’я щодо забезпечення профілактики та лікування рідкісних (орфанних) захворювань» від 15.04.2014 р. № 1213-VII.
Єдиний підхід як до визначення ОЗ, так і до рівня поширеності захворювання в популяції, коли його починають вважати рідкісним, відсутній. Захворювання може бути рідкісним в одній країні або частині світу, але при цьому частим в іншій, а поріг віднесення захворювань до рідкісних широко варіює по регіонах. Наприклад, у РФ орфанним захворюванням вважають патологічний стан, в якому перебуває 1 особа з 10 тис населення країни, в Японії – 1 з 2500, в Австралії – 1 з 2000, у США – 1 з 1500. У нашій країні захворювання вважається рідкісним, якщо його поширеність становить не більш як 1 випадок на 2 тис населення (зазначена норма прийнята країнами ЄС 1999 року).
Цю групу захворювань законодавством США було виокремлено через медичні та соціально-економічні особливості цих патологій, а також через відмінності причин виникнення, діагностики та тактики лікування пацієнтів даної групи. Найпоширенішими ОЗ в Україні є фенілкетонурія, хвороба Гоше, гіпофізарний нанізм, муковісцидоз, гемофілія, вроджені коагулопатії, мукополісахаридоз, онкологічні та онкогематологічні захворювання в дітей, хвороба Фабрі, гомоцистинурія. Пацієнти з цими захворюваннями потребують довічного забезпечення відповідним лікуванням. За відсутності його в більшості випадків хвороба швидко прогресує та призводить до летального результату.
АМ є тяжким інвалідизуючим нейроендокринним захворюванням, яке може стати причиною (за відсутності адекватного лікування) передчасної смерті, яка у хворих на АМ перевищує в 10 разів таку в загальній популяції.
Згідно з останніми статистичними даними, летальність унаслідок анатомічної прогресії аденоми складає лише 4%, усі інші причини пов’язані з метаболічними та судинними порушеннями: більш як у половини хворих спостерігаються кардіоваскулярні, цереброваскулярні та інші зміни, асоційовані з анаболічною дією СТГ та ІФР, респіраторні захворювання – у 16%, злоякісні (пухлини товстого кишечнику, щитоподібної залози – ЩЗ) – у 8%, ЦД – у 6%, на інші причини припадає 4%.
АМ розвивається внаслідок виділення гіпофізом в організм занадто багатої кількості гормону росту протягом тривалого часу. Потрапляння СТГ в кров сигналізує печінці виробляти ІФР-I, який фактично змушує кістки й тканини тіла рости. Високий рівень цього гормону впливає на зміни в організмі щодо переробки глюкози крові та ліпідів, а це, своєю чергою, може призвести до розвитку ЦД 2 типу, підвищення артеріального тиску (АТ) та виникненню порушень у серцево-судинній системі.
Більш як у 9 з 10 випадків розвиток АМ спричинює пухлина в гіпофізі, так звана аденома гіпофіза. Рідшою причиною може бути пухлина в іншій частині тіла.
Саме тому ціль нашого проекту не лише систематизація пацієнтів з ОЗ та спостереження за ефективністю терапії, але й розробка Уніфікованого протоколу захворювання за стандартами діагностики та лікування хворих на ОЗ. Це дасть можливість лікарям різних спеціальностей, насамперед ендокринологам та нейрохірургам, обирати вірний алгоритм лікування кожного конкретного пацієнта.
28 квітня 2017 року вступив у силу наказ МОЗ України від 29.12.2016 р. № 1422, яким українським лікарям дозволяється використовувати у своїй практиці міжнародні клінічні протоколи, якщо немає загальних українських. Українська експертна група лікарів розроблятиме для нашої країни документ, адаптований під світові європейські та американські гайдлайни щодо АМ, який заплановано опубліковати наприкінці поточного року. Але, наголосив професор А.М. Кваченюк, на цьому робота експертної групи не закінчується, учені й надалі продовжуватимуть розробляти українські рекомендації та адаптувати світові протоколи щодо лікування і ведення пацієнтів з ОЗ.
27 травня 2020 року міністр охорони здоров’я України Максим Степанов ініціював ухвалення в Україні Національної стратегії щодо рідкісних (орфанних) захворювань, який включає не лише розробку лікування та діагностику, а й реєстр пацієнтів з ОЗ. Таким чином, база даних, на думку вчених, є цінним інструментом для вивчення довгострокової захворюваності та смертності від рідкісних захворювань. З практичного погляду, база даних дає можливість забезпечувати пацієнтів відповідним лікуванням, оскільки фінансування подібних проектів реально лише за наявності чітких даних щодо кількості та характеристики цієї когорти хворих.
Згідно з міжнародними протоколами метою лікування АМ є контроль біохімічних показників активності ІФР‑1, СТГ, розміру пухлини і запобігання локальному мас-ефекту, зменшення ознак і симптомів захворювання; профілактика та/або поліпшення супутніх захворювань, а також запобігання ранньої смертності. Для досягнення головних цілей лікування необхідно спрямовувати призначену терапію на зниження рівня ІФР‑1 і СТГ та регулярно проводити клінічну оцінку й лікування супутніх патологій.
Саме тому нами були розроблені анкети та можливість формувати звіти за різними параметрами.
База даних дає фахівцям можливість включати різні порушення, виявлені при діагностиці АМ, але основними даними, які необхідно обов’язково вносити в систему, це рівень ІФР‑1, СТГ та розміри гіпофіза, його об’єм із подальшим розрахунком парціальної та секреторної активності пухлини, швидкості її росту.
Чому рівень ІФР‑1 такий важливий? ІФР‑1 – це поліпептидний фактор росту, за своїми фізіологічними властивостями близький до інсуліну. Синтез ІФР‑1 відбувається як у печінці під впливом СТГ (системний ІФР‑1), так і безпосередньо в кардіоміоцитах, гладеньком’язових клітинах судин, фібробластах, адипоцитах та інших клітинах.
ІФР‑1 відповідає за більшість проявів акромегалії. Він відображує середній рівень СТГ за попередній день, а також є найбільш стійким до коливань протягом короткого часу завдяки тривалому періоду напіввиведення. При АМ навіть «нормальний» рівень СТГ супроводжується підвищенням концентрації ІФР‑1.
Унаслідок тривалого підвищення рівня СТГ та ІФР‑1 з’являються специфічні симптоми, які переплітаються із симптомами через ріст пухлини, що призводить до компресії передньої долі гіпофіза, розвитку внутрішньочерепної гіпертензії та порушень зору.
Клінічні прояви АМ:
пов’язані з підвищеною секрецією СТГ
- морфологічні зміни;
- метаболічні ускладнення.
пов’язані з ростом пухлини
- компресія передньої долі гіпофіза;
- внутрішньочерепна гіпертензія;
- порушення зору.
Усі клінічні прояви, асоційовані з підвищеною секрецією СТГ, складні для раннього діагностування.
СТГ – простий мономірний білок, гормон росту й розвитку організму від народження до юності і після статевого дозрівання. СТГ регулює ліполіз, глюконеогенез, продукцію ІФР‑1. Секреції гормону притаманний пульсуючий характер: максимальна – у перші години сну, різко зростає при емоційному і фізичному стресі.
Основні ефекти надмірної продукції СТГ:
- збільшення маси тіла за рахунок м’язевої тканини;
- зменшення жирової тканини;
- збільшення розмірів органів;
- лінійний ріст кісток – гігантизм (у дітей), деформація й розширення, потовщення кісток (у дорослих);
- зростання хрящової тканини, що спричинює біль у суглобах;
- зниження толерантності до глюкози, розвиток ЦД.
Зазвичай першими проявами АМ є збільшення розмірів язика, носа, губ, надбрівних дуг, потовщення шкіри, пітливість, себорея, зниження працездатності, підвищена стомлюваність, огрубіння голосу, головні болі, болі в суглобах та хребті, розлади менструального циклу, зниження статевого потягу й потенції, набряклість рук і обличчя. При прогресуванні захворювання з’являються класичні ознаки АМ у вигляді збільшення розмірів нижньої щелепи, діастеми, прогнатизму, порушень прикусу, поступового збільшення кистей і стоп, парестезій, оніміння пальців кистей і стоп, артропатій, розвитку патологічного кіфозу, погіршення зору (двоїння в очах, боязнь яскравого світла), зниження слуху та нюху, галакторея, періодичні болі в області серця тощо.
При об’єктивному огляді лікарем особи, яка страждає на АМ, будуть виявлені такі зміни:
- укрупнення рис обличчя й розмірів кінцівок;
- деформації кісткового скелета (викривлення хребта, бочкоподібна – збільшена в передньо-задньому розмірі грудна клітка, розширені міжреберні проміжки);
- набряклість обличчя і рук;
- пітливість;
- гірсутизм;
- збільшення в розмірах ЩЗ, серця, печінки та інших органів;
- проксимальна міопатія (зміни з боку м’язів, розташованих у відносній близькості від центру тулуба);
- підвищення АТ;
- на електрокардіограмі – ознаки акромегалоїдного серця;
- підвищений рівень пролактину в крові;
- порушення обміну речовин – у чверті хворих з’являються ознаки ЦД, резистентного до цукрознижувальної терапії, зокрема й до інсуліну.
Саме ці зміни та скарги хворих дуже важливі та допомагають запідозрити гіпофізарні порушення і поставити діагноз АМ. Проте об’єктивні порушення, які виявив лікар під час обстеження пацієнта, пов’язані з прогресуванням захворювання, отже, лікування на цьому етапі є не таким ефективним, як на ранній стадії. З огляду на всі ці проблеми в діагностиці, ми працюємо над створенням бази даних хворих на АМ. Вона допоможе знайти слабкі місця у виявленні пацієнтів із цією проблемою та сформувати методичні рекомендації, найперше для сімейних лікарів, лікарів-ендокринологів, нейрохірургів, стоматологів та інших фахівців практичної медицини. Наші рекомендації допоможуть сімейним лікарям і терапевтам уважніше ставитися до таких симптомів, як підвищення АТ, болі та зміни в кістках, суглобах, у тих пацієнтів, які лікуються тривалий час; кардіологам – у разі виявлення кардіопатії, гіпертрофії серцевого м’яза, а ендокринологам – при виявленні метаболічних змін.
Клінічні прояви АМ також диференціюють відповідно до уражень:
серцево-судинної системи
- збільшення маси міокарда, розмірів серця, аж до формування акромегалічної кардіоміопатії;
- розвиток серцевої недостатності на тлі підвищення АТ;
- підвищення периферичного опору кровотоку через посилену проліферацію клітин інтими і м’язової оболонки артеріол;
- затримка натрію в організмі.
дихальної системи
- обструктивні нічні апное.
порушення вуглеводного обміну – 50% ЦД
- резистентний до цукрознижувальних препаратів та інсуліну;
- частота виникнення не залежить від тривалості захворювання, спадкової схильності, особливостей HLA-феномену;
- зміни в центральній регуляції секреції інсуліну і глюкагону в поєднанні з порушеннями транспорту глюкози на рівні рецепторів;
- порушення створення метаболічно-активних форм інсуліну.
Вчасне встановлення діагнозу АМ допоможе запобігти розвитку ускладнень – інсулінорезистентного ЦД; серцево-судинних катастроф; гіпертрофії серцевого м’яза, що призводить до застійної серцевої недостатності та порушень ритму серця; вторинної артеріальної гіпертензії; багатовузлового зоба; аутоімунного тиреоїдиту; раку ЩЗ; малігнізації (пухлини товстого кишечнику).
Доповідач зазначив, що ІФР‑1 – сильний анаболічний фактор, що проявляється в стимуляції канцерогенезу і росту доброякісної та злоякісної пухлин, які й виявляють лікарі. При даній нозології найчастіше знаходять рак ЩЗ та пухлини товстого кишечнику.
Діагностичний пошук за підозри на АМ передбачає виконання низки досліджень, спрямованих на виявлення підвищеної секреції СТГ, визначення концентрації пролактину, порушень вуглеводного і жирового обміну, на топічну діагностику джерела гіперпродукції СТГ. Гормональні тести слід розпочинати з показника ІФР‑1. Індивідуальне активне лікування з моменту діагностики зазвичай приводить до тривалого позитивного результату. Хірургічне втручання є єдиним можливим лікуванням, однак навіть за наявності сучасних методик пацієнти часто отримують тривале лікування медикаментозними препаратами. Не всі пацієнти реагують на первинну терапію препаратами СРЛ; нещодавно були розроблені біомаркери, які допомагають оцінити успішність лікування. Сьогодні мультимодальне лікування здатне сприяти ремісії в кожного пацієнта, але, як показують великі міжнародні реєстри, майже третина всіх пацієнтів залишається недолікованою.
Наостанок своєго виступу А.М. Кваченюк ще раз підкреслив актуальність проблеми ОЗ в Україні, зокрема він наголосив, що, оскільки виникнення й тяжкість асоційованих з АМ ускладнень безпосередньо пов’язані з тривалістю надмірної активації СТГ, рання діагностика захворювання є вкрай важливою.
 З більш детальною розповіддю про створення Всеукраїнської бази даних хворих на акромегалію та гіпофізарний гігантизм виступила лікар-ендокринолог, кандидат медичних наук Лариса Андріївна Луценко.
З більш детальною розповіддю про створення Всеукраїнської бази даних хворих на акромегалію та гіпофізарний гігантизм виступила лікар-ендокринолог, кандидат медичних наук Лариса Андріївна Луценко.
Члени ГО «Українська асоціація клінічних ендокринологів», за підтримки керівництва ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України», на базі інституту активно працюють над розробкою та впровадженням бази даних пацієнтів з АМ. Для первинного збору персональних та клінічних даних створені спеціальні анкети, які заповнюють сам пацієнт та фахівець, який його лікує. Ця інформація буде внесена до Всеукраїнської бази даних виключно за письмовою згодою пацієнта.
Перша анкета – для пацієнта – містить наступні параметри: персональні дані, дата встановлення діагнозу АМ/ гігантизм, хвороби, пов’язані з АМ, лікування, яке вже проводилось, оцінка якості життя, освіта, професія, спеціальність, сімейний стан, контактні дані.
Друга анкета – для лікарів – містить додаткову інформацію про хворого на АМ: персональні дані лікаря та пацієнта, антропометричні дані пацієнта, дані об’єктивного огляду (зріст, маса тіла, індекс маси тіла, об’єм талії, АТ, частота пульсу, відсоток жирової маси), гормональні показники (СТГ, ІПФ‑1, пролактин, кортизол, інсулін, тиреотропний гормон, вільний тироксин, лютеїнізуючий гормон, фолікулостимулюючий гормон, тестостерон, естрадіол), клініко-біохімічні показники, зокрема ліпідограма, глюкоза плазми / дані орального тесту толерантності до глюкози, глікозильований гемоглобін); результати додаткових методів обстеження, насамперед дані магнітно-резонансної томографії гіпофіза: його розміри, об’єм із подальшим розрахунком парціальної та секреторної активності пухлини, швидкості пухлинного росту.
Усі персональні дані пацієнтів та лікарів збиратимуться відповідно до чинного законодавства України. Наявність усієї вищезгаданої інформації щодо пацієнта і його клінічні показники дадуть можливість отримати оперативну інформацію про кількість хворих у регіоні, щоб надавати її за місцем вимоги в разі необхідності планування регіональних соціальних програм медичної допомоги пацієнтам з ОЗ (відповідне лікування як основного захворювання, так і його ускладнень).
Розробка такої програми в масштабах країни з подальшим аналізом динаміки розвитку захворювання може стати основою для створення ефективних скринінгових програм для виявлення АМ на субклінічному етапі. Також наявність інформації щодо захворюваності на АМ допоможе прогнозувати її в майбутньому, що дасть можливість своєчасно виявляти хворобу та покращити якість надання медичної допомоги таким хворим.
Підготувала Юлія Золотухіна
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 3 (51) 2020 р.



