19 липня, 2021
Діорен: нові можливості діуретичної терапії гостро декомпенсованої серцевої недостатності
 Переважна більшість випадків гостро декомпенсованої хронічної серцевої недостатності (СН) супроводжується об’ємним перевантаженням рідиною, наростанням симптомів та ознак застою. Першочергова мета лікування таких пацієнтів – полегшити застійні явища та повернути стан еуволемії, переважно шляхом призначення діуретиків. Основу інтенсивної діуретичної терапії в стаціонарі становлять внутрішньовенні петльові діуретики фуросемід і торасемід завдяки потужному та швидкому ефекту; крім того, всмоктування пероральних форм діуретиків у шлунково-кишковий тракт може бути пригнічене в пацієнтів із СН через набряк стінки кишечнику.
Переважна більшість випадків гостро декомпенсованої хронічної серцевої недостатності (СН) супроводжується об’ємним перевантаженням рідиною, наростанням симптомів та ознак застою. Першочергова мета лікування таких пацієнтів – полегшити застійні явища та повернути стан еуволемії, переважно шляхом призначення діуретиків. Основу інтенсивної діуретичної терапії в стаціонарі становлять внутрішньовенні петльові діуретики фуросемід і торасемід завдяки потужному та швидкому ефекту; крім того, всмоктування пероральних форм діуретиків у шлунково-кишковий тракт може бути пригнічене в пацієнтів із СН через набряк стінки кишечнику.
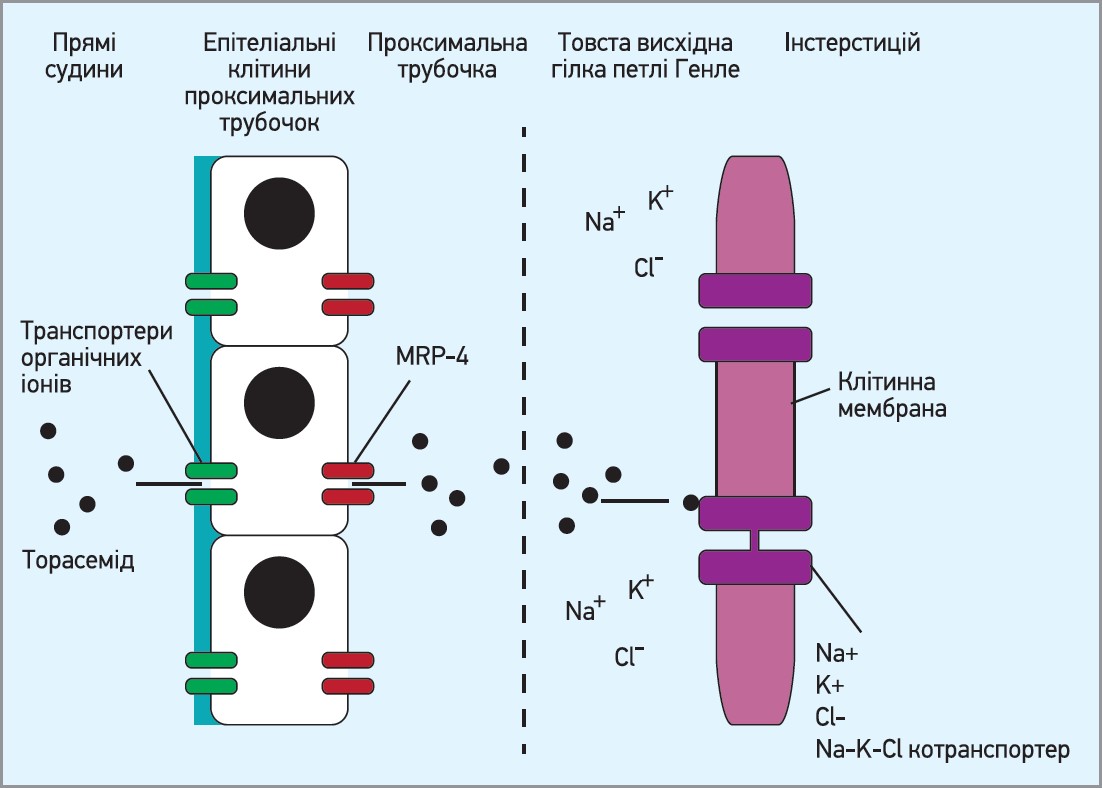
Основним ефектом усіх діуретиків є підвищення екскреції натрію та води нирками, проте механізми й точки прикладання різняться. Торасемід абсорбується за допомогою транспортерів органічних аніонів у клітинах проксимальних трубочок, потім за участю MRP‑4 (протеїну множинної лікарської резистентності 4) та інших транспортерів потрапляє в ниркові трубочки. У висхідній гілці петлі Генле торасемід діє на хлоридний рецептор Na-K-Cl-контранспортера і блокує реабсорбцію цих електролітів, що підвищує діурез, натрійурез і калійурез (рис. 1).
Рис. 1. Механізм дії торасеміду
(адаптовано з: Stirling A., Fisher M., 2018)
Після внутрішньовенного застосування торасеміду діуретичний ефект швидко досягає свого максимуму протягом першої години і залишається постійним упродовж майже 12 годин. Збільшення діурезу досягається навіть у тих випадках, коли інші сечогінні засоби вже не чинять потрібного ефекту, наприклад при нирковій недостатності.
Фармакокінетика торасеміду та його метаболітів характеризується лінійною залежністю. Це означає, що його максимальна концентрація в сироватці крові та площа під кривою вмісту в сироватці крові збільшуються пропорційно до дозування.
При порушенні функції нирок фармакодинамічні характеристики торасеміду залишаються незмінними, а ступінь тяжкості ниркової недостатності на тривалість дії препарату не впливає. У пацієнтів із порушенням функцій печінки накопичення торасеміду та його метаболітів не відбувається.
При лікуванні СН торасемід має унікальні переваги (табл.). Порівняно з фуросемідом торасемід є у 2-4 рази потужнішим, рідше викликає гіпокаліємію, має довший період напіввиведення й більшу тривалість ефекту. Разом ці властивості забезпечують більш надійний і передбачуваний діуретичний ефект.
Доклінічні й невеликі клінічні дослідження продемонстрували, що торасемід зменшує активність ренін-ангіотензин-альдостеронової системи (РААС) шляхом блокади альдостеронових рецепторів і зниження продукції альдостерону. Вважають, що така сприятлива нейрогормональна модуляція є одним із механізмів, за допомогою яких торасемід зменшує фіброз міокарда, викликає регрес ремодевлювання шлуночків і забезпечує інші корисні ефекти при СН за умови його тривалого застосування. Натомість фуросемід може підвищувати активність РААС, і цей феномен є можливим поясненням прогресування СН і погіршенням прогнозу в разі високодозової діуретичної терапії (Chioncel O. et al., 2018).
Короткодіючі діуретики, як-от фуросемід, провокують виражений натрийурез протягом 6 годин після введення, але вже через 18 годин у пацієнта можуть спостерігатися прояви так званого феномена рикошету внаслідок гіперактивації РААС. Екскреція Na+ із сечею зростає, але після припинення діуретичного ефекту швидкість екскреції іонів Na+ знижується до нижчого від початкового рівня. При застосуванні торасеміду, який відрізняється тривалою дією і додатково зменшує активність РААС, феномен рикошету практично відсутній.
Повноцінна терапія застою рідини за допомогою активного діуретичного лікування є необхідною при СН, навіть якщо вона може тимчасово погіршити функцію нирок. Для визначення моменту, коли слід знизити інтенсивність діуретичної терапії, важливо вчасно розпізнати еуволемічний стан за допомогою клінічного обстеження, визначення натрійуретичного пептиду, ехокардіографічної оцінки тиску наповнення лівого шлуночка. Варто наголосити, що відсутність петльових діуретиків у схемі лікування тяжких хворих на СН упродовж навіть кількох діб може призвести до смерті від набряку легень. Зокрема, при лівосерцевій СН діуретик запобігає набряку легень, натомість при правосерцевій відтерміновує термінальну дисфункцію паренхіматозних органів (печінки та нирок).
Відповідно до рекомендацій Європейського товариства кардіологів із СН (ESC, 2016), внутрішньовенні петльові діуретики рекомендовані всім пацієнтам із гострою СН та ознаками/симптомами перевантаження рідиною для покращення симптомів (клас рекомендації І, рівень доказів С). Діуретики слід призначити у вигляді періодичних болюсів (початковий болюс торасеміду – 10-20 мг) або постійної інфузії; дози і тривалість лікування залежать від симптомів і клінічного стану пацієнта (І, В). У хворих із резистентними набряками або недостатнім зменшенням симптомів петльові діуретики можна комбінувати з тіазидними або спіронолактоном (ІІb, C).
Згідно з рекомендаціями з ведення СН Американської колегії кардіології / Американської асоціації серця (ACC/AHA, 2017), госпіталізованим пацієнтам із СН з ознаками значного перевантаженням рідиною необхідно негайно призначити петльові діуретики для зменшення смертності (І, В). За недостатньої відповіді можна підвищити дозу петльового діуретика або додати другий діуретик (ІІа, В). Крім того, для покращення діурезу та збереження ниркової функції петльові діуретики можна поєднувати з інфузією допаміну в низькій дозі (ІІв, В).
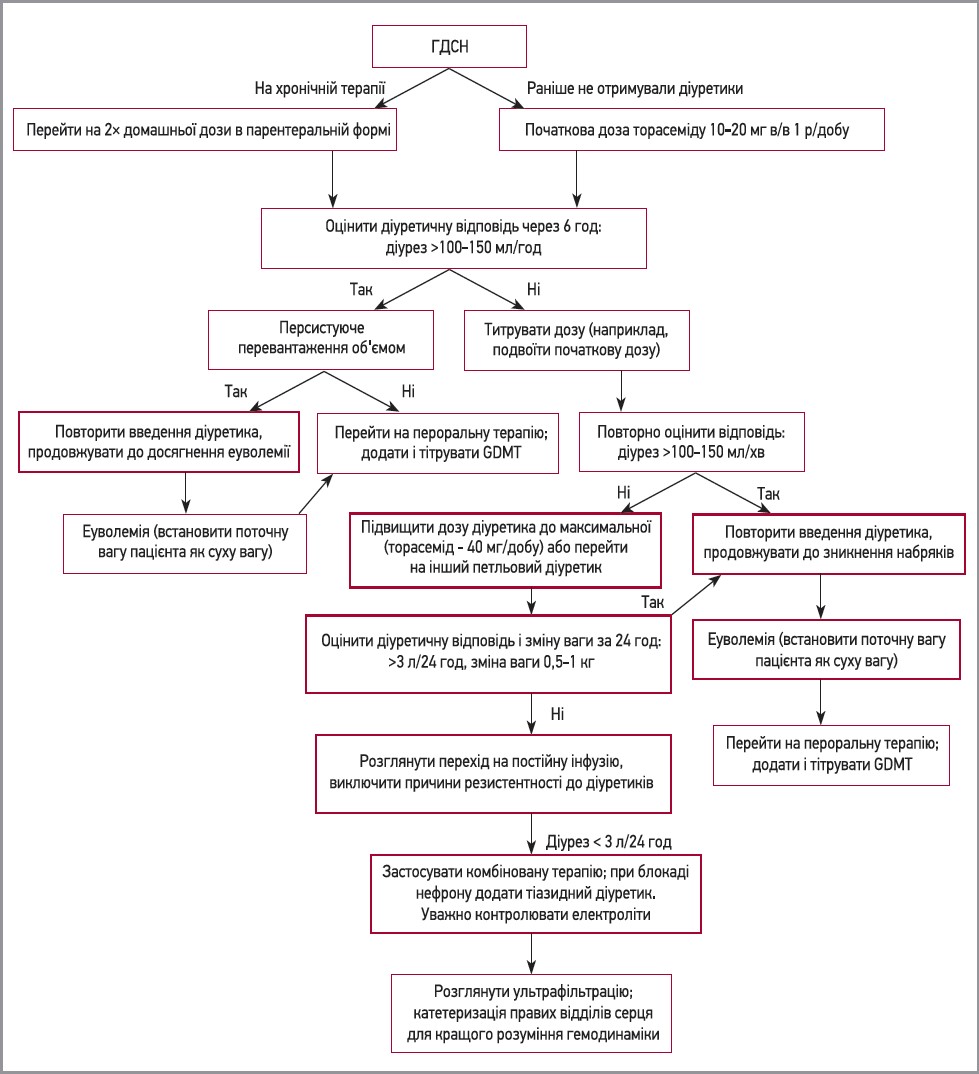
На рисунку 2 представлений алгоритм ведення гострої декомпенсованох СН, нещодавно запропонований американськими експертами. Автори наголошують, що в пацієнтів із цим станом рекомендоване внутрішньовенне введення діуретиків. Початкова доза залежить від того, чи перебуває пацієнт на хронічній діуретичній терапії. Якщо ці препарати раніше не застосовувалися, слід почати з низької дози, наприклад торасемід 10-20 мг 1 р/добу. Натомість у пацієнтів, які отримували діуретики до госпіталізації, перша внутрішньовенна доза має бути вдвічі вищою за амбулаторну. Надалі дозу титрують залежно від відповіді пацієнта, яку оцінюють за діурезом та зменшенням ознак застою, як-от задишки, набряків та зниженням тиску в підключичних венах. Упродовж лікування діуретиками необхідно періодично, принаймні раз на добу, контролювати рівні електролітів. Після досягнення еуволемії пацієнта слід перевести на найнижчу ефективну дозу діуретика в пероральній формі, бажано торасеміду, з подальшим контролем ефективності лікування, здійснюваного у відповідності до існуючих настанов.
Рис. 2. Алгоритм ведення гострої декомпенсованої СН
(адаптовано з: Suri S. S. Pamboukian S. V., 2021)
Примітка: GDMT (guideline-directed medical therapy) – медикаментозна терапія, визначена настановами.
Довідка «ЗУ»
Нещодавно в Україні з’явився ін’єкційний торасемід Діорен (ПАТ НВЦ «Борщагівський хіміко-фармацевтичний завод»), який має оптимальне співвідношення високої якості та доступної ціни. Препарат випускається у формі ампул для внутрішньовенного введення, одна ампула (4 мл) містить 20 мг торасеміду. При набряках та/або випоті, спричинених СН, лікування розпочинають з одноразової дози 2 мл Діорену на добу; якщо ефект недостатній, дозу можна збільшити до 4 мл, а потім – до 8 мл на добу (не довше 3 діб). За гострого набряку легень початкова доза Діорену становить 4 мл, залежно від отриманого ефекту її можна повторити з інтервалом 30 хв. Максимальна добова доза становить 20 мл, що еквівалентно 100 мг торасеміду.
Список літератури знаходиться в редакції.
Медична газета «Здоров’я України 21 сторіччя» № 11-12 (504-505), 2021 р.