19 липня, 2021
Артеріальна гіпертензія: огляд сучасних рекомендацій
22-23 травня відбулася онлайн-конференція «Практика сімейного лікаря в запитаннях та відповідях». Онлайн-практикум базувався на доповідях провідних фахівців країни, оглядах свіжих практичних даних, адаптованих до застосування лікарями первинної ланки.
Професор кафедри військової медицини Української військово-медичної академії (м. Київ), доктор медичних наук Світлана Валеріївна Король представила ґрунтовний огляд сучасних рекомендацій щодо ведення пацієнтів з артеріальною гіпертензією (АГ) з акцентами на ключових відмінностях в американських та європейських настановах.
 Згідно з наказом Міністерства охорони здоров’я України № 1422, з квітня 2017 року українські лікарі можуть користуватися міжнародними рекомендаціями щодо діагностики та лікування найпоширеніших захворювань, провідним з яких залишається АГ.
Згідно з наказом Міністерства охорони здоров’я України № 1422, з квітня 2017 року українські лікарі можуть користуватися міжнародними рекомендаціями щодо діагностики та лікування найпоширеніших захворювань, провідним з яких залишається АГ.
Один із ключових немедикаментозних методів лікування АГ – нормалізація способу життя пацієнта, що в деяких випадках у разі адекватного комплаєнсу «лікар-пацієнт» є достатнім для нормалізації показників артеріального тиску (АТ) хворого. Підтримання здорового способу життя передбачає контроль маси тіла, АТ, рівня цукру крові, дотримання дієти, фізичні навантаження не менше 5 р/тиж тривалістю від 30 до 45 хв, утримання від куріння. Окружність талії не має перевищувати 102 см у чоловіків і 88 см у жінок. Згідно з доказовою медициною, шляхом корекції вищезазначених факторів ризику есенціальної АГ можна попередити розвиток фатальних або інвалідизуючих серцево-судинних подій у близько 80% випадків.
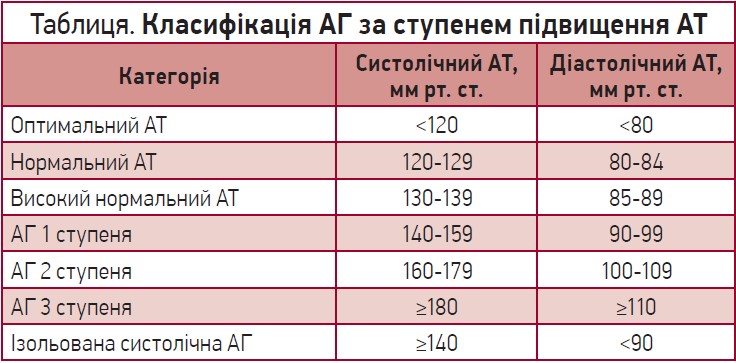
АГ класифікують за ступенем і стадіями тяжкості; крім того, існує різниця в класифікаціях європейських та американських настанов. Відповідно до останнього документа ESH/ESC (2018) АГ класифікують за ступенем підвищення АТ (табл.).
Важливо підкреслити, що Американське товариство кардіологів відносить показники систолічного АТ >129 мм рт. ст. і діастолічного АТ >89 мм рт. ст. до АГ 1 ступеня. Такий перерозподіл показників АТ спричинив надзвичайне навантаження на систему охорони здоров’я Сполучених Штатів Америки, адже кількість пацієнтів з діагнозом АГ зросла майже вдвічі. Проте така стратегія акцентує важливість вчасної діагностики та корекції такого смертельно небезпечного захворювання, як АГ.
Стадійна класифікація АГ базується на ступені ураження органів-мішеней.
АГ 1 стадії характеризується відсутністю ураження органів-мішеней; на цьому етапі розвитку захворювання застосування лише немедикаментозних методів лікування може бути достатнім для нормалізації тиску.
Під АГ 2 стадії розуміють наявність у пацієнта уражених органів-мішеней, а саме:
- гіпертрофії лівого шлуночка за даними рентгенографії, електро- та ехокардіографії;
- мікроальбумінурії та/або рівня креатиніну <133 ммоль/л у чоловіків і <124 ммоль/л у жінок;
- товщини інтими-медіа сонних артерій >0,9 мм або наявність атеросклеротичних бляшок.
АГ 3 стадії установлюють на підставі підтверджених за допомогою лабораторних та інструментальних методів дослідження ускладнень з боку органів-мішеней, до яких входять:
- задокументований інфаркт міокарда, хронічна серцева недостатність ІІа-ІІІ стадій;
- гостре порушення мозкового кровообігу, транзиторна ішемічна атака, судинна деменція, гостра гіпертензивна енцефалопатія;
- рівень креатиніну >133 ммоль/л у чоловіків і >133 ммоль/л у жінок;
- крововилив або ексудат з набряком зорового нерва чи без нього;
- розшаровуюча аневризма аорти;
- оклюзивне ураження периферичних артерій.
Скринінг АГ базується на повторювальному вимірюванні АТ, рівень доказовості С. У пацієнтів з оптимальним АТ рекомендують проводити контроль АТ 1 р/5 років, з нормальним АТ – 1 р/3 роки, з високим нормальним АТ – щороку. В осіб з АТ ≥140/90 мм рт. ст. (тобто з АГ) необхідно моніторувати рівень як офісного, так і домашнього АТ постійно.
Нормальні показники АТ варіюють від способу його вимірювання; у випадку вимірювання АТ у кабінеті лікаря т. зв. офісне вимірювання асоціюється з рівнем АТ >140/90 мм рт. ст. При амбулаторному варіанті вимірювання денний середній АТ не має перевищувати 135/85 мм рт. ст., нічний – 120/70 мм рт. ст., добовий не має бути меншим за 130/80 м рт. ст. АТ >140/85 при вимірюванні вдома свідчить про наявність АГ.
Діагностика АГ передбачає оцінку об’єктивного статусу, лабораторну й інструментальну діагностику. До фізикального обстеження належать визначення маси тіла, зросту, індексу маси тіла, окружності талії, АТ на обох руках, аускультація серця, судин шиї, точок проєкції ниркових артерій, неврологічне обстеження та обстеження очного дна. Обов’язковими для визначення лабораторними показниками в пацієнтів з АГ є загальний аналіз крові та сечі, рівень цукру в плазмі крові натще та глікозильований гемоглобін, ліпідограма, рівень калію та натрію, сечової кислоти, креатиніну, печінкові проби (білірубін, аланінамінотрансфераза, аспартатамінотрансфераза), білок у сечі. До інструментальних методик у гіпертензивних пацієнтів належать електро- й ехокардіографія.
Cтратифікація пацієнтів з АГ відбувається за допомогою двох шкал: Фремінгемської та SCORE, відповідно до яких лікар визначає стратегію персоніфікованого лікування.
До дуже високого ризику розвитку серцевих захворювань належать пацієнти із задокументованими перенесеними інфарктом, інсультом, транзиторною ішемічною атакою, операціями з реваскуляризації судин, аневризмами аорти, захворюваннями периферичних артерій, ангіографічно чи підтвердженими за допомогою ультразвуку стенозами >50%, наявним цукровим діабетом (ЦД) у поєднанні з ураженням органів-мішеней, швидкістю клубочкової фільтрації (ШКФ) <30 мл/хв/1,73м2; серцево-судинний ризик за шкалою SCORE становить >10%.
Особи з високим ризиком розвитку серцево-судинних захворювань (ССЗ) характеризуються переважанням окремих факторів ризику: загальний холестерин >8 ммоль/л чи АТ >180/110 мм рт. ст.; наявністю ЦД без факторів ризику й ураження органів-мішеней, наявністю гіпертрофії лівого шлуночка, ШКФ від 30 до 59 мл/хв/1,73 м2; серцево-судинний ризик складає 5-10%.
Проміжний та низький ризики розвитку летального ССЗ протягом 10 років становлять 1-5% і <1% відповідно.
Ініціація стартової терапії залежить від поєднання високого АТ та стратифікованого високого чи дуже високого ризику ССЗ.
Так, фармакотерапія на додаток до модифікації способу життя призначається первинним пацієнтам у випадках:
- комбінації високого нормального АТ і дуже високого ризику ССЗ;
- АГ 1 ступеня та проміжного / низького ризику ССЗ у випадку недосягнення цільових рівнів АТ після 3-6 міс немедикаментозної корекції АГ;
- АГ 1 ступеня та високого / дуже високого ризику ССЗ, хронічної хвороби нирок (ХХН) і ураження органів-мішеней;
- АГ 2-3 ступенів з контролем АТ для перегляду терапії через 3 міс лікування.
В Європейських протоколах з менеджменту АГ (2018) рекомендовано більш диференційовано підходити до досягнення цільових значень систолічного АТ, а саме:
- цільові рівні АТ для пацієнтів віком <65 років становлять 130-120 мм рт. ст. у разі хорошої переносимості – І, А; за винятком коморбідної нефрологічної патології (140-130 мм рт. ст.);
- для пацієнтів віком >65 років – 140-130 мм рт. ст. за хорошої переносимості – І, А;
- у хворих віком ≥80 років – >160/90 мм рт. ст. – І, А.
Діастолічний АТ не має перевищувати 80 мм рт. ст. у всіх хворих незалежно від рівня АТ і супутніх захворювань – ІІа, В.
У сучасних настановах рекомендовано застосовувати як стартову фармакотерапію пацієнтів з АГ подвійну комбінацію антигіпертензивних препаратів переважно в одній таблетці – рівень доказовості І, В. Така стратегія забезпечує покращення комплаєнсу «лікар-пацієнт» і «пацієнт-лікування», отже, й прогнозу та перебігу захворювання зі зменшенням соціоекономічного навантаження на державу, знижуючи час непрацездатності населення, зумовлений госпіталізацією внаслідок ускладнення ССЗ.
До переваг фіксованих комбінованих варіантів фармакотерапії АГ належать:
- вища ймовірність досягнення цільових рівнів АТ;
- менший ризик серцево-судинних ускладнень;
- низький ризик розвитку побічних реакцій;
- краща прихильність до лікування;
- ліпша мотивація людей продовжувати лікування;
- більше довіри до лікаря.
Згідно з чинними рекомендаціями, препаратами першої лінії (рівень доказовості І, А) залишаються інгібітори ангіотензинперетворювального ферменту (ІАПФ), блокатори рецепторів ангіотензину ІІ (БРА), β-блокатори (БАБ), антагоністи кальцію (АК) та тіазидні й тіазидоподібні діуретики. Проте необхідно зауважити, що відповідно до настанов 2018 року БАБ потрібно призначати за умови коморбідності зі стенокардією, інфаркту міокарда в анамнезі, серцевої недостатності, а також з метою контролю серцевого ритму (І, А).
Оптимальними комбінаціями антигіпертензивних препаратів з найвищим рівнем доказовості є поєднання тіазидних діуретиків та ІАПФ; тіазидних діуретиків і БРА; тіазидних діуретиків й АК; БРА та АК, АК й ІАПФ.
Основний алгоритм лікування первинних хворих з АГ базується на комбінації двох антигіпертензивних препаратів (ІАПФ/БРА + АК/діуретик) в одній таблетці. При недосягненні цільового рівня АТ у пацієнта рекомендовано перейти на потрійну комбінацію антигіпертензивних препаратів (ІАПФ/БРА + АК + діуретик, бажано в одній таблетці). В разі резистентної гіпертензії пропонується додати до потрійної комбінації антигіпертензивних препаратів спіронолактон (25-50 мг/добу) чи α- або β-блокатор з обов’язковим дообстеженням з метою виключення симптоматичного ґенезу АГ.
Така базисна фармакотерапія показана пацієнтам з АГ та ураженням органів-мішеней, цереброваскулярними захворюваннями, ЦД і захворюваннями периферичних артерій. Монотерапія АГ можлива лише у випадку АГ 1 ступеня з низьким ризиком, віку до 80 років і в ослаблених пацієнтів.
Особливості призначення стандартної терапії у хворих на АГ з наявністю супутньої патології:
- у пацієнтів з АГ та ішемічною хворобою серця стартова гіпотензивна терапія включає подвійну комбінацію антигіпертензивних препаратів в одній таблетці: ІАПФ/БРА + БАБ/АК або АК + діуретик / БАБ чи БАБ + діуретик. За недостатньої ефективності призначеної терапії рекомендованою є потрійна комбінація з вищезазначених препаратів;
- у разі поєднання в пацієнта АГ і ХХН початкова гіпотензивна терапія складається з подвійної комбінації антигіпертензивних препаратів: ІАПФ/БРА + АК / тіазидний чи петльовий діуретик. Вибір діуретика залежить від ШКФ, при зменшенні якої до <30 мл/хв тіазидні / тіазидоподібні діуретики є неефективними. За недосягнення цільового АТ рекомендована потрійна комбінація антигіпертензивних препаратів: ІАПФ/БРА + АК + діуретик. Слід зауважити, що зниження ШКФ і підвищення рівня креатиніну до >30% за нетривалий проміжок часу можуть свідчити про реноваскулярну етіологію АГ;
- за коморбідності АГ і хронічної серцевої недостатності зі зниженою фракцією викиду лівого шлуночка не слід використовувати препарати з негативним інотропним ефектом, як-от недигідропіридинові АК (верапаміл та дилтіазем). Отже, стартова терапія таких пацієнтів складається з комбінації ІАПФ/БРА + діуретик + БАБ. За відсутності достатнього гіпотензивного ефекту до стандартної терапії додають антагоніст мінералокортикоїдних рецепторів (спіронолактон або еплеренон);
- алгоритм базисного лікування АГ у поєднанні з фібриляцією передсердь передбачає призначення таких варіантів подвійної комбінації антигіпертензивних препаратів: ІАПФ/БРА + БАБ/АК або БАБ + АК. Наступним кроком при недосягненні поставленої мети лікування є додавання діуретика до представлених раніше комбінацій. Необхідно закцентувати увагу на важливості включення до комплексної фармакотерапії коморбідності АГ і фібриляції передсердь перорального антикоагулянту, якщо він показаний за шкалою CHA2DS2-VASc. Окрім того, важливо пам’ятати, що загальноприйнята комбінація БАБ з негідропіридиновими АК не рекомендується до застосування в зв’язку з їхнім потенціюванням негативного хронотропного ефекту.
Підготувала Світлана Семенчук
Медична газета «Здоров’я України 21 сторіччя» № 11-12 (504-505), 2021 р.