27 березня, 2015
Новые факторы риска – мишени для фармакотерапии АГ
 Новые факторы риска – мишени для фармакотерапии АГ
Новые факторы риска – мишени для фармакотерапии АГ
Сердечно-сосудистые заболевания на сегодняшний день являются самыми распространенными в Украине и мире, несмотря на постоянные усилия специалистов, направленные на борьбу с ними. Наиболее адекватным ее методом является профилактика путем определения факторов риска и, по возможности, их устранения.
По данным Фремингемского исследования выделены давно известные классические факторы сердечно-сосудистого риска:
• дислипидемия;
• артериальная гипертензия;
• абдоминальное ожирение;
• курение;
• сахарный диабет;
• гиподинамия;
• возраст;
• пол;
• отягощенная наследственность по сердечно-сосудистым заболеваниям.
Существуют также дополнительные факторы риска, которые влияют на развитие сердечно-сосудистых заболеваний. Их значение не доказано с такой определенностью, как значение фремингемских, однако известны данные достаточного количества исследований, указывающие на сильную связь между сердечно сосудистой заболеваемостью и смертностью и следующими факторами:
– повышение пульсового давления.
– увеличение частоты сердечных сокращений.
– системное воспаление.
– нарушение циркадного ритма артериального давления (АД).
– бессимптомный атеросклероз.
– обструктивное апноэ во сне.
– хроническая болезнь почек.
– гиперурикемия.
– метаболический синдром.
Рассмотрим наиболее значимые из них.
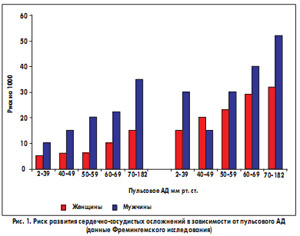 Повышение пульсового давления. Как известно, повышенное систолическое АД при нормальном или пониженном диастолическом АД является плохим прогностическим фактором (рис. 1).
Повышение пульсового давления. Как известно, повышенное систолическое АД при нормальном или пониженном диастолическом АД является плохим прогностическим фактором (рис. 1).
Повышение пульсового АД – это признак старения сердечно-сосудистой системы, признак увеличения жесткости крупных артерий, что приводит к повышению систолического давления в устье аорты. В норме пульсовая волна, поступая в сосудистое русло, отражается от стенок сосудов и частично возвращается назад в виде ретроградной волны. Давление в устье аорты является суммой исходящей и ретроградной волн. Если артерии эластичны и сохраняют свою буферную способность, то есть растягиваются и затем сокращаются в ответ на поступление крови, они замедляют поступление ретроградной волны к клапанам сердца до скорости 4 м/с. Если же артерии теряют свою эластичность и становятся жесткими, скорость ретроградной волны может увеличиваться до 20 м/с. Таким образом, ретроградная волна успевает попасть к клапанам аорты к моменту систолы и этот объем крови добавляется к ударному объему, что приводит к существенному повышению систолического АД.
Какое же пульсовое АД принято считать нормальным? К сожалению, четко прописанных рекомендаций для практических врачей по поводу нормы пульсового АД на сегодняшний день не существует. По данным различных авторов, настороженность должно вызывать повышение пульсового АД до 50-55 мм рт. ст., выше 60 мм рт. ст. – следует считать патологическим.
Частота сердечных сокращений (ЧСС). Специалистам хорошо известно о взаимосвязи между частотой сердечных сокращений и общей смертностью. Так, по данным того же Фремингемского исследования, при ЧСС меньше 65 уд/мин смертность от ишемической болезни сердца (ИБС), сердечно-сосудистых заболеваний и общая смертность в 2 раза ниже, чем при ЧСС более 85 уд/мин. Однако возникает закономерный вопрос: до какого же уровня следует снижать ЧСС у больных в процессе лечения?
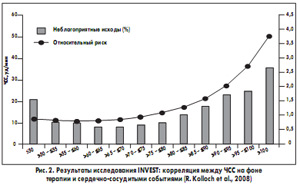 У больных с ИБС допустимым считается снижение АД на фоне приема бета-блокаторов до 54-52 уд/мин. Для больных с артериальной гипертензией (АГ) такие данные появились только в 2008 г., после того как были опубликованы результаты исследования INVEST. В этом исследовании с участием 22 тыс. больных, страдавших АГ на фоне сопутствующей ИБС, в одной группе назначали комбинированное лечение атенололом и гидрохлоротиазидом, существенно влиявшее на ЧСС в сторону уменьшения, в другой – верапамилом и трандолаприлом. Выявили, что, если на фоне проводимой терапии АД оставалось 100 уд/мин и выше, прогноз был крайне неблагоприятным в любой группе лечения, частота осложнений и смерти достигала 40%. Самая низкая частота осложнений и смерти была отмечена у пациентов с ЧСС 60-70 уд/мин. Более низкие показатели ЧСС не ассоциировались с лучшим прогнозом. Если же достигнутый уровень ЧСС составлял менее 50 уд/мин, риск неблагоприятных сердечно-сосудистых событий увеличивался (рис. 2).
У больных с ИБС допустимым считается снижение АД на фоне приема бета-блокаторов до 54-52 уд/мин. Для больных с артериальной гипертензией (АГ) такие данные появились только в 2008 г., после того как были опубликованы результаты исследования INVEST. В этом исследовании с участием 22 тыс. больных, страдавших АГ на фоне сопутствующей ИБС, в одной группе назначали комбинированное лечение атенололом и гидрохлоротиазидом, существенно влиявшее на ЧСС в сторону уменьшения, в другой – верапамилом и трандолаприлом. Выявили, что, если на фоне проводимой терапии АД оставалось 100 уд/мин и выше, прогноз был крайне неблагоприятным в любой группе лечения, частота осложнений и смерти достигала 40%. Самая низкая частота осложнений и смерти была отмечена у пациентов с ЧСС 60-70 уд/мин. Более низкие показатели ЧСС не ассоциировались с лучшим прогнозом. Если же достигнутый уровень ЧСС составлял менее 50 уд/мин, риск неблагоприятных сердечно-сосудистых событий увеличивался (рис. 2).
Aвторы пришли к заключению, что ЧСС на фоне проводимого лечения является более значимым предиктором сердечно-сосудистого риска, чем исходный уровень ЧСС, при этом характер корреляции риска сердечно-сосудистых заболеваний и ЧСС имеет форму J-образной кривой, то есть до определенного уровня снижения ЧСС риск тоже снижается, а затем начинает повышаться. У больных с АГ и сопутствующей ИБС прогноз ухудшается при повышении ЧСС более 70 уд/мин и снижении менее 59 уд/мин.
При этом в исследовании выявили, что больные с АГ и ИБС по-разному переносят брадикардию в зависимости от вида проводимого лечения: в группе больных, получавших атенолол, прогноз ухудшался только при снижении ЧСС до 52 уд/мин в отличие от верапамила, терапия с применением которого ассоциировалась с ухудшением прогноза уже при ЧСС 62 уд/мин. Таким образом, влияние ЧСС на прогноз зависит еще и от выбора препарата: на фоне приема бета-блокаторов мы можем добиваться более низких показателей ЧСС без увеличения риска.
Системное воспаление. Хроническое вялотекущее воспаление обычно характерно для атеросклеротического процесса. Важно, что назначаемые статины при этом не только оказывают гиполипидемическое действие, но и снижают уровень С-реактивного белка (СРБ). В недавно проведенных исследованиях показано, что повышенный уровень СРБ прямо коррелирует с сердечно-сосудистым риском и даже является, по мнению некоторых исследователей, более значимым его предиктором, чем уровень липопротеидов низкой плотности. В исследовании REVERSAL показано, что атеросклеротический процесс и величина бляшки уменьшались на фоне терапии статинами только у тех больных, у которых удавалось снизить уровень СРБ. В случаях, когда уровень СРБ не удавалось снизить, особенно при повышенном содержании липопротеидов низкой плотности, размер бляшки продолжал увеличиваться (S.E. Nissen et al., 2005).
В зависимости от уровня СРБ, определяемого высокочувствительными методами (hsСРБ), выделяют следующие градации риска сердечно-сосудистых заболеваний:
– hsСРБ < 1 мг/л – низкий риск;
– hsСРБ 1 – 3 мг/л – средний риск;
– hsСРБ > 3 мг/л – высокий риск.
В последние годы появились сведения о том, что не только атеросклеротический процесс, но и эссенциальная АГ также сопровождается вялотекущим воспалением. При АГ помимо СРБ повышаются все маркеры воспаления: sCD54, sCD106,ИЛ-1b и -6, TNF-a, которые прямо коррелируют с уровнем АД.
Таким образом, СРБ – это мощный предиктор сердечно-сосудистого риска, который тесно взаимосвязан с атеросклеротическим процессом и артериальной гипертензией. Исследование, проведенное в отделении гипертонической болезни Института кардиологии им. Н.Д. Стражеско, показало, что у больных с высоким уровнем hsСРБ поражение и органов-мишеней более существенно, чем у больных с его низким уровнем, больше выраженность гипертрофии левого желудочка (ГЛЖ), ниже скорость клубочковой фильтрации, больше толщина интимы-медиа сонных артерий. Вместе с тем это достаточно хорошо модифицируемый фактор риска. Так, в нашей практике применение лосартана (Лозапа, Зентива) уже через 3 мес терапии оказывало выраженное снижение уровня СРБ. Остается неясным, оказывает ли лосартан прямое или опосредованное действие на воспалительный процесс, однако мы склонны считать, что противовоспалительный эффект возникает благодаря его прямому влиянию на СРБ, поскольку в ряде исследований уже было показано, что сартаны обладают способностью улучшать состояние сосудистой стенки и уменьшать системное воспаление.
Поражение почек. Хроническое поражение почек также является важным предиктором сердечно-сосудистых заболеваний. Во многих исследованиях показано, что признаки хронической почечной патологии прямо коррелируют и со смертностью после перенесенного инфаркта миокарда, и со смертностью от АГ и с любыми сердечно-сосудистыми заболеваниями. Так, в анализе Cirillo и соавт., опубликованном в 2008 г., выявлено, что у 1665 мужчин и женщин в возрасте 45-64 лет, снижение скорости клубочковой фильтрации и протеинурия ассоциировались с уменьшением 12-летней выживаемости на 30%.
 Несмотря на то что прямо определить скорость клубочковой фильтрации в рутинной клинической практике мы не можем, при помощи определения клиренса креатинина, который довольно точно отражает скорость клубочковой фильтрации, мы можем получить представление об этом показателе. Клиренс креатинина можно раcсчитать при помощи формул Кокрофта-Голта или MDRD.
Несмотря на то что прямо определить скорость клубочковой фильтрации в рутинной клинической практике мы не можем, при помощи определения клиренса креатинина, который довольно точно отражает скорость клубочковой фильтрации, мы можем получить представление об этом показателе. Клиренс креатинина можно раcсчитать при помощи формул Кокрофта-Голта или MDRD.
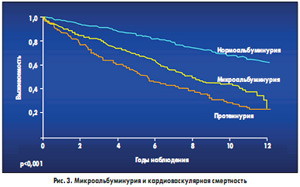
Показано, что на выживаемость больных при сердечно-сосудистых заболеваниях влияет также уровень микроальбуминурии (рис. 3). В крупном исследовании LIFE также показана взаимосвязь между наличием микроальбуминурии (и даже следов альбуминов в моче) и выживаемостью больных, как с сахарным диабетом, так и без него.
На фоне приема лосартана у наших больных было выявлено существенное уменьшение микроальбуминурии, что соответствует данным,полученным в крупных исследованиях RENAAL и LIFE.
Гиперурикемия. Считается, что повышенное содержание мочевой кислоты может оказывать опосредованное влияние на увеличение АД путем активации ренин-ангиотензиновой системы, а также вызывать пролиферацию гладкомышечных клеток приводящих клубочковых артериол и таким образом вызывать их прямое поражение. Данные многих исследований показали, что у больных с сердечно-сосудистыми заболеваниями повышение уровня мочевой кислоты приводит к увеличению смертности и является ее независимым предиктором.
Мы в своей работе изучали взаимосвязь между повышением уровня мочевой кислоты и поражением органов-мишеней у больных АГ. Выявлена прямая связь между содержанием мочевой кислоты и относительной толщиной стенки левого желудочка. Это говорит о том, что мочевая кислота влияет в первую очередь на формирование концентрической ГЛЖ. Также отмечено влияние мочевой кислоты и на поражение почек. При лечении пациентов при помощи лосартана мы отмечали выраженное снижение уровня мочевой кислоты уже через три месяца терапии с 360 до 300 мкмоль/л (р=0,05). Это достаточно известное свойство лосартана впервые было показано в исследовании LIFE, когда сравнивали влияние лосартана и атенолола на выживаемость больных. Можно считать, что благоприятный исход этого исследования во многом отмечался именно благодаря выраженному снижению уровня мочевой кислоты крови. При этом эффект лосартана пролонгируется благодаря наличию активного метаболита.
Важно отметить, что из всех антигипертензивных препаратов способностью снижать уровень мочевой кислоты обладает только лосартан.
Бессимптомный атеросклероз, когда у больного без признаков заболевания при допплерографии сонных сосудов определяется наличие атеросклеротической бляшки, является также неблагоприятным фактором сердечно-сосудистого риска.
Нарушение циркадного ритма АД. Нарушение циркадного ритма АД типа найтпикер, когда уровень АД ночью выше, чем днем, является достоверно худшим вариантом нарушения циркадного ритма.
ГЛЖ при любых заболеваниях увеличивает общую смертность более чем в два раза, а по данным исследований – в отдельных случаях в 7-8 раз. Увеличение размера левого предсердия предсердий является также независимым фактором риска, поскольку влияет на частоту возникновения фибрилляции предсердий. В исследовании LIFE показано достоверное снижение частоты инсультов у больных с фибрилляцией предсердия в группе приема лосартана.
Таким образом, принимая во внимание значимость новых факторов сердечно-сосудистого риска, при назначении лечения важно учитывать, чтобы оно оказывало на них влияние.


