27 листопада, 2016
Оптимізація профілактики життєво небезпечних аритмій і раптової серцевої смерті в постінфарктних хворих із використанням бісопрололу
Виникнення порушень серцевого ритму як у ранньому, так і в пізньому постінфарктному періоді не таке вже й рідкісне явище. У багатьох випадках раптова серцева смерть (РСС) є першим проявом захворювання серця, який водночас може бути фатальним. Слід зазначити, що частоту виникнення РСС протягом останніх років використовують як одну з кінцевих точок контрольованих досліджень, під час яких оцінюють ефективність медикаментозних і немедикаментозних методів лікування кардіологічних захворювань, зокрема ішемічної хвороби серця та серцевої недостатності. В останні роки одним із напрямів досліджень у галузі світової кардіології є пошук маркерів ризику та шляхів ефективної профілактики РСС. Критерії відбору пацієнтів, які сьогодні застосовують для первинної профілактики РСС, є недостатньо ефективними. Проте лікар може орієнтуватися на такі клінічні фактори, як інфаркт міокарда в анамнезі, знижена фракція викиду лівого шлуночка (<40%) та наявність комплексної шлуночкової ектопії. Добре вивчені електрокардіографічні параметри (кількість, градація і морфологія шлуночкових ектопій, коливання тривалості інтервалу QT), які оцінюють під час холтерівського моніторування, допомагають при вирішенні питання про доцільність первинної профілактики РСС шляхом імплантації кардіовертера-дефібрилятора чи призначення антиаритмічної терапії.
Згідно із сучасними рекомендаціями антиаритмічні засоби є невід’ємною складовою під час лікування хворих зі шлуночковими екстрасистолами і високим ризиком РСС. Вирішуючи питання про призначення антиаритмічної терапії, наприклад, у разі поєднання кардіальної патології із частою шлуночковою екстрасистолією високих градацій, лікар завжди постає перед необхідністю обрати найбільш ефективний та безпечний препарат.
При цьому завжди слід ураховувати стан вегетативної регуляції серцевої діяльності, для оцінки якої останнім часом широко використовують спектральний аналіз варіабельності серцевого ритму (ВСР). Наприклад, зменшення показників ВСР свідчить про дисбаланс вегетативної регуляції серцевого ритму з послабленням активності парасимпатичного відділу вегетативної нервової системи і зниження порога формування шлуночкових порушень серцевого ритму високих градацій. Відомо, що низькі показники добової ВСР у пацієнтів після гострого інфаркту міокарда (стандартне відхилення інтервалів RR за добу <40-50 мс) є високочутливими провісниками розвитку в майбутньому шлуночкової тахікардії і фібриляції шлуночків, а отже, і зменшення тривалості життя. Нещодавно встановлено, що більшість антиаритмічних препаратів здатні модифікувати стан вегетативної регуляції серцево-судинної системи.
Етацизин, дизопірамід зменшують потужність високочастотного компонента ВСР, що свідчить про їхню антихолінергічну дію. Пропранолол та інші бета-адреноблокатори, навпаки, зменшують потужність ультранизькочастотного компонента ВСР і збільшують потужність її високочастотного компонента, що характерно для зменшення симпатичних та посилення парасимпатичних впливів. Здатність антиаритмічних препаратів модифікувати вегетативні впливи на серце відіграє певну роль в реалізації їхнього проаритмогенного та аритмогенного ефектів. Наприклад, ефективність анаприліну при шлуночковій екстрасистолії є вищою в пацієнтів із переважанням симпатичних впливів. На тлі лікування в цих пацієнтів спостерігається зниження симпатичної активності та підвищення тонусу парасимпатичної нервової системи. Під час призначення анаприліну пацієнтам із переважанням тонусу парасимпатичної ланки вегетативної нервової системи спостерігалося посилення вегетативного дисбалансу, що сприяло розвитку аритмогенного ефекту препарату в 5% пацієнтів. Антиаритмічна дія етацизину і дизопіраміду більш виражена у хворих із переважанням парасимпатичного тонусу.
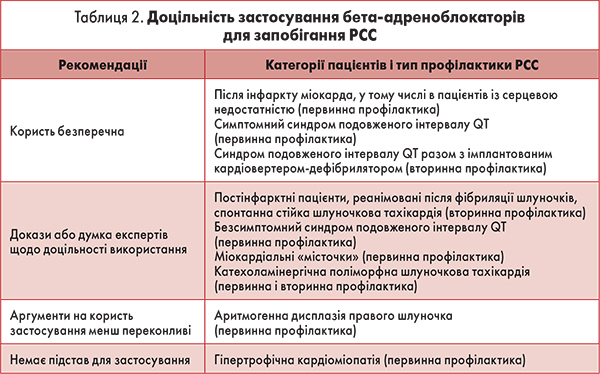
Слід також пам’ятати, що антиаритмічні препарати ІС класу здатні чинити аритмогенну дію у хворих із коронарною недостатністю, у пацієнтів після інфаркту міокарда, з кардіомегалією, аневризмою лівого шлуночка, порушеннями внутрішньошлуночкової провідності, низькою фракцією викиду. Чимало запитань виникає також щодо безпеки застосування аміодарону і соталолу, які, безумовно, є високоефективними препаратами в лікуванні хворих із злоякісними шлуночковими аритміями. Соталол, якому притаманні властивості антиаритміків ІІІ класу, здатний подовжувати коригований інтервал QT, безпечна межа якого становить 440-46 мс. Якщо показники інтервалу QT перевищують зазначені межі, то діагностують набутий синдром подовженого інтервалу QT. Характерним і специфічним проявом цього стану є поліморфна шлуночкова екстрасистолія (тахікардія за типом «пірует»), яка може трансформуватися у фібриляцію шлуночків. Таким чином, обираючи антиаритмічні засоби, необхідно враховувати стан вегетативної регуляції серцевої діяльності та безпечність використання цієї терапії в конкретних ситуаціях (табл. 1).
Препаратами вибору для профілактики шлуночкової екстрасистолії найчастіше є бета-адреноблокатори, особливо за наявності таких додаткових показань, як ішемічна хвороба серця, артеріальна гіпертензія, синусова аритмія. Бета-адреноблокатори залишаються єдиною групою лікарських засобів для медикаментозної профілактики РСС у пацієнтів, які перенесли гострий інфаркт міокарда (Frishman W.N., 1996). Високу ефективність у профілактиці РСС цих препаратів пов’язують з їхньою антиаритмічною дією та здатністю зменшувати частоту серцевих скорочень (ЧСС). За необхідності бета-адреноблокатори поєднують з антиаритмічними препаратами І класу (пропафенон, етмозин, етацизин, дизопірамід) з урахуванням доцільності їх подальшого застосування (табл. 2).
Слід звернути особливу увагу на новий маркер виникнення ішемії міокарда та, відповідно, вторинного виникнення порушень серцевого ритму та РСС – міокардіальні «місточки», що покривають епікардіальні коронарні артерії на різній довжині. За даними ангіографії, міокардіальні «місточки» виявляють в 0,5-4,5% випадків і найчастіше покривають ділянки лівої передньої низхідної артерії. Типовим ангіографічним проявом є систолічне звуження судин, спричинене минущою міокардіальною компресією. Пацієнти з наявністю міокардіальних «місточків» та клінічними проявами добре піддаються терапії бета-адреноблокаторами. Ефект бета-адреноблокаторів у цьому випадку зумовлений негативною інотропною та хронотропною дією. Нітрати в цій ситуації збільшують ЧСС і здатні призводити до погіршення стану пацієнтів. Напади, що призводять до РСС, часто розпочинаються після фізичного навантаження або психоемоційного збудження. З метою запобігання впливу «запускаючих факторів» – тригерів життєво небезпечних аритмій традиційно використовують базисні засоби лікування подовженого QT-синдрому – бета-адреноблокатори. Їх постійне застосування дає змогу запобігти виникненню синкопальних епізодів, що пов’язані із шлуночковою ектопією. Антиішемічна та антифібриляторна дія забезпечують високу ефективність бета-адреноблокаторів у запобіганні РСС у хворих, які перенесли інфаркт міокарда в минулому. Метою нашого дослідження було вивчити можливість оптимізації профілактичного лікування ішемічної хвороби серця (постінфарктний кардіосклероз) з явищами турбулентності серцевого ритму шляхом використання бета-адреноблокатора (Бісопролол КРКА) та біофлавоноїда кверцетину.
Було відібрано 80 пацієнтів, які перебували на стаціонарному лікуванні в Івано-Франківському обласному клінічному диспансері з діагнозом «ішемічна хвороба серця, кардіосклероз постінфарктний, шлуночкова екстрасистолія». Пацієнтів поділили на дві групи: в першій призначали бісопролол (36 пацієнтів), у другій до терапії бета-адреноблокатором додавали кверцетин (44 пацієнти). Схема лікування в групі пацієнтів, які приймали кверцетин, була такою: бісопролол у добовій дозі 0,07 мг/кг маси тіла, кверцетин у дозі 1 г на добу протягом 2 днів і по 0,5 г на добу протягом наступних 3 днів.
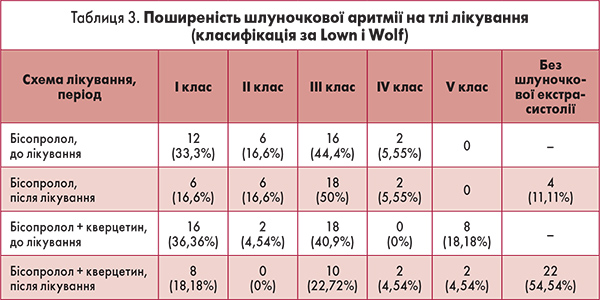
Як видно з таблиці 3, хворі, які отримували комплексне лікування бісопрололом та кверцетином, були більш тяжкі: у 59,08% пацієнтів реєстрували життєво небезпечну шлуночкову екстрасистолію, у 11,11% було зафіксовано ранню шлуночкову екстрасистолію V класу за Lown і Wolf. У групі, якій призначали лише бісопролол, частка пацієнтів із життєво небезпечною екстрасистолією становила 49,95%. Кількість пацієнтів з екстрасистолією I і ІІІ класу була практично однаковою в обох групах. Пацієнтів з екстрасистолією ІІ класу було більше в групі стандартної терапії бісопрололом. Екстрасистолії IV класу в пацієнтів у групі комбінованого застосування бісопрололу та кверцетину зареєстровано не було.
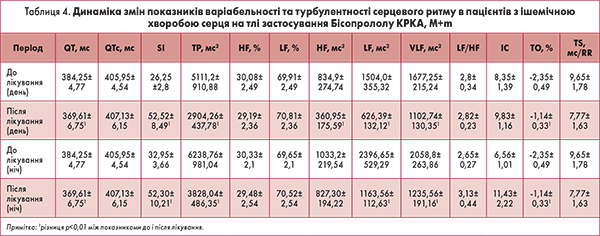
Унаслідок отриманого лікування в групі бісопрололу в 11,11% пацієнтів відбулася повна редукція симптомів аритмії. Кількість пацієнтів із життєво небезпечною екстрасистолією зросла із 49,95 до 58,98%. Кількість пацієнтів з екстрасистолією ІІ класу не змінилася, а з екстрасистолією І класу – зменшилася вдвічі. У групі сумісного застосування бісопрололу та кверцетину в 54% пацієнтів удалося досягти повної редукції шлуночкової екстрасистолії. Кількість пацієнтів з життєво небезпечною екстрасистолією зменшилася із 59,08 до 31,8%; з екстрасистолією ІІІ класу – із 40,9 до 22,72%; з екстрасистолією І класу – удвічі. Як видно з таблиці 4, застосування бісопрололу сприяло достовірному (р<0,01) зменшенню тривалості інтервалу QT протягом усієї доби, тим самим зменшивши тривалість електричної систоли серця. В активний період доби в пацієнтів, які отримували бісопролол, відбулося достовірне (р<0,01) підвищення показника стрес-індексу у 2 рази. Величина сумарної потужності спектра ВСР достовірно знизилася на 56,82% (р<0,01), і відбулося це за рахунок усіх її складових. Потужність складових спектра з однаковою достовірністю (р<0,01) знизилася після лікування бісопрололом: HF – на 56,73%, LF – на 58,36%, VLF – на 34,25%. При цьому відносна активність підкоркового симпатичного центру залишилася незмінною і перебувала в межах 2,8. Індекс централізації (HF+LF)/VLF) в активний період доби в пацієнтів на тлі застосування бісопрололу підвищився на 17,72%.
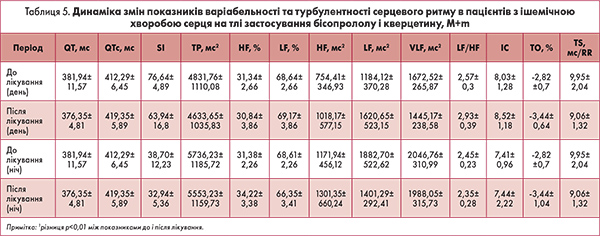
У пасивний період доби стрес-індекс збільшився на 58,72%, і різниця була достовірною (р<0,01). Загальна потужність спектра (ТР) після лікування стала достовірно нижчою на 61,37% (р<0,01). У цьому випадку достовірно зменшилися лише потужності LF – на 51,44% і VLF – на 39,96% (р<0,01). Щодо показника потужності HF, то він також зменшився на 19,22%, проте ця різниця не була достовірною. У пацієнтів на тлі застосування бісопрололу підвищилася відносна активність підкоркового симпатичного центру – на 18,11%, індекс централізації зріс на 74,23%. У ході лікування бісопрололом спостерігали зміну показників турбулентності серцевого ритму (ТСР): показник ТО (початок турбулентності) внаслідок лікування бісопрололом достовірно (р<0,01) зменшився. Нахил ТСР (TS) знизився на тлі лікування на 19,5%, проте недостовірно. Наступним етапом роботи було здійснення оцінки змін ВСР на тлі комбінованої терапії бета-адреноблокатором і кверцетином. Як видно з таблиці 5, вона призвела до недостовірного зниження тривалості інтервалу QT. В активний період доби стрес-індекс на тлі лікування зменшився на 16,68%, проте різниця була недостовірною. Сумарна потужність спектра ВСР у пацієнтів на тлі лікування знизилася на 4,19%. У ході аналізу величини окремих складових спектра встановлено: потужність HF зросла на 35,03%, LF – на 36,87%, потужність VLF зменшилася на 13,57%. Відносна активність підкоркового симпатичного нервового центру недостовірно підвищилася на 14,0%. Індекс централізації незначно зріс після лікування – на 6,1%. У пасивний період доби стрес-індекс знизився порівняно з показником до початку лікування на 14,89%. Величина ТР була дещо меншою, ніж до лікування, – різниця становила 3,19%.
Після комплексного лікування активність парасимпатичної нервової системи підвищилася на 11,13%, активність вазомоторного центру знизилася на 35,55%, а симпатичної нервової системи – на 2,84%. Відносна активність підкоркового симпатичного нервового центру на тлі лікування знизилася на 4,18%, індекс централізації зменшився лише на 0,02%. Щодо показників ТСР, то на тлі лікування бісопрололом і кверцетином спостерігалася позитивна динаміка: показник ТО знизився на 21,98%, TS – на 8,95%. На підставі отриманих результатів можна стверджувати, що лікування бісопрололом пацієнтів з ішемічною хворобою серця (постінфарктний кардіосклероз) та супутніми явищами ТСР призводить до достовірного підвищення стрес-індексу, зниження сумарного рівня активності регуляторних систем організму (як парасимпатичної, так і симпатичної ланок вегетативної нервової системи) та вазомоторного центру. Проте змін у співвідношенні активності підкоркового симпатичного нервового центру та парасимпатичної вегетативної нервової системи не відбувається. Застосування бісопрололу підвищує індекс централізації, особливо відчутно в пасивний період доби. Показник початку ТСР у пацієнтів на тлі отримання бісопрололу підвищується і виходить за допустимі межі. Нахил ТСР недостовірно знижується, проте залишається у фізіологічно допустимих межах. Можна констатувати, що на тлі комплексного лікування ішемічної хвороби серця з явищами ТСР достовірної зміни в показниках ВСР і ТСР не відбулося. Додавання до бета-адреноблокатора кверцетину дало змогу зберегти фізіологічну активність вегетативної нервової системи та вазомоторного центру, знизити показник початку ТСР і втримати величину нахилу ТСР. З огляду на отриману динаміку можна стверджувати, що при комплексному лікуванні Бісопрололом KРКА і кверцетином хворих із перенесеним інфарктом міокарда вдається досягти повної редукції ектопічної активності шлуночків більш ніж у половині випадків і суттєво знизити кількість пацієнтів із життєво небезпечною шлуночковою екстрасистолією. Наведені дані свідчать про перспективність сумісного застосування бета-блокатора Бісопролол KРКА і кверцетину у схемі лікування хворих із порушенням серцевого ритму на тлі ішемії міокарда.
Список літератури знаходиться в редакції.