1 квітня, 2015
Лихорадка неясного генеза. Принципы диагностического поиска
Критерии, позволяющие расценивать клиническую ситуацию как лихорадку неясного генеза (ЛНГ):
- температура тела ≥38 °С;
- длительность лихорадки ≥3 нед или периодические эпизоды повышения температуры тела в течение этого периода;
- неясность диагноза после проведения обследования с помощью общепринятых (рутинных) методов.
Классификация ЛНГ по Durack:
- классический вариант ЛНГ;
- ЛНГ на фоне нейтропении (количество нейтрофилов <500/мм3);
- нозокомиальная ЛНГ:
- отсутствие инфекции при госпитализации;
- длительность интенсивного обследования >3 дней;
- ЛНГ, связанная с ВИЧ-инфекцией (микобактериозом, цитомегаловирусной инфекцией, гистоплазмозом).
Причины возникновения ЛНГ:
- генерализованные или локальные инфекционно-воспалительные процессы – 40-50%;
- онкопатология – 20-30%;
- системные заболевания соединительной ткани – 10-20%;
- лимфопролиферативные заболевания (лимфогранулематоз, лимфолейкоз, лимфосаркома) – 5-10%;
- прочие заболевания, разнообразные по этиологии (одонтогенный сепсис, лекарственная лихорадка, дивертикулез кишечника, ишемическая болезнь сердца после кардиохирургических вмешательств) – 5%.
Приблизительно у 9% больных причину лихорадки выявить не удается. Наиболее частые острые инфекции: инфекционный эндокардит (ИЭ), сепсис, холангит, гнойный бронхит, пиелонефрит, инфекционный мононуклеоз, гранулематозный периодонтит, постинъекционные абсцессы, абсцессы брюшной полости и малого таза. Кратковременную лихорадку могут вызывать бактериемии, обусловленные проведением диагностических манипуляций (табл. 1). 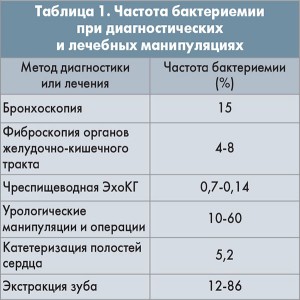
Особенности лихорадки
1. «Голая лихорадка» характерна для дебюта системной красной волчанки, лейкоза.
2. Лихорадка на фоне полиорганных поражений характерна для сепсиса, ИЭ, лимфосаркомы.
Инфекционный эндокардит
При ИЭ в процесс вовлекаются эндокард и клапанный аппарат сердца, возможна генерализация инфекционного процесса с поражением внутренних органов (эндокарда, миокарда, легких, печени, почек, селезенки, сосудов и др.) и последующим развитием выраженной аутоиммунной патологии и полиорганной недостаточности.
Дебют ИЭ характеризуется наличием:
- длительной лихорадки;
- клинической картины инфекционного заболевания с выраженной интоксикацией;
- быстрого снижения массы тела;
- полиорганных поражений (легких, почек, печени, сосудов и др.) с последующим развитием полиорганной недостаточности;
- стойко выраженных воспалительных изменений в крови – лейкоцитоза, палочкоядерного сдвига влево, увеличения скорости оседания эритроцитов (СОЭ);
- белка в моче, микрогематурии.
Нередко в дебюте заболевания наблюдаются тромбоэмболические осложнения: тромбоэмболия сосудов верхних и нижних конечностей, сетчатки (с полной потерей зрения), мезентериальных артерий, сосудов головного мозга.
В последние годы ИЭ чаще развивается у лиц, употребляющих наркотики; у пациентов, имеющих хронические очаги инфекции, на фоне снижения активности иммунной системы; у больных, перенесших протезирование клапанного аппарата (так называемый протезный ИЭ). Регистрируется также нозокомиальная форма ИЭ.
Диагностика:
- ЭхоКГ выполняется всем больным с подозрением на ИЭ;
- первоначально регистрируется трансторакальная ЭхоКГ (ТТЭхоКГ);
- положительным тестом при ЭхоКГ является выявление вегетации;
- при высоком риске ИЭ должна выполняться трансэзофагеальная ЭхоКГ (ТЭЭхоКГ; информативность – 100%);
- информативность ТТЭхоКГ ~ 63%;
- ТТЭхоКГ в 100% выявляет вегетации размером более 10 мм.
! Nota bene! Негативные результаты ЭхоКГ не исключают диагноз ИЭ!
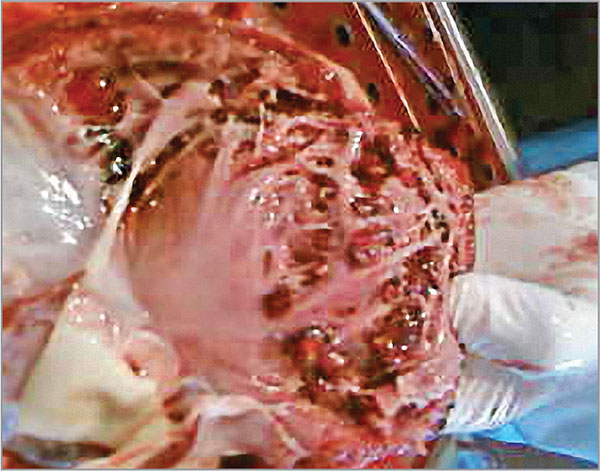
Зафиксированы случаи, когда клиническая картина ИЭ типична, с полиорганными поражениями, имелись лабораторные подтверждения, а вегетации не определялись даже при трансэзофагеальном ультразвуковом исследовании (УЗИ) сердца. Приводим случай больной Б., 19 лет. В дебюте заболевания лихорадка длилась около 2 мес, затем появились клинические и параклинические данные наличия инфекционного миокардита, диффузной формы с развитием сердечной недостаточности. При неоднократном проведении УЗИ сердца вегетации не определялись. На основании полученных данных установлен диагноз инфекционного миокардита. Через 3 мес у больной развился ишемический инсульт. Был диагностирован ИЭ (хотя вегетации на клапанах сердца не определялись). И только при секционном исследовании макропрепарата сердца был обнаружен обширный бородавчатый эндокардит с гнойничками на вершинах бородавчатых образований (рис. 1).
Рис. 1. Бородавчатый эндокардит
Сепсис
Сепсис может быть самостоятельной нозологической единицей или осложнением любого тяжелого инфекционного заболевания (острого пиелонефрита, пневмонии с бактериемией) и др.
Основные возбудители cепсиса
К ним относят бактерии, реже вирусы, риккетсии, грибы и паразиты. Из грамположительных микроорганизмов наиболее часто сепсис вызывают S. aureus, S. epidermidis, Enterococcus spp., S. pneumoniae; среди грамотрицательных палочек – E. coli, Pseudomonas spp., Klebsiella spp.
При сепсисе в отличие от ИЭ имеются входные ворота (за исключением ИЭ у наркоманов); клапанный аппарат сердца поражается реже (40%) и отсрочено; чаще диагностируется гепатолиенальный синдром в дебюте; не характерны тромбоэмболический и геморрагический синдромы, стадийность и хроническое течение заболевания.
Клебсиеллез – инфекционная болезнь с преимущественным поражением желудочно-кишечного тракта (чаще в виде гастроэнтерита) и легких. Заболевание быстро прогрессирует, вплоть до развития сепсиса. Возбудитель инфекции – Кlebsiella pneumoniae – принадлежит к семейству энтеробактерий. Благодаря наличию капсулы клебсиелла длительно сохраняется в окружающей среде, устойчива к дезинфицирующим средствам и многим антибиотикам. Клебсиелла является одной из распространенных внутрибольничных инфекций, а также может быть причиной развития сепсиса и гнойных послеоперационных осложнений. Для пневмонии, вызванной клебсиеллой, характерны деструкция легочной ткани и формирование абсцессов. Пневмония всегда начинается внезапно с появления озноба, кашля и боли в боку. Наблюдается лихорадка постоянного типа, реже ремиттирующая. Выделяется мокрота в виде желе с примесью крови.
Заподозрить этиологическую роль клебсиеллы следует при любой тяжелой форме пневмонии, возникшей внезапно у больного пожилого возраста. Абсцессы в легких развиваются уже через 2-3 сут. Рентгенологическое исследование выявляет гомогенные затемнения верхней доли, чаще правого легкого. Некоторые штаммы клебсиеллы вызывают поражение мочевыводящих путей, мозговых оболочек, суставов, а также могут быть причиной развития сепсиса. Клебсиелла выявляется в кале и мазках со слизистых оболочек. Антитела к клебсиелле обнаруживаются в крови. Наибольшей тяжестью отличается генерализованный септико-пиемический вариант болезни, часто приводящий к летальному исходу.
Локализация очага инфекции позволяет определить спектр наиболее вероятных возбудителей:
- при абдоминальном сепсисе – энтеробактерии, энтерококки, анаэробы;
- при ангиогенном сепсисе – S. aureus; • при уросепсисе – E. coli, Pseudomonas spp., Klebsiella spp.;
- у пациентов с иммунодефицитом – P. aeruginosa, Acinetobacter spp., K. pneumoniae, E. coli, Enterobacter spp., S. aureus и грибы.
Обязательный компонент сепсиса – системная воспалительная реакция (SIRS), к признакам которой относятся:
- температура тела >38 °С или <36 °С;
- частота сердечных сокращений >90 уд./мин;
- частота дыхания <20/мин;
- лейкоциты >12 000/мл или <4000/мл или >10% незрелых нейтрофилов.
Особенности показателей периферической крови при сепсисе:
- быстро нарастающая анемия;
- гемолитический характер анемии (желтуха, увеличение печени, селезенки, гипербилирубинемия);
- лейкоцитоз, резкий сдвиг лейкоцитарной формулы влево, токсическая зернистость нейтрофилов;
- лейкопения при синегнойном сепсисе;
- лимфопения.
Маркером сепсиса является прокальцитонин – надежный критерий инфекционного характера лихорадки в отличие от других ее причин. Повышение уровня прокальцитонина в несколько десятков раз – маркер тяжести инфекции.
Стадийность заболевания:
- сепсис;
- синдром полиорганной недостаточности;
- септический шок.
Септический шок сопровождается нарушением функции легких, печени и почек, изменением свертывающей системы крови (тромбогеморрагический синдром).
В зависимости от ворот инфекции различают:
- чрескожный сепсис;
- акушерско-гинекологический сепсис;
- оральный (тонзило-, одонтогенный) сепсис;
- отогенный сепсис;
- сепсис, возникший вследствие хирургических вмешательств и диагностических манипуляций;
- криптогенный сепсис.
Факторы риска развития сепсиса:
- сахарный диабет, онкологические заболевания, нейтропения, цирроз печени, ВИЧ;
- септические аборты, роды, травмы, обширные ожоги;
- применение иммунодепрессантов и антибиотиков широкого спектра действия;
- операции и инвазивные процедуры.
Особенности лихорадки при сепсисе:
- рано появляется и достигает 39-40 °С, имеет ремиттирующий характер с суточными колебаниями 2-3 °С;
- характерны быстрое разогревание, жар, максимальная длительность лихорадки – несколько часов;
- опережающая тахикардия >10 уд. на 1 °С;
- спад часто критический, с профузным потом;
- теплоотдача преобладает над теплообразованием, что проявляется ощущением холода, озноба, мышечной дрожью, «гусиной» кожей;
- всегда сопровождается выраженной интоксикацией.
Особенности лихорадки при сепсисе у лиц пожилого возраста:
- максимальная температура тела – 38,5-38,7 °С;
- появляется позже.
Входные ворота при нозокомиальном сепсисе:
- раневой сепсис у пациентов с сахарным диабетом;
- лактационные маститы (апостематозная форма);
- гнойный перитонит;
- клостридиальная инфекция с образованием множественных гнойников в печени и других органах.
ВИЧ-инфекция/СПИД
Особую группу инфекционной патологии в случаях ЛНГ представляет ВИЧ-инфекция. Диагностический поиск при ЛНГ должен обязательно включать обследование на наличие не только ВИЧ-инфекции, но и тех инфекций, которые часто ассоциируются со СПИДом (микобактериозы и др.).
Классификация ВИЧ-инфекции/СПИДа (ВОЗ):
- стадия острой инфекции;
- стадия бессимптомного носительства;
- стадия персистирующей генерализованной лимфаденопатии;
- СПИД-ассоциированный комплекс;
- СПИД (инфекции, инвазии, опухоли).
Клинические стадии СПИДа (ВОЗ, 2006):
Острая ВИЧ-инфекция:
- асимптоматическая;
- острый ретровирусный синдром.
Клиническая стадия 1:
- асимптоматическая;
- персистирующая генерализованная лимфаденопатия.
Клиническая стадия 2:
- себорейный дерматит;
- ангулярный хейлит;
- рецидивирующие язвы полости рта;
- опоясывающий герпес;
- рецидивирующие инфекции дыхательных путей;
- грибковые поражения ногтей;
- папулезный зудящий дерматит.
Клиническая стадия 3:
- необъяснимая хроническая диарея продолжительностью более 1 мес;
- рецидивирующий кандидоз полости рта;
- тяжелая бактериальная инфекция (пневмония, эмпиема, менингит, бактериемия);
- острый язвенно-некротический стоматит, гингивит или пародонтит.
Клиническая стадия 4:
- легочный туберкулез;
- внелегочный туберкулез;
- необъяснимое снижение массы тела (более 10% в течение 6 мес);
- ВИЧ-истощающий синдром;
- пневмоцистная пневмония;
- тяжелая или подтвержденная рентгенологически пневмония;
- цитомегаловирусный ретинит (с/без колита);
- энцефалопатия;
- прогрессирующая мультифокальная лейкоэнцефалопатия;
- саркома Капоши и другие ВИЧ-обусловленные злокачественные новообразования;
- токсоплазмоз;
- диссеминированная грибковая инфекция (кандидоз, гистоплазмоз);
- криптококковый менингит.
Критерии СПИДа (согласно протоколам ВОЗ, 2006)
Бактериальные инфекции:
- легочный и внелегочный туберкулез;
- тяжелые рецидивирующие пневмонии;
- диссеминированная микобактериемия;
- сальмонеллезная септицемия.
Грибковые инфекции:
- кандидозный эзофагит;
- криптококковый менингит;
- пневмоцистная пневмония.
Вирусные инфекции:
- инфекция, вызванная вирусом простого герпеса (хронические язвы на коже / слизистых оболочках, бронхит, пневмонит, эзофагит);
- цитомегаловирусная инфекция;
- папилломавирус (в т. ч. рак шейки матки);
- прогрессирующая мультифокальная лейкоэнцефалопатия.
Протозойные инфекции:
- токсоплазмоз;
- криптоспоридиоз с диареей, продолжающейся более 1 мес.
Другие заболевания:
- саркома Капоши;
- рак шейки матки;
- неходжкинская лимфома;
- ВИЧ-энцефалопатия, ВИЧ-истощающий синдром.
Лабораторная диагностика:
- выявление антител к ВИЧ;
- определение антигена вируса и вирусной ДНК;
- выявление культуры вируса.
Методы выявления антител к ВИЧ:
- ферментный иммуносорбентный анализ;
- иммунофлуоресцентный анализ;
- подтверждающий тест – иммуноблоттинг;
- вирусная нагрузка.
Неспецифические маркеры ВИЧ-инфекции:
- цитопения (анемия, нейтропения, тромбоцитопения);
- гипоальбуминемия;
- увеличение СОЭ;
- снижение количества СD4 (Т-киллеров);
- повышение уровня фактора некроза опухоли;
- увеличение концентрации β-микроглобулина.
Индикаторные заболевания с недостаточной информацией:
- оппортунистические инфекции;
- лимфома неустановленного генеза.
Пневмоцистная пневмония характеризуется наличием лихорадки, стойкого кашля, одышки, затрудненного дыхания, повышенной утомляемостью, снижением массы тела. В 20% случаев отмечается слабовыраженная клиническая и рентгенологическая картина (диффузное и симметричное интерстициальное воспаление с очагами инфильтрации). В качестве диагностики используют исследование слюны; окончательный диагноз устанавливают при выявлении цист или трофозоитов в ткани или альвеолярной жидкости.
В контексте проблемы СПИДа уместно перефразировать известную украинскую врачебную поговорку при затруднении в диагностике: «Якщо щось не так, думай про СНІД і рак».
Спленомегалия
У части больных с ЛНГ в дебюте заболевания с помощью УЗИ органов брюшной полости выявляется увеличение размеров селезенки. Реже у таких пациентов незначительное увеличение селезенки определяется врачами пальпаторно.
Причины, обусловливающие развитие спленомегалии (рис. 2)
- бактериальные острые (тифопаратифозные заболевания, сепсис, милиарный туберкулез, ИЭ);
- бактериальные хронические (бруцеллез, туберкулез селезенки, сифилис);
- вирусные (корь, коревая краснуха, острый вирусный гепатит, инфекционный мононуклеоз, инфекционный лимфоцитоз и др.);
- протозойные (малярия, токсоплазмоз, лейшманиоз, трипаносомоз);
- микозы (гистоплазмоз, бластомикоз);
- гельминтозы (шистосомоз, эхинококкоз и др.).
Анемии:
- гемолитическая, сидеробластная, пернициозная, гемоглобинопатии;
- пленогенная нейтропения (циклический агранулоцитоз);
- тромботическая тромбоцитопеническая пурпура.
Системные заболевания органов кроветворения:
- острые и хронические лейкозы;
- тромбоцитемия;
- миелофиброз;
- злокачественные лимфомы;
- миеломная болезнь.
Аутоиммунные заболевания:
- системная красная волчанка;
- узелковый периартериит;
- ревматоидный артрит.
Нарушение кровообращения:
- общие (цирроз Пика при констриктивном перикардите);
- местные (портальная гипертензия).
Очаговые поражения селезенки:
- опухоли (доброкачественные и злокачественные);
- кисты;
- абсцессы;
- инфаркты.
По плотности селезенка бывает очень мягкая, легко ускользающая при пальпации (как правило, при септическом ее «опухании») или плотная (признак более длительного процесса).
Высокая плотность селезенки отмечается при лейкемических процессах, лимфогранулематозе, лейшманиозе, затяжном септическом эндокардите и малярии.
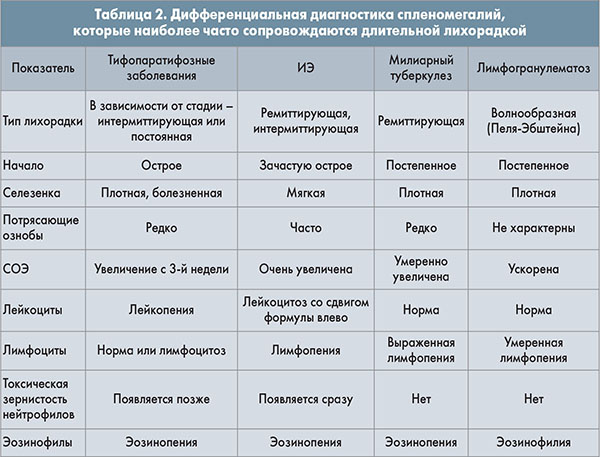
Менее плотная селезенка определяется при гепатолиенальных поражениях (за исключением холангитических) и гемолитической желтухе. Дифференциальная диагностика спленомегалий, которые наиболее часто сопровождаются длительной лихорадкой, представлена в таблице 2.
Уместно напомнить врачам первичного звена о характере изменений лимфоузлов. При инфекционных заболеваниях лимфатические узлы увеличены, болезненны и не спаяны с подлежащими тканями. Увеличенные, безболезненные, часто образующие «пакеты» лимфоузлы характерны для лимфопролиферативных заболеваний.
Гранулематозный периодонтит
Гранулема зуба является одной из причин лихорадки.
До появления периостита (флюса) симптоматика неярко выражена. Лихорадка развивается рано, иногда имитирует сепсис. Некоторые больные жалуются на боль при жевании, другие – на ночную зубную боль. Гранулема обычно располагается в области корня кариозного, зачастую разрушенного зуба. Даже стоматологи явно недооценивают значимость данной патологии в качестве фактора развития лихорадки. В случае подозрения на наличие гранулематозного периодонтита врач-терапевт должен назначить рентгенологическое исследование зубов, характеризующихся выраженными кариозными поражениями, и в случае обнаружения гранулемы инициировать удаление такого зуба.
В большинстве случаев причинами госпитальной лихорадки являются пневмонии (70%), абдоминальная уроинфекция (20%) и раневая, ангиогенная инфекция (10%). Наиболее частые возбудители:
- стафилококк эпидермальный, золотистый;
- грамотрицательные кишечные бактерии;
- синегнойная палочка;
- клостридии;
- туберкулезная палочка.
Туберкулез
Наиболее частые формы туберкулеза, сопровождающиеся ЛНГ:
- милиарный туберкулез легких;
- диссеминированные формы с наличием различных внелегочных осложнений (специфическое поражение периферических и мезентериальных лимфатических узлов, серозных оболочек (перитонит, плеврит, перикардит), а также туберкулез печени, селезенки, урогенитального тракта, позвоночника).
! Nota bene! Рентгенологические исследования не всегда дают возможность выявить милиарный туберкулез легких. Проведение туберкулиновых проб позволяет оценить лишь состояние клеточного иммунитета; они могут быть отрицательными у больных со сниженной защитной функцией (у лиц, страдающих хроническим алкоголизмом, пациентов пожилого возраста и больных, получающих глюкокортикоидную терапию).
При подозрении на наличие туберкулеза необходимы микробиологическая верификация, тщательное исследование различных биологических материалов (мокроты по методике DOTS, бронхоальвеолярной жидкости, полостных экссудатов и др.), а также промывание желудка.
Одним из наиболее достоверных методов идентификации микобактерий является полимеразная цепная реакция – данный метод обладает 100% специфичностью.
При подозрении на диссеминированные формы туберкулеза рекомендуется проведение офтальмоскопии для выявления туберкулезного хориоретинита.
Ключевыми в определении направления диагностического поиска могут быть выявление в селезенке кальцинатов; морфологические изменения органов и тканей (лимфатические узлы печени и др.). Оправданным подходом в случае обоснованного подозрения на туберкулез считают пробное лечение туберкулостатическими препаратами. Не следует использовать аминогликозиды, рифампицин и фторхинолоны. При неясности диагноза и подозрении на туберкулез больным с ЛНГ не рекомендуется назначать глюкокортикоиды из-за опасности генерализации специфического процесса и высокого риска его прогрессирования.
Абсцессы
Основными причинами лихорадки в хирургической практике признаны абсцессы брюшной полости и таза (поддиафрагмальный, подпеченочный, внутрипеченочный, межкишечный, внутрикишечный, тубоовариальный, паранефральный).
! Note bene! Поддиафрагмальный абсцесс может развиться у больного через 3-6 мес после оперативного вмешательства в брюшной полости. При подозрении на поддиафрагмальный абсцесс следует обращать внимание на высокое стояние купола диафрагмы, а также на возможность возникновения плеврального выпота. Наличие плеврального выпота не должно направлять диагностический поиск по ложному пути исключения легочной патологии.
Печеночные абсцессы
Печеночные абсцессы чаще возникают у больных пожилого возраста с инфекционной патологией билиарного тракта. Этиологическую роль имеют аэробная грамотрицательная флора, анаэробные бактерии и энтерококки, в частности клостридии. Характерные признаки печеночного абсцесса – лихорадка, озноб и неспецифические желудочно-кишечные симптомы.
Патология ЖКТ и гепатобилиарной системы
Наличие симптомов внутрипеченочного холестаза, расширения внутрипеченочных желчных протоков (по данным УЗИ органов брюшной полости) дает основания диагностировать холангиты. У отдельных пациентов с холангитом лихорадка имеет циклический характер, напоминающий лихорадку при малярии. Наблюдается умеренно выраженный диспепсический синдром. Лабораторно могут определяться признаки внутрипеченочного холестаза.
Апостематозный нефрит следует заподозрить у больного с лихорадкой, мочевым синдромом низкой интенсивности, выраженной интоксикацией, увеличением размера почки, ограничением ее подвижности, болезненностью при пальпации в боку. Основные факторы риска развития гнойных процессов в брюшной полости:
- оперативные вмешательства;
- травмы (ушибы) живота;
- заболевания кишечника (дивертикулез, неспецифический язвенный колит, болезнь Крона);
- заболевания желчевыводящих путей (холелитиаз и др.);
- тяжелые фоновые заболевания (сахарный диабет, хроническая алкогольная интоксикация, цирроз печени) или терапевтические режимы (лечение глюкокортикоидами), сопровождающиеся развитием иммунодефицита.
С целью своевременной диагностики гнойно-воспалительных процессов, локализирующихся в брюшной полости, необходимо проведение повторного УЗИ (даже при отсутствии местной симптоматики), компьютерной томографии, лапароскопии, диагностической лапаротомии.
Диагностика бактериальных инфекционных заболеваний (сальмонеллеза, иерсиниоза, бруцеллеза, рожистого воспаления), вирусных инфекций (гепатитов В и С, цитомегаловируса, вируса Эпштейна-Барр) базируется на микробиологических и серологических методах исследования.
Бактериальная инфекция может локализоваться в чашечно-лоханочной системе почек при минимальных изменениях в моче.
Также наблюдались случаи холангита, холецистохолангиогепатита, при которых лихорадка была основным или единственным симптомом в дебюте заболевания.
Остеомиелит
Клиническая симптоматика остеомиелита чрезвычайно вариабельна – от незначительного дискомфорта при нагрузках, движениях до интенсивного болевого синдрома, существенно ограничивающего двигательную функцию. Травмы скелета в анамнезе позволяют предположить наличие остеомиелита. Следует также учитывать характер профессиональной деятельности пациентов, которая может быть связана с повышенным риском травм. При подозрении на наличие остеомиелита обязательны рентгенологическое исследование соответствующих участков скелета и компьютерная томография, желательна магнитно-резонансная томография. Отрицательный результат рентгенологического исследования не всегда исключает остеомиелит.
Дивертикулит
Дивертикулит может быть обусловлен аэробными и анаэробными кишечными бактериями. Основные клинические проявления – дискомфорт или боль в левом нижнем квадранте живота. Лихорадка сочетается с интоксикацией, лейкоцитозом и часто – гипохромной анемией. Боль развивается постепенно, тупого характера, может быть постоянной или периодической, напоминать кишечную колику. Часто отмечаются запоры. При осмотре определяется болезненность по ходу инфильтрированной утолщенной стенки толстой кишки. Необходимо исключить опухоль толстого кишечника, тромбоз мезентериальных артерий, а также гинекологическую патологию.
Инфекционный мононуклеоз
Инфекционный мононуклеоз может протекать атипично и иметь затяжное течение при отсутствии измененных лимфоцитов и лимфаденопатии. Увеличение шейных лимфоузлов и размеров печени и селезенки кратковременное, часто не диагностируется семейным врачом. При подозрении на инфекционный мононуклеоз необходимо проведение в ранние сроки полимеразной цепной реакции для определения антител к вирусу Эпштейна-Барр.
Нейтропеническая лихорадка
Интенсивная химиотерапия, применяющаяся с целью лечения онкопатологии, ассоциируется с увеличением токсичности (прежде всего гематологической). Одними из наиболее тяжелых проявлений последней считаются нейтропения и связанные с ней инфекционные осложнения. Инфекции, возникшие на фоне нейтропении, характеризуются рядом особенностей, в частности, быстро прогрессируют и в короткие сроки могут приводить к летальным исходам. В случае нейтропении не всегда обнаруживается тканевой очаг инфекции. Часто единственным признаком инфекционного процесса является ЛНГ. В 80% случаев лихорадку у больных с нейтропенией провоцирует инфекция, в 20% случаев гипертермия имеет неинфекционное происхождение (распад опухолей, аллергические реакции, внутривенные введения препаратов крови и др.). Нейтропеническая лихорадка – это гипертермия у пациентов с нейтропенией. Нейтропению диагностируют, когда количество нейтрофилов <0,5×109/л; часто это обусловлено проведением химио- или лучевой терапии. Определяющим фактором развития инфекционных осложнений является как уровень, так и длительность нейтропении. Наиболее частыми бактериальными патогенами у пациентов с нейтропенией являются грамположительные микроорганизмы.
Факторы риска развития фебрильной нейтропении:
- выраженное повреждение слизистых оболочек в результате химиотерапии;
- снижение общего иммунитета;
- симптомы катетер-ассоциированной инфекции;
- выявление метициллинрезистентного золотистого стафилококка, пневмококка, устойчивого к пенициллинам и цефалоспоринам.
Опухолевые процессы различной локализации
Опухолевые процессы различной локализации занимают 2-е место в структуре причин возникновения ЛНГ.
Наиболее часто диагностируются лимфопролиферативные опухоли (лимфогранулематоз, лимфосаркома), рак почки, опухоли печени (первичные и метастатические), бронхогенный рак, рак толстой кишки, поджелудочной железы, желудка и некоторых других локализаций.
Лимфогранулематоз (лимфома Ходжкина)
В дебюте заболевания отмечается лихорадка. Она сопровождается общей слабостью, зудом кожи, ночной профузной потливостью. У больного быстро снижается масса тела, затем увеличиваются в размере лимфоузлы в области шеи, подмышечной впадины и в паху. Они плотные, безболезненные, подвижные. Часто первым симптомом заболевания со стороны внутренних органов является затрудненное дыхание или кашель вследствие давления лимфоузлов на бронхи. Для верификации диагноза необходимо провести биопсию пораженного лимфоузла с последующими морфологическим и иммунологическим исследованиями для определения специфических для этого заболевания клеток Березовского-Штернберга. Также используется лучевая диагностика.
Лимфосаркома
Лихорадка сопровождается жаром, ночной потливостью, быстрым снижением массы тела. Изолированная лихорадка может сохраняться в течение 2 мес и более. Затем у 50% больных первыми поражаются лимфоузлы шеи. Сначала увеличивается один лимфоузел, затем в опухолевой процесс вовлекаются соседние лимфоузлы. Они безболезненные, плотноэластической консистенции, сливаются в большие группы, неспаянные с кожей. Первый очаг опухоли может возникать и в миндалинах, вызывая боль в горле при глотании, изменение тембра голоса, реже – в грудной полости. У больного появляются кашель, одышка, отечность лица, расширение вен на шее. Возможно поражение желудочно-кишечного тракта.
Гипернефрома
У 50% больных гипернефрома в дебюте проявляется лихорадкой с ознобами. Данный период может длиться около 2 мес. Затем постепенно возникает характерная для этого заболевания триада: бугристая большая почка, боль в спине и гематурия.
Первичный рак печени
Первичный рак печени характеризуется быстрым увеличением размеров печени, появлением желтухи, реже – болью в правом подреберье. Печень плотная, бугристая. В отличие от цирроза печени селезенка при этом заболевании не увеличивается.
Рак поджелудочной железы
К первым проявлениям рака поджелудочной железы относят устойчивую ночную боль, не купирующуюся ненаркотическими аналгетиками. У больного резко снижается масса тела, затем присоединяется лихорадка.
О наличии опухоли при ЛНГ могут свидетельствовать такие неспецифические синдромы, как узловатая эритема (особенно рецидивирующая) и мигрирующий тромбофлебит.
Механизм возникновения лихорадки при опухолевых процессах связан с продукцией опухолевой тканью различных пирогенных субстанций (интерлейкина-1 и др.), а не с распадом или перифокальным воспалением.
Лихорадка не зависит от размеров опухоли и может наблюдаться как при распространенном опухолевом процессе, так и у больных с наличием одного узла небольшого размера.
Следует чаще использовать иммунологические методы исследования для выявления некоторых специфических опухолевых маркеров:
- α-фетопротеина (первичный рак печени);
- СА 19-9 (рак поджелудочной железы);
- СЕА (рак толстой кишки);
- PSA (рак предстательной железы).
Паранеопластический синдром
Паранеопластический синдром объединяет различные поражения органов и тканей, удаленных от основного опухолевого очага, и метастазы. Клинические проявления паранеопластических синдромов могут предшествовать манифестации злокачественной опухоли. На основе анализа современной литературы паранеопластические синдромы можно систематизировать таким образом:
- раковая кахексия;
- лихорадка, устойчивая к антибиотикам;
- нарушения водно-солевого баланса (гиперкальциемия, гипонатриемия);
- эндокринопатии (синдром Кушинга, гипогликемия, гинекомастия);
- раковые иммуноопосредованные поражения (системная склеродермия, дерматомиозит, артропатии, миопатии, поражения центральной нервной системы);
- коагулопатии (хронический ДВС-синдром, тромбофлебиты, тромбозы, тромбоэмболия легочной артерии);
- нарушение гемопоэза (тромбоцитоз, лейкоцитоз, лейкопения);
- иммуноопосредованные васкулиты.
Системные заболевания
- Данная группа представлена следующими патологиями:
- системная красная волчанка (СКВ);
- ревматоидный артрит;
- различные формы системных васкулитов (узелковый, височный артериит и др.);
- перекрестные (оverlap) синдромы.
Изолированная лихорадка часто опережает появление суставного синдрома или других органных нарушений при системных заболеваниях.
Сочетание миалгии, миопатии с лихорадкой, особенно при повышении СОЭ, дает основание заподозрить такие заболевания, как дерматомиозит (полимиозит), ревматическая полимиалгия.
Лихорадка может быть единственным или одним из основных проявлений тромбофлебита глубоких вен нижних конечностей, таза.
Такие ситуации возникают чаще всего после родов, костных переломов, оперативных вмешательств, при наличии внутривенных катетеров, у больных с мерцательной аритмией, сердечной недостаточностью.
Лихорадка, ассоциированная с приемом лекарств
Лихорадка лекарственного генеза не имеет специфических признаков, позволяющих отличить ее от лихорадки другого происхождения. Единственным отличием следует считать ее исчезновение после отмены подозреваемого препарата. Нормализация температуры тела не всегда происходит в первые дни, она может наблюдаться и через несколько суток после прекращения приема препарата.
Повышение температуры тела могут спровоцировать следующие группы препаратов:
- антимикробные средства (изониазид, нитрофураны, амфотерицин В);
- цитостатические препараты (прокарбазин и др);
- сердечно-сосудистые средства (α-метилдопа, хинидин, прокаинамид, гидралазин);
- препараты, действующие на центральную нервную систему (карбамазепин, хлорпромазин, галоперидол, тиоридазин);
- противовоспалительные средства (ацетилсалициловая кислота, ибупрофен);
- различные группы препаратов, включая йодистые, антигистаминные средства, аллопуринол, метоклопрамид и др.
Принципы диагностического поиска
Успех определения характера ЛНГ во многом зависит от тщательности сбора анамнеза и качества объективного осмотра больного. Важными аспектами опроса являются сведения относительно остроты развития лихорадки, контакта с больным инфекционным заболеванием, предшествующих обследований и инструментальных вмешательств, травматических повреждений кожных покровов и слизистых оболочек, экстракции зуба, наличия очагов хронической инфекции, предшествующих заболеванию командировок в жаркие страны, беременности и родов.
Осмотр больного с ЛНГ должен проводиться при абсолютном отсутствии на нем одежды, поскольку некоторые пациенты с лихорадкой несознательно скрывают фурункул промежности, а также нагнаивающиеся постинъекционные (сульфат магния) инфильтраты. Необходимо обращать внимание на возможное наличие гнойничковой инфекции (стрептодермии, фурункулеза) на коже, сыпи любого характера; следов от внутривенных инъекций наркотических средств у лиц молодого возраста. Следует тщательно пальпировать передние и задние шейные лимфоузлы и лимфоузлы всех доступных областей, исключать наличие вирховских метастазов. В рамках диагностики тромбофлебита глубоких вен необходимо обратить внимание на отечность одной из нижних конечностей. Затем следует выявить возможные структурно-функциональные нарушения внутренних органов, лимфатической системы и др., также оценить состояние зубов и миндалин. Для исключения заболеваний органов малого таза, которые могут быть причиной развития сепсиса, необходимо неоднократно провести ректальные и вагинальные исследования, что позволит исключить наличие абсцесса в области прямой кишки и малого таза.
Существует несколько вариантов алгоритма диагностики заболеваний у пациентов с ЛНГ. Согласно рекомендациям, после лихорадки возможно появление дополнительных признаков заболевания (шумов в сердце, суставного и гепатолиенального синдромов и др.), на основании выявления которых следует устанавливать предварительный диагноз и проводить соответствующее обследование. В случае наличия сепсиса, лейкоза, СКВ и онкологических заболеваний при таком подходе диагностический процесс значительно усложняется. В других вариантах алгоритма предлагается использовать методы исследования по нарастающей – от менее информативных до более информативных. Верификацию диагноза у больных с ЛНГ необходимо проводить в 3 этапа, учитывая частоту встречаемости заболеваний в данной популяции: инфекционные, злокачественные заболевания, системные заболевания соединительной ткани. Чаще всего причиной ЛНГ являются инфекции (50%), реже – онкологические заболевания, в некоторых случаях – системные заболевания соединительной ткани.
Первый этап. Проводится верификация инфекционных очагов (тонзиллит, гайморит, гранулема зуба, гнойный холангит, абсцессы в брюшной полости, пиелонефрит) или генерализованного процесса (ИЭ, сепсис, туберкулез).
Общие признаки данных инфекционных заболеваний:
- озноб (преимущественно во второй половине дня);
- потливость;
- потливость без ознобов (характерна для туберкулеза; т. н. синдром мокрой подушки);
- выраженная интоксикация;
- признаки выраженного воспалительного ответа в периферической крови;
- положительная гемокультура (примерно у 50% больных);
- наличие входных ворот (при сепсисе – это и внутривенное введение наркотических средств, абсцессы органов брюшной полости могут развиваться вследствие травмы живота, после оперативных вмешательств);
- ДВС-синдром (часто развивается при сепсисе);
- незначительно увеличенная мягкая селезенка;
- наличие хронических очагов инфекции;
- раннее (после 1 мес лихорадки) появление признаков полиорганных поражений (ИЭ);
- повторяющиеся ознобы (сепсис, ИЭ, гнойный холангит, пиелонефрит, паранефрит, гранулема зуба, формирующийся абсцесс, флебит (тазовый тромбофлебит), малярия);
- снижение массы тела на 10% и более (ИЭ, сепсис, генерализованный туберкулез);
- раннее снижение уровня гемоглобина в сыворотке крови (ИЭ, сепсис).
Учитывая анамнез, характер лихорадки и наличие дополнительных изменений внутренних органов, круг подозреваемых заболеваний сужается; проводится селективное обследование больного согласно диагностической версии.
Используются следующие методы: посев из зева, трехкратный посев крови на гемокультуру, посев мочи на бактериурию, посев мокроты (при ее наличии).
Все больные с лихорадкой должны обследоваться на ВИЧ.
Необходимы определение маркеров острого воспалительного ответа: прокальцитонина и С-реактивного белка в динамике, фибриногена; проведение спиральной компьютерной томографии органов грудной клетки и брюшной полости с усилением; определение антител к вирусу Эпштейна-Барр и цитомегаловирусу.
! Note bene! Диагностическое значение имеет повышение уровня иммуноглобулина М. Обязательно должны определяться маркеры вирусного гепатита В, С. Остальные вирусы после 3 нед заболевания можно исключить.
Биохимические тесты: печеночные пробы, определение белковых фракций крови, туберкулиновые пробы. При обоснованном подозрении на туберкулез используется метод полимеразной цепной реакции; для исключения воспалительных и онкологических заболеваний органов малого таза проводятся повторные вагинальные исследования, а также ректальное исследование; назначаются консультации специалистов узкого профиля.
Клинические критерии дебюта ВИЧ-инфекции:
- снижение массы тела на 10% и более в течение нескольких месяцев без видимых причин;
- стойкая беспричинная лихорадка, сохраняющаяся более 1 мес;
- беспричинная диарея в течение более 1 мес;
- постоянное усиленное ночное потоотделение;
- недомогание, быстрая утомляемость;
- увеличение больше чем двух групп лимфоузлов, исключая паховые.
Второй этап. При отрицательных результатах диагностического поиска на первом этапе обследования проводится второй этап, направленный на исключение онкологических заболеваний.
Для лихорадки при онкологических заболеваниях характерны:
- выраженная интоксикация;
- отсутствие острых воспалительных изменений в периферической крови;
- увеличение СОЭ до 50 мм/ч;
- гиперкоагуляция с последующим развитием тромботических осложнений (мигрирующий тромбофлебит);
- раннее снижение уровня гемоглобина;
- снижение массы тела;
- наличие паранеопластических симптомов, синдромов (узловатой эритемы, остеоартропатий, мигрирующего тромбофлебита, склеродермии).
! Note bene! У пациентов с онкологическими заболеваниями пирогенной субстанцией является интерлейкин-1, а не распад опухоли, перифокальное воспаление и др.
Наличие признаков Савицкого способствует ранней диагностике рака желудка. Наиболее пирогенными являются опухоли почек и печени, саркома и миелома. Повторяющиеся ознобы характерны для лимфосаркомы, гипернефромы и лимфомы.
Второй этап диагностики включает:
- повторный общий анализ крови;
- определение онкомаркеров: – α-фетопротеина (первичный рак печени); –СА 19-9 (рак поджелудочной железы); – СЕА (рак толстой кишки); – PSA (рак предстательной железы);
- проведение повторного УЗИ для оценки состояния лимфоузлов шеи и исключения увеличения парааортальных лимфоузлов;
- повторные УЗИ органов брюшной полости;
- биопсия увеличенного лимфоузла, для выполнения которой следует выбирать наиболее плотный лимфоузел, а не максимальный по размеру или более доступный.
При осуществлении биопсии лимфоузла предпочтение следует отдавать его резекции с последующим гистологическим изучением. При обоснованном подозрении на онкопатологию органов брюшной полости следует использовать лапароскопию, реже – лапаротомию.
При отсутствии результатов расшифровки причин ЛНГ на втором этапе следует приступить к следующему этапу.
Третий этап. Главная задача – исключение системных заболеваний соединительной ткани. Среди них чаще всего дебютируют лихорадкой такие заболевания, как СКВ, узелковый полиартериит, ревматоидный артрит (чаще ювенильный). У больных с СКВ в большинстве случаев первым клиническим проявлением заболевания на фоне лихорадки является суставной синдром. Легче диагностируется узелковый полиартериит. У этих больных уже в дебюте заболевания (в среднем через 3-4 нед от появления лихорадки) регистрируется снижение массы тела. Пациенты жалуются на сильную боль в мышцах голени, вплоть до невозможности стоять на ногах.
На сегодня намного чаще отмечается синдром Стилла у взрослых, проявляющийся длительной лихорадкой. Для него характерна менее выраженная симптоматика. Нет специфических лабораторных тестов. На фоне лихорадки в дебюте заболевания всегда имеют место артралгии, позже – артриты, макулопапулезная сыпь, нейтрофильный лейкоцитоз, возможно развитие лимфаденопатии, увеличение селезенки, полисерозиты. Ревматоидный фактор и антинуклеарные антитела не обнаруживаются. Чаще ошибочно устанавливается диагноз сепсиса и назначается массивная антибактериальная терапия, которая не обеспечивает улучшения самочувствия.
Особую трудность представляет ранняя диагностика лейкозов.
Лихорадочный период длится 2 мес и более. Практически не удается нормализовать температуру тела посредством воздействия нестероидных противовоспалительных средств. Наблюдается снижение массы тела. Первый информативный признак этого заболевания – внезапное обнаружение бластных клеток в периферической крови. До этого лечащий врач находится в полной неопределенности, поскольку «больной есть, а диагноза нет». Стернальная пункция позволяет установить наличие заболевания крови. До этого диагноз звучит как ЛНГ. Не следует необоснованно устанавливать предварительный диагноз сепсиса, как это зачастую бывает.
Необходимо стремиться к тому, чтобы больной с ЛНГ подвергался не тотальному, а селективному обследованию в соответствии с клинической ситуацией. Также не всегда оправданно последовательное использование методов с нарастающей сложностью, информативностью и инвазивностью. Уже на начальных этапах обследования наиболее информативными могут быть инвазивные методы (например, биопсия лимфатического узла при умеренной лимфаденопатии или лапароскопия при сочетании лихорадки с асцитом). Лихорадка в сочетании с органными поражениями чаще наблюдается при инфекциях, а изолированная лихорадка – при патологических изменениях крови (лейкозах) и системных заболеваниях соединительной ткани (СКВ, болезнь Стилла у взрослых).
Диагностический поиск облегчает появление у больного на фоне лихорадки изменений в периферической крови. Так, анемия указывает на необходимость проведения дифференциальной диагностики между злокачественной опухолью, заболеванием крови, гипернефромой, сепсисом, инфекционным эндокардитом, системным заболеванием соединительной ткани. Нейтрофильный лейкоцитоз со сдвигом формулы влево и токсическая зернистость нейтрофилов обычно свидетельствуют о воспалительном инфекционном процессе. При неуклонном росте количества лейкоцитов с «омоложением» формулы до миелоцитов необходимо исключить заболевания крови. Агранулоцитоз наблюдается при инфекционных заболеваниях и остром лейкозе. Эозинофилия характерна для медикаментозной лихорадки и онкопатологии, реже – для лимфосаркомы, лейкоза. Лимфоцитоз часто регистрируется при вирусе Эпштейна-Барр и цитомегаловирусной инфекции, а также при лимфолейкозе.
Выраженная лимфопения может свидетельствовать о наличии СПИДа. Моноцитоз характерен для туберкулеза и инфекционного мононуклеоза. Изменения в осадке мочи – альбуминурия, микрогематурия – у больного с лихорадкой свидетельствуют в пользу инфекционного эндокардита, сепсиса. Острый гломерулонефрит с лихорадкой наблюдается крайне редко. Сложности дифференциальной диагностики у больного с лихорадкой остаются даже при появлении полиорганных поражений. В кардиологической практике в этой клинической ситуации чаще диагностируется инфекционный эндокардит (Г.В. Кнышов и соавт., 2012).
Инфекционный эндокардит следует заподозрить, если лихорадка ассоциируется с:
- появлением нового шума клапанной регургитации;
- эпизодами эмболических осложнений неизвестного происхождения;
- наличием внутрисердечного протезного материала;
- недавно перенесенными парентеральными манипуляциями;
- вновь появившимися признаками застойной сердечной недостаточности;
- новыми проявлениями нарушений ритма сердца и проводимости;
- очаговыми неврологическими симптомами;
- почечными, селезеночными абсцессами.
Лечить или не лечить?
Вопрос о целесообразности и обоснованности назначения лечения больным с ЛНГ до ее расшифровки не может быть решен однозначно и должен рассматриваться индивидуально в зависимости от конкретной ситуации. В большинстве случаев при стабильном состоянии лечение не проводится, однако возможно применение нестероидных противовоспалительных препаратов.
! Note bene! Часто назначается антибактериальная терапия, а в случае отсутствия эффекта и при сохраняющейся неясности ситуации – глюкокортикоиды. Такой эмпирический подход к лечению следует считать недопустимым.
В некоторых ситуациях может обсуждаться вопрос о применении пробного лечения как одного из методов diagnosis ex juvantibus (например, туберкулостатических препаратов). В ряде случаев целесообразно назначение гепарина при подозрении на тромбофлебит глубоких вен или легочную эмболию; антибиотиков, накапливающихся в костной ткани (линкомицина), – при подозрении на остеомиелит. У больных с подозрением на инфекцию мочевыводящих путей, особенно имеющих хронический пиелонефрит, можно применять фторхинолоны ІІ поколения (ципрофлоксацин внутривенно).
! Note bene! Использовать фторхинолоны ІІІ-ІV поколения у больных с ЛНГ категорически запрещается, так как они обладают туберкулостатическим действием и могут стереть клиническую картину, усложнить дальнейшую дифференциальную диагностику.
Требуется особый подход к лечению фебрильной нейтропении. Учитывая агрессивность инфекционного процесса у данной категории больных, он должен рассматриваться как причина лихорадки до тех пор, пока не будет доказано обратное. Следовательно, необходимо проведение антибактериальной терапии.
Следует помнить, что антибиотикотерапия, назначенная больным с ЛНГ без достаточных оснований, способна ухудшить течение СКВ и других системных заболеваний соединительной ткани.
Необоснованное назначение гормональной терапии может привести к тяжелым последствиям – генерализации инфекции. Использование глюкокортикоидов рационально в тех случаях, когда их эффект имеет диагностическое значение (например, при подозрении на ревматическую полимиалгию, подострый тиреоидит). При этом необходимо учитывать, что глюкокортикоиды способны снижать или устранять лихорадку при лимфопролиферативных заболеваниях.
Не следует руководствоваться исключительно консультациями специалистов узкого профиля (оториноларингологов, стоматологов, урологов, фтизиатров). Дело в том, что они не выявляют типичного течения профильного заболевания у больных с ЛНГ, не учитывая то, что у пациентов отмечаются лихорадка и атипичное течение патологии.
! Note bene! Более корректно трактовать не атипичное течение, а атипичное начало заболевания. В дальнейшем оно обычно протекает типично.
Установление причины ЛНГ – сложный и трудоемкий этап. Для успешного его выполнения лечащий врач-терапевт должен обладать достаточными знаниями во всех разделах медицины и действовать согласно одобренным диагностическим алгоритмам.
При написании этой статьи мы использовали литературные данные, а также собственный многолетний клинический опыт.