30 травня, 2016
Lege artis. Про особливості стандартизації медичної допомоги в Україні

Три принципово різних схеми призначень від трьох лікарів щодо терапії, здавалося б, банального риносинуситу; старт лікування тонзилофарингіту з фторхінолонів у пацієнта молодого віку, який лікується амбулаторно і не має факторів ризику, екстрена допомога при загостренні бронхіальної астми у вигляді введення системних стероїдів або папаверину/платифіліну та дифенгідраміну – такі «професійні» підходи до лікування, які навіть при поверхневому аналізі видаються щонайменше дивними і не лежать ані в межах стандартів, ані у площині здорового глузду, у вітчизняній медицині, на жаль, не рідкість.
Наведені казуїстичні випадки – не плід нашої фантазії. Ми неодноразово були свідками їх обговорень, що зумовили неабиякий резонанс, під час профільних форумів і конференцій. Вражає і те, що фіксуються вони не в територіально віддалених лікувальних закладах, де подібний вибір хоча б частково можна обґрунтувати обмеженнями у виборі ліків чи діагностичних процедур, а й у медичних установах столиці.
Життя вимагає від нас «гри за правилами» скрізь і всюди: уявіть, до якого хаосу призвела б їх відсутність на футбольному полі чи, скажімо, у міжнародному повітряному просторі. Навіть купуючи певний сорт хліба чи автомобіль відомої марки, споживач «за замовчуванням» очікує, що товар відповідатиме традиційній рецептурі/стандартам якості.
Та ким/чим регулюється сьогодні адекватність надання медичної допомоги?
Теоретично мінімізувати вплив людської упередженості під час оцінки результатів лікування й усунути систематичні помилки (перевести їх у категорію випадкових) покликана доказова медицина, орієнтована на клінічні результати, а не на клінічні ефекти. Практичні спеціалісти можуть апелювати, що такий «зрівняльний» (по суті – шаблонний) підхід діє не завжди, адже лікуємо ми не ідеального пацієнта, а конкретну людину з індивідуальними особливостями, і суттєво обмежує простір для клінічного мислення й пошуку нестандартних рішень, завдячуючи яким еволюціонувала медицина.
Доказова медицина – це не абсолютна заміна підходів, які існували до її появи, а лише інструмент лікаря, що базується на даних найкращої світової практики і здатний полегшити його щоденну діяльність, – упевнений головний позаштатний спеціаліст МОЗ України зі спеціальності «Оториноларингологія», завідувач кафедри оториноларингології та офтальмології з курсом хірургії голови і шиї Івано-Франківського національного медичного університету, доктор медичних наук, професор Василь Іванович Попович.
Василю Івановичу, що, на Вашу думку, віддаляє українську медицину від міжнародних стандартів?
– Насамперед відсутність регламенту, правил, спільних для всіх. Звичайно, до лікування слід підходити творчо, нестандартно, індивідуально. Проте в кожному офісі та на заводі діють правила пожежної безпеки, інструкції з техніки безпеки, технологічні регламенти тощо, яких дотримуються працівники. За таким самим зразком слід працювати і у сфері медицини. На практиці фахівці повинні керуватися уніфікованим клінічним протоколом, у якому описано оптимальний варіант діагностики та лікування. Це запорука того, що кожному громадянину країни в будь-якому регіоні у повному обсязі надаватиметься допомога належної якості. Моє завдання як головного спеціаліста – сприяти тому, щоб профільні фахівці працювали за правилами. Для посилення мотивації працювати якісно необхідно реалізувати загальний процес реформ у напрямі гармонізації українських підходів з європейськими та світовими стандартами.
Зміна моделі організації медичної допомоги з переорієнтацією на сімейну медицину зумовлює необхідність дотримання певних умов. Чи передбачається створення принципово нових протоколів лікування?
– Насамперед потрібні злагоджена робота сімейних лікарів та спеціалістів вторинної ланки, дотримання загальних правил, створення мультидисциплінарних протоколів.
Якщо за часів функціонування дільнично-поліклінічної системи пацієнт зі скаргами на порушення носового дихання, біль у вусі чи горлі одразу звертався до дільничного отоларинголога, то на сьогодні первинна діагностика і призначення лікування, а також прийняття рішення про направлення хворого на консультацію до спеціаліста вторинної ланки є компетенцією сімейного лікаря. Розуміння та дотримання лікарем первинної ланки протоколів лікування дозволять не лише надати медичну допомогу належної якості, а й забезпечать можливість адекватної оцінки клінічної ситуації спеціалістом вузького профілю, оскільки останній буде напевно знати, що пацієнт отримував лікування згідно з вимогами протоколу (завідомо ефективне).
Мінімум, який необхідно забезпечити, – створити умови для швидкого професійного, об’єктивного, науково обґрунтованого внесення змін до протоколів і зробити їх мультидисциплінарними в повному розумінні цього слова.
Чи є прогрес щодо створення уніфікованих клінічних протоколів у сфері оториноларингології за останній час?
– Безсумнівно. Наказом Міністерства охорони здоров’я (МОЗ) України № 85 від 11 лютого 2016 р. «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при гострих запальних захворюваннях верхніх дихальних шляхів та вуха» затверджено новий Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Гострий риносинусит».
Особливість професійної діяльності в галузі оториноларингології полягає у відсутності настільки ж гострої потреби, як, наприклад, у кардіології, хірургії тощо, рятувати життя людини. Звісно, ситуації, які потребують невідкладних рішень, у нашій щоденній практиці теж трапляються, проте, на щастя, ключові патології асоціюються з низькими показниками летальності. Проте існує й інший бік медалі: риносинусит, тонзилофарингіт, отит тощо відчутно порушують загальне самопочуття й працездатність пацієнта, часто унеможливлюють його звичну активність (хвора людина незручно почувається в концертній залі, не в змозі відвідувати спортивні заняття тощо). Саме за покращення якості життя борються оториноларингологи.
Нові підходи до лікування та профілактики з урахуванням сучасних поглядів на етіопатогенез захворювання, що базуються на засадах доказової медицини, дозволяють досягнути максимальної ефективності лікування та уникнути поліпрагмазії з усіма її негативними наслідками. Часто лікарі суміжних спеціальностей займаються одноосібним веденням хворих з оториноларингологічною патологією. На мій погляд, у контексті гострих оториноларингологічних захворювань головне завдання наших колег полягає у забезпеченні адекватного початкового лікування (так званої стартової терапії) та усуненні загальних симптомів запалення (нормалізації температури тіла, загального стану, лабораторних показників тощо) з подальшим обов’язковим залученням оториноларинголога. Обов’язки та роль кожного фахівця чітко прописані в уніфікованих клінічних протоколах.
На етапі розробки перебувають уніфіковані клінічні протоколи щодо ведення алергічного риніту, гострого отиту, тонзиліту – патологій, які є точкою дотику оториноларингологів, сімейних лікарів, терапевтів, педіатрів, алергологів.
Чи є обов’язковим до виконання уніфікований клінічний протокол?
– Протокол – це документ, що потребує оцінки лікарем з точки зору його застосовності в кожному окремому клінічному випадку. Та важливо усвідомлювати, що рекомендації, включені до протоколу, ґрунтуються на даних доказової медицини, які були отримані в результаті проведення незалежних досліджень та не визначаються думкою окремого експерта. Вони є прикладом найкращої світової практики з лікування певної патології. І чим вищим є рівень доказовості даних, тим більшу силу має рекомендація.
З позиції доказової медицини найменшу силу мають рекомендації, що ґрунтуються на думці окремих експертів, найбільшу – сформульовані на основі результатів якісного рандомізованого багатоцентрового плацебо-контрольованого дослідження зі значною кількістю пацієнтів; така рекомендація має високий рівень доказовості і не може бути ігнорована лікарем.
Відповідно до наказу МОЗ України від 28.09.2012 № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України» та наказу МОЗ України від 11.09.2013 № 795 «Про моніторинг клінічних індикаторів якості медичної допомоги» в нашій державі відбувається формування якісно нової системи стандартизації медичної допомоги на основі використання методики з розробки клінічних настанов, медичних стандартів, уніфікованих клінічних протоколів та локальних протоколів медичної допомоги на засадах доказової медицини. Згідно з наказом МОЗ України від 08.10.2012 № 786 ДП «Державний експертний центр МОЗ України» визначено головною організацією у сфері розробки медико-технологічних документів зі стандартизації медичної допомоги, проектів нормативних актів щодо медичного, в тому числі фармацевтичного (Належної аптечної практики – GPP), обслуговування та фармаконагляду.
Саме тому я запросив до бесіди експертів, які безпосередньо займаються адаптацією/розробкою клінічних настанов та уніфікованих клінічних протоколів, – представників ДП «Державний експертний центр МОЗ України» і МОЗ України.
На численні запитання стосовно етапності й особливостей створення стандартів, їх упровадження та оцінки виконання дали вичерпні відповіді директор департаменту стандартизації медичних послуг ДП «Державний експертний центр МОЗ України» (м. Київ), кандидат медичних наук Олена Михайлівна Ліщишина та заступник директора департаменту стандартизації медичних послуг ДП «Державний експертний центр МОЗ України» (м. Київ), начальник відділу якості медичної допомоги та інформаційних технологій, кандидат технічних наук Євгеній Леонідович Горох.
– Твердження «Медична допомога повинна надаватися відповідно до даних доказової медицини» вже трансформувалося в аксіому. Інформацією з яких ресурсів можуть скористатися практичні спеціалісти?
 О.М. Ліщишина. З метою оптимізації діяльності медичних фахівців у 1990-х рр., коли системи охорони здоров’я Канади та Великої Британії переживали кризи, подібні до такої в Україні, народилася ідея створення клінічних настанов (clinical practice guidelines).
О.М. Ліщишина. З метою оптимізації діяльності медичних фахівців у 1990-х рр., коли системи охорони здоров’я Канади та Великої Британії переживали кризи, подібні до такої в Україні, народилася ідея створення клінічних настанов (clinical practice guidelines).
Методології клінічних настанов (етапів розробки, поширення серед представників медичної спільноти, імплементації, моніторингу впровадження, оцінки впливу на систему охорони здоров’я/рівень медичної допомоги) стосуються Рекомендації Комітету Міністрів Ради Європи. Важливо розуміти: універсальних міжнародних стандартів лікування не існує; є міжнародні стандарти методології, які покроково описують створення якісної клінічної настанови, доказові бази, що узагальнюють дані мультицентрових клінічних досліджень. Насправді кількість літератури, хорошої з методологічної точки зору, доволі обмежена. Коли ми порівнювали американські та європейські клінічні настанови з однакової тематики, виявилося, що збіг за літературними джерелами перевищував 80%.
Нині розробкою клінічних настанов займаються міжнародні, професійні та національні організації, і між ними існують суттєві відмінності. Зокрема, ВООЗ, профільні асоціації готують узагальнені варіанти клінічних настанов, що не призначені для конкретної системи охорони здоров’я, тоді як національні настанови зазвичай враховують питання впровадження в умовах країни.
– Чи можна порівняти клінічну настанову з інструкцією, що пропонує ідеальний варіант лікування певної патології?
О.М. Ліщишина. Клінічна настанова не є підручником. Базовий рівень знань викладено в посібнику, монографія чи стаття відображає думку експерта або групи авторів. Клінічна настанова містить систематично знайдену та опрацьовану актуальну наукову інформацію з клінічної проблеми. Розроблено спеціальну методологію її створення: спочатку за певними принципами формулюють клінічні питання, потім відповідним чином здійснюють інформаційний пошук. Цінність клінічної настанови полягає у тому, що вона віддзеркалює актуальні на дату підготовки наукові знання. Та водночас це «продукт, що швидко псується»: докази старіють за короткий проміжок часу, з’являються нові дані, що подеколи змушують кардинально змінювати терапевтичну тактику. «Тривалість життя» клінічної настанови – приблизно 3 роки (якщо йдеться про рідкісні захворювання, де обсяг клінічних випробувань обмежений, то її тривалість дещо вища, але все одно не більше 7 років). Після 7 років існування клінічну настанову скасовують.
Зазвичай зарубіжні організації розробляють 4 варіанти клінічної настанови: повний (з докладними роз’ясненнями щодо методології, вичерпним переліком літературних джерел, наведенням таблиць доказовості); скорочений, де презентовано мінімум методологічної інформації (більш зручна для використання клініцистами); реферат (зібрання ключових положень і алгоритмів); версію для пацієнта (інформація щодо діагностики та лікування, викладена зрозумілою для хворого мовою). В Україні такий підхід – поки що справа майбутнього; як правило, готується лише один варіант клінічної настанови.
Клінічна настанова має рекомендаційний характер, містить певні дискусійні тезиси, але це документ, на який слід орієнтуватися під час створення уніфікованих клінічних протоколів, оскільки він містить фактичні дані про результати медичної допомоги.
Довідка «ЗУ»
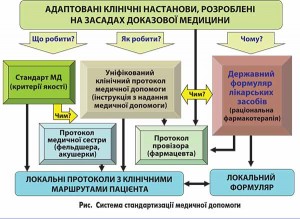
Відповідно до Основ законодавства України про охорону здоров’я (стаття 14-1) систему стандартів у сфері охорони здоров’я становлять державні соціальні нормативи та галузеві стандарти (затверджуються МОЗ), до яких належать (рис.):
• стандарт медичної допомоги (медичний стандарт) – сукупність норм, правил і нормативів, а також показники (індикатори) якості надання медичної допомоги відповідного виду, які розробляються з урахуванням сучасного рівня розвитку медичної науки і практики;
• клінічний протокол – уніфікований документ, який визначає вимоги до діагностичних, лікувальних, профілактичних та реабілітаційних методів надання медичної допомоги та їх послідовність;
• табель матеріально-технічного оснащення – документ, що визначає мінімальний перелік обладнання, устаткування та засобів, необхідних для оснащення конкретного типу закладу охорони здоров’я, його підрозділу, а також для забезпечення діяльності фізичних осіб – підприємців, що провадять господарську діяльність з медичної практики за певною спеціальністю (спеціальностями);
• лікарський формуляр – перелік зареєстрованих в Україні лікарських засобів, що включає ліки з доведеною ефективністю, допустимим рівнем безпеки, використання яких є економічно прийнятним.
Дотримання стандартів медичної допомоги (медичних стандартів), клінічних протоколів, табелів матеріально-технічного оснащення є обов’язковим для всіх закладів охорони здоров’я, а також для фізичних осіб – підприємців, що провадять господарську діяльність з медичної практики.
– На основі яких аргументів приймається рішення, яка саме клінічна настанова стане фундаментом для розробки вітчизняних стандартів?
О.М. Ліщишина. У світі клінічні настанови розробляють організації з якості, мережеві організації тощо (NICE – у Великій Британії, профільні спільноти в США, Канаді, Австралії) – державні (централізовано) і професійні асоціації (вони також можуть створювати документи на замовлення окремих державних організацій, тоді вони відповідають загальноприйнятій методології, наведено повний обсяг даних: як проводився пошук, аналіз кінцевих результатів тощо). В Україні досвід створення клінічних настанов доволі обмежений; механізми адаптації та впровадження зарубіжних документів регламентовані наказом № 751.
У рамках розробки вітчизняних клінічних настанов аналізують усі зарубіжні документи, що відповідають заданим критеріям пошуку. Перелік національних агентств із розробки клінічних настанов містить наказ № 751, до якого включено International Guideline Library, The Cochrane Collaboration, The Cochrane Library, International Network of Agencies for Health Technology Assessment (INAHTA) тощо (загалом понад 50 джерел із посиланням на сайти).
Хочу ще раз зауважити, що як основу краще використовувати не документи, створені професійними асоціаціями й сфокусовані переважно на впровадженні новітніх методик, а настанови, розроблені державними організаціями, які враховують труднощі імплементації в повсякденну діяльність, вартість втручань.
Доволі часто недостатню увагу приділяють саме фінансовим аспектам. Це пояснюється тим, що в Україні тягар витрат на лікування лягає на плечі пацієнтів та їх родин. Звісно, що профільна асоціація схвалює високоінформативний високовартісний діагностичний тест, але якщо його використання обмежене, наприклад, навіть у Великій Британії, то які реальні шанси методу бути імплементованим у нашій державі? Відповідь очевидна.
Особливість американських клінічних настанов – значна кількість консенсусних рішень та експертних думок (щоправда, при цьому чітко вказують, що це погляд окремого фахівця або нечисленної групи авторів).
Якісною вважається клінічна настанова, яка висвітлює методологію створення, містить перелік членів мультидисциплінарної робочої групи, інформацію про дату перегляду, шкалу рівнів доказів, список першоджерел літератури (статті за результатами досліджень, метааналізи, огляди літератури) та передбачає наявність зовнішніх рецензентів. З метою отримати максимум корисної й сучасної інформації, убезпечити робочу групу від суб’єктивного підбору інформації та зміщення акцентів, допомогти фахівцям абстрагуватися від власних уподобань аналізуються кілька різних джерел – національних клінічних настанов. Рішення, що включати, а що не включати до уніфікованого клінічного протоколу, який регламентуватиме підходи до надання медичної допомоги на державному рівні, має бути максимально об’єктивним і виваженим.
– Скільки коштує розроблення чи адаптація клінічної настанови?
О.М. Ліщишина. У Великій Британії витрати на розробку документа коливаються в межах від 50 до 500 тис. фунтів. Адаптація клінічних настанов практично не забезпечена системною фінансовою підтримкою.
Є.Л. Горох. Участь у робочих групах не оплачується, цю діяльність фахівці здійснюють на громадських засадах або в рамках функціональних обов’язків. Певні кошти виділяють лише з метою компенсації витрат на відрядження.
– Яким чином формують робочу групу для створення вітчизняних клінічних настанов/уніфікованих протоколів? Які етапи передбачає процес розробки?
О.М. Ліщишина. Зрозуміло, що до складу робочої групи не може увійти необмежена кількість лікарів, тому, як правило, залучаються головні позаштатні спеціалісти МОЗ України, профільні фахівці, лідери думок. Склад робочих груп затверджується МОЗ та оприлюднюється у Реєстрі медико-технологічних документів, проте він не є остаточним і динамічно змінюється залежно від обставин. Принципово важливо, що під час розроблення клінічних настанов передбачено певні кроки щодо забезпечення прозорості процесу. По-перше, групи доволі численні і до їх складу входять різні за фахом спеціалісти; по-друге, зарубіжні клінічні настанови, які заплановано використати як базис, оцінюються за допомогою опитувальника AGREE (Appraisal Guidelines Research and Evaluation/Опитувальник з експертизи і атестації настанов), який дозволяє встановити, наскільки клінічна настанова є якісною з точки зору методології; по-третє, пошук здійснюється не за допомогою Google та інтуїції, а у визнаних міжнародних та національних базах даних.
Є.Л. Горох. У середньому до складу групи входять близько 10-15 фахівців, представники МОЗ, співробітники ДП «Державний експертний центр МОЗ України» як методологічна супровідна підтримка. Роль МОЗ – забезпечити дотримання принципу мультидисциплінарності груп, адже під час розробки протоколів лікарями вузьких спеціальностей «експертним» методом хірурги все «різали» (тоді як насправді патологію можна було лікувати консервативно), а терапевти, навпаки, покладали надії на капсули і таблетки в ситуаціях, коли єдиним можливим рішенням залишалося оперативне втручання. Завдання мультидисциплінарних груп – зібрати пазл, визначити нішу, точку прикладання кожної з терапевтичних стратегій, усебічно проаналізувати проблему.
Початку діяльності групи передує настановний семінар-тренінг, у рамках якого надають інформацію про методологію, доступні інструменти. Потім проводять зустрічі, обговорення, значна частина роботи здійснюється дистанційно (за допомогою електронної пошти, у форматі розсилок тощо). Регулярність і кількість засідань залежать від активності комунікацій та кількості проблемних питань. Звісно, що «людський фактор» виключити неможливо: якщо є лідер, людина, що об’єднує та стимулює групу до активної роботи, процес відбувається значно швидше порівняно із ситуацією, коли група фрагментована та пасивна.
На розробку клінічної настанови передбачено 34 тижні, проте зазвичай цей період більш тривалий за рахунок певних затримок (на етапі перекладу, обміну думками тощо). Процедура громадського обговорення на сайтах МОЗ та Реєстру медико-технологічних документів, у рамках якої спеціалісти висловлюють зауваження та надсилають пропозиції щодо вдосконалення документа, триває не менше місяця. Клінічна настанова та уніфікований клінічний протокол створюються паралельно. Від клінічної настанови до уніфікованого протоколу і навпаки можна повертатися безліч разів. Одним словом, у кожної робочої групи і кожної клінічної настанови власна, не схожа на інші, історія.
О.М. Ліщишина. Трапляється, що настанова недостатньо інформаційно насичена, є потреба внесення доповнень за окремими клінічними питаннями (щодо препарату, діагностичного методу, лікувального втручання), тоді здійснюється пошук додаткових джерел, готуються фрагменти «з нуля» (при оформленні вони відокремлюються, аби читачам було зрозуміло, що це не текст прототипу, а доповнення).
– Тобто уніфікований клінічний протокол і вітчизняна клінічна настанова працюють лише «у тандемі»?
О.М. Ліщишина. Саме так. Проте в Україні досі не скасовано близько 2,5 тис. документів – протоколів, що базуються не на клінічних настановах, а відображають суб’єктивну думку лікарів і написані «експертним» методом, виходячи з практичного досвіду та власних переконань обмеженої групи спеціалістів.
Є.Л. Горох. Перша хвиля створення протоколів припала на 1998-2000 рр. Наказом МОЗ від 27.07.1998 № 226 були затверджені Тимчасові галузеві уніфіковані стандарти медичних технологій діагностично-лікувального процесу. З 2002 р. розробка та затвердження стандартів надання медичної допомоги набули масового характеру. При цьому на одну тему могло бути розроблено як 1, так і 5 чи 10 протоколів.
О.М. Ліщишина. Хочу наголосити, що з 2012 р. в Україні уніфіковані клінічні протоколи розробляються не за спеціальностями (для терапевтів, хірургів, психіатрів тощо), а за клінічною проблемою, що є загальновизнаним підходом у розвинених країнах. Наприклад, за наявності таких патологій, як гострий коронарний синдром, перфорація виразки шлунка, деменція тощо, медична допомога надається міждисциплінарною командою (якщо фахівці працюють у різних медичних закладах, їх має об’єднувати локальний протокол). Зараз у процесі розробки перебуває уніфікований клінічний протокол з лікування алергічного риніту, в його створенні задіяні алергологи, педіатри, оториноларингологи, терапевти, сімейні лікарі – словом, усі спеціалісти, дотичні до проблеми. Так само і виконувати положення документа повинні ті, хто займатиметься веденням хворих на алергічний риніт.
– Положення вітчизняних клінічних настанов базуються на даних іноземних документів. Чи мають шанси потрапити на сторінки документа інноваційні методи лікування, розроблені в Україні?
О.М. Ліщишина. Що є ключовим бар’єром для розвитку вітчизняної науки? Чому в зарубіжній літературі трапляються лише поодинокі публікації українських учених? Пояснення просте. Загальноприйнятими у світі є певні методологічні підходи стосовно проведення досліджень, включення хворих у спостереження, методів обробки інформації, дизайну, які докладно описуються в наукових статтях, тоді як українські автори часто викладають структуру виконаного дослідження в одній фразі («Нами було обстежено 15 хворих…»), при цьому висновки роботи іноді мають глобальний характер.
Вважається, що нижня межа кількості учасників випробування, у якому вивчався препарат, має становити 500 осіб (за виключенням орфанних захворювань). Наприклад, на сайті ЕМА (The European Medicines Agency) в інформації до препарату наведено публікації стосовно досліджень, кількість пацієнтів у яких досить значна (600 хворих, понад 8 тис. тощо). В Україні таких робіт – одиниці, більшість випробувань з точки зору методології є не дуже надійними. Утім, ми регулярно аналізуємо і вітчизняні публікації; дані, що заслуговують на довіру з точки зору дизайну та методології, обов’язково вносимо в документ.
– Чи існують інструменти, що дозволяють звести до мінімуму ризик фальсифікацій та інсинуацій під час внесення до протоколу лікарських засобів?
О.М. Ліщишина. Я з упевненістю можу стверджувати, що всі лікарські препарати (до речі, вони вказані в уніфікованих клінічних протоколах не за торговими, а за міжнародними назвами) внесені туди на підставі достовірних доказових даних і вивчені у добре спланованих клінічних дослідженнях (це легко перевірити у спеціалізованих реєстрах). Як правило, найбільша кількість питань стосується рослинних препаратів, гомеопатичних засобів. Справді, стосовно продукції із невизначеним складом та концентраціями діючих речовин, незрозумілою технологією виготовлення існують серйозні сумніви, проте у сегменті фітозасобів представлені й сучасні ліки, з вивіреною рецептурою, стандартизацією та жорстким контролем усіх технологічних етапів. До них належать сучасні комплексні фітопрепарати для лікування риносинуситів. Протипухлинним агентом рослинного походження є паклітаксел – його отримують з кори тихоокеанського тиса, при цьому засіб реалізує достовірно позитивну дію в лікуванні раку.
– Скільки вітчизняних клінічних настанов та уніфікованих клінічних протоколів, розроблених на їх основі за сучасною методологією, доступні до використання для практичних спеціалістів?
О.М. Ліщишина. В Реєстрі медико-технологічних документів представлено 71 клінічну настанову і 5 стандартів, рекомендованих як джерела найкращої клінічної практики, а також 99 уніфікованих клінічних протоколів.
 Про етапність процесу розробки стандартів надання медичної допомоги та результати роботи у цій сфері профільного міністерства за останній рік розповів заслужений лікар України, директор медичного департаменту МОЗ України, кандидат медичних наук Василь Віталійович Кравченко.
Про етапність процесу розробки стандартів надання медичної допомоги та результати роботи у цій сфері профільного міністерства за останній рік розповів заслужений лікар України, директор медичного департаменту МОЗ України, кандидат медичних наук Василь Віталійович Кравченко.
– У тому, що весь західний світ під час надання медичної допомоги керується стандартами, протоколами тощо, можна переконатися навіть під час перегляду «тематичних» серіалів. Останнім часом ця тема набула широкого розголосу й у колі українських лікарів. Для чого призначені ці документи? Чи можна обійтися без них на сучасному етапі розвитку медицини?
– Загальновідомо, що надання медичної допомоги має відповідати певним нормам. Існують правила дорожнього руху, єдині для всіх його учасників: кожен із них чітко знає, що червоний сигнал світлофора забороняє рух, жовтий – вказує на необхідність підготуватися, зелений – дозволяє його розпочати. За цією самою аналогією мають бути розроблені стандарти лікування хвороб, чітко прописані правила, вимоги. Неприпустимо, щоб терапія здійснювалася на розсуд окремого лікаря, визначалася виключно його власним досвідом, звичками чи переконаннями. Якщо пацієнт звернувся до фахівця з комплексом скарг, на підставі яких у поєднанні з анамнестичними даними у лікаря виникає підозра щодо певної патології, то він має рекомендувати хворому виконати обсяг діагностичних обстежень, зазначений в уніфікованому клінічному протоколі. Такий підхід зводить до мінімуму ризик «самодіяльності», призначень малоінформативних (або, будьмо відвертими, часом і зовсім непотрібних) аналізів та тестів. Крім того, в узгоджувальних документах лаконічно й зрозуміло визначено критерії верифікації діагнозу, наведено раціональні схеми лікування, що позбавляє практичного спеціаліста необхідності «винаходити велосипед».
– Наскільки активно на сьогодні працює МОЗ у сфері розробки стандартів медичної допомоги?
– Безперечно, відбулися досить суттєві зрушення. Минулого року міністр охорони здоров’я О. Квіташвілі та його заступник В.В. Шафранський поставили перед медичним департаментом МОЗ важливе завдання: якомога швидше покращити рівень забезпеченості стандартами медичної допомоги, у тому числі напрацювати документи за деякими стратегічно важливими напрямами. Відбулися тематичні наради з усіма головними позаштатними спеціалістами МОЗ України, представниками відповідного департаменту ДП «Державний експертний центр МОЗ України».
У Міжнародній класифікації хвороб 10-го перегляду містяться дані про понад 10 тисяч нозологій; зрозуміло, що всіх їх охопити неможливо, та й не потрібно. Існують захворювання, які формують державну політику, є орієнтиром для її подальшого розвитку та спрямування. Тому ми насамперед опрацювали основні напрями – розробили підходи до ведення патологій, які зумовлюють максимальні рівні захворюваності і смертності.
Як правило, теми визначає колектив фахівців, до якого входять представники МОЗ, головні позаштатні спеціалісти МОЗ України, співробітники департаменту стандартизації медичних послуг ДП «Державний експертний центр МОЗ України», спираючись на статистичні дані, що віддзеркалюють, наскільки поширеними та небезпечними з точки зору летальних наслідків є ті чи інші захворювання.
Протягом 8 місяців із близько 200 затверджених тем опрацьовано й ухвалено понад 70%, значна частина документів є предметом громадських обговорень. Мені надзвичайно приємно, що протягом визначеного куратором напряму В.В. Шафранським терміну нам вдалося опрацювати й затвердити значну частину протоколів; оскільки деякі з них перебувають у процесі обговорення, гадаю, під час кінцевого аудиту цей показник становитиме не менше 90%.
– Зрозуміло, що створення документа, який визначає вектор та підходи до лікування на рівні держави з 40-мільйонним населенням, – справа не одного дня і навіть місяця. Які етапи передбачає процес?
– Після затвердження теми клінічної настанови та/або уніфікованого клінічного протоколу формується експертна робоча група. Пропозиції озвучують працівники медичного департаменту МОЗ, головний позаштатний спеціаліст МОЗ, залучаються провідні профільні фахівці, лідери думок, загальновизнані авторитети. Наказ про її затвердження підписує міністр. Важлива ремарка: всі лікарі, які мають бажання, можуть долучитися до створення протоколів у рамках громадських обговорень, жодних обмежень не існує.
Участь у процесі створення стандартів надання медичної допомоги з відповідного профілю – один із прямих функціональних обов’язків головного позаштатного спеціаліста МОЗ. Як одна з ключових персон він встановлює час і регулярність засідань, відстежує етапність процесу й звітує перед МОЗ про результати діяльності експертної групи.
Зазвичай до кожної робочої групи входить не менше 10-15 експертів, що запобігає пануванню одноосібної думки, маргінальних поглядів, заангажованості, лобіюванню інтересів певних політичних сил чи фармацевтичних виробників. На основі фундаментальних світових підходів, даних доказової медицини відпрацьовується єдине бачення щодо того, як діагностувати, як і чим лікувати певне захворювання.
Наступною ланкою у ланцюжку «обрання тем → створення мультидисциплінарної групи → робочий процес» є громадські обговорення проекту. Презентувати свої ідеї, озвучити пропозиції, думки та зауваження лікарі можуть на офіційних сайтах МОЗ і ДП «Державний експертний центр МОЗ України».
На жаль, українська медична спільнота є, так би мовити, досить розгалуженою та різновекторною за переконаннями й уподобаннями. Подеколи фахівці вважають себе абсолютними експертами і не припускають можливості існування й раціональності відмінних поглядів. Тому всі доповнення ретельно аналізуються: нісенітниці «фільтруються» одразу, а у разі колегіально прийнятого рішення щодо доцільності доповнень у документ вносять відповідні поправки. Остаточну його версію передають на розгляд міністру.
Довідка «ЗУ»
– Які досягнення у сфері створення стандартів надання медичної допомоги за останній рік Ви вважаєте найбільш визначними?
– Як людина має 5 пальців на руці і кожен із них їй однаково дорогий, так і для мене рівнозначно цінні й важливі всі розроблені документи. Оскільки я очолюю медичний департамент МОЗ (а саме він є точкою перетину всіх лікувальних напрямів), то чудово розумію, що, здавалося б, банальні речі мають таку саму практичну вагу, як і найскладніші розробки, адже за кожним із протоколів (уніфікованим клінічним, локальним) стоять люди, наші пацієнти. І через відсутність або недосконалість документів їм може бути надано неякісну медичну допомогу.
– Наскільки гармонізованими є стандарти лікування в Україні з підходами до ведення хворих у державах Європейського Союзу (ЄС)? Чи може український пацієнт розраховувати на надання допомоги, аналогічної за якістю/рівнем/обсягом такій, яку отримує, припустимо, німець або француз?
– Сьогодні Україна хоч і повільно, проте поступово і впевнено крокує в Європу, а це, у свою чергу, передбачає консолідацію медичних стандартів. Світовий досвід у галузі медицини, зокрема європейський, у рамках міжнародних самітів, конференцій, програм обміну активно вивчають представники ДП «Державний експертний центр МОЗ України». Саме передові здобутки країн ЄС лягають в основу та створюють базис для розробки вітчизняних стандартів лікування; за зразком ЄС в українських стандартах перераховано не торгові найменування ліків, а міжнародні назви діючих речовин.
Новітні досягнення доволі швидко імплементуються в практику, в тому числі шляхом доповнення протоколів. Вважається, що з огляду на стрімкий прогрес та вражаючу динаміку розробки інноваційних молекул і вдосконаленого обладнання, результатів величезної кількості випробувань клінічні протоколи мають переглядатися що три роки. Однак це не догма: коли з’являються суттєві оновлення, кардинальні зміни, попередження про загрозу вживання тих чи інших ліків, відповідні уточнення можуть вноситися навіть через місяць після затвердження документа.
– Перед нашою зустріччю я ознайомилася з інформацією щодо клінічних настанов та уніфікованих клінічних протоколів, яка представлена на офіційних сайтах МОЗ і ДП «Державний експертний центр МОЗ України». Виявилося, що деякі з них перебувають на розгляді вже кілька років. Чому їх досі не затверджено?
– Як я вже зазначав, стандарти надання медичної допомоги розробляють у декілька етапів: насамперед обирають напрям і затверджують тему; тоді формують експертну робочу групу, яка її опрацьовуватиме; проводять наради й засідання, у рамках яких аналізують та адаптують до вітчизняних реалій найкращі світові документи. У подальшому проект настанов/протоколів презентують на сайті для громадських обговорень. Кінцевий етап процесу – підписання документа, у який внесено всі необхідні уточнення та ремарки, міністром охорони здоров’я.
На жаль, у нашій країні (це ж наша країна) сталою тенденцією у МОЗ є плинність кадрів – як керівного складу, так і співробітників департаментів. Припускаю, що не завжди в міністрів та їх помічників вистачало часу, аби навести лад у поточних справах, не кажучи вже про те, щоб оцінити забезпеченість стандартами надання медичної допомоги, відповідність протоколів вимогам сьогодення та визначити, використовують їх медики на практиці чи вони існують лише на папері. Коли ми почали проводити аудит наявних документів, то виявили, що певні теми затверджені ще в 2010 р., проте робочі групи за цими напрямами так і не були сформовані.
Ознайомитися із затвердженими медико-технологічними документами можна на сайті http://www.dec.gov.ua/.
Підготувала Ольга Радучич