10 травня, 2017
Римские критерии IV: особенности диагностики, клиники и лечения синдрома раздраженного кишечника
Функциональные желудочно-кишечные расстройства (ФЖКР) не только являются неотъемлемой частью работы врача-гастроэнтеролога, но и занимают особую нишу в современной медицине. Распространенность синдрома раздраженного кишечника (СРК), относящегося к указанной группе, в мире и в Украине достаточно велика (в нашей стране – около 19%).
СРК встречается у лиц любого пола и возраста, однако его частота выше среди женщин 20-40 лет. Согласно метаанализу 80 клинических исследований (n=260 960), СРК страдает 11,2% населения мира. По разным данным, этот показатель варьирует от 10 до 20%, в количественном выражении составляя около 1 млрд человек. При этом пациенты не всегда обращаются за медицинской помощью по поводу возникших симптомов, предпочитая лечить их самостоятельно. По приблизительным оценкам, количество таких больных (т. н. non-patient) достигает 60-85%. Таким образом, если верить статистике, к специалистам обращаются лишь 15-30% пациентов с ФЖКР.
На сегодняшний день остаются актуальными вопросы этиологии, патогенеза, клиники, диагностики и лечения ФЖКР. Учитывая вышеперечисленное, возникла потребность внести коррективы в Римские критерии III и модифицировать стандарты диагностики. В рамках Американской гастроэнтерологической недели в мае 2016 г. были впервые обнародованы новые Римские критерии IV, посвященные ФЖКР, включая СРК.
Согласно Римским критериям IV, выделяют несколько вариантов СРК:
- с преобладанием запора (IBS-C);
- с преобладанием диареи (IBS-D);
- смешанный вариант (IBS-M);
- неклассифицированный вариант (IBS-U).
Определение
На основании Римских критериев IV СРК следует рассматривать как функциональное кишечное расстройство, проявляющееся периодической абдоминальной болью, ассоциированной с актом дефекации, с изменениями частоты последней и/или формы стула (запор и/или диарея, смешанный вариант), при наличии этих симптомов на протяжении последних 3 мес при общей продолжительности нарушений 6 мес.
Диагностические критерии СРК (С1):
Периодическая абдоминальная боль с частотой ≥1 эпизода в нед за последние 3 мес, которая ассоциируется с ≥2 критериями:
- Связь с актом дефекации.
- Связь с изменением частоты стула.
- Связь с изменением формы стула.
Римские критерии IV: модификации в разрезе СРК
- В новом издании Римских критериев IV на смену определению «дискомфорт», которое было предложено в 2006 г. (Римские критерии III), пришел термин «абдоминальная боль» (в связи с определенным субъективизмом, существовавшим ранее и вносившим неясность в диагностические критерии). Более того, не во всех языках мира существует слово «дискомфорт», что и стало предпосылкой для внедрения понятия «абдоминальная боль».
- Следующее изменение касается частоты абдоминальной боли. В предыдущем издании документа частота абдоминальной боли (или дискомфорт) как критерия установления диагноза определялась как «не менее 3 дней в мес». В текущей версии формулировка заменена на «как минимум 1 раз в нед за последние 3 мес». Такое изменение было сделано на основании данных анкетирования с помощью диагностических опросников.
- Поскольку не все пациенты отмечают уменьшение болевых ощущений после дефекации, в перечне обязательных признаков алгии определение «улучшение абдоминальной боли после дефекации» (Римские критерии III) изменили на «боль, связанная с дефекацией».
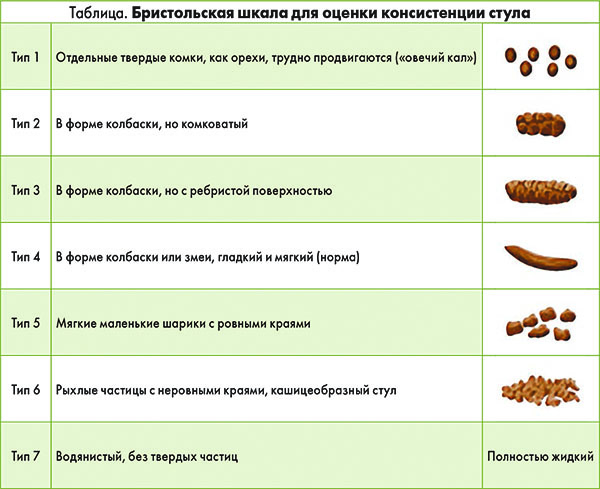
- Внесены уточнения касательно определения типа СРК. Согласно Римским критериям III, при верификации варианта СРК учитывали соотношение общей частоты актов дефекации и таковых с изменением консистенции стула в соответствии с Бристольской шкалой оценки формы стула: с преобладанием диареи (>25% жидкого/водянистого стула, <25% твердого/комковатого стула); с преобладанием запоров (>25% твердого/комковатого стула, <25% жидкого/водянистого стула); смешанный тип СРК (>25% жидкого/водянистого стула, >25% твердого/комковатого стула) и неклассифицированный СРК (<25% жидкого/водянистого стула, <25% твердого/комковатого стула).
Однако в силу того, что у пациентов в течение достаточно долгого периода времени может отмечаться нормальная консистенция стула, у значительной части больных регистрируется неклассифицированный вариант СРК. С учетом данного факта критерии типа СРК были изменены и в настоящее время четко коррелируют с пропорцией эпизодов измененного по консистенции стула (жидкий/водянистый стул, твердый/жидковатый стул). Благодаря этому численность группы пациентов, у которых вариант СРК трактовался как неклассифицированный, заметно сократилась.
Патофизиология СРК
К основным патофизиологическим механизмам СРК относятся висцеральная гиперчувствительность, нарушения моторики, иммунная дисрегуляция, барьерная дисфункция, а также изменения состава кишечной микробиоты.
Для более четкого понимания вышеуказанных механизмов целесообразно рассмотреть их по отдельности. Итак, что же лежит в основе висцеральной гиперчувствительности и нарушенной моторики? Следует вспомнить роль центральных и периферических механизмов в регуляции деятельности желудочно-кишечного тракта (ЖКТ). К центральным механизмам относятся ЦНС, а именно такие структуры головного мозга, как таламус, ретикулярная система, поясная извилина, которая дает основу эмоциональному компоненту боли, островковая часть, играющая роль в мотивационных и поведенческих реакциях, и префронтальная область. Поскольку некоторыми исследованиями было обнаружено, что у людей с СРК наблюдается повышение кровотока в перечисленных отделах, можно сделать вывод об усиленной генерации нервных импульсов, влияющих на работу кишечника. Более того, присутствие эмоциональных и стрессовых триггеров только усиливает импульсы, поступающие по нисходящим путям; это происходит на фоне снижения продукции эндогенных опиатов, которые отвечают за активность антиноцицептивной системы. К периферическим структурам мы относим рецепторы, ганглии, спинной мозг. Также стоит отметить роль нейротрансмиттеров в передаче нервного импульса (глутамат, аспартат, оксид азота). Именно нарушение обмена данных медиаторов, их аномальная структура, увеличенное количество периферических рецепторов и др. могут играть роль в эскалации болевого синдрома.
Под иммунной дисрегуляцией и барьерной дисфункцией подразумеваются наличие постинфекционного компонента, потеря плотных контактов (tight junctions) между клетками кишечного эпителия, проникновение повреждающих агентов в подслизистый шар и активация мастоцитов с последующим усилением выработки провоспалительных цитокинов, что сопряжено с сенситизацией нервных окончаний и, как следствие, приводит к висцеральной гиперчувствительности.
Стоит также отметить роль кишечной микробиоты в развитии СРК. На сегодняшний день в мире обсуждается концепция микробиота-кишечник-мозг. У пациентов с СРК наблюдаются некоторые различия в составе кишечной микробиоты (увеличение количества представителей типа Firmicutes, снижение – Bacteroidetes, Bifidobacterium) по сравнению с таковым у здоровых людей. Во-вторых, при лечении больных СРК пробиотиками отмечается умеренный положительный симптоматический эффект. Однако для определения четкой роли микробиоты в патогенезе СРК необходимы дальнейшие исследования.
Клинические особенности различных вариантов СРК
Как уже упоминалось, выделяют 4 типа СРК:
- СРК с запором (IBS-C);
- СРК с диареей (IBS-D);
- смешанный вариант СРК (IBS-M);
- неклассифицированный вариант СРК (IBS-U).
В соответствии с Римскими критериями IV, обязательным симптомом каждого из вариантов СРК является абдоминальная боль.
Интенсивность и локализация последней существенно варьируют.
- Характер и интенсивность боли: пациенты могут жаловаться как на умеренную ноющую боль, так и на более интенсивную постоянную и даже острую. Обычно болевой синдром неспецифичен и отличается ноющей или распирающей болью. Интенсивность боли достаточно изменчива: ее пик приходится на период перед дефекацией, что связано с усилением перистальтической волны, тогда как после опорожнения наблюдается ее уменьшение или полное исчезновение.
- Локализация боли: обычно боль локализируется внизу живота либо в левой подвздошной области. Однако с учетом непостоянности симптоматики следует помнить, что алгия может отмечаться в правой подвздошной области, по ходу петель толстого кишечника, в правом и левом подреберье (при синдромах печеночного и селезеночного изгиба).
- Период возникновения болевого синдрома: зачастую боль появляется утром, после завтрака, иногда приобретает ургентный характер – т. н. синдром утренней бури (morning rush syndrome).
СРК с диареей характеризуется мягким/водянистым стулом >25% времени (типы 6-7 по Бристольской шкале) и <25% времени твердым/шероховатым стулом (типы 1-2 по Бристольской шкале). Частота дефекации у таких пациентов ≥3 р/день с наличием жидкого стула (75%), иногда с наличием небольшого количества слизи или нерасщепленных остатков пищи. Обычно диарея наблюдается утром, чаще после завтрака (т. н. синдром утренней бури), что объясняется физиологическими механизмами, в частности активацией гастроколического рефлекса, усилением перистальтики толстого кишечника.
СРК с запором отличается твердым/шероховатым стулом >25% времени и мягким/водянистым стулом <25% времени. Дефекация у таких пациентов происходит менее 3 раз в нед и сопровождается напряжением, чувством неполного опорожнения, выделением слизи.
Смешанный вариант СРК является достаточно частым, для него характерно примерно одинаковое соотношение (>25% времени) эпизодов дефекации с наличием мягкого/водянистого и твердого/шероховатого стула. При этом, как правило, затруднена дефекация по утрам, а потом на протяжении дня регистрируется 2-3 акта дефекации по типу диареи.
У пациентов, которые не соответствуют критериям ни одной из вышеперечисленных групп, диагностируют неклассифицированный вариант СРК.
Также при СРК возможны внекишечные проявления: мигрень, фибромиалгия, интерстициальный цистит, диспареуния, дисменорея, кардиалгия, бессонница, синдром хронической усталости.
Особенности диагностики СРК
Первый этап в диагностике любого заболевания – сбор анамнеза. В случае СРК этот метод является чрезвычайно ценным и информативным с точки зрения постановки предварительного диагноза. Необходимо уточнить данные касательно наличия боли, ее локализации и связи с частотой (>3 раз в день или <3 раз в неделю) либо консистенцией стула. Последнюю оценивают с помощью Бристольской шкалы (табл.), где типы 1 и 2 соответствуют запорам, а типы 6 и 7 – диарее.
Второй этап в диагностике СРК, позволяющий заподозрить функциональную патологию со стороны кишечника, – осмотр пациента. Третий этап – применение лабораторных и инструментальных методов. В первую очередь показан общий анализ крови, при этом наличие анемии и лейкоцитоз, как правило, свидетельствуют о другом заболевании. Такие показатели, как С-реактивный белок и кальпротектин, помогают в дифференциальной диагностике СРК без запоров с неспецифическим язвенным колитом, болезнью Крона (подтверждают или исключают органическую патологию). По показаниям могут выполнятся тесты, оценивающие функцию щитовидной железы, поскольку и гипер-, и гипотиреоз способны усиливать и угнетать моторику кишечника.
Если у пациента диагностирован СРК с преобладанием диареи, нужно проводить дифференциальную диагностику с целиакией.
С помощью такого, на первый взгляд, простого метода диагностики, как копрограмма, можно исключить ряд заболеваний, вызванных паразитами и гельминтами.
В качестве скрининга рекомендуется колоноскопия. Основные показания к использованию метода: возраст (≥50 лет, у афроамериканцев ≥45 лет), наличие тревожных симптомов, отягощенный семейный анамнез в отношении колоректального рака, диарея, не отвечающая на лечение.
С целью исключения сопутствующих заболеваний верхних отделов ЖКТ применяется эзофагогастродуоденоскопия, обструкции или других органических изменений – рентгенконтрастные исследования (ирригография), ультразвуковое исследование органов брюшной полости.
СРК является диагнозом исключения. Ввести в заблуждение практикующего врача при верификации патологии могут целиакия, антибиотикассоциированная диарея, непереносимость лактозы и других углеводов, пищевая непереносимость, первичная мальабсорбция солей желчных кислот, псевдообструкция кишечника.
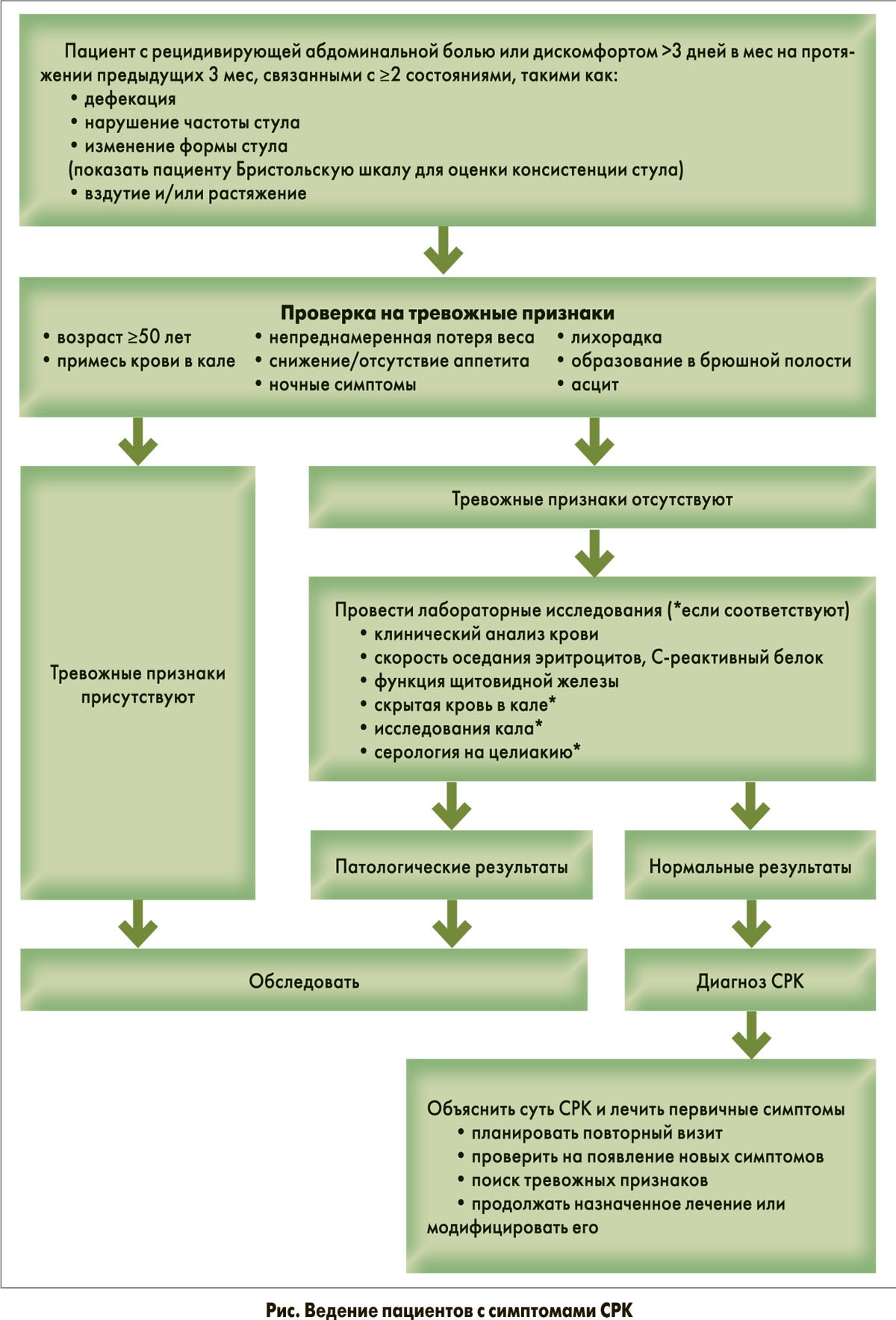
Диагноз СРК правомочен только в случае исключения органической патологии кишечника с использованием всех вышеперечисленных методов. Общие принципы ведения пациентов с СРК представлены на рисунке.
Лечение СРК
Один из основных принципов лечения СРК – индивидуальный подход к каждому больному. Первостепенное значение при данной патологии имеют доверительные отношения между пациентом и врачом. Исходя из индивидуальных особенностей больного, преобладающей симптоматики и тяжести проявлений, врач может подобрать наиболее оптимальный режим питания и лекарственные препараты с учетом тяжести заболевания.
СРК легкой степени тяжести. К этой группе относятся пациенты с минимальной симптоматикой СРК, не имеющие психических нарушений. Количество больных с легким течением патологии – около 40%, именно с такими пациентами наиболее часто встречаются в практике врачи первичного звена.
Основные подходы к лечению таких пациентов:
- обучающая беседа с разъяснениями касательно возможных причин и механизмов возникновения патологических симптомов;
- поиск причин проблемы и внедрение мероприятий, направленных на их коррекцию;
- назначение диеты и фармакотерапии.
Следует определить, какие диетические вещества (лактоза, короткоцепочечные углеводы (олиго-, ди- и моносахариды, полиолы; т. н. FODMAP), кофеин, жирная еда, алкоголь) и медицинские препараты провоцируют появление симптомов СРК, а затем ограничить или исключить их потребление/прием.
Долговременные эффекты и безопасность диетического режима с низким содержанием FODMAP (особенно для пациентов с СРК) требуют уточнения.
Полезным является также ведение пищевого дневника.
СРК средней степени тяжести. Эту группу, численность которой приблизительно 30%, составляют пациенты с умеренными симптомами, которые периодически отмечают нарушение работоспособности, имеют место несколько фоновых заболеваний.
Схема лечения предполагает:
- определение триггерного фактора и внесение его в дневник, что позволит упростить задачу врача и пациента в поиске пускового механизма развития СРК;
- соблюдение диеты (продукты, богатые клетчаткой, органическими кислотами и сахарами, необходимы достаточный прием жидкости при преобладании запора, ограничение содержания грубой клетчатки, исключение жирной пищи, фруктозы, сорбитола, кофе, алкоголя и газированных напитков при диарее);
- модификацию образа жизни пациента (физические упражнения, профилактика стресса, здоровый сон);
- фармакотерапию, направленную на купирование патологических симптомов, которые беспокоят пациента и ухудшают качество его жизни (спазмолитики, антидиарейные, слабительные средства);
- психотерапию (когнитивно-поведенческая терапия, релаксация, гипноз и др.; особенно актуальна у пациентов с умеренными или выраженными симптомами со стороны ЖКТ, болевым синдромом).
СРК тяжелой степени тяжести. Под данным контингентом подразумеваются пациенты, имеющие выраженные и/или рефрактерные патологические нарушения (численность – 20-25%). В анамнезе часто наблюдаются указания на симптомы тревоги, депрессии, нарушение личности, соматизация, хроническое нарушение работоспособности.
Вышеперечисленные методы терапии дополняются использованием антидепрессантов. Если ведущим симптомом является боль, используются трициклические антидепрессанты (дезипрамин, амитриптилин и др.) или ингибиторы обратного захвата серотонина и норадреналина (например, дулоксетин, милнаципран), которые уменьшают выраженность боли и депрессивные симптомы. Ингибиторы обратного захвата серотонина (циталопрам, флуоксетин, пароксетин) менее эффективны в облегчении болевого синдрома, но результативны в случае возникновения тревоги и депрессии.
Антидепрессанты показаны пациентам с хронической болью, нарушением ежедневной деятельности, симптомами выраженной депрессии, тревоги или панической атаки.
Если сравнивать между собой Римские критерии III и IV в разрезе СРК, можно отметить некоторые нововведения, касающиеся терминологии (изъятие понятия «дискомфорт», замена определения «боли уменьшаются после акта дефекации» на «боли связаны с актом дефекации», изменение частоты дней, когда возникают клинические симптомы, как критерия верификации СРК).
Но главным (пусть и очень небольшим) шагом вперед стало признание неспецифичности клинических проявлений СРК, которые характерны и для других патологий. Призывая верифицировать СРК сугубо на основании патологических симптомов, авторы, перечисляя те или иные диагностические тесты (определение серологических маркеров целиакии, уровня кальпротектина в кале, колоноскопия с биопсией и др.), в действительности рассматривают его как диагноз исключения.
Список литературы находится в редакции.
Медична газета «Здоров’я України 21 сторіччя» № 7 (404), квітень 2017 р.