5 березня, 2017
Диагностика дислипопротеинемий: важность исследования липидограммы для врачей общей практики
Дислипопротеинемии – это наследственные или приобретенные состояния, характеризующиеся нарушением синтеза, катаболизма, удаления из циркуляции липидов и липопротеинов, что приводит к нарушению их содержания в крови (снижению или повышению). Дислипопротеинемии служат фактором риска (ФР) возникновения сердечно-сосудистых заболеваний (ССЗ), инсультов, некоторых форм артериальной гипертензии (АГ) и др. Нарушения липидного обмена находятся под пристальным вниманием кардиологов, невропатологов, терапевтов, семейных врачей, геронтологов и других специалистов.
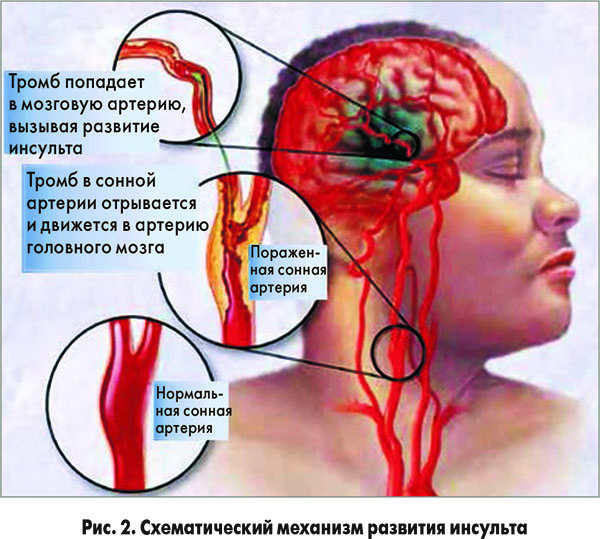
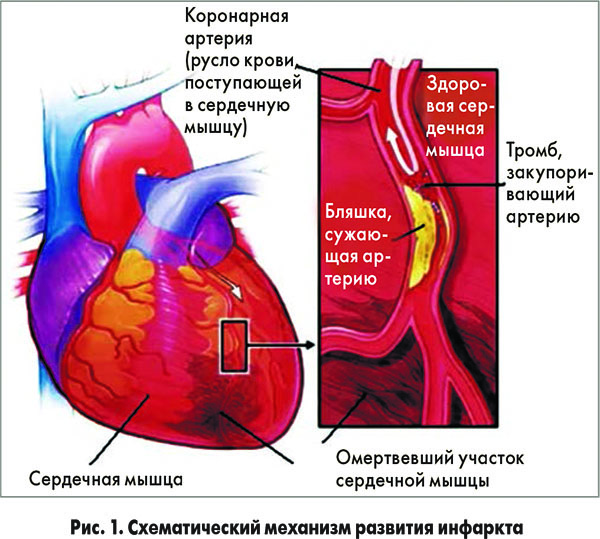 Указанные расстройства способны приводить к развитию атеросклероза (АС) – системного поражения артерий крупного и среднего калибра, сопровождающегося накоплением липидов, разрастанием фиброзных волокон, дисфункцией эндотелия сосудов и приводящего к местным и общим расстройствам гемодинамики. В последние годы заболеваемость АС в Украине приобрела угрожающие масштабы, опередив по риску развития потери работоспособности, инвалидизации и уровню смертности инфекционную и онкологическую патологию. Согласно статистическим данным, в нашей стране более чем 65% летальных исходов связаны с последствиями АС. Чаще всего это заболевание развивается у мужчин старше 45-50 лет и является одним из ключевых ФР инфаркта миокарда (ИМ) и инсульта. Ежегодно в Украине фиксируется около 120 тыс. инсультов и 50 тыс. ИМ (рис. 1, 2).
Указанные расстройства способны приводить к развитию атеросклероза (АС) – системного поражения артерий крупного и среднего калибра, сопровождающегося накоплением липидов, разрастанием фиброзных волокон, дисфункцией эндотелия сосудов и приводящего к местным и общим расстройствам гемодинамики. В последние годы заболеваемость АС в Украине приобрела угрожающие масштабы, опередив по риску развития потери работоспособности, инвалидизации и уровню смертности инфекционную и онкологическую патологию. Согласно статистическим данным, в нашей стране более чем 65% летальных исходов связаны с последствиями АС. Чаще всего это заболевание развивается у мужчин старше 45-50 лет и является одним из ключевых ФР инфаркта миокарда (ИМ) и инсульта. Ежегодно в Украине фиксируется около 120 тыс. инсультов и 50 тыс. ИМ (рис. 1, 2).
Не могут не тревожить следующие факты: в общей структуре смертности инсульты вышли на 1-е место, ежегодно 45-50 тыс. украинских граждан становятся жертвами острого нарушения мозгового кровообращения.
 Потенциальное количество пациентов с нарушением липидного обмена в Украине превышает 15 млн, однако обследование и полноценное лечение получают лишь 1-2 млн больных.
Потенциальное количество пациентов с нарушением липидного обмена в Украине превышает 15 млн, однако обследование и полноценное лечение получают лишь 1-2 млн больных.
Лабораторная диагностика нарушений липидного обмена
В плазме крови человека содержатся липиды – холестерин (ХС), триглицериды (ТГ), фосфолипиды, жирные кислоты (ЖК), а также липопротеины-хиломикроны, липопротеины очень низкой плотности (ЛПОНП), липопротеины промежуточной плотности (ЛППП), липопротеины низкой плотности (ЛПНП), липопротеины высокой плотности (ЛПВП).
Уровень липидов в крови зависит от возраста, половой принадлежности, факторов внешней и внутренней среды (например, характера питания, физической активности, гормонального статуса и др.).
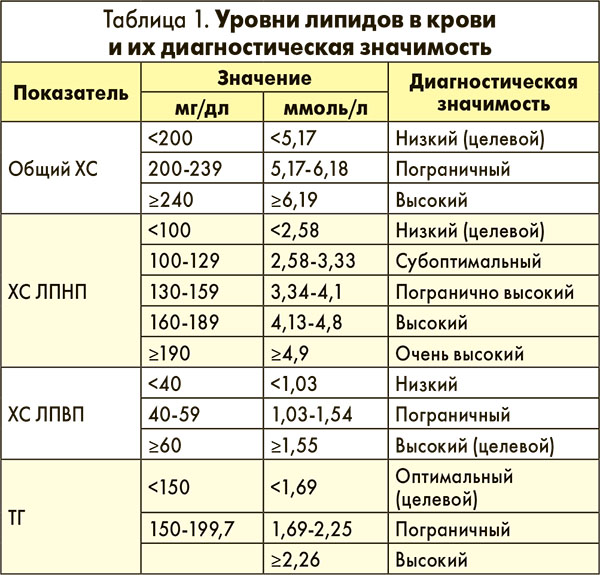 Липидограмма, или липидный профиль, – комплексное исследование, определяющее уровень липидов в сыворотке крови. На основании показателей липидограммы клиницист может сделать вывод о наличии липидного дисбаланса и оценить риск развития ССЗ. В практической медицине при оценке липидного профиля анализируют значения следующих показателей: общий ХС, ХС ЛПНП, ХС ЛПВП, ТГ (табл. 1).
Липидограмма, или липидный профиль, – комплексное исследование, определяющее уровень липидов в сыворотке крови. На основании показателей липидограммы клиницист может сделать вывод о наличии липидного дисбаланса и оценить риск развития ССЗ. В практической медицине при оценке липидного профиля анализируют значения следующих показателей: общий ХС, ХС ЛПНП, ХС ЛПВП, ТГ (табл. 1).
Для определения оптимальной концентрации липидов в плазме используется т. н. правило 5:
- общий ХС <5 ммоль/л;
- коэффициент атерогенности (КА) <4;
- ХС ЛПНП <3 ммоль/л;
- ТГ <2 ммоль/л;
- ХС ЛПВП >1 ммоль/л.
Необходимо подчеркнуть, что показатели липидограммы могут искажаться на фоне обострившихся хронических заболеваний, инфекций, нарушений функционирования цереброваскулярной системы, травм, вследствие хирургических вмешательств, беременности, изменений рациона, потери веса.
ОХ состоит из ХС, содержащегося во всех фракциях (ЛПВП, ЛПНП, ЛППП, ЛПОНП) в различных соотношениях. Основной формой транспорта ХС является фракция ЛПНП, т. н. плохой холестерин (атерогенная фракция), которая осуществляет доставку ХС в ткани, включая сосуды. Именно с ней связывают развитие атеросклеротических изменений в стенках аорты и повышенный риск возникновения ССЗ.
ХС ЛПВП, напротив, называют «хорошим» холестерином. Такое условное обозначение дано в связи с тем, что указанная фракция липопротеинов при избытке ХС осуществляет его транспорт из клеток обратно в печень для дальнейшей утилизации. Химически это один и тот же ХС, но он содержится в различных переносчиках (липопротеинах).
Клинико-диагностическое значение показателей липидограммы
Забор крови для исследования следует производить утром натощак, через 12-14 ч после последнего приема пищи.
1. Общий ХС
Повышение значений (гиперхолестеринемия) сопровождает:
- первичные гиперлипидемии: семейная гиперлипопротеинемия, семейная дис-β-липопротеинемия, гиперлипопротеинемия I, IV, V типа и гипер-α-липопротеинемия;
- вторичные гиперлипидемии: заболевание печени, гломерулонефрит, нефротический синдром, хроническая почечная недостаточность (ХПН), ишемическая болезнь сердца (ИБС), злокачественные опухоли поджелудочной железы, беременность, алкоголизм.
Снижение значений (гипохолестеринемия) наблюдается при таких состояниях, как синдром мальабсорбции, кахексия, голодание, обширные ожоги, некроз гепатоцитов, сепсис, гипертиреоз, талассемия, хроническое обструктивное заболевание легких (ХОЗЛ), ревматоидный артрит, мегалобластическая анемия.
2. ТГ
Повышение значений (гипертриглицеридемию) способны вызывать:
- первичные гиперлипидемии: гиперлипопротеинемии I-V типа, вызванные семейной или спорадической эндогенной гипертриглицеридемией, семейная комбинированная гиперлипидемия, эрозивные или плоские ксантомы;
- вторичные гиперлипидемии: ожирение, нарушение толерантности к глюкозе, поражение печени, острый и хронический панкреатит, нефротический синдром, ССЗ (АГ, острый ИМ, ИБС), тромбоз сосудов головного мозга, гипотиреоз, сахарный диабет (СД), подагра, беременность, синдром Дауна, стресс, диета с высоким содержанием углеводов.
Снижением значений (гипотриглицеридемией) сопровождаются гипертиреоз, гиперпаратиреоз, недостаточность питания, синдром мальабсорбции, ХОЗЛ, гиполипопротеинемия.
3. ХС ЛПВП
Повышение значений характерно для первичных наследственных гипер-α-липопротеинемий, первичного билиарного цирроза печени, хронического гепатита, а также наблюдается на фоне алкоголизма и стрессов.
Снижение значений диагностируется у пациентов, имеющих различные формы гипертриглицеридемии, декомпенсированный СД, холестаз, нефротический синдром, ХПН, а также у лиц, придерживающихся диеты, богатой углеводами или полиненасыщенными ЖК.
4. ХС ЛПНП
Повышение значений типично для таких состояний, как первичные наследственные гиперхолестеринемии, сухожильная ксантома, поражение коронарных сосудов, ожирение, обтурационная желтуха, нефротический синдром, ХПН, СД, гипотиреоз, синдром Кушинга, беременность, нервная анорексия.
Снижение значений имеет место в таких случаях, как гипо-β-протеинемия, дефицит α-липопротеина, гипертиреоз, синдром Рейе, хронические анемии, острый стресс, артриты, хронические заболевания легких, миеломная болезнь.
5. КА
КА, отражающий соотношение уровня ХС ЛПНП к таковому ХС ЛПВП в плазме крови, определяют следующим образом:
КА = (ОХС – ХС ЛПВП) / ХС ЛПВП.
У новорожденных КА не превышает 1, к 20-30 годам у здоровых людей он увеличивается до 2,2-2,5. У мужчин 40-60 лет без клинических проявлений АС этот показатель составляет 3-3,5, а у пациентов с ИБС превышает 4.
В процессе многолетних научных исследований выявлен целый ряд ФР развития АС, к которым относят нарушения липидного обмена, АГ, курение, избыточную массу тела, наследственность, нарушение толерантности к глюкозе, мужской пол, повышение уровня воспалительных маркеров.
Определение риска развития ССЗ с помощью шкалы SCORE
Сердечно-сосудистая система является наиболее уязвимой из жизненно важных органов и подверженной быстрому изнашиванию. Основная причина смерти представителей всех популяционных групп в возрасте 40-70 лет – ССЗ.
Существуют две шкалы, позволяющие рассчитать 10-летний риск возникновения фатальных сердечно-сосудистых событий:
- шкала, основанная на результатах Фрамингемского исследования;
- шкала SCORE (Systematic COronary Risk Evaluation).
 Шкала SCORE (рис. 3) предназначена для определения стратегии первичной профилактики в европейской популяции. Она учитывает такие ФР, как возраст, пол, уровень ХС в сыворотке крови, систолическое артериальное давление и статус курения, и позволяет оценить вероятность развития в ближайшие 10 лет фатального сердечно-сосудистого события, обусловленного АС (ИМ, инсульт или другое окклюзионное заболевание сосудов, включая внезапную сердечную смерть). В зависимости от уровня общего сердечно-сосудистого риска пациенты классифицируются на группы низкого, умеренного, высокого и очень высокого риска фатальных сердечно-сосудистых событий.
Шкала SCORE (рис. 3) предназначена для определения стратегии первичной профилактики в европейской популяции. Она учитывает такие ФР, как возраст, пол, уровень ХС в сыворотке крови, систолическое артериальное давление и статус курения, и позволяет оценить вероятность развития в ближайшие 10 лет фатального сердечно-сосудистого события, обусловленного АС (ИМ, инсульт или другое окклюзионное заболевание сосудов, включая внезапную сердечную смерть). В зависимости от уровня общего сердечно-сосудистого риска пациенты классифицируются на группы низкого, умеренного, высокого и очень высокого риска фатальных сердечно-сосудистых событий.
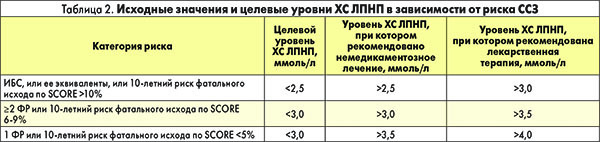
Согласно последним рекомендациям, снижение концентрации ХС ЛПНП – стратегическая цель профилактики ИБС и основная задача диетической и медикаментозной коррекции при дислипопротеинемии (табл. 2).
Таким образом, используя данные липидограммы, практикующий врач имеет возможность оценить у пациента риск развития сердечно-сосудистых катастроф, своевременно назначить соответствующее лечение, а также предупредить возникновение ИМ и инсульта.
Медична газета «Здоров’я України 21 сторіччя» № 3 (400), лютий 2017 р.