7 червня, 2017
Высокая доза аторвастатина перед выполнением ЧКВ может предотвращать феномен «no-reflow»
У пациентов с инфарктом миокарда (ИМ) с элевацией сегмента ST ранняя реваскуляризация методами системного тромболизиса или чрескожного коронарного вмешательства (ЧКВ) является современным стандартом лечения, позволяющим существенно снизить смертность и улучшить прогноз. Однако после ЧКВ часто наблюдается так называемый феномен «no-reflow» – «невосстановленный кровоток», который заключается в отсутствии адекватного кровоснабжения ткани миокарда после успешного восстановления проходимости инфаркт-обусловившей артерии и ассоциируется с худшими исходами. На сегодняшний день патофизиология феномена «no-reflow» остается недостаточно изученной. Очевидно, что он имеет мультифакторную природу. Одно из возможных объяснений – это тромбоз и эмболизация микроциркуляторного русла ишемизированного миокарда, которые могут возникать в условиях местной активации коагуляционного каскада крови и провоспалительных факторов при повышенном уровне липопротеинов (P.H. Jones et al., 2003; B. Zhao et al., 2011; S.S. Zhou et al., 2015). Китайские авторы недавно опубликовали результаты очередного клинического исследования, в котором проверялась гипотеза о превентивном эффекте высоких доз аторвастатина в отношении феномена «no-reflow».
Пациенты и методы
Главный критерий включения – диагноз ИМ с элевацией ST, подтвержденный типичной электрокардиографической картиной, определением уровня сердечного тропонина и другими методами в соответствии с диагностическими критериями Американской коллегии кардиологов и Американской ассоциации сердца.
ЧКВ с удалением тромба и стентированием коронарных артерий выполняли по общепринятой методике, при необходимости используя предварительную баллонную дилатацию артерии. В качестве критериев «no-reflow» применяли ангиографические градации степени восстановления коронарного кровотока по классификации TIMI (Thrombolysis in Myocardial Infarction) и перфузии миокарда (MBG, myocardial blush grade), а именно: TIMI ≤2 и MBG ≤1 в инфаркт-обусловившей артерии при условиях полного удаления тромба, отсутствия диссекции, спазма или дистальной эмболизации после ЧКВ. Кроме того, определяли количественный индикатор успешности реканализации CTFC – количество кадров ангиограммы до проникновения контраста в дистальные ветви коронарной артерии. Кровоток в эпикардиальных сосудах и перфузию миокарда оценивали сразу после процедуры ЧКВ два опытных интервенционных кардиолога.
В исследование последовательно включили 138 пациентов, госпитализированных с острым коронарным синдромом за период с марта 2014 по январь 2015 года: 78 мужчин и 60 женщин в возрасте 28-87 лет (в среднем 61,2±4,7 года). Методом компьютерной генерации случайных чисел пациентов распределяли в три группы одинаковой величины (по 46 пациентов): контрольную, для приема аторвастатина в традиционной дозе и для приема высокой дозы аторвастатина перед ЧКВ. Пациенты контрольной группы не должны были принимать аторвастатин по крайней мере в течение недели до ЧКВ. Во второй группе пациенты получали 20 мг аторвастатина на ночь перед проведением ЧКВ. В третьей группе аторвастатин назначали в два приема по 20 мг за день до процедуры. По исходным и процедурным характеристикам (возраст, пол, длительность выполнения ЧКВ, кровопотеря, длительность пребывания в стационаре) три группы были хорошо сбалансированы и не имели статистически значимых различий.
В течение 12 нед после процедуры ЧКВ у пациентов тщательно мониторировали биомаркеры повреждения миокарда (миокардиальной фракции креатинкиназы – CK-MB), уровни натрийуретического пептида (pro-BNP), С-реактивного белка (СРБ) и другие показатели. Общий период наблюдения составил 1 год, что обеспечивалось поддержанием телефонной связи с пациентами. Всем пациентам до выполнения ЧКВ, через день после процедуры и повторно в ходе наблюдения выполняли эхокардиографию с определением конечно-систолического (КСД) и конечно-диастолического диаметров (КДД) левого желудочка (ЛЖ) и его фракции выброса (ФВ).
Результаты
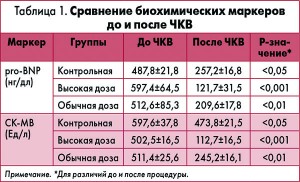
Сравнение биохимических маркеров. После ЧКВ наблюдалось снижение уровней CK-MB, pro-BNP, СРБ во всех трех группах, однако различия в группе высокодозовой терапии аторвастатином были наибольшими и статистически достоверными (табл. 1).
Сравнение данных эхокардиографии. После ЧКВ во всех трех группах отмечалось достоверное уменьшение КДД и КСД ЛЖ по сравнению с исходными показателями, однако различия между группами были не достоверными. Средняя ФВ ЛЖ достоверно увеличилась после процедуры (в группе 40 мг аторвастатина с 42,4±4,6 до 46,3±4,8%), но также без достоверных различий между группами.
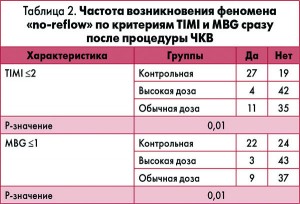
Сравнение кровотока в эпикардиальных коронарных артериях и перфузии миокарда. Непосредственно после процедуры ЧКВ показатель CTFC у пациентов, которые получали высокую дозу аторвастатина, был достоверно меньшим, чем в группах контроля и обычной дозы аторвастатина, что свидетельствовало о более успешном восстановлении кровотока. Феномен «no-reflow» с градациями TIMI ≤2 и MBG ≤1 наблюдался достоверно реже в группе высокодозовой терапии аторвастатином, чем в группах контроля (р=0,01) и обычной дозы аторвастатина (р=0,01) (табл. 2).
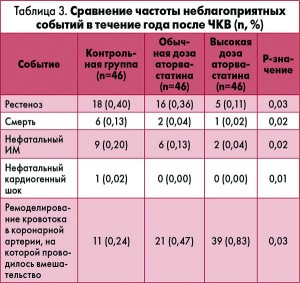
Сравнение отдаленных исходов. В течение года после процедуры осложнения и неблагоприятные исходы, такие как рестеноз, смерть, нефатальный ИМ и кардиогенный шок, в группе высокодозовой терапии аторвастатином наблюдались реже, чем в группах контроля и обычной дозы аторвастатина, с достоверными различиями для обоих сравнений (р<0,05) (табл. 3).
Обсуждение и выводы
Несмотря на десятилетия совершенствования методики выполнения ЧКВ, феномен «no-reflow» после процедуры встречается с частотой до 40% (A. Uitterdijk et al., 2015), ассоциируется со сниженным качеством жизни пациентов и неблагоприятным прогнозом (C. Stumpf et al., 2009; Y. Shen et al., 2010; S.J. Ahn et al., 2015). Эффективные подходы к лечению невосстановленного кровотока не разработаны. Применение с этой целью аденозина, нитропруссида натрия и других вазодилататоров во время ЧКВ имеет низкий класс показаний IIb в рекомендациях по реваскуляризации миокарда. Активно изучаются стратегии профилактики «no-reflow», одной из которых является предоперационный прием статинов.
Предполагается существование взаимосвязи между высоким уровнем липопротеинов плазмы крови, состоянием гиперкоагуляции и феноменом «no-reflow», возникающим в результате тромбоза и эмболизации микроциркуляторного русла миокарда. В предыдущем исследовании было показано, что применение нагрузочной дозы аторвастатина перед выполнением ургентного ЧКВ облегчает заживление миокарда, улучшает прогноз и сокращает число случаев невосстановленного кровотока (M. Clearfield, 2010). Считается, что высокая доза аторвастатина ингибирует образование липопротеинов очень низкой плотности (ЛПОНП), существенно снижает сывороточный уровень холестерина и таким образом улучшает микроциркуляцию и предотвращает формирование тромбов (H. Zhou et al., 2014; A. Uitterdijk et al., 2015; S.J. Ahn et al., 2015).
Кроме того, в экспериментальных исследованиях получены данные о том, что аторвастатин эффективно подавляет секрецию интерлейкина‑6 (IL‑6), стимулирует секрецию противовоспалительного цитокина IL‑10 и уменьшает соотношение TNF-α/IL‑10 у животных после ИМ. Смещение баланса перечисленных цитокинов под действием аторвастатина достоверно улучшает долгосрочные процессы ремоделирования желудочков сердца и повышает ФВ ЛЖ после ЧКВ (C. Stumpf et al., 2009; Y. Shen et al., 2010; X.J. Zhao et al., 2014).
В настоящем исследовании отсутствие восстановления кровотока по критериям TIMI ≤2 и MBG ≤1 отмечалось достоверно реже в группе пациентов, которые перед ЧКВ получали дозу аторвастатина 40 мг. Различия по этим показателям были статистически достоверными по сравнению с контрольной группой и группой традиционного дозирования аторвастатина (20 мг). Важно также, что частота сердечно-сосудистых событий после процедуры в группе высокодозовой терапии аторвастатином была достоверно меньшей, чем в группах сравнения. По мнению авторов исследования, это можно объяснить улучшением липидного профиля и редукцией ЛПОНП, что эффективно предотвращает тромбоз микроциркуляторного русла после ИМ с элевацией сегмента ST.
Эхокардиографические показатели у некоторых пациентов сразу после процедуры ЧКВ практически не изменились или даже ухудшились. Это можно объяснить тем, что ремоделирование сердца после острого коронарного синдрома является длительным процессом, и, хотя реканализация инфаркт-обусловившей артерии уменьшает последствия ишемии и гипоксии, позволяя восстановиться функции миокарда, улучшения морфологии желудочков могут некоторое время не определяться.
В полном соответствии с этой точкой зрения на протяжении года после ЧКВ в группе высокодозовой терапии аторвастатином регистрировалось меньше рестенозов, смертей, повторных нефатальных ИМ и других неблагоприятных событий, что отражает достоверное улучшение долгосрочных исходов.
Авторы исследования сделали вывод, что назначение высокой дозы аторвастатина (40 мг) пациентам с ИМ с элевацией сегмента ST за день до выполнения ЧКВ может достоверно уменьшить вероятность невосстановления кровотока после реканализации инфаркт-обусловившей артерии, снизить частоту послеоперационных неблагоприятных событий и значительно улучшить долгосрочный прогноз.
Источник: Experimental and Therapeutic Medicine, 2017; 13: 97-102.
Подготовил Дмитрий Молчанов
Статья напечатана в сокращении.
Статья напечатана при поддержке Представительства «Файзер Эйч. Си. Пи. Корпорейшн» в Украине.