22 березня, 2017
Бронхиолоальвеолярный рак: клиническое наблюдение
Бронхиолоальвеолярный рак (БАР) является редкой первичной злокачественной эпителиальной опухолью легких: на его долю приходится от 2 до 9% всех первичных форм рака легкого, а среди немелкоклеточного рака легкого БАР составляет от 3 до 4% [1].
БАР является одной из разновидностей высокодифференцированной аденокарциномы легкого, характеризующейся локализацией, как правило, в периферических отделах легкого и внутриальвеолярным ростом без существенного разрушения гистоархитектоники респираторной ткани, а также наклонностью к формированию распространенных пневмониеподобных и диссеминированных форм поражения легких [2-4]. Отличительной особенностью БАР является рост опухолевых клеток одним слоем по стенкам терминальных дыхательных путей и альвеол без прорастания стромы, сосудов и плевры. Эта злокачественная опухоль не образует собственной стромы, а использует в качестве нее альвеолярные перегородки [5].
Гистологическая картина БАР характеризуется разрастанием опухолевых клеток, в некоторых случаях с формированием мелких железистых островков и папиллярных структур, которые распространяются пристеночно внутри просвета терминальных бронхиол и альвеол на более или менее обширные участки легкого. При этом разрушения межальвеолярных и междольковых перегородок и сосудов не происходит. Это объясняет отсутствие некрозов в центральной части опухоли, что отличает БАР от других гистологических типов рака легкого [6, 7].
Различают локализованную и распространенную формы БАР. Локализованная форма включает одиночные узлы и локальные консолидации, распространенная – множественные узлы и билатеральные диффузные консолидации. Локальные и распространенные консолидации именуют пневмониеподобным вариантом БАР [7].
Согласно гистологической классификации опухолей легких и плевры, принятой Всемирной организацией здравоохранения в 1999 г. (третье издание), выделяют следующие варианты БАР: 1) немуцинозный (неслизеобразующий, неслизепродуцирующий); 2) муцинозный (слизеобразующий, слизепродуцирующий); 3) смешанный муцинозный и немуцинозный, или промежуточный вариант [2].
В ранних стадиях развития БАР его клинические проявления отсутствуют. По мере прогрессирования заболевания появляются кашель с отделением мокроты, одышка, повышение температуры тела, общая слабость. Наиболее характерным симптомом БАР является выделение при кашле большого количества пенистой слизисто-водянистой мокроты – бронхорея (выделение мокроты объемом более 100 мл в сутки) [8, 9]. Описаны случаи БАР с выделением более 9 л мокроты в сутки [7].
При рентгенографии и компьютерной томографии (КТ) легких около 50% больных БАР демонстрируют наличие солитарного легочного узла, 20% – локальную консолидацию, 20% – билатеральную диффузную консолидацию и 10% – множественные легочные узлы [10].
Узловая форма БАР на рентгенограмме легких имеет вид патологического образования округлой формы, обладающего характерными признаками периферического рака. Образование имеет длинные толстые тяжи, отходящие от опухоли в направлении корня легкого и плевры, а также своеобразную ячеистую (по типу пчелиных сот) структуру, которая обусловлена формированием в строме опухоли большого количества мелких кистозных полостей. Консолидации имеют сходство с пневмонической инфильтрацией и характеризуются сегментарным или долевым уплотнением с нечеткими контурами, при этом размеры пораженной части легкого остаются нормальными. Диссеминированная форма БАР имеет два основных рентгенологических варианта. Первый вариант является более частым и отличается присутствием в легких множественных очагов различной формы с четкими ровными контурами, чаще имеющих крупные и средние размеры. Интерстициальные изменения при этом не отмечаются. Увеличение внутригрудных лимфоузлов нехарактерно. Для второго варианта диссеминированной формы характерно преобладание интерстициальных изменений, которые напоминают альвеолит или лимфогенный карциноматоз. У таких пациентов значительно более выражены одышка и общие симптомы опухолевой интоксикации [10].
Диагностика БАР основана на анализе клинической и радиологической семиотики, результатов цитологического исследования мокроты, данных трансбронхиальной биопсии. Золотым стандартом диагностики остается открытая биопсия легкого [10].
Клинический случай
Пациент Д., 62 года, поступил в отделение с жалобами на одышку при незначительной физической нагрузке, кашель с выделением до 500 мл мутной мокроты серого цвета, потливость, незначительную потерю массы тела.
Считает себя больным с января 2016 года, когда внезапно поднялась температура до 39°C, появились кашель и общая слабость. На рентгенограмме от 13.01.2016 – двусторонняя пневмония. Был госпитализирован в терапевтическое отделение по месту жительства с диагнозом «негоспитальная пневмония нижней доли левого легкого, средней и нижней доли правого легкого, легочная недостаточность (ЛН) I степени». Проведена антибактериальная терапия – амоксициллин/клавуланат внутривенно, лефлоксацин внутривенно, азитромицин, цефепим. Несмотря на лечение, высокая температура держалась в течение двух недель, со слов пациента снизилась только после приема ингавирина. После нормализации температуры тела улучшились показатели анализов крови, вместе с тем на контрольной рентгенограмме положительной динамики не отмечалось. Пациент был направлен к пульмонологу, однако по ряду причин на консультацию не явился.
В апреле 2016 г. появились одышка и кашель с обильной мокротой, больному была проведена КТ органов грудной полости, которая обнаружила значительные изменения, в связи с чем пациент был направлен на консультацию в институт.
В анамнезе – язвенная болезнь двенадцатиперстной кишки, эрозивный гастрит, гипертоническая болезнь. В 2014 г. дважды переболел пневмонией. Аллергологический анамнез не отягощен.
Объективно: общее состояние удовлетворительное. Кожа обычной окраски, периферические лимфоузлы не увеличены. Частота дыхания – 20/мин. В легких дыхание везикулярное, в нижних отделах с обеих сторон выслушиваются субкрепитирующие хрипы. Перкуторно – легочный тон, в базальных отделах билатерально – притупление легочного звука. Артериальное давление – 130/80 мм рт. ст., частота сердечных сокращений – 80 уд/мин. Границы относительной сердечной тупости не смещены. Тоны сердца приглушены, ритмичные. Живот мягкий, безболезненный. Печень у края реберной дуги. Отеков нет.
Клинические и биохимические анализы без особенностей. Атипичные клетки в мокроте не обнаружены.
При фибробронхоскопии обнаружен левосторонний диффузный бронхит I-II степени воспаления. В промывных водах бронхов бактерий не выявлено, атипичные клетки не обнаружены.
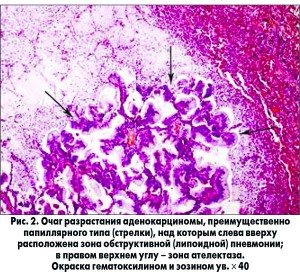
По данным КТ высокого разрешения (КТВР) от 09.04.2016, билатерально в легких, преимущественно в кортикальных отделах, в базальных сегментах нижних долей выявляются множественные узлы размерами от 5 до 12 мм (рис. 1а), которые в базальных отделах переходят в участки консолидации паренхимы (рис. 1б) на фоне усиленного деформированного легочного рисунка за счет уплотнения междольковых перегородок. Трахея и крупные бронхи проходимы. В средостении лимфоузлы размерами от 4 до 8 мм (не увеличены). В плевральных полостях жидкости нет. Заключение: КТ-признаки диссеминированного процесса в легких (нельзя исключить БАР).
На основании клинических данных (длительная неуспешная терапия по поводу пневмонии, наличие бронхореи) и результатов КТВР у больного заподозрен диагноз БАР легких.
В качестве альтернативного диагноза рассматривалось наличие криптогенной организующей пневмонии (КОП). С целью исключения КОП была проведена пробная кортикостероидная терапия (8 мг дексаметазона + раствор Рингера 200 мл внутривенно капельно № 7). Состояние пациента несколько улучшилось – уменьшились одышка, кашель, количество мокроты. Однако при повторной КТВР 19.05.2016 положительной динамики в течении заболевания не выявлено.
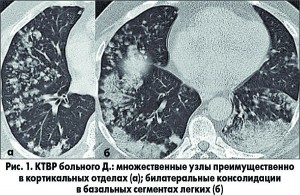
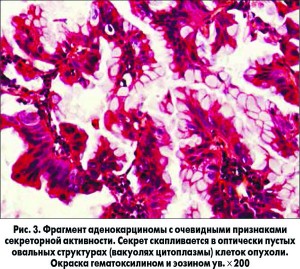
С целью верификации диагноза БАР пациенту была проведена открытая биопсия легких (краевая резекция средней доли). При патогистологическом исследовании выявлено разрастание аденокарциномы, преимущественно папиллярного типа (рис. 2), с очевидными признаками секреторной активности (рис. 3). Заключение: бронхиолоальвеолярная карцинома.
Заключительный диагноз: БАР легких, распространенная форма.
Для дальнейшего ведения больной был направлен в городской онкологический центр.
Литература
1. Read W.L. The epidemiology of bronchoalveolar carcinoma over the past two decades: analysis of the SEER database / W.L. Read, N.C. Page, R.M. Tierney et al. // Lung Cancer. – 2004. – Vol. 45. – P. 137-142.
2. Zell J.A. Epidemiology of bronchoalveolar carcinoma: improvement in survival after release of 1999 WNO classification of lung tumours / J.A. Zell, A. Ziogas et al. // J. Clin. Oncol. – 2005. – Vol. 23. – P. 8396-8405.
3. International Association for the Study of Lung Cancer/American Thoracic Society/European Respiratory Society International Multidisciplinary Classification of Lung Adenocarcinoma / W.D. Travis, E. Brambilla, M. Noguchi et al. // Journal of Thoracic Oncology. – 2011. – Vol. – № 2. – P. 244-260.
4. Khurram M. Bronchoalveolar carcinoma / M. Khurram, S.A.H. Jaffery // J. Coll. Phisicians Surg. Pak. – 2002. – Vol. 12. – P. 125-127.
5. Tandon A. Bronchoalveolar Carcinoma – the great masquerader: A Case Report / A. Tandon, R. Tandon, S. Bhargava et al. // JINSA. – 2010. – Vol. 23. – P. 239-240.
6. Basit A. Diffuse Bronchoalveolar Carcinoma with Nodular Pulmonary Metastases / A. Basit, M. Niazi, N. Malik et al. // Journal of Islamabad Midical and Dental College. – 2015. – Vol. 4. – P. 35-36.
7. Lee K.S. Bronchoalveolar carcinoma: clinical, Histopathologic, and radiologic findings / K.S. Lee, Y. Kim, J. Han et al. // Radiographics. – 1997. – Vol. 17. – P. 1345-1357.
8. Zylicz Z. The challenge of bronchorrhea in advanced cancer – a case report with review of literature / Z. Zylicz // Adv. Pall. Med. – 2010. – Vol. 9. – № 1. – P. 9-12.
9. Wislez M. Clinical characteristics of pneumonic-Type adenocarcinoma of the lung / M. Wislez, M. A. Massiani, B. Milleron et al. // Chest. – 2003. – Vol. 123. – P. 1868-1877.
10. Kruklitis R.J. Solitary pulmonary nodule and lung tumours other than bronchogenic carcinoma / R.J. Kruklitis // Crapo J.D., Glassroth J.L., Karlinsky J.B., King T.E. editors. Baum’s textbook of pulmonary diseases. 7th ed. – Philadelphia: Lippincott Williams&Wilkins, 2004. – P. 868-869.