11 квітня, 2017
Небулайзерная терапия при обострениях бронхиальной астмы у детей: ответы эксперта
Такая современная медицинская технология, как небулайзерная терапия (НТ), была внедрена в педиатрическую практику относительно недавно, однако сегодня можно уверенно говорить о том, что с ее появлением лечение детей с заболеваниями дыхательных путей и прежде всего – с бронхиальной астмой (БА) – вышло на качественно новый уровень. О практических аспектах использования НТ при обострениях БА у детей мы беседуем с главным специалистом Министерства здравоохранения Украины по специальности «Детская аллергология», главным научным сотрудником отделения заболеваний органов дыхания и респираторных аллергозов у детей ГУ «Институт педиатрии, акушерства и гинекологии НАМН Украины», доктором медицинских наук Татьяной Рудольфовной Уманец.
– Уважаемая Татьяна Рудольфовна, обострение БА у ребенка всегда вызывает значительную тревогу как у его родителей, так и у педиатра – ведь оно свидетельствует о недостаточном контроле заболевания и при отсутствии своевременной неотложной терапии чревато тяжелыми осложнениями. Какая роль в купировании обострения БА у детей сегодня отводится введению лекарственных средств с помощью небулайзеров и в чем заключаются ключевые преимущества использования НТ в данной клинической ситуации?
– Прежде всего следует отметить, что в настоящее время место НТ в лечении пациентов с БА действительно стало более четко очерченным, чем ранее. В 2016 г. рабочая группа Глобальной инициативы по бронхиальной астме (GINA) представила новый алгоритм лечения БА и купирования ее обострений, разработанный с учетом изменения подходов к ведению на догоспитальном этапе как детей раннего возраста (дошкольников), так и старших детей. В частности, в этом документе сделан акцент на необходимости обязательного использования дополнительного доставочного устройства при проведении ингаляционной терапии у пациентов с обострением БА на догоспитальном этапе: это может быть либо дозированный аэрозольный ингалятор (MDI) со спейсером, либо, как альтернатива ему, небулайзер. Необходимость в использовании именно этих типов доставочных устройств при обострении БА обусловлена в первую очередь тем, что в силу тяжести приступа и выраженного тахипноэ пациент оказывается не способен правильно воспроизвести ингаляционную технику и выполнить дыхательный маневр. В результате этого возникает турбулентное движение аэрозоля, и его частицы тут же оседают в верхних дыхательных путях, т. е. препарат просто не достигает своей мишени – нижних дыхательных путей. И хотя в настоящее время пока не доказаны преимущества использования небулайзера по сравнению с дозированными аэрозольными ингаляторами со спейсером, в реальной клинической практике НТ является значимой альтернативой последним – прежде всего у детей раннего возраста. Это связано с тем, что использование НТ не требует от маленького ребенка освоения какой-либо техники ингаляции, чего он пока не может сделать в силу своего возраста. Выбор в пользу небулайзера или дозированного аэрозольного ингалятора со спейсером также во многом зависит от реакции ребенка на лечение с использованием данных доставочных устройств и от субъективных предпочтений родителей.
Еще один важный аспект, который определяет выбор клиницистов в пользу НТ при обострении БА у детей, – это необходимость введения ингаляционных препаратов в высоких дозах, что предусмотрено упомянутыми рекомендациями GINA. В частности, в 2016 г. в эти рекомендации была официально внесена возможность применения уже на первом этапе купирования тяжелого обострения БА высоких доз ингаляционных глюкокортикостероидов (ИГКС), введение которых также предпочтительно осуществлять через небулайзер.
При тяжелых обострениях БА вследствие изменения структуры бронхов, формирования их гиперреактивности и гиперсекреции мокроты снижается доступность рецепторов (происходит так называемая интернализация рецепторов), и именно это патогенетически определяет необходимость применения высоких доз бронхолитиков и ИГКС. В то же время, несмотря на безусловную обоснованность применения высоких доз ингаляционных препаратов при тяжелом обострении БА у детей с позиций доказательной медицины и внесение соответствующего алгоритма лечения в рекомендации GINA, на практике врачи и родители зачастую опасаются возможной передозировки и оказываются психологически не готовы произвести ребенку старше 5 лет до 10 повторных ингаляций сальбутамола в течение достаточно короткого периода времени. А поскольку доза сальбутамола, содержащаяся в одной небуле, может заменить несколько ингаляций, это, несомненно, положительно сказывается на приверженности пациентов к лечению.
– У детей каких возрастных групп наиболее предпочтительно введение ингаляционных препаратов для лечения БА через небулайзер?
– Если говорить о постоянной базисной терапии БА, то небулайзер может быть альтернативой дозированному аэрозольному ингалятору со спейсером у детей раннего возраста (до 4 лет). Начиная с возраста 4-6 лет для проведения базисной терапии рекомендуется использовать обычный ингалятор с мундштуком для ротовой полости, поскольку при ежедневном применении препарата через маску теряется значительное количество лекарственного вещества и возрастает риск локальных нежелательных реакций. У детей старше 6 лет уже могут быть использованы сухопорошковые ингаляторы – в том случае, если ребенок хорошо обучен технике ингаляции и может правильно выполнить дыхательный маневр.
У детей старшего возраста к введению ингаляционных препаратов через небулайзер прибегают при развитии тяжелого обострения БА с целью обеспечить доставку препаратов в высоких дозах, что позволит уменьшить кратность ингаляций и, как следствие, улучшить комплайенс. Использование НТ дает возможность раннего применения высоких доз ИГКС на догоспитальном этапе купирования тяжелого обострения БА – эта стратегия позволяет устранить необходимость в последующем назначении пациентам данной категории системных кортикостероидов. При тяжелом обострении БА ИГКС действуют гораздо быстрее, поскольку помимо собственно гормональных эффектов обладают и топическим сосудосуживающим действием на слизистую оболочку бронхов.
Таким образом, как способ доставки лекарственных препаратов НТ может использоваться фактически в любом возрасте – это зависит от конкретной клинической ситуации (базисное лечение или купирование обострения), а также от предпочтений самих пациентов и их родителей. В реальной клинической практике нишей для возможного использования НТ при базисной терапии БА является лечение детей раннего возраста, а при тяжелом обострении БА введение ингаляционных препаратов через небулайзер может осуществляться у детей любого возраста, если этот способ доставки удобен и приемлем для ребенка.
– Какие типы небулайзеров – компрессорные или ультразвуковые – целесообразно использовать у детей с обострением БА и почему?
– В этой клинической ситуации однозначно должны использоваться только компрессорные небулайзеры, поскольку ультразвуковые разрушают ИГКС. Об этом очень важно знать всем практикующим педиатрам, потому что при ошибочном использовании ультразвукового небулайзера для введения ИГКС будет создаваться ложное впечатление о якобы неэффективности этих препаратов, а пациент не получит адекватной терапии. Перед тем как давать рекомендации по выбору небулайзера того или иного типа, врач должен внимательно изучить инструкции по медицинскому применению лекарственных препаратов в форме небул, которые он планирует назначить пациенту. Сегодня в большинстве из них четко указывается, с помощью какого типа небулайзеров эти препараты должны вводиться.
– Татьяна Рудольфовна, давайте расставим для педиатров и семейных врачей все точки над «i»: лекарственные средства каких групп целесообразно вводить через небулайзер с целью лечения обострения БА, а какие, напротив, категорически противопоказаны для НТ?
– При обострении БА через небулайзер могут вводиться препараты следующих групп: ИГКС, β2-агонисты, холинолитики. Препаратом первой линии при купировании приступа БА, согласно рекомендациям GINA, является сальбутамол. При этом следует помнить, что в настоящее время в Украине небулизированный сальбутамол официально разрешен к применению у детей начиная с 4-летнего возраста. Что же касается ИГКС, то для небулайзерной терапии у детей может быть использован будесонид в форме суспензии для ингаляций (разрешен к применению с 6 мес) и флютиказон в форме суспензии для ингаляций (с 4 лет). Таким образом, при выборе терапии при приступе БА у ребенка важно учитывать как возрастной аспект, так и реалии отечественного фармрынка.
К сожалению, введение через небулайзеры не предназначенных для этого лекарственных препаратов встречается все еще достаточно часто. В некоторой степени это явление имеет историческую подоплеку: дело в том, что до появления официально зарегистрированных небулизированных лекарственных форм через небулайзеры пытались вводить смесь Домбровского и смесь Евдощенко, а также системные кортикостероиды (в частности, дексаметазон и гидрокортизон), эуфиллин и дротаверин. Сегодня в распоряжении врачей есть достаточный выбор современных ингаляционных препаратов в форме небул, и нужно отдавать себе отчет в том, что через небулайзеры категорически запрещается вводить системные кортикостероиды (системное воздействие, риск побочных эффектов), эуфиллин (к нему нет рецепторов в нижних дыхательных путях), димедрол и другие антигистаминные препараты (не обладают топическим действием), витамин С (является кислотой и способен приводить к химическому повреждению нижних дыхательных путей), спиртовые и масляные растворы (ввиду риска развития «масляной» пневмонии), травяные настои (содержат крупные частицы растений), препараты в форме капсул и сиропов. Для НТ должны использоваться препараты только в специально предназначенной для этого лекарственной форме – т.е. в небулах.
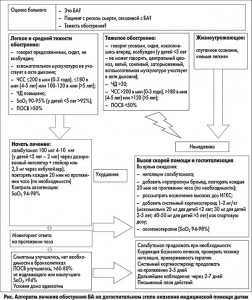
– В чем состоит типичный алгоритм купирования легкого, среднетяжелого и тяжелого приступа БА на этапе оказания ребенку неотложной помощи? Что могут и должны сделать родители еще до визита врача и каковы критерии госпитализации ребенка с обострением БА?
– Данный алгоритм (рис.) четко прописан в унифицированном протоколе оказания медицинской помощи детям с БА (приказ МЗ Украины № 868) и последних рекомендациях GINA (2016). Он ориентирован прежде всего на практикующего врача.
При обострении БА у ребенка первым шагом родителей в любом случае должно быть срочное обращение к квалифицированному специалисту-медику, однако их также следует обучать приемам оказания простейшей неотложной помощи на этапе ожидания прибытия врача или бригады скорой медицинской помощи. Родители могут самостоятельно вводить сальбутамол (у детей старше 4 лет) в дозе 2,5 мг (1 небула) через небулайзер и при необходимости (если приступ не купирован после первой ингаляции) повторять ее каждые 20 мин в течение часа – т.е. произвести максимум 3 ингаляции.
Врач, оказывающий неотложную медицинскую помощь ребенку с обострением БА, должен в первую очередь ответить на вопрос о том, является ли данное обострение тяжелым и угрожает ли оно жизни ребенка. В случае положительного ответа обязательна госпитализация. При легком обострении БА общее состояние ребенка не нарушено, он находится в сознании, спокойно говорит предложениями, при обследовании не отмечается участия вспомогательной мускулатуры в акте дыхания, у него нерезко выражены тахипноэ и тахикардия, нет цианоза и вынужденного положения тела, регистрируется нормальная сатурация кислорода (SaO2). В таком случае неотложная медицинская помощь оказывается в соответствии с вышеописанным алгоритмом – т.е. вводится сальбутамол через небулайзер или через дозированный аэрозольный ингалятор со спейсером. При недостаточном ответе на бронхолитик короткого действия, появлении признаков тяжелого обострения, сохранении тахипноэ или снижении сатурации кислорода пациента следует вести по алгоритму купирования тяжелого обострения, который подразумевает добавление к сальбутамолу системных кортикостероидов, ипратропия бромида, оксигенотерапии и высоких доз ИГКС. Признаками тяжелого или жизнеугрожающего обострения БА, требующего госпитализации, у детей 5 лет и младше считаются: центральный цианоз, неспособность говорить, заторможенность, сонливость, вялость, участие в акте дыхания вспомогательной дыхательной мускулатуры, сатурация кислорода (SaO2) <92%, немое легкое при аускультации, частота сердечных сокращений (ЧСС) >200 уд/мин у детей до 3 лет и >180 уд/мин у детей 4-5 лет. Критериями тяжелого обострения БА у детей старше 5 лет выступают: возможность говорить только отдельными словами, возбуждение, вынужденное положение, частота дыхания (ЧД) >30/мин, участие в акте дыхания вспомогательной дыхательной мускулатуры, сатурация кислорода (SaO2) <90%, ЧСС >120 уд/мин, пиковая объемная скорость выдоха (ПОСВ) <50% от должного значения. Все пациенты с тяжелым обострением БА обязательно должны быть госпитализированы.
Кроме того, при обострении БА подлежат госпитализации пациенты из группы риска – дети, в анамнезе у которых имеются сведения о проведении искусственной вентиляции легких, астматическом статусе, экстренной госпитализации по поводу обострения БА за последние 12 мес, дети из социально неблагополучных семей, дети с установленной низкой приверженностью к лечению и дети, ранее получавшие системные кортикостероиды на первых этапах терапии БА.
– Какие основные барьеры препятствуют сегодня более широкому внедрению НТ в практику ведения детей с БА в Украине?
– Во-первых, это все еще недостаточная осведомленность ряда врачей о НТ, типах небулайзеров и лекарственных препаратах в форме небул. Во-вторых, более широкое применение НТ в определенной степени сдерживается стоимостью небулайзеров, так как эти доставочные устройства закономерно дороже. В-третьих, существует необходимость обучать родителей правильному применению НТ при обострении БА на этапе самостоятельного оказания ребенку неотложной помощи. Такую работу обязательно нужно проводить, поскольку использование небулайзера значительно упрощает эту задачу, особенно при тяжелом обострении у детей раннего возраста и с учетом выраженной стрессовой реакции на развитие приступа как самого ребенка, так и его родителей.
– А каково Ваше мнение в отношении целесообразности централизованного обеспечения детских стационаров, поликлиник и бригад скорой медицинской помощи небулайзерами?
– Большинство небулайзеров (за исключением стационарных) представляют собой устройства для индивидуального пользования, и у очень многих семей, в которых растет ребенок с БА, они уже имеются дома. Вместе с тем нельзя не отметить тот факт, что за последние годы многие детские стационары и поликлиники нашей страны (в меньшей степени – бригады скорой медицинской помощи) были оснащены небулайзерами. При работе с ними в обязательном порядке должны использоваться индивидуальные сменные насадки и комплектующие; насадки для небулайзеров стационарного типа требуют правильной стерилизации. В решение вопроса об оснащении детских лечебных учреждений стационарными небулайзерами, а также о повышении доступности небулайзеров индивидуального пользования для пациентов с БА весомый вклад внесли социальные программы. Благодаря популяризации этого современного метода доставки лекарственных препаратов, появлению доступных небулизированных лекарственных форм, активному обучению врачей первичного звена, изданию целого ряда методических рекомендаций по НТ он сегодня все шире используется в реальной клинической практике.
– Как Вы считаете, почему некоторые педиатры говорят о нецелесообразности использования небулайзеров в педиатрической практике при других заболеваниях органов дыхания (как верхних, так и нижних дыхательных путей)? Каково Ваше мнение по этому поводу?
– В этом вопросе следует ориентироваться на современные рекомендации Европейского респираторного общества (ERS), которые четко регламентируют абсолютные показания для проведения НТ. К ним прежде всего относится необходимость использования высоких доз бронхолитиков у пациентов с обострением БА, а также необходимость применения лекарственного препарата, который выпускается в виде небулизированной формы и не может быть доставлен в дыхательные пути каким-либо альтернативным способом – это, в частности, касается рекомбинантной человеческой дезоксирибонуклеазы, назначающейся пациентам с муковисцидозом. Кроме того, при муковисцидозе показаны гипертонические растворы хлорида натрия, введение которых также целесообразно осуществлять через небулайзер, поскольку они сразу доставляются в орган-мишень и обеспечивают большую площадь распределения препарата на слизистой оболочке мелких бронхов, а значит – быстрое всасывание и быстрый эффект.
Безусловным показанием для проведения НТ также служит такая степень тяжести общего состояния пациента, при которой он не может правильно выполнить дыхательный маневр с использованием портативного ингалятора – как правило, это дети и люди пожилого возраста. В мировой педиатрической практике показанием для НТ является и острый стенозирующий ларинготрахеит – с целью быстрого устранения отека гортани на первом этапе оказания неотложной медицинской помощи детям с данной патологией вводится небулизированный адреналин (к сожалению, в Украине он пока не зарегистрирован) и ингаляционный будесонид в высоких дозах (доступен в нашей стране и будет включен в соответствующий клинический протокол).
В развитых странах мира уже используются небулизированные формы препаратов для лечения легочной гипертензии, пневмоцистной и микотической пневмонии, а также существуют небулизированные сурфактанты и ингаляционный рибавирин, который назначают при вирусных бронхиолитах. Интересной нишей использования НТ является обычное увлажнение дыхательных путей с целью облегчения навязчивого кашля – в частности, этот подход успешно применяется на практике у детей с коклюшем. НТ с профилактическим введением бронхолитиков также используется перед проведением бронхоскопии. Через ультразвуковой небулайзер вводятся гипертонические растворы хлорида натрия с целью получения у детей индуцированной мокроты, исследование которой помогает в постановке диагноза на этапе углубленного обследования в условиях специализированного стационара. Таким образом, сфера потенциального клинического применения НТ у пациентов с патологией органов дыхания достаточно широка и не ограничивается только лечением обострений БА.
Подготовила Елена Терещенко