11 квітня, 2017
Оптимізація диференціальної діагностики та лікування дітей із синдромом бронхіальної обструкції
Обструктивний бронхіт (ОБ) – друге за поширеністю захворювання органів дихання у дітей (С.В. Зайцева, 2013). Частота ОБ серед дітей раннього віку становить 220 випадків на 1000 дітей, першого року життя – 40-45 випадків на 1000 дітей (О.Є. Чернишова, Л.Л. Поповиченко, 2014). За даними інших авторів, серед госпіталізованих дітей кількість пацієнтів з ОБ становить 34% від загальної кількості всіх хворих (С.В. Зайцева, 2013), що тягне за собою непрацездатність одного з батьків на термін хвороби та реконвалесценції дитини, що в середньому становить від 2-3 до 8 тижнів. Зазвичай у дітей з обтяженим сімейним анамнезом за алергічними захворюваннями ОБ розвивається частіше (в 30-40% випадків). Це також характерно для дітей, які часто (>6 разів на рік) хворіють на респіраторні захворювання (С.В. Зайцева, 2013), в тому числі на рекурентний та/або рецидивуючий бронхіт. Поширеність рекурентного обструктивного бронхіту становить 16,4 випадки на 1000 дітей, найчастіше на нього хворіють діти дошкільного віку, а серед дітей, які часто хворіють (за зверненнями), рекурентний бронхіт діагностується у 27%, а обструктивний бронхіт – у 17,2% дітей (С.В. Зайцева, 2013).
Важливу роль у рецидивуванні обструктивного бронхіту відіграє спадкова і конституціональна схильність, які сприяють розвитку захворювання під впливом етіологічних чинників (А.С. Сенаторова, 2013). У подальшому рекурентний ОБ може перейти у бронхіальну астму (БА). Проведене в США популяційне дослідження, яке включало понад 90 тис. дітей, установило кореляцію ступеня тяжкості обструктивного бронхіту, перенесеного дитиною в грудному віці, з ризиком розвитку в неї БА в дошкільному віці (K.N. Carroll et al., 2012). Результати масштабних епідеміологічних досліджень свідчать про те, що діагностика БА є запізнілою: часовий проміжок між першими проявами хвороби і встановленням діагнозу у середньому перевищує 4 роки (О.М. Охотнікова, 2011).
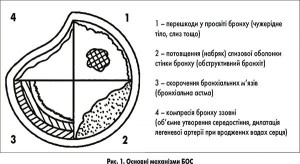
Якщо у пацієнта обструктивний бронхіт розвивається повторно, слід виключити у нього такі захворювання, як бронхіальна астма, об’ємне утворення середостіння, дилатацію легеневої артерії при вроджених вадах серця, наявність чужерідного тіла у просвіті бронху, спадкові аномалії обміну (муковісцидоз, дефіцит α1-антитрипсину, мукополісахаридози), тобто диференціювати бронхообструктивний синдром (БОС).
«БОС» – термін, яким позначають порушення бронхіальної прохідності при багатьох гострих та хронічних захворюваннях. Схематичне зображення його основних механізмів подано нижче (рис.1).
Клінічну картину БОС у дітей визначають насамперед фактори, які його спричинили. Здебільшого він пов’язаний із проявами гострої респіраторної вірусної інфекції (гострий обструктивний бронхіт). Через це на початку хвороби спостерігаються підвищення температури тіла, катаральні зміни верхніх дихальних шляхів, порушення загального стану дитини. Ступінь вираженості та характер цих симптомів багато в чому залежать від збудника хвороби.
Ознаки експіраторного утруднення дихання можуть з’явитися як у 1‑й день захворювання, так і під час його перебігу (на 3-5-й день). Поступово збільшуються частота дихання і тривалість видиху. Дихання стає шумним і свистячим через те, що у міру того, як розвивається гіперсекреція, накопичується секрет у просвіті бронхів через задишку та лихоманку, змінюються властивості в’язкості секрету: він «підсихає», що приводить до появи дзижчатих (низьких) і свистячих (високих) сухих хрипів. Ураження бронхів має поширений характер, тому жорстке дихання із такими хрипами чутно однаково над усією поверхнею грудної клітини. Хрипи можна почути і на відстані. Чим молодша дитина, тим вища вірогідність появи у неї вологих хрипів. Якщо в генезі обструкції бронхів провідну роль відіграє спастичний компонент, то аускультативні дані над легенями зазвичай є більш різноманітними та лабільними протягом дня. У міру зростання вираженості задишки дедалі більшу участь в акті дихання бере допоміжна мускулатура: спостерігається втягнення міжреберних просторів, епігастрію і надключичних ямок, роздування (напруження) крил носа. Нерідко спостерігається періоральний ціаноз, блідість шкірних покривів, дитина стає неспокійною, намагається зайняти сидяче положення з опорою на руки. Ступінь вираженості дихальної недостатності залежить від віку дитини: він більш високий у дитини молодшого віку, але зазвичай при БОС вона не перевищує II ступеня. При фізикальному обстеженні, крім розсіяних сухих хрипів і жорсткого дихання, виявляють ознаки здуття легенів: звуження меж відносної серцевої тупості, коробковий відтінок перкуторного тону. Зміни показників аналізу периферичної крові відповідають характеру інфекції. Бактеріальна флора нашаровується рідко – не більш ніж 5%. За результатами проведення рентгенологічного дослідження, крім двостороннього посилення легеневого малюнка і розширення коріння легенів, також виявляють: низьке стояння сплощених куполів діафрагми, підвищення прозорості легеневих полів, подовження легеневих полів, горизонтальне розташування ребер на рентгенограмі, тобто ознаки здуття легень.
Для пневмонії, що протікає з БОС, характерний поступовий початок. Якщо вона розвивається на тлі респіраторної вірусної інфекції, БОС розвивається на 2-4-й день захворювання, при цьому спостерігається стійка фебрильна температура, виражені прояви токсикозу, асиметрія фізикальних даних (локальні осередки крепітації, дрібні, звучні, вологі хрипи на тлі розсіяних сухих і свистячих). Остаточний діагноз встановлюється після проведення рентгенологічного дослідження органів грудної клітини, за результатами якого виявляються посилення легеневого малюнка, осередки інфільтрації різної величини.
БОС – основний клінічний прояв гострого бронхіоліту, який є більш характерним для дітей першого півріччя життя. При гострому бронхіоліті спостерігаються субфебрильна або нормальна температура тіла, прогресуюча виражена дихальна недостатність. Ознаки інтоксикації – незначні. Характерними є періоральний або акроціаноз, сухий кашель, велика кількість дрібних вологих хрипів з обох сторін і незначна кількість сухих хрипів. При проведенні рентгенологічного дослідження органів грудної клітини відзначається посилення бронхосудинного малюнка, наявність осередків інфільтрації різної величини, збільшення прозорості легеневих полів.
Ще більш ускладненою є диференціальна діагностика повторного гострого обструктивного бронхіту з бронхіальною астмою (БА). БА характеризується нападоподібним розвитком обструкції, пов’язаної не з вірусною інфекцією, а з контактом з алергеном. У хворих простежується обтяжений алергологічний сімейний анамнез, ознаки харчової алергії, атопічного дерматиту, алергічного риніту як у комплексі, так і самостійно. Епізоди сухого кашлю найчастіше мають місце в нічний час і супроводжуються нападами ядухи. При лабораторній діагностиці відзначається збільшення рівня IgE, підвищення рівня еозинофілів у крові, зниження рівня T-супресорів, сироваткового і секреторного IgA. Особливі труднощі у встановленні діагнозу БА виникають стосовно дітей раннього віку.
Зауважимо, що симптомами бронхіальної обструкції нерідко помилково вважають позалегеневі причини гучного дихання (вроджений стридор, стенозуючий ларингіт, аспірація їжею та ін.).
Останнім часом великої актуальності набуває проблема бронхолегеневої дисплазії (БЛД). БЛД – набуте хронічне обструктивне захворювання легень, що розвивається внаслідок респіраторного дистрес-синдрому новонароджених і/або штучної вентиляції легенів (ШВЛ) із високими концентраціями кисню, що супроводжувався гіпоксемією, змінами реактивності бронхів із гіперчутливістю дихальних шляхів і характерними рентгенологічними змінами. В етіології БЛД беруть участь багато факторів: вплив кисню у високих концентраціях, ШВЛ, набряк легенів, шунт зліва направо при відкритому артеріальному протоці, повторні бактеріальні пневмонії, спадкова схильність, нестача в організмі вітамінів А і Е. У діагностиці БЛД велике значення мають дані анамнезу: передчасні пологи, маса при народженні менше 1500 г, синдром дихальних розладів (СДР) із перших годин життя дитини, штучна вентиляція легень (ШВЛ) із «жорсткими» параметрами >6 діб, киснезалежність не менш ніж 1 міс. Основними клінічними симптомами БЛД є кашель і стійкі фізикальні зміни, збільшення вираженості обструктивних порушень при нашаруванні вірусної інфекції, ознаки прихованої дихальної недостатності, яка виникає при навантаженнях – смоктанні, русі, плачі. При цьому в дитини у ранньому віці нерідко розвивається легеневе серце, неврологічна симптоматика, відставання у фізичному розвитку. Остаточно діагноз встановлюється після проведення рентгенологічного дослідження за наявності ознак фіброзу у вигляді деформації та локального посилення легеневого малюнка у середньомедіальних відділах, що чергуються з ділянками здуття легеневої тканини, переважно в нижньолатеральних відділах у дітей старше 1 місяця.
Серед рідкісних «хвороб малих дихальних шляхів» особливе місце займає облітеруючий (констриктивний) бронхіоліт, перебіг якого часто характеризується вираженим БОС. Облітеруючий бронхіоліт є проявом неспецифічних тканинних реакцій на різні стимули на рівні нижніх відділів дихальних шляхів. Унаслідок пошкодження епітелію бронхіол відбувається міграція і проліферація мезенхімних клітин у просвіт і стінку бронхіол, що зрештою приводить до депозиції в них сполучної тканини з подальшим розвитком фіброзу. Розвиток облітеруючого бронхіоліту зумовлюють різні причини. Найчастіше це захворювання розвивається після трансплантації комплексу «серце – легені», кісткового мозку, після вірусних інфекцій, інгаляції токсичних речовин, на тлі дифузних захворювань сполучної тканини, після прийому медикаментів, променевої терапії, запальних захворювань кишечника. В основі розвитку патологічного процесу перебуває аутоімунне запалення. Його визначальною ознакою у клінічній картині є прогресуюча задишка, яка супроводжується малопродуктивним кашлем, сухими свистячими хрипами. Золотим стандартом діагностики облітеруючого бронхіоліту є проведення комп’ютерної томографії високої роздільної здатності, за результатами якої встановлюється остаточний діагноз.
Останнім часом спостерігається тенденція до зростання кількості вад розвитку бронхолегеневої системи. Найчастіше трапляються стенози трахеї, аномалії розгалуження бронхів, синдром Вільямса-Кемпбелла, бронхоектатична емфізема Лешке. При цих станах у патогенезі розвитку БОС провідне місце займає зміна аеродинамічного опору дихальних шляхів, розвивається дискінезія трахеобронхіального дерева. Різкі зміни просвіту бронхів під час дихання приводять до затримки повітря і мокротиння в ділянках бронхів, дистальних відносно місця обструкції, що створює умови для розвитку емфіземи та запального процесу. При цьому БОС має затяжний характер, відзначається відсутність ефекту бронходилататорів, в аускультативній картині переважають вологі хрипи. Встановити діагноз допомагає проведення лікувально-діагностичної бронхоскопії.
Актуальність проблеми дисплазії сполучної тканини (ДСТ) зумовлена значною поширеністю ознак дисморфогенезу: за даними різних авторів, частота випадків ДСТ становить від 13 до 70% (З.В. Нестеренко, 2010; Л.И. Омельченко, Е.А. Ошлянская, 2009; Т.В. Починок, М.М. Васюкова, Л.М. Козакова, 2008; Т.В. Сорокман, І.В. Ластівка, 2009; О.Л. Цимбаліста, О.І. Гаврилюк, 2011; А.В. Чурилина, О.Н. Москалюк, Л.Ф. Чалая, 2009). У сучасній науковій літературі триває накопичення даних, які підтверджують роль ДСТ у формуванні різних видів соматичної патології, в тому числі захворювань респіраторного тракту (В.В. Чемоданов, Є.Є. Краснова, 2010).
Своєрідність перебігу гострого бронхіту у дітей зумовлена не тільки етіологічними агентами, а й індивідуальними особливостями дитячого організму, до яких належить, зокрема, ДСТ – патологічний стан, причиною якого стали порушення метаболізму сполучної тканини в ембріональному і постнатальному періодах (З.В. Нестеренко, 2008). Орган дихання перебуває в особливих умовах постійного фізичного навантаження, внаслідок чого до сполучнотканинних білків – колагену та еластину – висуваються зовсім інші вимоги, ніж до білків печінки, нирок та інших органів. Саме ці білки визначають стабільність і податливість, які необхідні для виконання їх основної функції – функції газообміну (С.К. Євтушенко, Є.В. Лісовський, О.С. Євтушенко, 2009). Морфологічні зміни бронхолегеневої системи при дисплазії сполучної тканини приводять до змін функції м’язово-хрящового каркаса трахеобронхіального дерева та альвеолярної тканини, підвищуючи їх еластичність, що негативно позначається на дренажній функції бронхів та стромальній стійкості альвеол (З.В. Нестеренко, 2012). Функціональна неспроможність сполучнотканинних структур легеневої тканини приводить до розвитку різнобічної патології органів дихання (В.Г. Арсентьев, О.Б. Лецюк, Н.П. Шабалов та співавт., 2014).
Наразі встановлено, що диспластик-залежні морфофункціональні зміни систем органів істотно позначаються на перебігу супутніх захворювань, зумовлюючи затяжний перебіг та хронізацію гострих процесів, зменшення ефективності традиційних схем лікування, збільшення тривалості реконвалесценції (I.Y. Torshin, О.А. Gromova, 2011).
Незважаючи на існування значної кількості клінічних практичних посібників, у тому числі часто цитованого клінічного керівництва Американської академії педіатрії (AAP), опублікованого в 2006 р. (K. Parikh, M. Hall, S.J. Teach, 2014), підходи до діагностики, лікування та спостереження за дітьми з гострим бронхітом (ГБ) істотно різняться (J.N. Friedman, M.J. Rieder, J.M. Walton, 2014).
При гострому бронхіті у бронхолегеневій системі через запалення змінюється фізіологія утворення слизу, його фізико-хімічні властивості, мукоциліарний кліренс, погіршується відходження слизу і, як наслідок, збільшується накопичення його в дихальних шляхах, що приводить до подальшого приєднання бактеріальної інфекції, тому комплексне лікування пацієнтів із респіраторними захворюваннями верхніх дихальних шляхів, загостренням хронічних захворювань легень завжди передбачає застосування лікарських засобів, які сприяють зменшенню в’язкості та еластичності мокротиння, покращують експекторацію.
Сучасні препарати чинять як мукорегуляторну, так і муколітичну дію, що визначає універсальні показання до їх застосування при гострих і хронічних захворюваннях верхніх та нижніх дихальних шляхів.
У світовій практиці золотим стандартом муколітичної терапії є застосування амброксолу гідрохлориду – препарату з комплексним механізмом дії та різноманітними додатковими терапевтичними ефектами: мукокінетичним, сурфактантзберігаючим, протизапальним та ін. Амброксол належить до муколітичних препаратів нового покоління, є метаболітом бромгексину і забезпечує більш виражений відхаркувальний ефект. Терапевтичний ефект амброксолу гідрохлориду зумовлений посиленням фізіологічної активності війчастого епітелію, що пришвидшує транспорт мокротиння, стимулює природний захист легень шляхом зростання макрофагальної активності лейкоцитів, супроводжується зменшенням гіперреактивності бронхів унаслідок пригнічення виділення прозапальних цитокінів та руйнування мастоцитів. Препарат також стимулює секрецію сурфактанта та пригнічує його розпад у пневмоцитах, має помірний протикашльовий ефект при непродуктивному кашлі. Важливим фізіологічним ефектом сурфактанта, синтез якого під впливом амброксолу гідрохлориду підвищується в 1,5-1,7 раза, є противірусна активність протеїну А (одного із компонентів сурфактанта): протеїн А безпосередньо взаємодіє з гемаглютиніном вірусу та нейтралізує його.
У сучасній лікарській практиці широко застосовуються комбіновані препарати. Комбіновані муколітичні засоби на фармацевтичному ринку України представлені великою кількістю різних препаратів. У своєму складі вони можуть містити бронхолітики, антигістамінні, жарознижувальні, мукоактивні та інші компоненти.
У пацієнтів з обтяженим алергологічним анамнезом гострі запальні захворювання дихальних шляхів розвиваются частіше, характеризуються більш тяжким перебігом, мають високий ризик розвитку ускладнень. За даними дослідження J. Montoro та співавт. (2007), хворі, які мають обтяжений алергологічний анамнез, потребують застосування у комплексній терапії антигістамінних препаратів. При цьому за рахунок адекватної антигістамінної терапії у пацієнтів із алергічними захворюваннями вдається зменшити вираженість назальних (набряклості слизової оболонки носа, ринореї, чхання), бронхіальних (зменшення набряклості слизової оболонки бронхів, збільшення їх прохідності) та загальних симптомів. Антигістамінні препарати безпосередньо впливають на активність запально-алергічного процесу, знижуючи ризик розвитку алергічних симптомів на тлі лікування ГРВІ.
У систематичному огляді P.J. Sterk (1994) і наукових працях P.W. Hellings та E.P. Prokopakis (2010) було показано, що вірусна інфекція сприяє підвищенню рівня як специфічного, так і загального IgЕ, що, у свою чергу, є предиктором розвитку алергічних реакцій негайного або уповільненого типу, що приводить до порушення бронхіальної прохідності, ушкодження бронхіального епітелію. Тому при поєднанні вірусно-бактеріального та алергічного запалення патогенетично обґрунтованим є додавання в схему лікування антигістамінних препаратів.
З аналізу сучасних європейських оглядів (A. Cuvillo, J. Sastre, J. Montoro, 2007) випливає, що застосування антигістамінних препаратів І покоління (хлорпірамін, мебгідролін, клемастін та ін.) ніколи не досліджувалося належним чином у педіатричних вікових групах, хоча вони широко використовуються. Натомість наявні дослідження щодо ефективності та безпеки антигістамінних препаратів ІІ покоління у дітей, іхні властивості добре задокументовані.
Ефективність застосування таких антигістамінних препаратів ІІ покоління, як лоратадин, цетиризин, левоцетиризин, ебастин і фексофенадин, має достатньо наукових доказів для того, щоб рекомендувати їх для лікування дітей різних вікових груп: усі вони мають добре задокументовану клінічну ефективність, особливо для лікування дітей старше 4 років (F.E. Simons, 2002; D.S. Lai, K.H. Lue, J.C. Hsieh, K.L. Lin, H.S. Lee, 2002; Y.H. Yang, Y.T. Lin, M.Y. Lu, M.J. Tsai, B.L.Chiang, 2001).
Показовими є дані, отримані у результаті проведення подвійного сліпого плацебо-контрольованого дослідження Preventia I (A. Grimfeld, S.T. Holgate, G.W. Canonica, 2014), що включало дітей (віком від 12 до 30 місяців із 22 країн світу), котрі часто хворіють на ГРВІ (≥5 епізодів на рік) та мали до 2 випадків БОС за попередній період. Програму дослідження Preventia I було розроблено для оцінки ефективності лоратадину в зменшенні кількості випадків респіраторного інфікування у дітей протягом 24 міс. Під час його проведення було встановлено, що лоратадин зменшує кількість випадків загострень/рецидивів респіраторних інфекцій у фазі лікування (перші 12 міс дослідження). З 204 дітей, що отримували лоратадин, жодна не була виключена з числа учасників експерименту через побічні ефекти, викликані цим лікарським засобом. Седативний ефект при лікуванні лоратадином не перевищував аналогічний ефект при прийомі плацебо. Побічних ефектів щодо серцево-судинної системи також не спостерігалося.
Лоратадин – антигістамінний препарат ІІ покоління, який має високу специфічність та високу спорідненість до Н1–гістамінових рецепторів за відсутності впливу на холінові та серотонінові рецептори. На відміну від антигістамінних препаратів І покоління, лоратадин не збільшує в’язкості бронхіального секрету, не впливає на концентрацію уваги, пам’ять та не чинить снодійної дії. Він має протиалергічну дію, послаблює спазм гладкої мускулатури бронхів, зменшує чутливість бронхів до гістаміну, усуває сухий кашель алергічної етіології, зменшує проникність капілярів та набряк тканин, нежить, сльозотечу, чхання, свербіж піднебіння і носа, почервоніння очей. Лоратадин запобігає розвитку та полегшує перебіг алергічних реакцій, має кращий профіль безпеки порівняно з антигістамінними препаратами І покоління.
В зону нашої уваги потрапив препарат ПульмоЛОР® (Movi Health, Швейцарія, патенти № 95517, № 95516 від 10.08.2011, Р.П. МОЗ України № UA/10378/01/01, № UA/10378/02/01 від 17.11.2014), що являє собою фіксовану комбінацію амброксолу гідрохлориду та лоратадину.
ПульмоЛОР® ефективний як симптоматична терапія в лікуванні захворювань дихальних шляхів, у механізмі розвитку яких наявні:
– спазми гладенької мускулатури великих і дрібних нижніх дихальних шляхів;
– алергічний компонент;
– порушена бронхіальна секреція;
– погіршення просування слизу;
– підвищена проникність капілярів;
– набряк слизової як нижніх, так і верхніх дихальних шляхів.
ПульмоЛОР® чинить виражену відхаркувальну дію, пом’якшує та заспокоює сухий кашель, полегшує дихання, нормалізує секрецію бронхіального слизу, покращує відходження мокротиння, зменшує запалення дихальних шляхів та спазм гладкої мускулатури бронхів, а також набряк тканин, у тому числі слизової оболонки носа, горла, гайморових пазух і дихальних шляхів, має протиалергічний ефект. ПульмоЛОР® випускається у вигляді таблеток та порошку для приготування суспензії. Для лікування дітей віком від 6 до 12 років застосовують суспензію по 2,5 мл 2-3 р/добу, дорослим і дітям старше 12 років призначають по 1 таблетці (або 5 мл суспензії) 2 р/добу. Особливістю цього препарату є відсутність звикання при його тривалому застосуванні (до 28 діб).
Варто зауважити, що суспензію ПульмоЛОР® готують безпосередньо перед використанням (розчиняють у теплій кип’яченій воді), після чого строк її придатності становить 14 діб. Вона не містить сорбітолу, етанолу, барвників, у її складі – мінімальна кількість цукру (до 15%), що визначає високий профіль безпеки препарату. Це особливо важливо при лікуванні дітей, схильних до алергії.
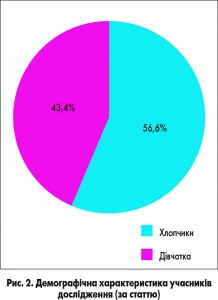
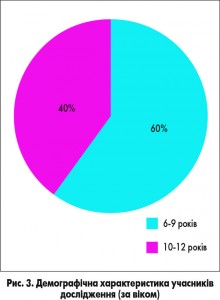
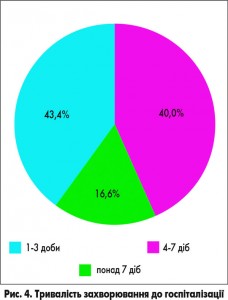
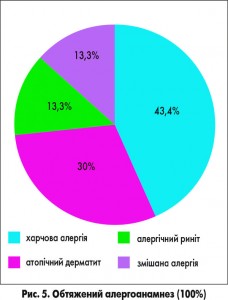
На базі пульмонологічного відділення Харківської обласної дитячої клінічної лікарні було проведено порівняльне дослідження суспензії ПульмоЛОР® з метою оцінки ефективності та безпеки препарату. Під нашим спостереженням перебувало 30 дітей віком 6-12 років із діагнозом гострий обструктивний бронхіт. Дітей було розділено на дві групи: 20 дітей (1-ша група) отримували базове лікування та суспензію ПульмоЛОР®, 10 дітей (2-га група) – базове лікування та монокомпонентний муколітик без додавання антигістамінних препаратів. Хлопчиків було 17 (56,6%), дівчаток – 13 (43,4%) (рис. 2). Кількість дітей віком від 6 до 9 років становила 60% (18 дітей), віком від 10 до 12 років – 40% (12 дітей) (рис. 3). Тривалість захворювання до госпіталізації складала: 1-3 доби – 13 дітей (43,4%), 4-7 доби – 12 (40%), понад 7 діб – 5 (16,6%) (рис. 4). Алергоанамнез був обтяжений у всіх дітей, включених у дослідження. Зокрема, у них виявляли харчову алергію (43,4%), атопічний дерматит (30%), алергічний риніт (13,3%), змішану алергію (13,3%) (рис. 5). В усіх дітей було встановлено ознаки недиференційованої сполучнотканинної дисплазії.
Дітям із вираженим БОС було призначено ПульмоЛОР® у віковому дозуванні протягом 10 діб. Оцінка клінічних та лабораторних методів дослідження здійснювалася на 3-тю та 5-ту добу лікування, а також через 10 діб після завершення лікування. При оцінці динаміки симптомів враховувалися: наявність інтоксикаційного синдрому, частота і характер кашлю, його продуктивність, кількість хрипів при аускультації легенів.
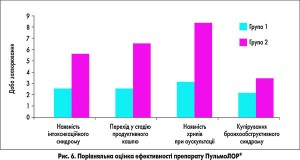
У 100% пацієнтів 1-ї групи на 3-тю добу лікування зникли інтоксикаційний синдром чи лихоманка, що відображало задовільний стан дітей та відсутність ускладнень. Продуктивність кашлю у всіх дітей, які отримували суспензію ПульмоЛОР®, зросла на 3-тю добу лікування, що супроводжувалося розрідженням мокротиння, що свідчить про покращення стану мукоциліарного кліренсу та є маркером нормального перебігу захворювання. В динаміці спостереження в групі суспензії ПульмоЛОР® кашель припинявся достовірно раніше (р<0,05) порівняно з групою контролю, що було розцінено як завершення запального процесу. Дослідження динаміки кількості хрипів під час аускультації легенів на тлі лікування суспензією ПульмоЛОР® установило достовірне зниження цього показника вже на 3-тю добу терапії (р<0,05). На 10-ту добу спостереження у групі дослідження в жодного з пацієнтів не виявили хрипів у легенях (р<0,05).
У 2-й групі обстежуваних дітей малопродуктивний кашель мав затяжний характер: відмічено зменшення кашлю після 7-8 діб спостереження, проте продуктивність кашлю залишалася низькою. Кількість хрипів під час аускультації легенів на тлі лікування зменшилася через 5-7 діб від початку лікування, та на 10-ту добу спостереження у 4 дітей зберігалися різнокаліберні вологі хрипи (рис. 6).
Під час проведення дослідження жодної дитини не було виключено з числа його учасників через побічні ефекти препарату.
Наукові дані, отримані за результатами проведеного нами дослідження, збігаються з відповідними даними вітчизняних і закордонних колег. У відділенні педіатрії Hospital Escandon у федеральному окрузі Мехіко-Сіті проведено подвійне сліпе рандомізоване проспективне порівняльне дослідження, предметом якого було вивчення ефективності та безпеки комбінації амброксолу з лоратадином. Дослідження тривало 6 міс, у ньому взяли участь 123 дитини віком 6-12 років із діагностованим алергічним ринітом, що супроводжувався кашлем. Для визначення ефективності лікування у кожному конкретному випадку здійснювали оцінку клінічного розвитку таких симптомів, як чхання, ринорея, сльозотеча, свербіж у носі, кашель і його переважання в денний або нічний час. Також ураховували наявність та ступінь вираженості ретроназального синдрому, закладеності носа та сукупність усіх клінічних ознак. Отримані результати дослідження показали вищу ефективність комбінації лоратадину/амброксолу за всіма параметрами оцінки порівняно з монотерапією із застосуванням одного з цих препаратів. Цей ефект був особливо вираженим у період між 5-ю та 10-ю добою лікування. Статистичний аналіз бальних оцінок сукупності всіх симптомів показав, що вищезгадана комбінація удвічі ефективніша за монотерапію амброксолом та в 1,5 рази ефективніша за монотерапію лоратадином (A.F. Ojeda, S.O. Martinez, 2012).
Результати проведеного нами дослідження та досвід закордонних колег підтверджують доцільність та ефективність застосування комбінованого препарату ПульмоЛОР® у складі медикаментозної терапії гострого обструктивного бронхіту у дітей віком 6-12 років для більш швидкого зменшення основних клінічних проявів захворювання (кашлю, виділення мокротиння, зникнення хрипів) та лікування не тільки порушень мукоциліарного кліренсу, а й алергічного компонента запалення, що є одним із важливих предикторів порушень бронхіальної прохідності. Додатковими перевагами суспензії ПульмоЛОР® є високий профіль безпеки препарату за рахунок мінімізації кількісного та якісного складу допоміжних речовин лікарської форми – порошку для приготування суспензії.