5 лютого, 2017
Тонзилярна проблема: паратонзиліт і паратонзилярний абсцес
Хронічний тонзиліт – це хронічне запалення піднебінних мигдаликів, які є складовою лімфаденоїдного глоткового кільця Вальдейєра. Саме лімфаденоїдне кільце розташоване на перехресті дихального та травного шляхів і складається з кількох мигдаликів у вигляді кільця (піднебінні – 2 (парні), розташовані на бокових поверхнях ротоглотки; глотковий мигдалик, розташований в носоглотці навпроти хоан – виходу з порожнини носа; язиковий – розташований в ділянці кореня язика; трубні – 2 (парні), що містяться поряд із вічками слухових труб; наявності лімфаденоїдної тканини в ділянці вестибулярного відділу гортані).
Так природа людини потурбувалася забезпечити життєдайні повітроносні та травні шляхи стійкістю проти проникнення в організм патогенних для нього мікробних агентів.
Отже, піднебінні мигдалики разом з іншими лімфаденоїдними утвореннями є активними учасниками імунного захисту людини.
Проте під впливом екзо- та ендогенних факторів виникає запалення піднебінних мигдаликів, і тоді вони перетворюються з органа захисту організму в джерело гнійної інфекції, викликаючи різноманітні ускладнення паратонзилярного та метатонзилярного характеру.
Запалення піднебінних мигдаликів поділяють на гострі та хронічні тонзиліти.
До гострих тонзилітів належать катаральна, лакунарна, фолікулярна, змішана та виразково-плівчаста ангіни. Їхнім збудником найчастіше є β-гемолітичний стрептокок групи А та золотистий стафілокок. Передувати їхньому виникненню може наявність інших джерел інфекції: карієс зубів, хронічні гнійні синуїти, порушення носового дихання, загальні захворювання організму, що призводять до ослаблення імунної системи, а також перенесені вірусні захворювання, що є провідниками бактеріальної інфекції.
Здебільшого ангіна передається від людини до людини респіраторним або рідше аліментарним шляхами.
Отже, гострий тонзиліт-ангіна є гострим інфекційним захворюванням з місцем локалізації запалення в піднебінних мигдаликах, а це означає, що хворий з цією патологією може заразити велику кількість людей, особливо дитячого віку.
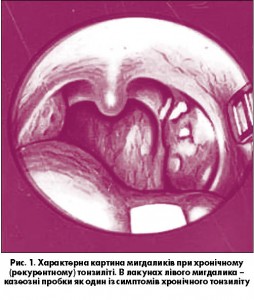
За даними Н.А. Преображенського (1974 р.), уперше перенесена ангіна у 14% є причиною розвитку хронічного тонзиліту (рис. 1). Але ці 14% випадків є причиною частих рецидивуючих ангін (до 3-5 рецидивів на рік і більше), що збільшує показники статистики ангін і трасформацію захворювання, яке називають хронічним (рекурентним) тонзилітом. За класифікацією І.Б. Солдатова, зазвичай трапляються дві основні його форми: компенсована та декомпенсовна. Ми не торкаємся інших класифікацій, оскільки зазначена класифікація є найбільш простою і вдалою, а також її розроблено на основі класифікації Л. Луковського (1964 р.).
Найбільш проблемною є декомпенсована форма, яка проявляється великою частотою ангін упродовж одного року, давністю захворювання та наявністю пара- та метатонзилярних ускладнень.
У цій статті ми не торкатимемося метатонзилярних ускладнень і зупинимося на проблемі паратонзилярних ускладнень (паратонзиліт і паратонзилярний абсцес) як таких, що найчастіше виникають на тлі ангіни чи на 3-4-й день після закінчення її проявів.
Що ж таке хронічний, він же рекурентний тонзиліт (J35.0 згідно з МКХ-10). Це запалення піднебінних мигдаликів, яке провляється пригніченням неспецифічних факторів природної резистентності організму, порушенням гуморальної та клітинної ланок імунітету й супроводжується інфекційно-алергічною інтоксикацією організму з подальшим розвитком місцевих і загальних ускладнень. Як правило, рекурентний (хронічний) тонзиліт спричиняють бактеріальні збудники. Рекурентний тонзиліт характеризується рецидивами ангін (рекурентний – рецидивуючий тонзиліт) (цитується за В.В. Кіщук, І.В. Дмитренко та ін., «Журнал вушних, носових та горлових хвороб», № 5-с, 2016 р.).
Тривалий контакт патологічної флори та паренхіми піднебінних мигдаликів може стати причиною розвитку інфекційно-алергічних ускладнень. Найбільш поширеним причинним фактором у розвитку хронічного тонзиліту та його ускладнень є β-гемолітичний стрептокок групи А, вегетуючий у лакунах мигдаликів (С.А. Корпищенко, О.М. Колесніков, 2003 р.).
Ми ставимо собі за мету описати клініку хронічного тонзиліту та паратонзилярного абсцесу. На сьогодні це відомо, як і відомі методи лікування хронічного тонзиліту, паратонзиліту та паратонзилярного абсцесу.
Ми прагнемо розкрити такі питання: 1) чи завжди паратонзилярний абсцес є ускладненням ангіни чи декомпенсованого хронічного тонзиліту; 2) чи існують інші джерела і шляхи поширення інфекційних агентів запалення за межі мигдаликів у регіональні зони (паратонзилярна ділянка), регіональні лімфовузли.
З цією метою заради оптимізації лікувальної тактики ми провели дослідження, які були спрямовані на визначення структурних змін у видалених піднебінних мигдаликах та в оточуючих тканинах у хворих на декомпенсований хронічний тонзиліт.
Нами були проведені патоморфологічні дослідження випадків тонзилектомій, виконаних із приводу багаторазових рецидивів ангін на тлі хронічного декомпенсованого тонзиліту (1-ша група) та з приводу розвитку паратонзилярних абсцесів (2-га група).
При хронічному декомпенсованому тонзиліті формується морфологічна картина цирозу мигдаликів із розвитком деформації та ригідності мигдаликів; у лімфоїдній тканині спостерігаються атрофічно-гіперпластичні процеси. В паратонзилярних тканинах виявляються атрофічно-склеротичні зміни.
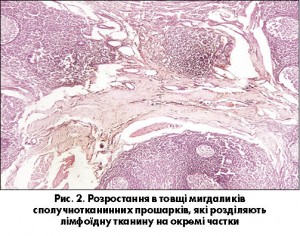
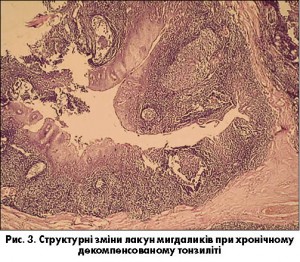
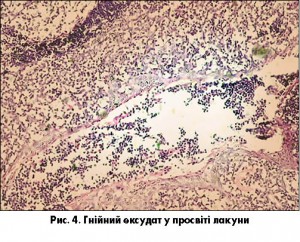
У товщі мигдаликів спостерігається розростання сполучнотканинних прошарків, які розділяють лімфоїдну тканину на окремі частки (рис. 2). Такі зміни поєднуються з атрофічними змінами фолікулів або з вогнищевою реактивною гіперплазією мигдаликів. Строма втрачає еластичність і спроможність до деформації за рахунок розростання сполучної тканини, унаслідок чого страждає евакуаторна функція лакун. У паратонзилярних тканинах також спостерігається розростання сполучної тканини, розвиваються атрофічні зміни підлягаючих смугастих м’язів. Лакуни мигдаликів розширюються, покривний епітелій набуває ознак гіперплазії, потовщується. В глибині лакун часто спостерігаються атрофічні зміни покривного епітелію та ділянки ерозування (рис. 3). В просвітах лакун виявляється детрит, гнійний ексудат, часто визначаються друзи променистих грибків (рис. 4).
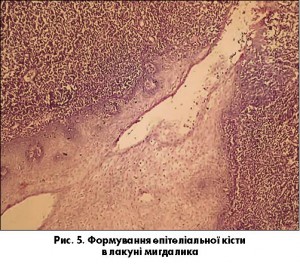
Характерним для хронічного декомпенсованого тонзиліту є утворення із лакун замкнутих епітеліальних кіст, які розташовуються у товщі лімфоїдної тканини або навіть у капсулі мигдаликів чи поза їх межами. Формування таких кіст відбувається шляхом зрощення епітеліальних пластів стінок лакуни (рис. 5).
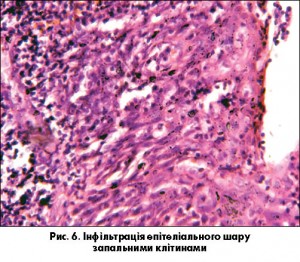
Структурні зміни мигдаликів 1-ї групи характеризувалися втратою епітеліальною вистилкою поверхні мигдаликів та їх лакун нормальної гістоархітектоніки і стратифікації епітеліального пласта, що відображає руйнацію криптолімфона. Епітеліальна вистилка інфільтрується запальними клітинами, які беруть на себе бар’єрну функцію, але через свої активні фагоцитарно-метаболічні властивості сприяють подальшому пошкодженню епітеліального пласта, тобто формується патологічне коло (рис. 6).
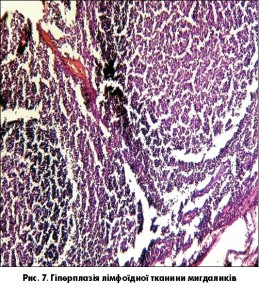
У мигдаликах розвивається гіперплазія лімфоїдної тканини зі збільшенням розмірів фолікулів, у них зростає кількість незрілих клітин, значно збільшується присутність поліморфноядерних лейкоцитів і макрофагів.
Однак часто в мигдаликах, видалених з приводу паратонзилярного абсцесу (абсцестонзилектомії), не виявляються структурні зміни, що характерні для хронічного декомпенсованого тонзиліту, а саме: розширення лакун, кістоутворення, склероз, атрофія слизової оболонки.
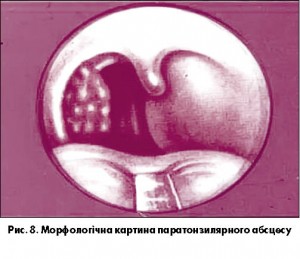
В 2-й групі при видаленні мигдаликів з приводу паратонзилярних абсцесів у деяких випадках ми не виявили ознак хронічного декомпенсованого тонзиліту (рис. 8). Це дає підстави стверджувати про існування інших вогнищ запалення та інших шляхів поширення запального процесу на паратонзилярні ділянки.
Проведені нами морфологічні дослідження дали змогу встановити інші джерела запалення та шляхи їх поширення на паратонзилярні ділянки з формуванням паратонзиліту чи паратонзилярного абсцесу, частина з яких є ускладненням саме хронічного декомпенсованого тонзиліту (лакуногенний, кістогенний шляхи), і частина пов’язана із запальними процесами в паратонзилярних структурах (в малих слинних залозах – сіалодуктогенний та в парадонті каріозних зубів – одонтогенний шляхи).
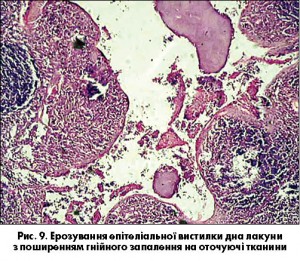
Лакуногенний шлях виникає внаслідок ерозування епітеліальної вистилки дна лакун, що розташовані в товщі мигдаликів чи навіть межують з капсулою. Вогнище гнійного запалення легко поширюється через капсулу на глибше розташовані тканини (рис. 9).
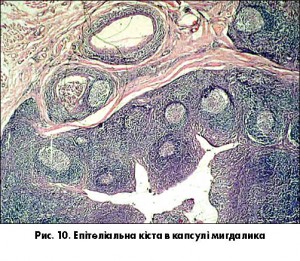
Кістогенний шлях розвивається у випадку абсцедування сформованих епітеліальних кіст у товщі мигдаликів, у капсулі мигдаликів чи поза її межами. В просвіті таких кіст міститься інфікований детрит (рис. 10).
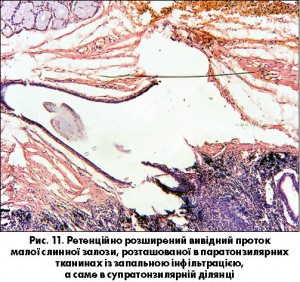
Сіалодуктогенний шлях виникає внаслідок здавлення вивідних протоків малих слинних залоз та їх ретенційного розширення з інфікуванням вмісту та розвитком гнійного сіалоаденіту, що може клінічно розцінюватися як паратонзилярний абсцес саме з причини запалення однієї з малих слинних залоз (залоза Вебера) (рис. 11).
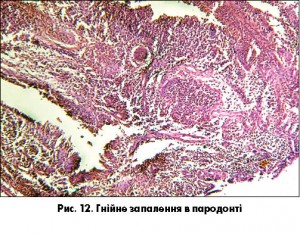
Одонтогенний шлях виникає через поширення запального процесу з пародонта останніх молярів верхньої та нижньої щелеп за наявності карієсу, де поряд в яснах розташовані малі слинні залози (рис. 12).
Висновки
- Морфологічні дослідження свідчать про існування декількох механізмів інфікування паратонзилярних тканин із розвитком паратонзиліту й паратонзилярного абсцесу, пов’язаних із хронічним декомпенсованим тонзилітом, а саме: лакуногенний, кістогенний та із запальними процесами в малих слинних залозах і пародонті каріозних зубів (сіалодуктогенний та одонтогенний).
- Рецидивуючі паратонзилярні абсцеси можуть бути зумовлені збереженням інфекційного вогнища в мигдаликах чи в оточуючих тканинах, зокрема розширених протоках малих слинних залоз, розташованих у піднебінній ділянці поряд із мигдаликами (залози Вебера) та у вогнищах інфекції в парадонті останніх молярів верхньої та нижньої щелеп (одонтогенний шлях).
- Морфологічні зміни, що спостерігаються при хронічному декомпенсованому тонзиліті, зумовлюють застосування тонзилектомії, а зміни, що виникають у тканинах при паратонзилярному абсцесі, – абсцестонзилектомії з можливим за необхідності попереднім розтином абсцесу.
- За наявності причинного зуба (як правило, зуба мудрості) останній підлягає екстракції. За наявності паратонзиліту одонтогенного походження після екстракції причинного зуба явища паратонзиліту зникають.