20 квітня, 2017
Подагра: как не попасть в «капкан»?
Подагра – как спички: НПВП – гасят огонь, колхицин (профилактически) –
держит спички мокрыми, ингибиторы ксантиноксидазы – удаляют спички.
M.A. Becker
Подагра издавна считалась «благородным» заболеванием. Им страдали выдающиеся личности – императоры, полководцы, философы. В списке известных пациентов – Леонардо да Винчи, Иван Грозный, Чарльз Дарвин, Оливер Кромвель и даже сам Гиппократ… Кстати, именно его соотечественники окрестили подагру «капканом для ног». В то время причину заболевания видели в малоподвижном образе жизни, переедании, злоупотреблении вином на фоне значительной умственной нагрузки. И только в XVIII в. ученые впервые обнаружили в почечных камнях, образующихся у больных подагрой, мочевую кислоту.
 В настоящее время известно: подагра связана с нарушением пуринового обмена, что ведет к повышению концентрации мочевой кислоты в крови и накоплению ее солей – уратов – в суставах и внутренних органах. В норме в человеческом организме пурины распадаются до мочевой кислоты, которая выводится почками. Если концентрация мочевой кислоты превышает пороговые значения, ее кристаллы откладываются в суставах, почках, мягких тканях. Как же не попасть в этот «капкан»? Вопросы, связанные с профилактикой и лечением подагры, мы адресовали главному внештатному специалисту Министерства здравоохранения Украины по специальности «Ревматология», заведующему кафедрой внутренних болезней стоматологического факультета Национального медицинского университета им. А. А. Богомольца (г. Киев), доктору медицинских наук, профессору Олегу Борисовичу Яременко.
В настоящее время известно: подагра связана с нарушением пуринового обмена, что ведет к повышению концентрации мочевой кислоты в крови и накоплению ее солей – уратов – в суставах и внутренних органах. В норме в человеческом организме пурины распадаются до мочевой кислоты, которая выводится почками. Если концентрация мочевой кислоты превышает пороговые значения, ее кристаллы откладываются в суставах, почках, мягких тканях. Как же не попасть в этот «капкан»? Вопросы, связанные с профилактикой и лечением подагры, мы адресовали главному внештатному специалисту Министерства здравоохранения Украины по специальности «Ревматология», заведующему кафедрой внутренних болезней стоматологического факультета Национального медицинского университета им. А. А. Богомольца (г. Киев), доктору медицинских наук, профессору Олегу Борисовичу Яременко.
? Насколько распространены такие заболевания, как подагра и острый подагрический артрит, в Украине и в мире?
– Подагра является одним из наиболее частых воспалительных заболеваний суставов. По распространенности этот недуг превосходит ревматоидный артрит. Подагра в 80% случаев появляется в возрасте от 35 до 50 лет, причем чаще ею страдают мужчины. Это связано с тем, что у них в сыворотке крови уровень мочевой кислоты выше, поскольку ее продукция имеет точки биохимического соприкосновения с синтезом мужских половых гормонов. Хотя подагра может дебютировать и в более молодом возрасте, пик заболеваемости приходится на 40±5 лет, что, очевидно, связано с динамикой активности ферментативных систем, снижение которой происходит после 35 лет.
? Каковы факторы риска при подагре и провоцирующие обстоятельства, которые могут привести к развитию острого подагрического артрита?
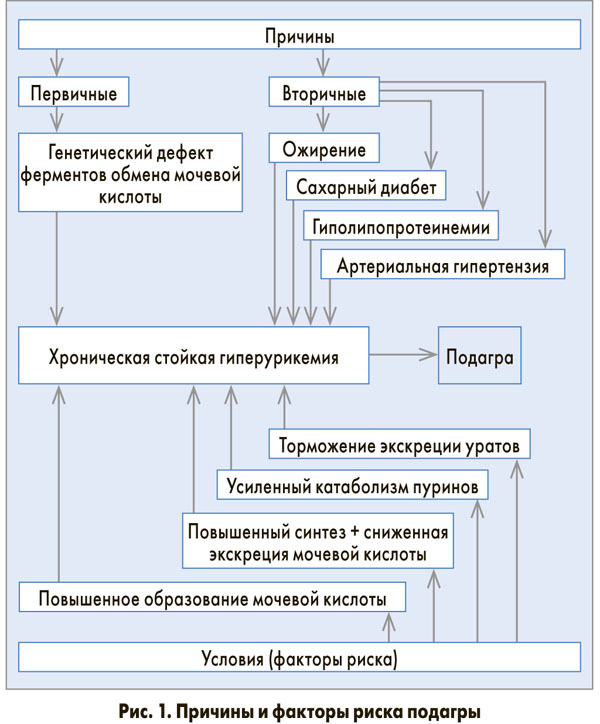 – В контексте этого вопроса давайте разделим пациентов с первичной подагрой, которая возникает самостоятельно как генетически детерминированное заболевание, и больных со вторичной подагрой, при которой повышение концентрации мочевой кислоты в крови вызвано какими-то иными факторами. Чаще всего это заболевания почек, сопровождающиеся нарушениями экскреторной функции, или прием медикаментозных средств, в частности диуретиков. Здесь хочется сказать, что в числе 20% женщин, страдающих подагрическим артритом, весомую долю составляют спортсменки, балерины, танцовщицы, которые часто употребляют диуретики для снижения веса.
– В контексте этого вопроса давайте разделим пациентов с первичной подагрой, которая возникает самостоятельно как генетически детерминированное заболевание, и больных со вторичной подагрой, при которой повышение концентрации мочевой кислоты в крови вызвано какими-то иными факторами. Чаще всего это заболевания почек, сопровождающиеся нарушениями экскреторной функции, или прием медикаментозных средств, в частности диуретиков. Здесь хочется сказать, что в числе 20% женщин, страдающих подагрическим артритом, весомую долю составляют спортсменки, балерины, танцовщицы, которые часто употребляют диуретики для снижения веса.
Причиной развития первичной подагры является генетическое несовершенство ферментативных систем, которые обеспечивают синтез и выведение мочевой кислоты из организма (рис. 1). Гиперурикемия, или повышение уровня мочевой кислоты в крови, ассоциируется с ожирением и метаболическим синдромом. Что касается обстоятельств, провоцирующих приступ подагры, то можно выделить два момента. Это внешние факторы, приводящие к повышению уровня мочевой кислоты, нарушения пищевого поведения, локальное и/или общее охлаждение.
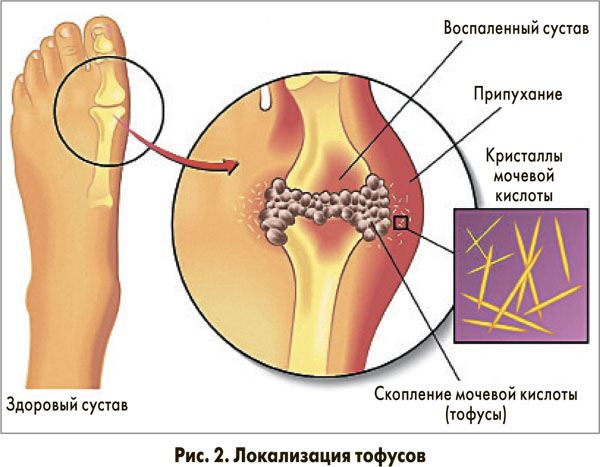 Для развития приступа подагры необходимо, чтобы мочевая кислота кристаллизовалась, а поскольку точка кристаллизации зависит от температуры и уровня мочевой кислоты, то артриты и тофусы возникают в тех местах, которые легче всего подвергаются воздействию холода. Это, к примеру, ушные раковины, периферические суставы (нижних конечностей) (рис. 2). Классический пример будущего пациента с подагрой – мужчина, который ходит на рыбалку, долгое время стоит в холодной воде в резиновых сапогах; нередко такое времяпрепровождение сопровождается употреблением спиртных напитков. Повышение уровня мочевой кислоты и переохлаждение – сочетание именно этих факторов чаще всего приводит к развитию острого подагрического приступа.
Для развития приступа подагры необходимо, чтобы мочевая кислота кристаллизовалась, а поскольку точка кристаллизации зависит от температуры и уровня мочевой кислоты, то артриты и тофусы возникают в тех местах, которые легче всего подвергаются воздействию холода. Это, к примеру, ушные раковины, периферические суставы (нижних конечностей) (рис. 2). Классический пример будущего пациента с подагрой – мужчина, который ходит на рыбалку, долгое время стоит в холодной воде в резиновых сапогах; нередко такое времяпрепровождение сопровождается употреблением спиртных напитков. Повышение уровня мочевой кислоты и переохлаждение – сочетание именно этих факторов чаще всего приводит к развитию острого подагрического приступа.
? Какие продукты и медикаменты способствуют повышению уровня мочевой кислоты в крови?
– Относительно пищевых продуктов не могу не отметить, что в обновленных рекомендациях по подагре Европейской противоревматической лиги (EULAR), опубликованных в конце прошлого года, их список заметно обновился. Если все предыдущие согласительные документы базировались на данных исследований 1980-х годов, то в последующем было проведено несколько новых испытаний, результаты которых позволили существенно изменить и дополнить этот перечень.
Согласно данным обновленных рекомендаций, не оказывает влияния на уровень мочевой кислоты в сыворотке крови и даже несколько снижает его употребление кофе и крепкого чая. Раньше считалось, что кофеин, наоборот, повышает концентрацию мочевой кислоты. Нежирные молочные продукты способны снижать уровень мочевой кислоты, а напитки, содержащие фруктозу, апельсиновый и яблочный соки – повышать ее концентрацию, о чем ранее не было известно. В настоящее время доказано, что бобовые, которые содержат большое количество белка и ранее относились к продуктам с ограниченным потреблением или рассматривались как нежелательные в рационе, не повышают уровень мочевой кислоты. Прием 200 мл сухого красного вина в день тоже не оказывает влияния на данный показатель и, соответственно, на риск развития подагрического артрита, тогда как пиво и крепкие спиртные напитки по-прежнему включены в категорию крайне нежелательных к употреблению. К ней относятся и морепродукты.
Что касается медикаментозных средств, то основными препаратами, прием которых сопряжен с повышением уровня мочевой кислоты в сыворотке крови, являются мочегонные средства. В первую очередь это касается тиазидных диуретиков, которые входят в состав многих антигипертензивных лекарственных препаратов / схем антигипертензивной терапии. Несколько меньше этот эффект у индапамида, который позиционируется как метаболически нейтральный диуретик. Однако убедительных доказательств того, что он не повышает уровень мочевой кислоты, все же нет.
С другой стороны, – и это важная информация, полученная недавно и уже отраженная в рекомендациях 2016 года, – в распоряжении врачей имеются препараты, способные снижать уровень мочевой кислоты в сыворотке крови. Это лосартан и антагонисты кальция, используемые для лечения артериальной гипертензии, или их комбинация. Для пациентов с гиперурикемией и подагрой, которые получают терапию по поводу артериальной гипертензии, это очень актуально, поскольку последняя довольно часто может сочетаться с подагрой, в том числе в рамках метаболического синдрома.
Также исследования последних лет позволили ученым сделать вывод о том, что способностью снижать уровень мочевой кислоты в крови обладают статины и фибраты. Напомню, что способностью несколько уменьшать гиперурикемию обладает и лефлуномид – базисный препарат, используемый для лечения хронических аутоиммунных артропатий.
? Какие проявления подагры следует считать нетипичными и как часто они встречаются?
– Изредка подагрический артрит может развиваться по типу острого полиартрита. В одной из классификаций выделен вариант «ревматоидоподобный подагрический полиартрит». Это создает некоторые сложности для ранней диагностики. Столь нетипичная форма – дебют в виде ревматоподобного полиартрита – чаще встречается у женщин.
При типичном моноартрите не менее чем в половине случаев вначале поражаются плюснефаланговые суставы стопы. При повторных эпизодах вовлекаются суставы свода стопы, потом голеностопные суставы, коленные суставы, то есть артрит постепенно поднимается выше.
В литературе встречаются казуистические случаи, описывающие возникновение тофусов в различных отделах позвоночника, костях таза. Это несколько странно, потому что там довольно высокая по сравнению с таковой в дистальных отделах тела температура. Тем не менее данный факт можно объяснить тем, что создавшемуся положению вещей предшествовали какие-то травмы или повреждения в этих местах. Нередко даже традиционный дебют подагрического артрита начинается с поражения скомпрометированных суставов (если таковые были), особенно у спортсменов. Нетипичные проявления подагрического артрита регистрируются приблизительно в 10% случаев.
Хочется акцентировать внимание на еще одном важном моменте. В большинстве случаев первый приступ возникает внезапно, длится в течение 5-7 дней и купируется самостоятельно. Однако нередки ситуации, когда пациенты обращаются к специалистам, а те на основании покраснения и отека конечности, например стопы, устанавливают диагноз «рожа» и назначают больному антибактериальные препараты. После курса антибиотикотерапии покраснение и отек исчезают, хотя на самом деле даже в отсутствие лечения эффект был бы аналогичным.
Повторюсь: первые симптомы подагрического артрита проходят самостоятельно за 5-7 дней и не требуют проведения терапии. Почему я акцентирую на этом внимание? Потому что такие назначения не просто вводят в заблуждение пациента: вследствие ложных представлений о том, что лекарства оказывали терапевтический эффект, задерживаются диагностика подагры и начало лечения.
? Требует ли бессимптомное повышение уровня мочевой кислоты в сыворотке крови назначения гипоурикемических средств?
– Нет, не требует. В рекомендациях EULAR говорится о том, что начинать уратснижающую терапию необходимо у пациентов, у которых наблюдаются повторные приступы подагрического артрита (2 раза в год и чаще), имеются тофусы, поражения почек (уратная нефропатия – мочекаменная болезнь либо интерстициальный подагрический нефрит). В остальных случаях нет доказательств того, что медикаментозное снижение уровня мочевой кислоты в крови способно предотвратить развитие подагры или другие нарушения, связанные с гиперурикемией. Более того, это лечение может сопровождаться побочными эффектами, риск развития которых выше, чем потенциальная польза в виде снижения уровня мочевой кислоты.
Далеко не у всех людей с повышенным уровнем мочевой кислоты развивается подагрический артрит или подагрическая нефропатия, поэтому всегда следует учитывать клиническую симптоматику. Хотя в ряде национальных рекомендаций, например японских, а также в согласительных документах некоторых европейских стран указано, что при уровне мочевой кислоты >640 мкмоль/л потенциальное негативное влияние на сосуды, почки, суставы является значительным, поэтому при бессимптомной гиперурикемии и высоких ее концентрациях уратснижающую терапию начинать все-таки нужно.
В качестве первого шага во всех руководствах предлагается диетотерапия. И только в случае, если она в течение 2-3 месяцев не обеспечивает хотя бы тенденции к нормализации уровня мочевой кислоты, рассматривается вопрос о медикаментозном достижении ее целевых значений.
? В клинической практике нередки ошибки, которые допускают как сами пациенты, прочитав о подагре в Интернете, так и врачи, мало знакомые с этой патологией. В частности, это касается вопросов о том, когда следует начинать уратснижающую терапию, какими препаратами проводить лечение и каковы целевые уровни мочевой кислоты в сыворотке крови. Не могли бы уточнить данные моменты для наших читателей?
– Наиболее распространенной ошибкой является начало приема уратснижающих препаратов во время обострения. Это приводит к тому, что приступ затягивается или приобретает рецидивирующий характер. Данный феномен наблюдается у 30-40% больных, поэтому общим правилом является начало назначения уратснижающей терапии не ранее чем через 3-4 недели после завершения последнего приступа артрита. Более того, в европейских и американских рекомендациях 2016 года в первые 6 месяцев лечения любым уратснижающим препаратом рекомендуется проводить профилактику подагрических артритов медикаментозно при помощи НПВП в средних дозах или колхицина в дозе 0,5-1 мг/сут. Такая тактика продемонстрировала эффективность в предупреждении обострения суставного синдрома, провоцируемого началом гипоурикемической терапии.
Какие препараты использовать для проведения уратснижающей терапии? В большинстве случаев с этой целью применяется аллопуринол, известный препарат, который хорошо переносится и дает возможность достичь целевых уровней мочевой кислоты. При наличии противопоказаний или ограничений (аллергические реакции, желудочно-кишечная непереносимость, значительное снижение скорости клубочковой фильтрации) рекомендуется фебуксостат или его комбинация с урикозурическими средствами, например с бензбромароном. Пошагово повышая дозу, с помощью данного подхода можно достичь целевого уровня мочевой кислоты, который для лиц без поражения почек и тофусов составляет <360 мкмоль/л, а для пациентов с тяжелой подагрической артропатией, тофусами или патологией почек – <300 мкмоль/л. Таким образом, существует четкий коридор значений, обеспечивающих оптимальный клинический результат.
Важно ориентировать пациента, что применение данных медикаментозных средств должно быть пожизненным. Вместе с тем нежелательно длительное уменьшение уровня мочевой кислоты <240 мкмоль/л. Имеются данные нескольких исследований, в которых показано, что при столь низких концентрациях мочевой кислоты повышается риск развития нейродегенеративных заболеваний, таких как болезнь Альцгеймера, болезнь Паркинсона и боковой амиотрофический склероз. Это логично, поскольку мочевая кислота играет важную роль в ряде метаболических процессов, обеспечивающих нормальное функционирование нервной системы.
Еще раз подчеркну: уровень мочевой кислоты имеет стратегическое значение в ведении больных с подагрой, и врачу необходимо донести это до сознания пациента. В первые 3 месяца от начала гипоурикемической терапии больной должен каждые 3-4 недели проверять данный показатель, затем гипоурикемические препараты титруются до тех пор, пока не будет достигнут целевой коридор. В дальнейшем определять концентрацию мочевой кислоты (а при необходимости – корригировать гипоурикемическую терапию) следует раз в 3 месяца.
? Какое лечение применяется при артериальной гипертензии на фоне подагры?
– Вторичная подагрическая артериальная гипертензия опосредована нарушениями со стороны почек. Если имеют место связанные с гиперурикемией поражения почек в виде интерстициального нефрита или мочекаменной болезни, то для лечения гипертензии используются те же препараты, что и при гипертонической болезни. При этом следует избегать назначения диуретиков, а предпочтительными будут медикаменты, которые способны дополнительно снижать уровень мочевой кислоты в крови, то есть лосартан и антагонисты кальция.
? Каков алгоритм диагностики подагрической нефропатии (подагрической почки)?
– Первый этап диагностики – общий анализ мочи. У значительной части больных с подагрой, особенно у лиц с подагрической нефропатией, в мочевом осадке определяются ураты, из которых чаще всего состоят почечные конкременты. Следующий этап – проведение всем пациентам с гиперурикемией ультразвукового исследования почек для выявления мочекаменной болезни.
Несколько сложнее диагностируется интерстициальный нефрит, ассоциированный с гиперурикемией. В качестве первого шага диагностического поиска также выполняют общий анализ мочи (типичные изменения – снижение удельного веса, подтвержденное с помощью пробы Зимницкого, и эритроцитурия). На более поздних стадиях интерстициального нефрита снижается скорость клубочковой фильтрации, которую определяют расчетным методом.
Оценка суточной экскреции мочевой кислоты с мочой не имеет ценности в диагностике подагрической нефропатии. В большей степени она используется с целью определения типа нарушений, спровоцировавших гиперурикемию (измененная экскреция или гиперпродукция), что влияет на выбор медикаментозной терапии (назначаются препараты, ускоряющие экскрецию, или ингибиторы синтеза мочевой кислоты соответственно).
? Как должна осуществляться нефропротекция при подагре?
– Рациональный подход к нефропротекции предусматривает удержание уровня мочевой кислоты в оптимальном коридоре значений с помощью диеты или ее комбинации с медикаментозной поддержкой. Других методов в настоящее время не существует.
? Какие средства являются оптимальными для быстрого купирования приступа острого подагрического артрита?
– Чем дольше длится приступ подагрического артрита, тем более вероятны морфологические и функциональные изменения со стороны пораженного сустава. В обновленных рекомендациях EULAR, как и в предыдущих версиях документа, сообщается, что приступ подагрического артрита должен быть купирован как можно быстрее, а лечение следует начинать в первые часы его развития и продолжать до полного исчезновения симптомов.
С этой целью чаще всего используются нестероидные противовоспалительные препараты (НПВП) в терапевтической дозе. К числу наиболее эффективных относится индометацин, однако при его применении отмечена высокая частота побочных эффектов со стороны желудочно-кишечного тракта (ЖКТ) и нервной системы. Также высокую результативность демонстрируют диклофенак, нимесулид и эторикоксиб. Не имеет принципиального значения, каков будет путь их введения: пероральный или парентеральный. Ключевым аспектом признано соблюдение адекватного режима дозирования (прием полной терапевтической дозировки в случае перорального использования). Например, для взрослого человека доза диклофенака должна составлять не менее 150-200 мг/сут.
Если имеются противопоказания к приему НПВП или же они продемонстрировали недостаточный эффект, альтернативой может служить колхицин, который в рекомендациях EULAR занимает первую позицию. Лечение колхицином должно быть начато в пределах первых 12 часов от момента развития приступа подагрического артрита с применением сначала 1 мг, а затем каждый час по 0,5 мг до полного купирования приступа. Общая доза не должна превышать 4-5 мг в связи с риском развития побочных эффектов со стороны ЖКТ. В Украине колхицин не зарегистрирован, поэтому нашим врачам нужно ориентироваться на НПВП или глюкокортикоиды. Разумной и эффективной альтернативой может служить введение глюкокортикоидов пролонгированного действия в пораженный сустав. Как правило, к этому прибегают в отсутствие должного эффекта на фоне применения НПВП в течение нескольких дней.
За рубежом применяются ингибиторы интерлейкина‑1, играющего ключевую роль в патогенезе воспалительной артропатии, в частности канакинумаб. Однако стоимость этой группы препаратов высока, поэтому они вряд ли могут рассматриваться в качестве альтернативы в отечественных реалиях.
Быстрый и выраженный противовоспалительный эффект обеспечивает внутривенное введение пеглотиказы, но в Украине она пока что может использоваться только теоретически и в исключительных случаях.
? Местная терапия и физиотерапия при подагре. Насколько они необходимы и если да, то какие методы следует использовать?
– Физиотерапия при подагре не показана, поскольку эффект при данном заболевании должен быть достигнут быстро, а это возможно сделать только посредством медикаментозной терапии. В подавляющем большинстве случаев лекарственного арсенала достаточно, чтобы купировать приступ подагрического артрита (в т. ч. тяжелый, затяжной, рецидивирующий). Более того, физиотерапевтические процедуры при подагре, как и при любых активных воспалительных процессах, не только не рекомендуются, а даже противопоказаны в силу возможной интенсификации процесса.
В качестве местной терапии может использоваться локальное охлаждение. К этому методу нередко прибегают сами пациенты, стоя босиком на холодном полу, делая холодные обертывания или прикладывая лед. Это наиболее приемлемые способы местного воздействия в рамках терапии подагрического артрита.
? Перечислите, пожалуйста, особенности течения подагры и, соответственно, ее терапии у пациентов пожилого возраста.
– Принципиальных особенностей нет. Нужно учитывать, что с возрастом скорость клубочковой фильтрации снижается и увеличивается частота хронических нефропатий разного генеза (диабетической, гипертензивной и др.). У лиц пожилого возраста нередко встречается атеросклероз и его осложнения в виде инфарктов миокарда и инсультов. Пациентам, перенесшим атеротромботические события, не рекомендуется назначать НПВП, исключение составляет только напроксен. Применение глюкокортикоидов, особенно длительное и не внутрисуставно, может быть лимитировано наличием сахарного диабета. У больных со сниженной скоростью клубочковой фильтрации не рекомендуется применять колхицин и НПВП в средних или высоких дозах, поскольку эти препараты усугубляют почечную дисфункцию. То же самое относится к аллопуринолу: его дозы (и это указано в инструкции по медицинскому применению) должны быть ниже у лиц со сниженной клубочковой фильтрацией.
Таким образом, если говорить об уратснижающей терапии, то у лиц пожилого возраста приходится прибегать к использованию фебуксостата, который не требует коррекции дозы при почечной дисфункции.
? Если пациент с подагрой приходит к семейному врачу / терапевту, на какие важные моменты следует обратить внимание?
– Если это пациент с гиперурикемией без поражения органов-мишеней, то направлять его к ревматологу не обязательно. Задача семейного врача заключается в том, чтобы:
- убедить больного в целесообразности соблюдения гипоурикемической диеты и обеспечить его соответствующими информационными материалами;
- определить, есть ли угроза развития у данного пациента поражений суставов, почек или сердечно-сосудистой системы, ассоциированных с гиперурикемией.
Если у пациента наблюдаются ожирение, сахарный диабет, артериальная гипертензия, поражение почек или суставов, то, скорее всего, целесообразным будет назначение уратснижающей терапии. При отсутствии нарушений со стороны органов-мишеней можно ограничиться рекомендацией диетических мер. Пациента с подагрической артропатией следует направить к ревматологу с целью определения стратегии лечения с учетом факторов риска и особенностей функционирования разных органов и систем. В дальнейшем такой больной может находиться под наблюдением семейного врача.
Подготовила Эльвира Сабадаш
Медична газета «Здоров’я України 21 сторіччя» № 6 (403), березень 2017 р.


