20 квітня, 2017
Хроническая суставная боль при остеоартрозе/остеоартрите: как помочь больному?
Заболевания костно-мышечной системы по распространенности в мировой популяции занимают 4-е место. При этом ревматологическая патология является одной из ведущих причин первичной инвалидности. На боли в суставах, существенно понижающие качество жизни, чаще всего жалуются пациенты на приеме у семейного врача. Своевременная диагностика и корректное лечение суставного синдрома (СС) позволяют максимально сохранить функцию суставов и социальную адаптацию пациентов.
Согласно данным статистики, у каждого 5-го пациента, обратившегося за медицинской помощью к врачу общей практики, имеет место СС той или иной степени выраженности. Своевременная и правильная интерпретация заболевания, назначение адекватного, в т. ч. патогенетического, лечения во многом определяют дальнейший прогноз и течение болезни, качество жизни пациента и сохранение трудоспособности (Триполка С. А., Благовещенская А. В., 2011).
В дифференциальной диагностике СС важную роль играют:
- пол, возраст, профессия, образ жизни пациента;
- суточная динамика болевого синдрома;
- предшествующие состояния (травма, инфекция, характер питания, прием лекарств, наличие глазных заболеваний).
При осмотре пациента и сборе анамнеза необходимо выяснить:
- характер начала заболевания – острое, подострое, хроническое, приступообразное (подагра), рецидивирующее, прогрессирующее;
- характер болей – воспалительный или механический;
- распространенность (моноартрит/полиартрит), локализацию (крупные/мелкие) и симметричность поражения суставов;
- наличие внесуставных проявлений.
В поисках правильного диагноза
Если причиной обращения пациента к врачу общей практики – семейной медицины является не травма, тогда СС связан, скорее всего, с остеоартрозом (ОА) – наиболее частым заболеванием суставов, клинические симптомы которого наблюдаются более чем у 10-20% населения земного шара. Ввиду высокого риска развития ограничений функции опорно-двигательного аппарата, которые приводят к нарушению трудоспособности и снижению качества жизни больного, важно выявлять ОА на ранних стадиях заболевания (Чичасова Н. В., 2014).
Болевой синдром – наиболее выраженный симптом при ОА. Именно сустав является при этом основным органом-мишенью, поэтому суставная боль в наибольшей степени определяет клинику заболевания.
Типы боли при ОА:
- Механические – возникают под влиянием дневной физической нагрузки и стихают в период ночного отдыха, что связано со снижением амортизационных способностей хряща и костных подхрящевых структур. Это самый частый тип болей при ОА.
- Непрерывные тупые ночные (чаще в первой половине ночи) – связаны с венозным стазом в субхондральной спонгиозной части кости и повышением внутрикостного давления.
- Стартовые – носят кратковременный характер (15-20 мин), возникают после периодов покоя и проходят в процессе двигательной активности. Обусловлены трением суставных поверхностей, на которых оседает детрит. При первых движениях в суставе детрит выталкивается в завороты суставной сумки.
- Блокада сустава – развивается вследствие ущемления «суставной мыши», т. е. костного или хрящевого фрагмента между суставными поверхностями. При этом типе боли невозможны даже минимальные движения в суставе.
- Постоянные – обусловлены рефлекторным спазмом близлежащих мышц, а также развитием реактивного синовита.
Если пациент испытывает хроническую суставную боль, которая позволяет заподозрить ОА, следует обратить внимание на другие признаки ОА:
- физикально определяемые крепитация, локальная болезненность, деформация суставов за счет разрастаний (узелки Гебердена и Бушара), припухлость, атрофия окружающих мышц;
- повышенные значения скорости оседания эритроцитов (СОЭ) при нормальных значениях общего анализа крови;
- лейкоцитоз в синовиальной жидкости в пределах 2000 в 1 мм3 за счет мононуклеаров.
Рентгенологические признаки:
- сужение суставной щели;
- остеосклероз;
- остеофитоз;
- кисты в костной ткани.
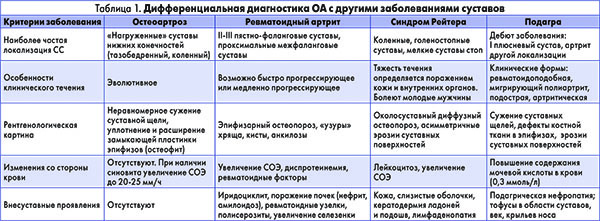
Как отличить ОА от других заболеваний, сопровождающихся СС?
Чаще всего врачу приходится проводить дифференциальную диагностику между ОА, ревматоидным и реактивным артритом, подагрой (табл. 1.).
Правильно установить окончательный диагноз ОА позволяют диагностические критерии, приведенные в таблице 2.
Как диагностику, так и лечение ОА осуществляет врач-терапевт или семейный врач. Для лечения ОА применяют немедикаментозные методы и лекарственные препараты.
Немедикаментозные методы лечения ОА
В 2013 г. Европейская противоревматическая лига (European League Against Rheumatism – EULAR) опубликовала обширные рекомендации по нефармакологическому лечению ОА тазобедренных и коленных суставов. Документ рекомендует составлять для каждого пациента индивидуальный план терапии (уровень доказательств 1b), который должен включать следующее:
- информационные и обучающие материалы относительно контроля течения болезни;
- индивидуальную программу физических упражнений;
- сведения о поддержании физической активности и темпе выполнения нагрузок;
- мероприятия по снижению массы тела при избыточном весе и ожирении;
- рекомендации, направленные на минимизацию влияния негативных механических факторов (к примеру, ношение соответствующей обуви);
- советы по использованию вспомогательных устройств и соответствующих технологий для облегчения процесса ходьбы.
Ожирение существенно увеличивает нагрузку на суставы нижних конечностей, по значимости этот фактор даже превосходит наследственность. Снижение веса на 5 кг уменьшает риск возникновения симптомов ОА почти на 50%.
Групповые и индивидуальные занятия лечебной физкультурой (ЛФК) должны стать обязательной частью лечения больных ОА. Основные задачи ЛФК при ОА – предупреждение и коррекция функциональных нарушений; снижение болевого синдрома путем приспособления суставов к дозированной нагрузке; борьба с гипотрофией и атрофией мышц; повышение общего тонуса и трудоспособности. Лечебная гимнастика должна включать статические и динамические упражнения. Многие авторы считают, что следует рекомендовать пациентам смешанные программы. Для пациентов с ОА большое значение имеет ношение удобной обуви. Этот пункт в 2013 г. был единогласно одобрен рабочей группой EULAR (уровень доказательств Ib) (Вакуленко О. Ю. и соавт., 2016).
Терапия симптоматическая или модифицирующая?
Что касается медикаментозного лечения ОА, то препараты, использующиеся с этой целью, подразделяют на симптоматические средства быстрого действия (нестероидные противовоспалительные препараты – НПВП; опиоидные аналгетики, кортикостероиды и др.) и модифицирующие средства замедленного действия (глюкозамин, диацериин, хондроитин, гиалуроновая кислота, неомыляемые соединения авокадо и сои). Эффект последних проявляется более медленно, однако при этом он сохраняется по окончании их применения. Данные фармакологические агенты обладают хондромодифицирующим действием, предупреждая деградацию суставного хряща. Традиционно используемые НПВП оказывают симптоматическое действие: уменьшают болевой синдром и проявления воспаления в суставах. Основным недостатком препаратов этого класса является наличие выраженных побочных реакций, особенно в отношении желудочно-кишечного тракта (ЖКТ) и сердечно-сосудистой системы. Кроме того, некоторые НПВП отрицательно влияют на метаболизм суставного хряща. В большинстве случаев пациенты с ОА – лица пожилого возраста с множественной коморбидностью, поэтому применение НПВП у них допускается короткими (максимально безопасными) курсами для купирования острой боли.
Симптом-модицифицирующие препараты замедленного действия (symptomatic slow acting drugs for osteoarthritis – SYSADOA) потенциально способны положительно влиять на обменные процессы в хряще и замедлять прогрессирование болезни. Их действие на болевой синдром и функцию суставов сопоставимо с таковым НПВП (хотя и развивается значительно медленнее), но при этом безопасность при длительном применении несравнимо выше. Глюкозамин (ГА), образующийся в организме в виде глюкозамина 6-фосфата, является фундаментальным строительным блоком, необходимым для биосинтеза гликолипидов, гликопротеинов, гликозоаминогликанов, гиалуроната и протеогликанов. Хондроитинсульфат (ХС) – класс гликозаминогликанов, необходимый для формирования протеогликанов суставного хряща. ГА стимулирует биосинтез компонентов структурной матрицы сустава. ХС, абсорбируется ли он неповрежденным или в виде компонентов, обеспечивает дополнительный субстрат для формирования здоровой суставной матрицы, так как является компонентом протеогликанов. Как ГА, так и ХС способны повышать синтез протеогликанов и коллагена, уменьшать активность лейкоцитарной эластазы, коллагеназы и аггрекеназы, подавлять стимулированный интерлейкином‑1 синтез простагландинов фибробластами. В то же время имеются принципиальные различия между ГА и ХС в действии на субхондральную кость и синовиальную оболочку. Поэтому сочетанное применение ХС и ГА в комбинированных препаратах позволяет реализовать весь спектр механизмов их действия (Чичасова Н. В., 2014).
В 2014 г. были опубликованы рекомендации Европейского общества по клиническим и экономическим аспектам остеопороза и остеоартрита (Тhe European Society for Clinical and Economic Aspects of Osteoporosis and Osteoarthritis – ESCEO), которые содержат простой пошаговый алгоритм лечения ОА.
1-й шаг
- Препараты первой линии, которые необходимо назначить сразу после установления диагноза ОА, – парацетамол и SYSADOA (ГА и ХС).
- ГА и ХС – единственные препараты в группе SYSADOA, рекомендуемые для длительной терапии ОА.
- Наружные НПВП – могут быть назначены дополнительно для более результативной аналгезии с учетом их кратковременного симптоматического эффекта.
- Немедикаментозное лечение – обучение пациентов, снижение массы тела у пациентов с избыточным весом, создание соответствующей программы упражнений и др.
2-й шаг
- Назначение пероральных НПВП – не назначаются длительными, но могут применяться повторными курсами.
- Возможно введение кристаллических пролонгированных глюкокортикоидов и препаратов гиалуроновой кислоты.
При неэффективности лечения на первых двух шагах пациента следует направить к специалисту узкого профиля.
3-й шаг
Больным с далеко зашедшим ОА и выраженным болевым синдромом показаны слабые пероральные опиоиды или антидепрессанты, которые могут быть эффективны у лиц, не ответивших на предыдущую терапию.
4-й шаг
- Хирургическое лечение (эндопротезирование).
- Использование классических опиоидов как альтернативы для больных, которым противопоказано хирургическое вмешательство.
Для врачей-терапевтов и семейных врачей наиболее важны первые шаги, потому что грамотное лечение на этом этапе способно повлиять на течение ОА, замедлить разрушение хряща и отсрочить хирургическое вмешательство путем оптимальной комбинации методов физиотерапии, ЛФК и медикаментозной терапии с применением SYSADOA. Проведено большое количество исследований, где изучалась эффективность ГА и ХС в лечении ОА различной локализации. Результаты этих испытаний были обобщены в обзорах и метаанализах B. F. Leeb и соавт. (2000), T.E. McAlindon и соавт. (2000), F. Richi и соавт. (2003), T. E. Towheed и соавт. (2005). По данным L. Lippielo и соавт. (1999), совместное применение ХС и ГА в эксперименте увеличивало продукцию глюкозаминогликанов хондроцитами на 96,6% по сравнению с 32% при монотерапии.
Комбинированным препаратом с хондропротекторной активностью является Терафлекс®, представляющий собой комбинацию двух солей – XC (400 мг) и ГА гидрохлорида (500 мг) в одной капсуле. В 2003 г. R. J. Tallarida доказал, что более выраженным, по сравнению с другими комбинациями SYSADOA и НПВП, синергизмом обезболивающих эффектов обладает комбинация ГА сульфата и ибупрофена; то есть дополнительное назначение ГА сульфата позволяет достичь хорошего клинического результата при использовании меньшей дозы ибупрофена. Это послужило основанием для создания препарата Терафлекс Адванс®, в котором объединены ибупрофен, ГА сульфат и ХС. Этот препарат быстро снижает болевой синдром и длительное время поддерживает модифицирующий эффект. Доза ибупрофена в препарате в 2 раза меньше средней и в 4 раза меньше максимальной, которые используются в терапевтической практике. Терафлекс Адванс® содержит: ХС 200 мг, ГА сульфата 250 мг и ибупрофена 100 мг.
Таким образом, ОА остается серьезной медико-социальной проблемой в связи с высоким риском утраты функции пораженных суставов и инвалидизации пациента. Лечение ОА проводят немедикаментозными методами, симптоматическими препаратами быстрого действия и SYSADOA. ГА и ХС способны модифицировать обменные процессы в хряще и замедлять прогрессирование ОА, а их действие на болевой синдром и функцию суставов развивается хотя и более медленно, но сопоставимо с таковым НПВП.
Препарат Терафлекс® оказывает на больных ОА достоверное симптом-модифицирующее действие, проявляющееся в уменьшении боли, скованности и улучшении двигательной активности. Последовательный прием Терафлекса Адванс с переходом на Терафлекс® позволяет добиться более быстрого обезболивающего эффекта и тем самым улучшить комплайенс пациентов. Применение Терафлекса позволяет уменьшить потребность в НПВП, а длительное (2-3 года) проведение повторных курсов лечения этим препаратом позволяет добиться долгосрочного симптом-модифицирующего эффекта. Терафлекс® безопасен, хорошо переносится и может быть рекомендован пациентам с ОА и коморбидными состояниями.
Подготовила Мария Маковецкая
Медична газета «Здоров’я України 21 сторіччя» № 6 (403), березень 2017 р.