7 лютого, 2017
Надлишкова маса тіла та ожиріння: стан проблеми, супутні захворювання, профілактичні заходи

Сьогодні у світі дедалі більшого значення набуває проблема стрімкого збільшення кількості населення, яке має надлишкову масу тіла (надлМТ) та ожиріння (ОЖ). Згідно з даними Всесвітньої організації охорони здоров’я (ВООЗ) кількість осіб, які страждають на ОЖ, за останні тридцять років збільшилася удвічі (WHO, 2015) [1].
Лідерами за поширеністю надлМТ та ОЖ є США, країни Західної Європи, Канада. Тільки за офіційною статистикою, у США кількість хворих з ОЖ збільшується на 50% кожні десять років, і на сьогодні надлМТ або ОЖ мають більше половини населення, а за деякими даними, – до 62% жінок і 71% чоловіків. У країнах Європейського Союзу близько 130 млн осіб страждають на ОЖ і ще 400 млн мають надлМТ. ОЖ або надлМТ реєструють у 60% англійців і 50% німців. У країнах Східної Європи частка повних людей сягає 38%. У Китаї та Японії, де ОЖ серед населення впродовж усієї історії практично не траплялось, за останні десятиріччя зареєстровано збільшення на 24% осіб із надлМТ [2].
Поширення ОЖ не обмежується розвиненими країнами – ця епідемія уражає і країни, які розвиваються або перебувають на етапі соціальних перебудов (WGO, 2009; Report of the Rome Conference of the United Nations, 2014). І це зрозуміло, адже будь-які зміни соціально-економічного статусу населення призводять до зміни характеру харчування, адаптаційних реакцій, емоційного стресу [3, 4].
Як відомо, емоційний стрес сприяє не тільки мобілізації резервів організму для подолання наслідків екстремальних впливів, а й чинить руйнівний вплив на організм людини [5]. Це призводить до розвитку великої кількості психосоматичних порушень, які спричиняють виникнення ОЖ.
Таким чином, проблема підтримки маси тіла (МТ) на оптимальному рівні, а отже, і профілактики розвитку ОЖ – актуальна для всіх верств населення України, незалежно від соціальної та професійної приналежності, статі, віку та місця проживання.
Як відомо, ОЖ – хронічне захворювання обміну речовин, яке проявляється комплексом прогресуючих метаболічних змін, надлишковим накопиченням жирової тканини, що призводить до тяжких ускладнень. Ожирінню передує стан, який визначають як надлМТ. На відміну від ОЖ, вже розвинутого патологічного стану, надлМТ вважають своєрідною формою адаптації до факторів зовнішнього та внутрішнього середовища організму. Це дозонологічна форма ОЖ, яка свідчить про дезадаптацію організму. Її перехід в нозологію (ОЖ) залежить від співвідношення ступеня прояву комплексу факторів ризику та внутрішніх механізмів захисту [6, 7].
Встановлено, що ОЖ належить до групи мультифакторних захворювань [8]. На цей час усі фактори ризику ОЖ об’єднують у декілька груп, які можуть впливати як cукупно, так і окремо. Одним із них є генетична схильність, яка визначає масу тіла на 25-40% [9]. До генетично зумовлених етіопатогенетичних факторів ризику ОЖ зараховують швидкість основного обміну (ОО), чутливість до інсуліну, особливості регуляції апетиту, рівень ліполізу жирової тканини тощо. [10].
У 1990-х роках з’явився міф про те, що в розвитку ОЖ у миші винен ген FTO (fat mass and obesity – associated gene – «ген, асоційований із ОЖ»). Він дістав назву Товстун (Fatso). Нещодавно генетики дійшли висновку, що іноді у людей цей ген мутує, подвоюючись. Ті, хто мають два Товстуни, важать у середньому на 3 кг більше порівняно з тими, у кого такий ген один. За словами вчених, подвоєна версія зустрічається у кожної шостої дорослої людини.
Однак обґрунтувати розвиток ОЖ наявністю тільки спадкової схильності не завжди є правомірним: за останні 20 років не відбулося суттєвих змін у генокоді людини, а захворюваність на ОЖ зросла на 30% [11].
Відтак сьогодні вважається, що для розвитку ОЖ необхідне поєднання генетично детермінованих факторів із зовнішніми (провокуючими) факторами, які доволі часто безпосередньо пов’язані з поведінкою людини. Саме виявленню і корекції останніх (насамперед в осіб із генетичною схильністю до ОЖ) має сприяти запровадження профілактичних програм.
До провокуючих ОЖ негенетичних факторів зовнішнього середовища насамперед належить аліментарний фактор, який виражається в порушенні режиму (коли вживають їжу рідко, але багато) і структури харчування (зловживання вуглеводами та жирами) [12]. Наявність вищеперелічених порушень як етіологічного фактора ОЖ зазначають у 60-90% випадків діагностики цього стану [13, 14]. У свою чергу, слід пам’ятати, що порушення харчування і патологічні зміни рівня фізичної активності серед мешканців різних країн спостерігаються у більш ніж половини населення [15], проте далеко не в усіх розвивається ОЖ. Тому цілком обґрунтовано припустити, що існують додаткові фактори, що здатні викликати розвиток ОЖ у генетично схильних людей, для яких характерні порушення харчування і патологічні зміни рівня фізичної активності. Необхідність їх уточнення для кожної категорії населення є одним із важливих завдань у дослідженні проблеми ОЖ на сучасному етапі розвитку медицини.
Особливість проблеми зумовлена тим, що ОЖ пов’язане з тяжкими інвалідизуючими патологіями.
Так, упродовж багатьох років у більшості наукових повідомлень, присвячених проблемі ОЖ, було акцентовано увагу на наявності чіткого зв’язку між надлМТ і ризиком розвитку кардіальної патології. Однак у 2006 р. в опублікованому А. Rоmеrо-Corral і співавт. [16] огляді результатів метааналізу низки когортних досліджень наявність такого зв’язку не тільки піддали сумніву, а й була висловлена думка, що серед осіб з надлМТ і помірним ОЖ реєструють більш низьку загальну смертність і смертність від серцево-судинних захворювань порівняно з особами, які мають нормальну масу тіла (нМТ). Цей феномен назвали «парадоксом ОЖ» [17]. У подальшому було запропоновано декілька його пояснень. Одне з найімовірніших таке: у більшості досліджень, у ході яких було підтверджено «парадокс ОЖ», як маркер ризику застосовували такий критерій наявності надлМТ і ОЖ, як індекс маси тіла (ІМТ) [18].
ІМТ є значущим індикатором ризику захворювань під час проведення епідеміологічних досліджень. Разом з тим його застосування на індивідуальному рівні для оцінки жировідкладення має певні недоліки: вважається, що параметр ІМТ у діагностиці ОЖ має низьку діагностичну чутливість та не характеризує ступінь і топографічні особливості відкладання саме жирової тканини.
Це підтверджується і результатами власних досліджень (Н.О. Кравчун, К.В. Місюра, 2016), у ході яких було встановлено, що 44% дорослого міського населення з нормальним значенням ІМТ має збільшений відсоток жирової маси (% ЖМ) в організмі. Цю підгрупу становлять здебільшого жінки (72%) та особи віком до 45 років (97%). Серед осіб із надлМТ близько 74% можуть мати збільшення % ЖМ на понад 30% (стан, який уже можна характеризувати як ОЖ). Ця когорта переважно представлена особами молодого віку (56%) та жінками (64%).
Крім того, існує, так би мовити, й інший бік медалі: у 9% дорослого міського населення з нМТ, згідно із значенням ІМТ, реєструють недостатність % ЖМ. Переважну більшість цієї когорти (86%) становлять жінки віком до 45 років.
Серед осіб із надлМТ недостатність % ЖМ може бути зареєстрована у 2% обстежених віком понад 45 років. До того ж у чоловіків вона зустрічається у 6 разів частіше, ніж у жінок.
За результатами наукових досліджень, проведених в останні роки, % ЖМ, топографічні особливості відкладання жирової тканини й інші показники складу тіла більшою мірою, ніж ІМТ, пов’язані з параметрами, які характеризують метаболічні особливості організму та його можливість адаптуватися (пристосовуватися) до змін умов життя. При різних захворюваннях склад тіла змінюється. Тому саме аналіз складу тіла, а не ІМТ, дає змогу визначити необхідність проведення лікувальних і профілактичних заходів.
На сьогодні у світі для індивідуальної характеристики ступеня жировідкладення використовують методи оцінки компонентного складу тіла [19], які класифікують:
1) за принципами побудови (антропометричні, фізичні, біофізичні);
2) за умовами застосування (польові, амбулаторні, клінічні та ті, що обслуговують фундаментальні дослідження);
3) за вимірюваними показниками (денситометрія, волюмінометрія, гідрометрія тощо).
На сьогодні найбільш інформативним методом дослідження ступеня та топографії жировідкладення вважається метод комп’ютерної томографії. Проте він дуже вартісний, крім того, пов’язаний із радіаційним навантаженням, тобто непридатний для скринінгу великих груп осіб.
Відтак на сьогодні найбільш поширеним методом визначення складу тіла людини є біоімпедансний аналіз (БІА).
Перші застосування БІА пов’язують із роботами французького анестезіолога (А. Thomasset, 1962), виконаними на початку 1960-х років. За простотою виконання досліджень, комфортністю і доступністю БІА можна порівняти з кардіографічним дослідженням, за інформативністю – з рентгенівською денситометрією, комп’ютерною томографією та морфологічними дослідженнями.
На сьогодні метод БІА за частотою застосування перевищив усі відомі методики оцінки складу тіла. Метод набув широкого поширення у світі наприкінці 1970-х років з початком серійного випуску біоімпедансного обладнання для визначення складу тіла, а також широко застосовувався в ході масштабних епідеміологічних досліджень ВООЗ стану здоров’я населення Бразилії (the Pelotas Birth Cohort Study), Великої Британії (CHASE), країн Європейського регіону, Євросоюзу (MONICA, NUGENOB), Китаю (KSCDC), США (Framingham Heart Study, NHANES), Південної Кореї (KNHANES), Японії (the Hisayama Study) та інших країн світу. Починаючи з 1969 р. регулярно проводяться міжнародні конференції з БІА.
БІА – це сучасний високоточний апаратний метод визначення складу тіла людини, заснований на вимірюванні електричного опору різних тканин людського тіла з огляду на різний уміст у них рідини та електролітів.
Субстратом активного опору є біологічні рідини (поза- і внутрішньоклітинна), що мають іонний механізм провідності. Субстратом реактивного опору є клітинні мембрани. Для оцінки загальної рідини організму (ЗРО) і безжирової маси (БЖМ) тіла використовують значення активного опору на частоті 50 кГц. За величиною реактивної складової імпедансу обчислюють значення ОО та активної клітинної маси (АКМ).
Для розрахунку параметрів складу тіла використовують формули з коефіцієнтами, значення яких визначають і уточнюють шляхом зіставлення результатів БІА з даними оцінки параметрів складу тіла за допомогою еталонних методів.
Вихідні протоколи програми сучасних БІА містять оцінки таких параметрів складу тіла:
1) МТ;
2) ІМТ;
3) ЖМ;
4)% ЖМ;
5) БЖМ тіла (МТ за винятком жирової тканини, яка в нормі становить близько 2/3 усієї МТ);
6) АКМ (маса всіх клітин, у яких відбуваються метаболічні процеси);
7) відсотковий вміст АКМ у БЖМ (% АКМ).
На першому етапі під час БІА складу тіла оцінюють кількість рідини в біооб’єкті – визначають загальну рідину організму (ЗРО). Далі розраховують значення БЖМ тіла. Встановлено, що значення ЗРО і БЖМ тісно пов’язані. Численні дослідження [20] продемонстрували, що гідратація БЖМ, тобто частка рідини в БЖМ, підтримується в організмі людини практично постійною. З огляду на це значення БЖМ можна обчислити за допомогою величини ЗРО за формулою:
де гідратація БЖМ ≈ 0,737±0,036.
Далі за допомогою значення МТ и БЖМ знаходять ЖМ:
Насамкінець, припускаючи сталість середньої гідратації клітин в організмі, можна пов’язати величину клітинної рідини з клітинною МТ співвідношенням:
де гідратація клітинної маси ≈ 0,7 [20].
Аналіз динамічних спостережень за вищезазначеними параметрами, які були отримані під час БІА, дає змогу оцінити призначення терапії, виявити помилки пацієнта в дотриманні рекомендацій і скорегувати лікування.
У Центрі корекції ваги ДУ «Інститут проблем ендокринної патології ім. В.Я. Данилевського НАМН України» (Інститут проблем ендокринної патології) у 2015-2016 рр. виконували дослідження особливостей складу тіла пацієнтів із надлМТ.
Було обстежено 419 пацієнтів, середній вік яких становив 45,083±14,43 року. У досліджувану когорту учасників відбирали із загальної кількості пацієнтів, які звернулися по допомогу щодо зниження ваги. До дослідження залучалися пацієнти тільки з екзогенно-конституційним ОЖ, без тяжкої супутньої патології, які не отримували медикаментозну терапію на момент обстеження.
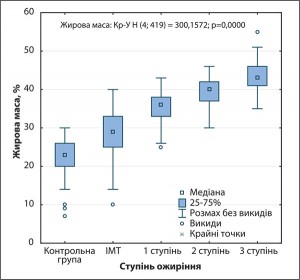
Аналіз результатів, отриманих під час здійснення БІА, дав можливість відстежити ЖМ та % ЖМ, характерні для населення м. Харкова з різним ІМТ. Встановлено, що тоді, коли особи з нМТ мають ЖМ на рівні 14,35±3,57 кг, пацієнти з надлМТ, ОЖ 1, 2 і 3 ступеня – 22,76±4,68; 31,69±4,00; 40,67±5,65 та 54,95±12,34 кг відповідно. Таким чином, в осіб із нМТ ЖМ є меншою, ніж в осіб із надлМТ, ОЖ 1, 2 і 3 ступеня – в 1,6, у 2,2, у 2,8 та у 3,8 раза відповідно (p<0,001). У мешканців м. Харкова із нМТ % ЖМ спостерігався на рівні 22,70±4,89%, в осіб з надлМТ – 28,692±5,84%, з ОЖ 1, 2 і 3 ступеня – 35,10±4,0; 39,01±3,73 і 43,34±3,87% відповідно (рис. 1).
У населення м. Харкова з надлМТ різного ступеня відзначено абсолютне збільшення БЖМ порівняно з контрольною групою – 48,78±10,27 кг, із надлМТ і ОЖ 1, 2 і 3 ступеня – близько 57,02±9,07; 58,96±8,74; 63,59±7,82 і 71,04±10,37 кг відповідно (р<0,01).
Водночас було встановлено, що індекс БЖМ/ЖМ (відношення БЖМ до ЖМ) тіла зі збільшенням ступеня надлишку МТ зменшується в кілька разів (чоловіки – з 4,61±1,59 для контрольної групи до 1,49±0,21 для групи з ОЖ 3 ступеня; жінки – з 3,04±0,55 для контрольної групи до 1,27±0,17 для групи з ОЖ 3 ступеня).
Основну частину БЖМ становить АКМ. Згідно з отриманими даними близько 80% АКМ – це маса м’язів. У процесі зниження ваги саме АКМ бере на себе функцію «спалювання» жиру.
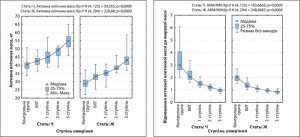
Під час обстеження мешканців м. Харкова встановлено, що АКМ з наростанням МТ також статистично значуще збільшується. При ОЖ 1, 2 і 3 ступеня спостерігалося збільшення АКМ до 38,14±5,68; 41,38±5,0 і 46,12±6,37 кг відповідно проти 31,93±5,95 і 36,84±5,46 в осіб із нМТ та надлМТ (р<0,01; р<0,01) (рис. 2).
Проте, як відомо, не так абсолютне значення АКМ, як значення відношення АКМ до ЖМ важливе для характеристики метаболічних особливостей.
У мешканців м. Харкова, що брали участь у дослідженні, спостерігалася виражена тенденція до зменшення цього співвідношення у міру прогресування надлМТ (рис. 4). В осіб із надлМТ, ОЖ 1, 2 і 3 ступеня цей показник становив 1,6; 1,2; 1,0 та 0,8 відповідно проти 2,2 у групі контролю (р<0,01; р<0,01; р<0,01; р<0,01).
Таким чином, можна зробити висновок про зниження метаболічної активності організму людини при ОЖ, що зумовлює, крім іншого, почуття постійного голоду, незважаючи на велику кількість енергетичних запасів в організмі [21].
Крім абсолютного зростання маси жирової тканини, важливе значення мають і топографічні особливості накопичення жирової тканини. Відповідно до топографічних особливостей розподілу жирової тканини виділяють абдомінальне ОЖ (абОЖ) (з переважним накопиченням в організмі вісцеральної жирової тканини); гіноїдне (з переважним накопиченням підшкірно-жирової тканини у глютеофеморальній ділянці) і проміжні типи ОЖ [22].
Наявність саме абдомінального типу ОЖ частіше, ніж інші типи ОЖ, поєднується з такими станами, як артеріальна гіпертензія, цукровий діабет 2 типу, дисліпідемія, тромбогеморагічна готовність, які зумовлюють ранній розвиток серцево-судинної патології, а в більшості випадків – і смертність від неї [23-26]. Це було підтверджено в низці досліджень, у тому числі Iowa Women’s Healthy Study [27], в ході обстеження датської та шведської когорт осіб обох статей середнього та похилого віку [28-30], в Європейському проспективному дослідженні раку та харчування (EPIC) [31] тощо.
У літературних джерелах є повідомлення, що абОЖ корелює з ризиком серцево-судинних захворювань і цукрового діабету навіть у жінок із нМТ [32].
Усе вищезазначене стало ще одним поясненням «парадокса ОЖ»: можливо, до досліджень, результати яких є аргументом наявності цього феномена, залучали здебільшого пацієнтів, які мали не виражене абОЖ, а ОЖ нижньої частини тіла [33, 34], що асоціюється із більш сприятливим серцево-судинним профілем, навіть порівняно з особами з нМТ [35-40]. Тому сьогодні дедалі частіше говорять про те, що для запобігання хронічним захворюванням і передчасній смерті серед населення необхідно здійснювати профілактику не ОЖ узагалі, а саме абдомінального його типу, в тому числі серед населення без наявності ОЖ (із нМТ або надлМТ) [41] із використанням критерію ОТ/ОС, що дає змогу точніше оцінити ступінь ризику розвитку серцево-судинної патології, а не показник ОТ, який більш часто використовують у сучасній клінічній практиці [42-46].
У світі було проведено декілька національних досліджень дорослого населення з метою уточнення поширеності абОЖ, у ході яких вимірювали ОТ та/або ОС (Греція, Велика Британія, Ізраїль тощо) [47]. Однак слід зауважити, що в жодному з них не застосовували прийняті на міжнародному рівні порогові точки ІМТ, тому у цьому випадку порівняти дані залежно від наявності нМТ, надМТ і ОЖ неможливо. Крім того, під час досліджень не брали до уваги вік обстежених, що істотно знижує їх інформативність.
Крім медичного проблема ОЖ має ще й важливий економічний аспект: у розвинутих країнах прямі витрати на його лікування становлять близько 10% бюджетів, що виділяють на систему охорони здоров’я. Утім, витрати, пов’язані з лікуванням супутніх ОЖ-патологій, є набагато більшими і врахувати всі їх складові вкрай складно [48].
Доведено, що зниження економічних втрат, пов’язаних із лікуванням ОЖ та його ускладнень, можливе тільки у разі запровадження адекватних профілактичних програм, для розробки яких необхідна точна інформація про поширеність патології в конкретному регіоні та групах населення [11]. У світі на національному рівні проведено низку моніторингів щодо поширеності надлМТ і ОЖ серед дорослого населення – у Великій Британії, Австрії, Бельгії, Німеччині, Франції, Іспанії, Італії, Нідерландах, Швеції, Данії, Фінляндії, Ізраїлі, Греції, Словенії, Латвії, Литві, Естонії, Албанії, Грузії, на Кіпрі тощо. Результати цих досліджень були проаналізовані на Європейській міністерській конференції ВООЗ із боротьби з ОЖ (м. Стамбул, 2006 р.) [49]. У прийнятій за підсумками конференції резолюції зазначається, що показники поширеності надлМТ і ОЖ між країнами Європейського регіону та між соціально-економічними групами всередині цих країн істотно різняться. Можливо, це пов’язано із впливом довкілля та соціально-культурних детермінантів на особливості харчування та фізичну активність населення.
У зв’язку з цим упродовж 2014-2016 рр. в Інституті проблем ендокринної патології проведено дослідження основних медико-соціальних аспектів розвитку надлМТ серед 3370 мешканців м. Харкова віком від 21 до 76 років.
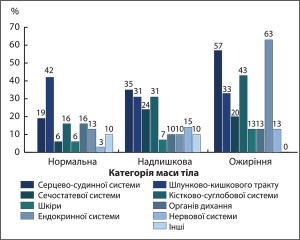
Першим аспектом дослідження було визначення характеру хронічної неінфекційної патології. Було встановлено, що патологія серцево-судинної системи серед учасників дослідження посідала одне із провідних місць – в осіб із надлМТ – перше, із нМТ та ОЖ – друге місце (рис. 3).
Незважаючи на те що у хворих на ОЖ серцево-судинні порушення займали друге місце після ендокринних захворювань, патологію цієї системи у них реєстрували у 1,6 раза частіше, ніж в осіб із надлМТ (57 проти 35%) (р<0,01), і у 3 рази частіше (57 проти 19%) (р<0,01) порівняно з особами із нМТ.
Щодо іншої хронічної патології, то при ОЖ найчастіше траплялися порушення з боку ендокринної (63%), серцево-судинної систем (57%) та опорно-рухового апарату (43%). В осіб із нМТ найчастіше реєстрували патологію шлунково-кишкового тракту (42%) і серцево-судинної системи (19%), а порушення з боку опорно-рухового апарату залишалися на тому самому рівні, що й органів дихання (16%). Щодо осіб із надлМТ, то вони найчастіше хворіли на серцево-судинні захворювання (35%), патологію шлунково-кишкового тракту (31%) та опорно-рухового апарату (31%).
Звертає на себе увагу той факт, що патологію нервової системи у хворих на ОЖ реєстрували практично на тому самому рівні, як і в осіб із надлМТ (13 і 14% відповідно), тобто у 4,3 раза частіше, ніж в осіб із нМТ (13 проти 3%) (р<0,01).
Під час аналізу отриманих результатів також оцінювали наявність зв’язку між МТ обстежених і частотою виникнення серед них хронічної неінфекційної патології різних систем (табл. 1). Було встановлено наявність статистично значущого зв’язку між МТ і захворюваннями ендокринної, серцево-судинної, кістково-суглобової та нервової систем (p<0,05).
Останнє узгоджується із загальноприйнятими поглядами на патогенетичний зв’язок між надлишковим відкладенням жирової тканини та ендокринними, серцево-судинними порушеннями, розвитком патології кістково-м’язового апарату, нервової системи.
Разом із тим у цьому дослідженні статистично значущого зв’язку між збільшенням МТ і частотою виникнення захворювань сечостатевої системи, шлунково-кишкового тракту та органів дихання виявлено не було.
Другим аспектом дослідження стало визначення існування можливого зв’язку між МТ міських мешканців і МТ їхніх батьків у такому ж віці. Було виявлено наявність зв’язку між МТ учасників дослідження і МТ їхніх матерів в аналогічному віці. Щодо наявності зв’язку із МТ батька статистично значущих результатів зареєстровано не було.
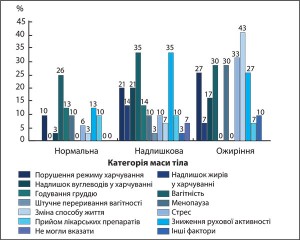
У ході дослідження також було проаналізовано основні причини, які сприяли набору ваги (рис. 4). Більшість із тих, хто залучався до анкетування, провокуючим фактором розвитку ОЖ зазначили зміну способу життя (45%), стрес (33%), вагітність і менопаузу (30% і 30% відповідно). Це при тому, що для осіб із надлМТ зміна способу життя – тільки п’ятий за значущістю провокуючий фактор розвитку надлишкової ваги (7%; р<0,001 порівняно з особами із ОЖ). Учасники цієї групи найчастіше пов’язують надлишкове накопичення жирової тканини з вагітністю (35%) і зниженням рухової активності (35%). При вагітності, годуванні груддю та зниженні рухової активності збільшення МТ спостерігається навіть в осіб із нМТ.
У ході дослідження також вивчали наявність і ступінь зв’язку МТ з основними провокуючими факторами збільшення ваги, що їх учасники зазначили під час заповнення анкети (табл. 2). Було встановлено залежність МТ і зміни способу життя, стресу, порушення режиму харчування, зниження рухової активності, менопаузи, надмірного вмісту вуглеводів у їжі. Тим часом не було встановлено зв’язку з вагітністю, штучним її перериванням, грудним вигодовуванням, прийомом лікарських засобів і надлишком жирів у харчуванні.
Відтак під час розроблення профілактичних програм у регіоні особливу увагу слід звертати на осіб, які різко змінили свій спосіб життя або професійну діяльність, перебувають у стані стресу і робота яких не пов’язана з достатньою руховою активністю.
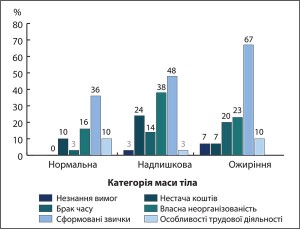
У зв’язку із тим, що одним із важливих факторів, який здатний спровокувати розвиток ОЖ у мешканців м. Харкова, як було зазначено вище, є наявність розладів харчування кількісного та якісного характеру, було докладно вивчено причини, які стоять на заваді правильному харчуванню учасників дослідження (рис. 5). Такою основною причиною більшість осіб із різною МТ зазначили сформовані звички.
Однак якщо сформовані звички заважали дотримуватися вимог раціонального харчування 67% осіб з ОЖ, то серед учасників із надлМТ і нМТ цю причину зазначають уже на 19% (р<0,05) і 31% (р<0,05) менше. На брак коштів для забезпечення правильного харчування найчастіше скаржилися хворі із надлМТ (24%) та з ОЖ – 7% (р<0,01). Останнє певною мірою свідчить про другорядність економічних причин щодо розвитку ОЖ.
У ході дослідження було виявлено статистично значущий зв’язок між МТ і двома причинами, через які досліджувані неправильно харчуються, – сформованими звичками та особливостями трудової діяльності.
Для розробки заходів, спрямованих на поліпшення харчування населення, необхідне уточнення низки причин, які є пріоритетними під час вибору того чи іншого продукту харчування для кожного контингенту населення. Відомо, що вони визначаються сукупністю впливу певних внутрішніх і зовнішніх факторів. І якщо перша група чинників зумовлена звичками, сформованими під впливом традицій харчування (в родині, на території проживання тощо), то друга група залежить від матеріального забезпечення людини, можливості вибирати необхідні продукти і страви, клімато-географічних умов, від яких значною мірою залежить організація харчування.
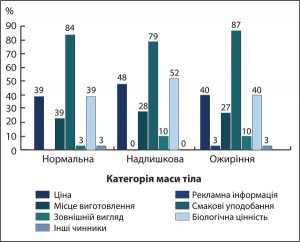
Виявлено, що більшість населення м. Харкова незалежно від МТ придбаває продукти, керуючись трьома основними чинниками (внутрішніми і зовнішніми), серед яких: смакові уподобання, біологічна цінність харчів та їх ціна (рис. 6).
Не було встановлено статистично значущих відмінностей у пріоритетах у виборі продуктів харчування в осіб із різною МТ.
Було констатовано, що такий фактор, як рекламна інформація, практично не впливає на вибір продуктів харчування учасниками із надлМТ і нМТ. Серед осіб з ОЖ цей факт також є одним із найменш впливових.
Купуючи харчі, особи з ОЖ статистично значуще (р<0,05) в 1,8 раза частіше (53 проти 29%) не звертають уваги на інформацію про харчову цінність продукту, яку вказано на етикетках, порівняно з особами з нМТ (рис. 7). Крім того, майже у половині випадків вони не розуміють змісту інформації щодо складу продукту, який наведено на упаковках.
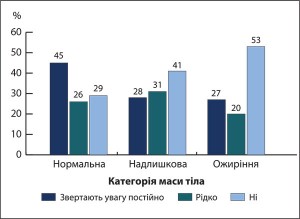 Рис. 7. Факт зацікавленості в отриманні інформації про харчову
Рис. 7. Факт зацікавленості в отриманні інформації про харчовуцінність продукту, вказану на етикетках, в учасників дослідження
м. Харкова
Отримані результати ще раз підтверджують необхідність комплексного підходу на державному рівні до вирішення проблеми ОЖ. Тільки комплексний міжсекторальний підхід сприятиме ефективній діяльності із запобігання негативним тенденціям у розвитку патологічних станів, пов’язаних із нездоровим харчуванням, зменшенню поширеності аліментарно зумовленої патології серед населення, збереженню та зміцненню здоров’я суспільства.
На сьогодні головним завданням первинної ланки охорони здоров’я має стати проведення ефективних освітніх заходів для якнайбільшого поширення серед населення навичок культури здорового харчування. Крім того, необхідно пропагувати серед населення сучасні науково обґрунтовані дієтологічні рекомендації, що відповідають принципам раціонального харчування і сприяють зниженню ризику виникнення аліментарно зумовленої хронічної неінфекційної допомоги.
Сьогодні у багатьох країнах світу триває активна робота зі створення ефективної і водночас економної системи надання допомоги населенню із надлМТ різного ступеня. Доведено, що підвищення ефективності лікування ОЖ і пов’язаних із ним патологій можливе тільки за своєчасного їх виявлення і за умови динамічного спостереження за такими пацієнтами. Утім, у нашій країні пацієнти з ОЖ, як правило, отримують медичну допомогу лише на етапі діагностики коморбідної патології, що можна пояснити відсутністю єдиного підходу до їх діагностики та чітких схем лікування, розроблених саме для населення України з урахуванням його ментальності, а також економічних особливостей сучасного етапу розвитку держави.
В Інституті проблем ендокринної патології проведено дослідження щодо оцінки стану надання допомоги населенню із надлМТ різного ступеня на прикладі м. Харкова та відпрацювання шляхів її оптимізації.
На підставі отриманих результатів можна стверджувати, що:
1) існує невідповідність між істинною частотою ОЖ (30%) у Південно-східному регіоні України, зокрема у м. Харкові, і показниками офіційної статистичної звітності (1,5%);
2) серед усіх відвідувачів поліклінічних установ близько 33% осіб віком старше 18 років мають ОЖ різного ступеня, 40% – надлМТ;
3) у 85% обстежених віком до 45 років і старше діагностують абОЖ різного ступеня, у 56% – виразне;
4) близько 2/3 пацієнтів з ОЖ не поінформовані про факт перебування на диспансерному обліку в сімейного лікаря або ендокринолога з приводу патології;
5) у переважній кількості державних поліклінічних установ відсутнє сертифіковане обладнання для визначення параметрів складу тіла, насамперед маси жирової тканини;
6) у переважній кількості державних поліклінічних закладів не діють Центри корекції ваги або відділення чи кабінети, які мають надавати спеціалізовану допомогу пацієнтам з аліментарно зумовленими патологіями, не функціонують школи навчання для цієї категорії хворих; амбулаторні пацієнти не отримують індивідуально розроблені дієтичні та психологічні рекомендації;
7) у 65% обстежених поліклінічних закладів пацієнтам з ОЖ надають консультативно-лікувальну допомогу ендокринологи; у 19% – терапевти; у 4% закладів узагалі не розроблено алгоритму надання медичної допомоги відвідувачам із надлМТ;
8) у більшості первинної медичної документації (амбулаторних картах) відсутня інформація про основні антропометричні параметри пацієнтів;
9) у 90% пацієнтів, які різними способами намагаються зменшити свою МТ (самостійно або з допомогою спеціалістів приватних клінік), у 73% навіть за умови отримання позитивних результатів після припинення лікування реєструють збільшення МТ.
Таким чином, у нашій країні існує нагальна необхідність в інтенсифікації профілактичних заходів щодо осіб із надлМТ різного ступеня, оптимізації надання медичної допомоги особам не тільки з ОЖ, а й із надлМТ.
Світовий досвід свідчить, що для надання лікувально-профілактичної допомоги особам із надлМТ, ОЖ 1 і 2 ступеня найбільш ефективним вважається запровадження амбулаторно-поліклінічної системи з Центром корекції ваги чи кабінетом/відділенням медичної профілактики. У таких підрозділах пацієнтам мають надавати медичну допомогу з використанням методу індивідуального або групового профілактичного консультування, здійснювати за ними динамічне спостереження.
В Україні на сьогодні не створено кадрово-методичного підґрунтя для функціонування зазначених центрів. Тому в Інституті проблем ендокринної патології, спираючись на світовий досвід, було розроблено основні підходи до надання медичної допомоги особам із надлМТ – за наявності в поліклінічному закладі Центру корекції ваги.
Переваги Центру корекції ваги:
– наявність приміщення, обладнаного спеціальними для осіб із надлМТ меблями та медичним обладнанням;
– можливість отримати консультацію з питань здорового харчування не тільки індивідуально, а й під час проведення групових занять.
Завдання реєстратури поліклінічного закладу:
– організувати обстеження пацієнтів, які з будь-якої причини звертаються за медичною допомогою, в долікарському кабінеті;
– інформувати пацієнтів, які звертаються до поліклінічної установи зі скаргами на надлМТ, про наявність у поліклініці Центру здоров’я з корекції аліментарно зумовлених факторів ризику неінфекційних захворювань (Центру корекції ваги) і запропонувати їм перелік діагностично-лікувальних послуг, які цей Центр надає.
Завдання долікарського кабінету:
– у кожного пацієнта, який з будь-якої причини звертається за медичною допомогою до поліклінічного закладу, виконувати антропометричні дослідження, а саме: вимірювати зріст, МТ, окружність талії (ОТ) та окружність стегон (ОС); розраховувати ІМТ та співвідношення ОТ/ОС;
– на цьому етапі за можливості бажано визначати ЖМ пацієнта і відповідно % ЖМ до всієї МТ.
У разі відсутності в поліклінічному закладі необхідних апаратів можна використовувати методику, розроблену в Інституті проблем ендокринної патології під час аналізу складу тіла дорослого населення м. Харкова.
Згідно з цією методикою % ЖМ обчислюють за такими формулами.
Для чоловіків:
(стандартна похибка – 3,5623%),
де А – значення ІМТ (кг/м2).
Для жінок:
(стандартна похибка – 2,8446%),
де А – значення ІМТ (кг/м2);
В – значення ОС (см).
Або
(стандартна похибка – 3,0056%),
де М – значення МТ (кг);
В – значення ОС (см);
Д – показник зросту (см).
Отримані результати обов’язково слід реєструвати в амбулаторній карті пацієнта.
Досвід засвідчує, що доцільно вкладати до амбулаторної карти сигнальне повідомлення для лікаря, якого пацієнт планує відвідати, у разі якщо у нього: 1) ІМТ – на рівні 25,0 (кг/м2) і вище; 2) пацієнт – чоловік, у якого ОТ>93 см чи/або ОТ/ОС>1,00 чи/або % ЖМ>20%; 3) пацієнт – жінка, у якої ОТ>79 см чи/або ОТ/ОС>0,84 чи/або % ЖМ>30%.
Сигнальне повідомлення складають на розсуд колективу поліклінічного закладу. Під час апробації різних підходів щодо ролі долікарського кабінету на базі Інституту проблем ендокринної патології було застосовано таку форму: «Інформація для лікаря! Антропометричні параметри пацієнта свідчать про надмірну вагу. Є ризик розвитку ускладнень. Пацієнт потребує консультування в центрі корекції ваги (каб. № __)».
У консультативній поліклініці Інституту проблем ендокринної патології було апробовано декілька підходів щодо направлення пацієнтів із надлМТ до Центру корекції ваги, у тому числі оцінювали ефективність направлення пацієнтів безпосередньо медичним персоналом долікарського кабінету. Проте показник звертання до Центру корекції ваги при цьому виявився на 74% нижчим, ніж під час направлення до центру лікарем поліклініки. Після додаткового вивчення цього питання було виявлено, що причина полягає у більшому ступені довіри обстеженого населення до порад лікарів, ніж до середнього медперсоналу. І цю особливість міського населення України слід ураховувати.
Роль лікаря загальної практики, терапевта, сімейного лікаря
Завдання первинного прийому:
Уточнення показань для проведення корекції надлМТ.
Вибір тактики її проведення.
Для уточнення показань щодо проведення корекції надлМТ необхідно:
А) оцінити % ЖМ;
Б) охарактеризувати тип відкладання жирової тканини;
В) уточнити інтенсивність і тривалість наростання МТ;
Г) виявити родинний анамнез, у тому числі щодо цукрового діабету, серцево-судинних та онкологічних захворювань;
Д) з’ясувати наявність і характер супутніх патологічних станів, у тому числі гормонально зумовлених;
Є) виявити протипоказання до лікування надлМТ на цей час.
Оцінка % ЖМ пацієнта
Визначення % ЖМ виконують згідно з рекомендаціями ВООЗ (2010 р.) (табл. 3).
У разі виявлення у пацієнта високого і дуже високого рівня % ЖМ призначають додаткові обстеження, серед яких, зокрема:
– вимірювання АТ;
– електрокардіографія;
– експрес-аналіз рівня глюкози капілярної крові;
– визначення рівня холестерину та його фракцій у сироватці крові;
– визначення рівня гама-глютамілтрансферази;
– консультація кардіолога;
– консультація ендокринолога;
– консультація фахівців Центру корекції ваги.
Характеристика типу відкладення жирової тканини
Лікар орієнтується на результати вимірювання ОТ, ОС, розрахунок індексу ОТ/ОС у долікарському кабінеті.
По-перше, якщо у пацієнта-чоловіка ОТ>93 см чи/або ОТ/ОС>1,00, а у жінки >79 см чи/або ОТ/ОС>0,84, незалежно від рівня ІМТ чи % ЖМ у повному обсязі слід призначити обстеження, зазначені вище.
Уточнення інтенсивності і тривалості наростання МТ
Якщо пацієнт скаржиться на збільшення МТ на 5 кг і більше протягом останніх 6 місяців (незалежно від рівня ІМТ) та на неефективність вжитих перед цим заходів щодо її зниження, його необхідно консультувати у Центрі корекції ваги і направити на консультацію до ендокринолога.
Оцінка родинного анамнезу
У разі виявлення в родинному анамнезі наявності ОЖ, цукрового діабету, серцево-судинних та онкологічних захворювань пацієнтові необхідна консультація ендокринолога та фахівців Центру корекції ваги – навіть при рівні% ЖМ і ОТ, що відповідають помірному ризику.
Оцінка наявності та характеру супутніх патологічних станів
За наявності у пацієнта хронічної серцево-судинної патології, цукрового діабету або порушеної толерантності до глюкози, дисліпідемії його обов’язково направляють на консультацію до Центру корекції ваги – навіть при рівні % ЖМ і ОТ, що відповідають нормальним значенням або помірному ризику.
За наявності у пацієнта жовчнокам’яної хвороби, деформуючого остеоартрозу, хронічної венозної недостатності його обов’язково направляють на консультацію до фахівців Центру корекції ваги, навіть якщо рівні % ЖМ і ОТ відповідають помірному ризику.
Згідно із результатами дослідження провокуючих факторів надлМТ серед міського населення особам із нМТ також можна запропонувати консультацію фахівців Центру корекції ваги у разі якщо:
– пацієнт – жінка після вагітності та закінчення грудного вигодовування; штучного переривання вагітності;
– інший фахівець рекомендував пацієнтові прийом транквілізаторів, трициклічних антидепресантів, гестагенів, кортикостероїдів;
– пацієнт повідомляє про наявність стресових ситуацій;
– у відвідувача поліклінічного закладу планується чи відбулися зміни місця роботи та способу життя, у тому числі вихід на пенсію.
Виявлення протипоказань до лікування надлМТ на сьогодні
Тимчасові протипоказання:
– вагітність;
– лактація;
– некомпенсовані психічні захворювання;
– некомпенсовані соматичні захворювання;
– загострення жовчнокам’яної хвороби;
– загострення хронічного панкреатиту.
Таких хворих направляють до відповідних фахівців, а також на консультацію до Центру корекції ваги, обов’язково зазначивши в амбулаторній карті діагноз та наявність протипоказань.
Завдання лікаря-ендокринолога поліклінічного закладу
1. Визначення гормонально зумовлених причин надлМТ.
2. Вибір тактики лікування, її коригування в динаміці.
Обстеження хворого із надлМТ різного ступеня лікарем-ендокринологом має передбачати визначення рівня:
– інсуліну натщесерце;
– кортизолу сечі;
– глікозильованого гемоглобіну;
– глюкози на тлі стандартного глюкозотолерантного тесту (0-120 хв);
– лютеїнізуючого, фолікулостимулюючого гормона, пролактину, естрадіолу, тестостерону, тиреотропного гормона, вільного тироксину (за показаннями).
За показаннями також рекомендовано проведення рентгенографії черепа, магнітно-резонансної томографії.
У разі діагностування хронічної ендокринної патології тактика лікування має відповідати загальноприйнятим стандартам.
Незалежно від наявності чи відсутності хронічної ендокринної патології пацієнта із надлМТ обов’язково консультують фахівці Центру корекції ваги!
Роль Центру корекції ваги поліклінічного закладу – профілактичне консультування (групове або індивідуальне) пацієнтів, яке має включати:
– інформування;
– формування мотивації, активного ставлення до корекції надлМТ;
– навчання навичкам самоконтролю харчової поведінки та вмінню складати раціони добового харчування;
– консультування психологом, дієтологом (за необхідності);
– динамічне спостереження за ефективністю та безпечністю лікування.
Перший етап надання допомоги – оцінка моделі профілактичної поведінки (оцінка готовності хворого до терапії).
Мета – з’ясувати (за допомогою методу анкетування):
– причини, що спонукали звернутися до Центру корекції ваги;
– факти спроби зниження ваги в минулому, їх характер та результат;
– розуміння пацієнтом причин виникнення надлишку ваги різного ступеня та його ускладнень;
– чи згоден пацієнт на тривале лікування з обов’язковою відмовою назавжди від усталених звичок і способу життя;
– готовність родини й оточуючих підтримувати пацієнта у повсякденному житті.
Світовий досвід засвідчує, що прогнозований успіх у зниженні надлМТ частіше спостерігається у пацієнтів з активним ставленням до свого здоров’я і які мають бажання до оздоровлення, але відчувають потребу в медичній допомозі (модель усвідомленої потреби в медичній допомозі).
У ході дослідження, проведеного в Інституті проблем ендокринної патології, було охарактеризовано деякі аспекти профілактичної поведінки міського населення України на прикладі м. Харкова. Так, було виявлено, що:
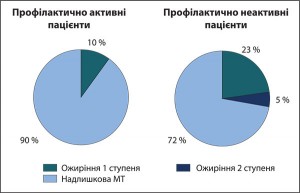
– самостійно за медичною допомогою з приводу надлМТ звертаються лише 8% усіх, хто цього потребує;
– населення із надлМТ в 2,6 раза частіше звертається за медичною допомогою, ніж особи, які мають ОЖ (рис. 8);
– профілактична активність щодо нормалізації МТ у жінок у 12 разів вища порівняно з чоловіками;
– найменша профілактична активність спостерігається серед таких соціальних груп міського населення, як пенсіонери, робітники та приватні підприємці;
– менш ніж 50% пацієнтів згодні на лікування понад півроку, решта хотіли б скинути зайву вагу за 2-3 місяці без постійного дотримання рекомендацій стосовно змін способу життя;
– понад 84% осіб із надлМТ різного ступеня не мають навичок самоконтролю харчової поведінки і не вміють правильно складати раціон добового харчування.
Таким чином, на сьогодні одними з основних завдань поліклінічних закладів, насамперед такого їх підрозділу, як Центр корекції ваги, мають стати: покращення інформованості населення України щодо принципів здорового харчування; формування у нього мотивації, активного ставлення до корекції надлМТ; навчання навичкам самоконтролю харчової поведінки – що і як слід виконувати на наступних етапах надання допомоги в центрах корекції ваги.
Профілактичне консультування щодо вищезазначених аспектів можна проводити як в індивідуальній, так і в груповій формах.
Із пацієнтами з хронічною ендокринною патологією, гострими захворюваннями або хронічною патологією у стадії загострення/декомпенсації заняття слід проводити тільки в індивідуальній формі.
За наявності у пацієнтів порушення когнітивних функцій профілактичне консультування також рекомендовано проводити і для членів сім’ї.
Другий етап надання допомоги: 1) консультування пацієнтів щодо принципів раціонального харчування, 2) розробка індивідуальних дієтичних і медикаментозних рекомендацій (якщо можливо, за участю лікаря-дієтолога), типу рухового режиму та програми фізичного навантаження (разом із медперсоналом кабінету лікувальної фізкультури); 3) за необхідності – організація надання пацієнту допомоги психотерапевтом.
Третій етап надання допомоги. На підставі досвіду Інституту проблем ендокринної патології раціональним є контроль у динаміці ефективності лікування у терміни 3, 5, 6, 9 і 12 міс від його початку.
Необхідні обстеження:
– загальні аналізи крові та сечі;
– уміст у сироватці крові натще: 1) цукру; 2) креатиніну та сечовини; 3) сечової кислоти; 4) білків та ліпідів різних фракцій;
– БІА;
– електрокардіографія (обов’язково на кожному з етапів у осіб віком старше 45 років; у молодших пацієнтів – за показаннями);
– УЗД органів черевної порожнини – 1 раз на півроку;
– консультація невролога, кардіолога, ендокринолога (за необхідності).
Терміни дослідження 3-6 міс, як правило, припадають на етап «вагового плато». Досвід свідчить про те, що саме на цьому етапі пацієнтові вкрай необхідне професійне консультування, у тому числі надання психологічної допомоги.
Щоразу під час кожного етапу консультування пацієнта в Центрі корекції ваги йому видають копію Карти пацієнта Центру корекції з індивідуально розробленими дієтичними рекомендаціями, планом фізичних навантажень та за необхідності – з медикаментозним лікуванням.
Обсяг допомоги особам із нМТ, які звернулися для консультації до Центру корекції ваги, включає профілактичне консультування щодо основних принципів раціонального харчування та профілактики аліментарно зумовленої патології.
Обсяг допомоги, який має отримати хворий у разі наявності протипоказань до лікування на базі Центру корекції ваги, включає індивідуально розроблені дієтичні рекомендації, спрямовані на стабілізацію МТ. У процесі динамічного спостереження в індивідуальному порядку вирішують питання про можливість і необхідність подальшого лікування.
Матеріально-технічне і методичне оснащення кабінету Центру корекції ваги:
1) Тонометр, глюкометр, ваги, ростомір, сантиметрова смужка, БІА (за наявності).
2) Наочні матеріали, у тому числі для розповсюдження серед відвідувачів занять.
3) Реєстраційно-облікові форми та журнал обліку відвідувачів.
4) План занять.
Ефективним можна вважати надання амбулаторної допомоги населенню з надлМТ, якщо спостерігається:
– зменшення МТ пацієнтів на 5-15% та її стабілізація підтримувальним лікуванням (консультуванням);
– закріплення мотивації у пацієнта, що контроль надлМТ – це не курс лікування, а новий спосіб життя, повсякденна здорова харчова поведінка.
Упродовж останніх років проблема надлМТ набуває дедалі більшого значення. У цій ситуації очевидна необхідність розробки ефективної стратегії профілактики та лікування ОЖ і попереднього його стану – надлМТ з урахуванням сучасних поглядів на розвиток і прогресування цієї патології.
Застосування багаторічного світового досвіду у вирішенні проблеми ОЖ у сучасних українських реаліях сприятиме поліпшенню якості та підвищенню ефективності надання медичної допомоги населенню з надлМТ.
Література
1. WHO, 2015. URL: http://www.who.int/mediacentre/factsheets/fs311/en/.
2. Горман К. Пять скрытых опасностей ожирения [Текст] / К. Горман // В мире науки. – 2012. – № 10. – С. 82-83.
3. Гуліч М.П. Раціональне харчування та здоровий спосіб життя – основні чинники збереження здоров’я населення [Текст] / М. П. Гуліч // Пробл. старения и долголетия. – 2011. – № 2. – С. 128-132.
4. Методичні рекомендації з приводу консультування пацієнтів щодо основних засад здорового харчування (згідно з наказом МОЗ України № 16 від 14.01.2013 р.) // Междунар. эндокринол. журн. – 2013. – № 5 (53). – С. 138-147.
5. Селье Г. Очерки об адаптационном синдроме [Текст] / Г. Селье. – М.: Медгиз, 1960. – 56 с.
6. Дедов И.И. Проблема ожирения: от синдрома к заболеванию [Текст] / И.И. Дедов // Ожирение и метаболизм. – 2006. – № 1. – С. 2-4.
7. Аметов А.С. Ожирение – эпидемия 21 века [Текст] / А.С. Аметов // Терапевт. арх. – 2002. – № 10. – С. 5-7.
8. Турченко Н.М. Ожирение: современный взгляд на проблему [Текст] / Н.М. Турченко, С.Ю. Турченко // Проблемы здоровья и экологии. – 2014. – № 4 (42). – С. 39-45.
9. Дедов И.И. Ожирение: этиология, патогенез, клинические аспекты [Текст] / И.И. Дедов, Г.А. Мельниченко. – М.: Мед. информ. агентство, 2006. – 456 с.
10. Потемкин В.В. Роль наследственных факторов в развитии ожирения у женщин (клинико-генеалогический анализ) [Текст] / В.В. Потемкин, С.Ю. Троицкая, Е.А. Федотова // Рос. мед. журн. – 2004. – № 4. – С. 8-9.
11. Лобыкина Е.Н. Организация профилактики и лечения ожирения и избыточной массы тела взрослого населения крупного промышленного центра [Текст]: дис. … д-ра мед. наук: 14.00.33 / Е.Н. Лобыкина. – Новокузнецк, 2009. – 331 с.
12. WHO. Obesity: Рreventing and managing the Global Epidemic [Електронний ресурс]: Report of a WHO Consultation on Obesity. – Geneva, 3-5 june 1997. – Режим доступу: http: // www. who. int / nutrition / puplications / obesity – executive – summory / pdf.
12. Collins P. Drug treatment of obesity: from past failures to future successes? [Text] / P. Collins, G. Williams // Br. J. Clin. Pharmacol. – 2001. – Vol. 51. – P. 13-25.
13. Bray G. Dietary fat intake does affect obesity! [Text] / G. Bray, B. Popkin // Am. J. Clin. Nutr. – 1998. – Vol. 68. – № 6. – P. 1157-1173.
14. Philipson T. The world-wide growth in obesity: an economic research agenda [Text] / T. Philipson // Health Economics. – 2001. – Vol. 10. – P. l‑7.
15. Romero-Corral А. Association of bodyweight with total mortality and with cardiovascular events in coronary artery disease: a systematic review of cohort studies [Text] / Rоmеrо-Corral А., Victor M. Montori, Virend K. Somers, et al. // The Lancet. – 2006. – Vol. 368. – P. 666-678.
16. Hainer V. Obesity Paradox Does Exist [Text] / V. Hainer, I. Aldhoon-Hainerova // Diabetes Сare. – 2013. – Vol. 36, Suppl. 2. – P. 276-281.
17. The obesity paradox in chronic disease: facts and numbers [Text] / М. Lainscak, S. von Haehling, W. Doehner, S.D. Anker // J. Cachexia Sarcopenia Muscle. – 2012. – Vol. 3. – Р. 1-4.
18. Мартиросов Э.Г. Технологии и методы определения состава тела человека [Текст] / Э.Г. Мартиросов, Д.В. Николаев, С.Г. Руднев. – М.: Наука, 2006. – 256 c.
19. Биоимпедансный анализ состава тела человека [Текст] / Д.В. Николаев, А.В. Смирнов, И.Г. Бобринская [и др.]. – М.: Наука, 2009. – 392 c.
20. Трушкина И.В. Оценка структуры тела у пациентов с различной степенью избытка веса [Текст] / И.В. Трушкина, Г.П. Филиппов, И.В. Леонтьева // Сибирский мед. журн. – 2010. – Т. 25. – № 3-1. – С. 38-44.
21. Ковалева О.Н. Особенности антигипертензивной терапии у пациентов с ожирением [Електронний ресурс] / О.Н. Ковалева, С.А. Шаповалова,
22. И.В. Шоп // Артериальная гипертензия. – 2008. – № 1 (1). – Режим доступу: www. mif-ua. com / archive / article / 4117.
23. Влияние типа ожирения у женщин на уровни глюкозы и инсулина в крови в динамике перорального теста на толерантность к глюкозе [Текст] / Б.Б. Пинхасов, В.Г. Селятицкая, Ю.П. Шорин [и др.] // Фундаментальные исследования. – 2011. – № 9. – С. 279-282.
24. General and abdominal adiposity and riskof death in Europe [Text] / T. Pischon, H. Boeing, K. Hoffmann [et al.] // N. Engl J. Med. – 2008. – Vol. 359. – P. 2105-2120.
25. Close correlation of intra-abdominal fat accumulation to hypertension in obese women [Text] / H. Kanai, V. Matsuzawa, K. Kotani [et al.] // Hypertension. – 1990. – Vol. 16. – P. 484-490.
26. The Heart and Lung in Obesity [Text] / J.K. Alexander [et al.] // Armonk N.J.: Futura Publishing Compane. – 1998. – Р. 213-238.
27. Central obesity and coronary heart disease in men [Text] / R.P. Donahue, R.D. Abbot, E. Bloom [et al.] // Lancet. – 1987. – Vol. 1. – P. 821-824.
28. Associations of general population obesity with multiple health outcomes in older women: the Iowa Women’s Healthy Study [Text] / A.R. Folson, L.H. Кushi, K.E. Anderson [et al.] // Arch. Intern. Med. – 2000. –
Vol. 160. – P. 2117-2128.
29. Bogaard J. Waist circumference and body composition in relation to all-cause mortality in middleaged men and women [Text] / J. Bogaard, T.I. Fredriksen // Int. J. Obes. (Lond). – 2005. – Vol. 29. – P. 718-784.
30. A prospective study of adiposity and all-cause mortality: the Malmo Dret and Cancer Study [Text] / P.H. Lahmann, L. Lissner, B. Gullberg [et al.] // Obes. Res. – 2002. – Vol. 10. – P. 316-369.
31. Влияние типа ожирения у женщин на уровни глюкозы и инсулина в крови в динамике перорального теста на толерантность к глюкозе [Текст] / Б.Б. Пинхасов, В.Г. Селятицкая, Ю.П. Шорин [и др.] // Фундаментальные исследования. – 2011. – № 9. – С. 279-282.
32. Berg A.H. Adipose tissue, inflammation, and cardiovascular disease [Text] / A.H. Berg, P.E. Scherer // Circ. Res. – 2005. – Vol. 96. – P. 939-949.
33. Association of bodyweight with total mortality and with cardiovascular events in coronary artery disease: a systematic review of cohort studies [Text] / A. Romero-Corral, V.M. Montori, V.K. Somers [et al.] // Lancet. – 2006. – Vol. 368. – Р. 666-678.
34. Calle E.E. Overweight, obesity and cancer: epidemiological evidence and proposed mechanisms [Text] / E.E. Calle, S.R. Kaak // Nat. Rev. Cancer. – 2004. – Vol. 4. – P. 579-591.
35. Standl E. Defending the Con Side: Obesity paradox Does Not Exist [Text] / E. Standl, M. Erbach, O. Schnell // Diabetes Сare. – 2013. – Vol. 36 (2). – Р. S286.
36. For the Health ABC Study. Low subcutaneous thigh fat is a risk factor for unfavorable glucose and lipid levels, independently of high abdominal fat: the Health ABC Study [Text] / M.B. Snijder, M. Visser, J.M. Dekker [et al.] // Diabetologia. – 2005. – Vol. 48. – P. 301-308.
37. Peripheral adiposity exhibits an independent dominant antiatherogenic effect in elderly women [Text] / L.B. Tanko, V.Z. Bagger, K.M. P. Alexandersen [et al.] // Circulation. – 2003. – Vol. 107. – P. 1626-1631.
38. Contribution of total and regional fat mass to risk of cardiovascular disease in older women [Text] / R.E. Van Polt, E.M. Evans, K.D. Schechman [et al.] // Am. J. Physiol. Endocrinol. Metab. – 2002. – Vol. 282. – P. E1023-E1028.
39. What aspects of body fat are particular hazardous and how do we measure them [Text] / M.B. Snijder, R.M. Van Dam, M. Visser M. [et al.] // Int. J. Epidemiol. – 2006. – Vol. 35. – P. 83-92.
40. Frain K.N. Adipose tissue as a buffer for daily lipid flux [Text] / K.N. Frain // Diabetologia. – 2002. – Vol. 45. – P. 1201-1210.
41. Circulating concentrations of the adipocyte protein adiponectin are decreased in parallel with reduced insulin sensitivity during the progression to type 2 diabetes in rhesus monkeys [Text] / K. Hotta [et al.] // Diabetes. – 2001. – Vol. 50. – P. 1126-1133.
42. Hu F.B. Obesity and mortality: watch your waist, not just your weight [Text] / F.B. Hu // Arch. Intern. Med. – 2007. – Vol. 167. – P. 875-876.
43. Tsend C.H. Waist-to-height ratio is independently and better associated with urinary albumin excretion rate than waist circumference or waist-to-hip ratio in chins adult type 2 diabetes women bat not men [Text] / C.H. Tsend // Diabetes Care. – 2005. – Vol. 28. – P. 2249-2251.
44. Weight, shape and mortality risk in older person: elevated waist-hip ratio, not high body mass index, is associated with a greater risk of death [Text] /
45. Price G.M., Uany R., Breeze E. [et al.] // Am. J. Clin. Nutr. – 2006. – Vol. 84. – P. 449-490.
46. Abdominal obesity and the risk of all-cause, cardiovascular and cancer mortality: sixteen years of follow-up in the US women [Text] / C. Zhand, K.M. Rexrode, R.M. Van Dam [et al.] // Circulation. – 2008. – Vol. 117. – P. 1658-1667.
47. Tracking of overweight status from childhood to young adulthood: the Bogalusa Heart Study [Text] / P. Deshmukh-Taskar [et al.] // Europ. J. Clin. Nutr. – 2006. – Vol. 60. – P. 48-57.
48. Grundy S.M. Does a diagnosis of metabolic syndrome have a value in clinical practice? [Text] / S.M. Grundy // Am. J. Clin. Nutr. – 2006. – Vol. 83. P. 1248-1251.
49. Проблема ожирения в Европейском регионе ВОЗ и стратегии ее решения [Електронний ресурс]. – Режим доступу: http://www.euro.who.int/_data/assets/pdf_file/0011/74747/E90711R.pdf.