3 липня, 2017
Кліщовий бореліоз (хвороба Лайма) у дітей: особливості ураження нервової системи, діагностика, лікування та профілактика

Кліщовий бореліоз – інфекційне мультисистемне трансмісивне природно-вогнищеве захворювання.
Назва «хвороба Лайма» походить від містечка Старий Лайм (штат Коннектикут, США), в якому в 1975 році було зареєстровано спалах рецидивного артриту в 39 дітей у поєднанні з мігруючою еритемою, а також симптомами ураження нервової системи та кардіальними розладами після укусів кліщів. Справедливо зазначити, що первинні шкірні прояви у вигляді кільцевидної мігруючої еритеми описав шведський лікар Арвід Афцеліус у 1904 році в опублікованій праці «Eritema Chronica Migrans». За його спостереженнями, кільцевидна еритема виникала в місці присмоктування кліща й поширювалася ексцентрично на значні ділянки шкіри. Важливо зауважити, що ступінь тяжкості бореліозу не залежить від місця локалізації еритеми, її розмірів і форми. У 20% випадків вона є єдиним початковим проявом хвороби. Еритема нерідко супроводжувалася подальшим розвитком менінгоенцефаліту й радикуліту, що вперше відзначили G. Garin і G. Buyadoux іще в 1922 році. У 40-х роках ХХ століття в Німеччині A. Bannwarth докладно описав перебіг менінгіту, поєднаного з ураженням краніальних нервів, у хворих із мігруючою еритемою. Цей клінічний синдром дістав назву «синдром Баннварта», хоча його етіопатогенез тривалий час залишався нез’ясованим. І лише в 1982 році американський дослідник W. Burgdorfer відкрив збудника хвороби Лайма – спірохету роду Borrelia, яка є грам-негативним анаеробним мікроорганізмом, що паразитує на рівні клітини, і дістала офіційну назву Borrelia burgdorferi. Родову назву збудник отримав на честь французького мікробіолога А. Borrel, котрий досліджував цей різновид спірохет. Патогенними для людини є також описані пізніше Borrelia garinii та Borrelia afzelii.
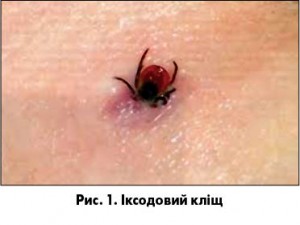
Переносниками борелій є іксодові кліщі, серед яких основним вважають Ixodes dammini (рис. 1). Спонтанна інфікованість кліщів бореліями може становити від 5-10 до 70%. У високоендемічних районах борелії знаходять у травній системі 90% кліщів роду Ixodes. У західному регіоні України носіями борелій є в середньому 17,2% кліщів.
Природний резервуар борелій – олені, гризуни, а серед домашніх тварин – кози, собаки, кішки. Зараження відбувається наприкінці весни та влітку, коли іксодові кліщі в стадії німфи проявляють високу біологічну активність. Весняно-літня сезонність зараження прив’язана в ендемічних зонах України до кінця квітня-липня та до вересня-жовтня, що відповідає двом пікам активності кліщів у природі. Крім трансмісивного шляху, зараження можливе аліментарним шляхом (споживання козячого молока та інших молочних продуктів без термічної обробки), контактним шляхом (через мікротравми на поверхні шкіри при видаленні та розчавленні зараженого кліща, а також при потраплянні фекалій кліща на шкіру з наступним втиранням під час розчісування – шлях контамінації). При бореліозній інфекції вагітних можливе внутрішньоутробне інфікування плода трансплацентарно, що нерідко призводить до загибелі плода та мертвонародження. Описано випадки смерті новонароджених через декілька годин після народження в результаті вродженої патології серця, крововиливів у мозок. Також вважають, що бореліоз може бути причиною токсикозу у вагітних.
Інкубаційний період становить від 3 до 32 днів залежно від шляху зараження, в середньому – 7-14 днів. Фактори ризику – відвідування зон пасовищ, лісових масивів, паркових зон і скверів. Епідеміологія хвороби Лайма надзвичайно широка: захворювання поширене на території Північної Америки, Європи, Азії, Північної Африки й Австралії. У США щороку реєструють 16-18 тис. первинних випадків бореліозу, які посідають друге місце після ВІЛ-інфекції. Захворюваність на кліщовий бореліоз (хворобу Лайма) у різних країнах світу становить від 10 до 50 випадків і більше на 100 тис. населення щорічно, а в ендемічних районах Європи, наприклад у Австрії, Словенії, захворюваність може досягати до 100 випадків на 100 тис. населення. У Швеції антитіла до антигенів борелій виявляли у 26% жителів ендемічних зон. Ареал кліщових бореліозів надзвичайно широкий, у сучасній епідеміології прийнято термін «Lyme Belt» (пояс хвороби Лайма), він «оперізує» земну кулю в східній півкулі між 15 і 50° північної широти, а в західній півкулі – між 30 і 65° північної широти. Природні вогнища прив’язані переважно до лісових ландшафтів помірного кліматичного поясу й пов’язані з широколистяними, змішано-широколистяними та південно-тайговими формаціями рослинності.
В Україні про перші випадки захворювання стало відомо в 1994 році, а офіційну реєстрацію захворювання ведуть із 2000 року. Частота уражень нервової системи (нейробореліоз) становить від 10 до 40%. У західному регіоні України в близько 16% пацієнтів неврологічних стаціонарів виявлено позитивні титри протибореліозних антитіл (О.М. Зінчук, 2009). Важливо відзначити, що захворюваність на нейробореліоз у 2-4 рази вища, ніж на весняно-літній кліщовий енцефаліт, який спричиняють нейротропні віруси, котрі також переносять іксодові кліщі. Великий поліморфізм клінічних проявів захворювання призводить до того, що хворі зазвичай звертаються до різних спеціалістів – дерматолога, кардіолога, ревматолога й дуже рідко до інфекціоніста. Недостатність знань у багатьох лікарів про особливості перебігу хвороби не дають змоги своєчасно діагностувати цю патологію, проводити адекватне лікування, запобігати переходу її в хронічні форми. Особливо це стосується уражень нервової системи.
У патогенезі захворювання виділяють три послідовні стадії розвитку патологічного процесу:
- стадія локальної інфекції;
- стадія гематогенної дисемінації;
- стадія органних уражень (суглоби, нервова система, серце, скелетні м’язи, шкіра).
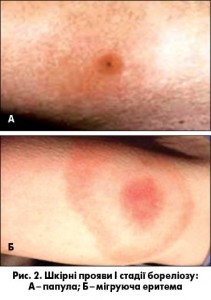
Стадія локальної інфекції характеризується розмноженням борелій у ділянках вхідних воріт і розвитком тут запально-алергічних змін шкіри у формі папули, мігруючої еритеми, регіонарного лімфаденіту (рис. 2).
У наступній стадії борелії потрапляють у судинне русло з розвитком гематогенної дисемінації, при цьому також можливе поширення збудника лімфогенно та периневрально. Через 1-2 міс борелії проникають у різні тканини та органи, де вони тривало персистують і зумовлюють розвиток клінічних проявів поліорганного ураження.
У клінічній картині захворювання виділяють три стадії без чіткого розмежування симптоматики та часу появи.
На I стадії хвороби патогномонічною ознакою є мігруюча еритема кільцеподібної форми з просвітленням у центрі розмірами до 15-20 см, що виникає після папули на місці укусу кліща та, як правило, не викликає неприємних відчуттів у хворого, тому часто проходить непоміченою.
Симптомокомплекс I стадії включає регіональну лімфаденопатію, помірний головний біль, запаморочення, порушення сну, субфебрильну температуру, інколи артралгії, міалгії, катаральні явища, біль у горлі, животі. Всі ці симптоми маскують хворобу й часто є причиною діагностичних помилок. Еритема зазвичай зникає протягом 3-4 тиж.
Ознаки II стадії виникають на 4-6-му тижні. На цій стадії ураження нервової системи (нейробореліоз) часто виходять на перший план, і їх частота становить від 10 до 70%. Найчастіше нейробореліоз спостерігають у дітей та підлітків до 15 років, а також у дорослих віком від 25 до 45 років. Важливо зазначити, що нейробореліоз формується переважно в структурі II та нерідко III стадії захворювання, а також те, що захворюваність на нейробореліоз у 2-4 рази вища, ніж на класичний вірусний кліщовий енцефаліт.
На початку захворювання ураження нервової системи має переважно запальний характер. У міру прогресування дедалі більш явними стають прояви дегенеративних змін у нервовій тканині. Це відображається в певній етапності появи неврологічної симптоматики: 1) поява корінцевого болю в середньому через 10-15 днів після розвитку мігруючої еритеми; 2) виникнення іншої неврологічної симптоматики в середньому через 40 днів після формування еритеми (в інтервалі від 0 до 150 днів).
Нерідко можливий розвиток периферичних парезів, що виникають зазвичай упродовж 1,5 міс від початку захворювання. Приблизно у 8% хворих у гострому періоді виникають прояви ураження м’яких мозкових оболонок (головний біль, нудота, повторна блювота, гіперестезії, світлобоязнь, болючість під час рухів очних яблук і в м’язах шиї). При люмбальній пункції в таких хворих відзначають підвищення тиску ліквору, помірний лімфоцитарний плеоцитоз, зростання вмісту білка й глюкози. В окремих випадках нейробореліоз починається з ураження черепних нервів, прогресуючої вестибулопатії й психоорганічного синдрому.
Отже, серед уражень нервової системи при нейробореліозі чітко виділяють такі основні синдроми: серозний менінгіт, нерідко в поєднанні з енцефалітом (менінгоенцефаліт); краніальна невропатія; полірадикулоневропатія. Усі ці синдроми можуть спостерігатись як ізольовано, так і в різноманітних поєднаннях. Інколи можна виокремити паралітичний синдром ураження периферичної нервової системи, але він, як правило, рідко буває ізольованим.
Менінгіт як самостійна форма нейробореліозу частіше зустрічається як типова форма ураження нервової системи в дітей та підлітків. Характерними є помірний лімфоцитарний плеоцитоз (200-300 лімфоцитів у 1 мкл), збільшення вмісту білка до 3 г/л у спинномозковій рідині, нормальний або дещо знижений уміст глюкози, своєрідна клінічна дисоціація менінгеальних симптомів: симптоми Брудзинського та Керніга часто не виявляються чи непостійні на тлі помірної ригідності потиличних м’язів, головного болю, нудоти, блювоти, фотофобії.
Серед краніальних невропатій у дітей найчастіше виявляють ураження лицевого нерва, нерідко двобічне. Вважають, що бореліозна інфекція може бути причиною до 30% парезів лицевого нерва в дітей та підлітків. Прогноз перебігу прозопарезів сприятливий, і повне відновлення функції м’язів настає через 1-1,5 міс. Ураження лицевого нерва в більшості випадків протікає без порушення слуху та сльозотечі, що вказує на його ураження дистальніше відходження барабанної струни. Також уражаються окорухові нерви, рідше – нерви бульбарної групи. До цього часу в літературі немає даних про втягнення в патологічний процес нюхових нервів.
Полірадикулоневропатія супроводжується корінцевим болем інтенсивного гострого чи підгострого характеру частіше в поперековому відділі, який часто посилюється в нічний час і досягає максимуму через кілька днів; часто розвиваються асиметричні парези кінцівок із сухожилковою арефлексією, порушенням чутливості (парестезії, гіпо- чи гіперестезії) переважно в нижніх кінцівках із поступовим відновленням функції, інколи неповним, протягом 2-3 міс. У літературі з’являються повідомлення про клінічні прояви нейробореліозу у вигляді синдрому Гієна-Барре. Найтиповішим неврологічним проявом периферійного ураження в Європі є синдром Garin-Bujadoux-Bannwahrt (менінгорадикулоневрит, який спостерігають у 65-75% хворих на нейробореліоз при гострому та підгострому перебігу). Головні його ознаки проявляються у вигляді тріади: інтенсивний корінцевий біль, периферичні парези, менінгіт із лімфоцитарним плеоцитозом. Цей варіант трапляється головним чином у людей старшої вікової групи.
У 10% хворих розвивається гострий або підгострий енцефаліт із переважним ураженням білої речовини, частіше перивентрикулярно, з формуванням пара- чи тетрапарезів, тазових розладів, екстрапірамідних, мозочкових порушень, епілептичних припадків, часто – астено-вегетативного синдрому та інших проявів вегетативної дисфункції.
У II стадії також розвиваються ураження інших органів та систем: серцево-судинної системи (міокардит, що супроводжується аритміями, перикардит, панкардит); опорно-рухового апарату (артралгічний синдром із мігруючим болем у великих суглобах, артритичний синдром – синовіїт, тендиніт, тендовагініт, міозит); шкірних проявів (лімфоцитома у вигляді синьо-червоного вузлового інфільтрату мочки вуха чи в ділянці соска).
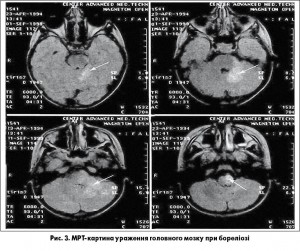
У III стадії нейробореліозу неврологічні порушення набувають тривалого чи персистуючого характеру (до 6-12 міс) у вигляді хронічного прогресуючого енцефаліту чи енцефаломієліту. Симптоми можуть неухильно наростати й відображають багатовогнищеве ураження нервової системи: псевдобульбарний синдром, мозочкові та екстрапірамідні порушення, епілептичні припадки. У ході нейровізуалізації за допомогою магнітно-резонансної томографії (МРТ) виявляють перивентрикулярні та кортикальні вогнища в білій речовині, що потребує диференціації з процесами демієлінізації (рис. 3).
Описано також випадки розвитку енцефалопатій переважно з когнітивними розладами (порушення пам’яті, уваги), афективними й астенічними проявами, порушеннями формули сну. На цій стадії також можуть виникати дистальна сенсорна чи сенсомоторна полінейропатія з больовим синдромом, розвитком млявих парезів та атрофій м’язів дистальних відділів кінцівок, особливо нижніх, ураження лицевого нерва, симптоми вегетативної дисфункції різного рівня. У III стадії нерідко спостерігають розвиток хронічного артриту з ураженням частіше колінних суглобів, рідше залучаються гомілково-стопні, променево-зап’ясткові та фалангові суглоби. Типовим шкірним проявом ІІІ стадії є хронічний атрофічний акродерматит із переважною локалізацією на розгинальних поверхнях – поступове наростання атрофії шкіри, підшкірної клітковини.
Резидуальна стадія (постлаймський синдром) характеризується м’язовим болем, загальною слабкість, швидкою втомлюваністю, когнітивними порушеннями.
Поліморфізм клінічних проявів зумовлює складність діагностики нейробореліозу. Насамперед треба підозрювати цю патологію у хворих із менінгітами, менінгоенцефалітами, краніальними невропатіями, радикулоневритами, плекситами, особливо в ендемічних регіонах і під час весняно-літнього сезону. Має велике значення оцінка шкірних проявів, пов’язаних з укусами кліщів. Вагомим є те, що в більшості випадків хворі не пам’ятають факту укусу кліща чи не надають цьому значення, тому оцінюванню анамнезу хвороби треба приділяти особливу увагу. Важливо пам’ятати, що приблизно в 10-15% випадків під час укусів кліщів людина заражається одночасно кліщовим енцефалітом і бореліозом, що може призводити до більш тяжкого перебігу обох захворювань, і розпізнати такі випадки можна лише використовуючи специфічні методи дослідження. На території України практично всі вогнища кліщового бореліозу й кліщового енцефаліту є поєднаними.
Критерії вірогідного діагнозу хвороби Лайма:
- У пацієнта розвивається типова кліщова мігруюча еритема у вигляді кільця розміром не менш як 5 см із просвітленням у центрі, в ендемічних регіонах і у відповідному сезоні;
- За відсутності типової клінічної картини – наявність одного чи кількох типових нижченаведених синдромів за умови лабораторного підтвердження бореліозної інфекції:
- ураження нервової системи у вигляді серозного менінгіту, енцефаліту, менінгорадикуліту, полірадикулоневриту, невриту черепних нервів;
- ураження суглобів за типом моно- чи олігоартриту рецидивного чи хронічного характеру;
- міокардит (перикардит) із порушенням провідності за типом атріовентрикулярної блокади 2 чи 3 ступеня;
- поодинока лімфоцитома мочки вуха чи соска грудної залози;
- хронічний атрофічний акродерматит.
Диференційної діагностики потребують:
- гострі гарячкові стани на підґрунті системних захворювань сполучної тканини, гематологічної патології, вірусних і бактеріальних інфекцій;
- розсіяний склероз;
- радикулопатії різного рівня;
- менінгоенцефаліти іншої етіології;
- цереброваскулярні розлади.
На перший план виступають такі диференційні критерії, як епідеміологічний анамнез, мігруюча еритема як патогномонічний маркер, поліморфний характер клінічної картини, негативні результати серологічних досліджень на інші інфекції, дослідження специфічних маркерів на бореліоз у лікворі – виявлення ДНК борелій методом полімеразної ланцюгової реакції.
Лікування передбачає обов’язкове проведення етіотропної терапії, незалежно від стадії, варіанта й тяжкості перебігу захворювання, особливо ранньої адекватної етіотропної терапії в перші 10 днів хвороби.
У І стадії: перорально доксицикліну гідрохлорид 100 мг 2 рази на добу, амоксицилін 500 мг 3 рази на добу, цефуроксим 500 мг 2 рази на добу. Тривалість курсу лікування – від 14 до 28 днів. Дітям віком до 8 років призначають амоксицилін усередину по 30-40 мг/кг на добу в 3 прийоми.
У ІІ стадії перевагу надають парентеральному введенню антибіотиків, переважно застосовують пеніциліни: бензилпеніцилін 500 тис. Од внутрішньом’язово 8 разів на добу протягом 14 днів.
При менінгоенцефалітах разова доза пеніциліну збільшується до 2-3 млн Од залежно від маси тіла й знижується до 500 тис. Од після нормалізації спинномозкової рідини. При неефективній початковій терапії та розвитку дисемінації антибіотики вводять внутрішньовенно протягом 2-3 тиж: цефалоспорини третього покоління у вікових дозах.
При хронічному перебігу хвороби Лайма перспективним є використання антибіотиків пеніцилінового ряду пролонгованої дії: бензатину бензилпеніцилін у дозі 2,4 млн Од 1 раз на тиждень протягом 3 тиж.
У цілому головну увагу треба звертати на тривалість лікування: при гострому перебігу – 14-21 день, при підгострому – 21-28 днів, при хронічному – 28 і більше днів.
При лікуванні хвороби в пізній період (хронічний нейробореліоз, хронічний атрофічний акродерматит) використовують цефтріаксон у дозі 2 г 1 раз на добу протягом 4 тиж.
Системне лікування нейробореліозу включає судинні, метаболічні препарати, антиоксиданти, діуретики, глюкокортикостероїди, аналгетики; у період реконвалесценції – ноотропи, вітаміни групи В і РР, плазмаферез, гіпербарична оксигенація, фізіотерапія, масаж, лікувальна фізкультура.
Прогноз сприятливий у разі своєчасного ефективного лікування. Проте якщо не провести антибіотикотерапію в перші 10 днів, то ймовірність дисемінації та персистенції борелій зростає у 2-3 рази. Без етіотропного лікування хвороба прогресує, переходить у хронічну форму. Інколи в разі успішної антибактеріальної терапії частина хворих може скаржитися на головний біль, міалгії, артралгії, швидку втомлюваність, які, ймовірно, зумовлені аутоімунними процесами та можуть бути скореговані нестероїдними протизапальними препаратами. Диспансерне спостереження триває протягом 2 років. Контрольні серологічні дослідження проводять через 3, 6, 12, 18, 24 міс після завершення курсу лікування.
Профілактику спрямовано на зниження ризику присмоктування кліща (репеленти, спецодяг) і проведення санітарно-освітньої роботи серед населення в природних осередках інфекції. Важливо знати, що кліщі відчувають прокормителів у середньому за 5 м і активно переслідують їх 3-4 м. У людини вони присмоктуються найчастіше в ділянці шиї, грудної клітки, пахвинних складок, де шкіра тонка й має багате кровопостачання. У дітей частим місцем присмоктування кліща є волосиста частина голови. Темно-коричневий кліщ із твердим невеличким тілом (дещо більше від голівки булавки) дуже схожий на кірочку чи шматочок бруду на шкірі, тому на нього часто не звертають уваги. Оскільки до складу слини кліща входять анестезувальні речовини, його прикріплення залишається непоміченим, і лише через 12-24 год у місці укусу виникає свербіж. Ця обставина часто зумовлює запізнілі виявлення кліща та його видалення.
Належної уваги потребує дотримання чіткої професійної тактики під час видалення кліща: перший спосіб – захопити кліща пінцетом або пальцями, обгорнутими чистою марлею, якомога ближче до його ротового апарату та видалити його обережними легкими коливальними рухами в боки; другий спосіб – нитку зав’язують у вузол якомога ближче до хоботка кліща, розтягнувши кінці нитки в боки, кліща видаляють, підтягуючи його вверх та уникаючи різких рухів. Після видалення кліща шкіру в місці присмоктування обробляють розчином йоду чи спиртом. Якщо під час видалення кліща відірвалася його голівка, яка залишилася в шкірі, її видаляють стерильною голкою. Після цього оператору необхідно належно помити руки з милом, оскільки через ранки й мікротріщини на руках збудник (борелії) можуть потрапити в його організм.
Обов’язковим і ефективним є спосіб антибіотикопрофілактики з урахуванням паразитолого-мікробіологічних показників згідно з розробленими протоколами; зокрема, після присмоктування інфікованого кліща невідкладним є пероральне застосування доксицикліну протягом
3-5 днів (амоксицилін, азитроміцин).
Специфічна профілактика – вакцинація в нашій країні ще не посідає належного місця. За кордоном, зокрема в США, ліцензовані до використання дві моновалентні вакцини (Smith Kline Beecham, Велика Британія). Вакцинацію проводять триразово протягом року: друга – через місяць, третя – через рік після першої. Після перших двох вакцинацій досягається рівень захисту в 50%, після третьої – 80%. Стовідсоткового захисту досягти не вдається. Вакцинації підлягають тільки жителі ендемічних районів із високою вірогідністю зараження бореліозом, віком від 15 до 70 років.
Отже, проблема бореліозу, зокрема ураження нервової системи при цій патології, є надзвичайно актуальною й потребує проведення постійної санітарно-освітньої роботи серед населення, формування високої настороженості лікарів до цієї патології в ендемічних районах, удосконалення методів діагностики та лікувально-профілактичних заходів.