2 липня, 2017
Сон в летнюю ночь: эффективная и безопасная терапия нарушений сна в пожилом возрасте
По материалам XIX Международной конференции «Возрастная стратегия профилактики, терапии
и реабилитации в неврологии» (25-27 апреля, г. Трускавец)
Я провожу во сне треть жизни, и не самую худшую.
А. Эйнштейн
Полноценный сон с древних времен входит в перечень рекомендаций врачей независимо от того, с какими жалобами обращаются к ним больные. Врачи любой специальности знают: адекватная и своевременная
коррекция инсомний способствует успешному лечению многих заболеваний и ускоряет процесс восстановления пациентов. В современном мире, наполненном стрессами и волнениями, крепкий сон перестал быть неизменным спутником и спасителем человека, и недосыпание стало нашим привычным состоянием. Особенно страдают от нарушений сна пожилые пациенты, для которых наиболее частой проблемой являются трудности с засыпанием.
Проблемы, связанные с нарушениями сна в пожилом возрасте, и основные подходы к их лечению осветил заведующий кафедрой фармакологии и клинической фармакологии ГУ «Днепропетровская медицинская академия МЗ Украины», доктор медицинских наук, профессор Виталий Иосифович Мамчур.
– Как известно, инсомния – это состояние неудовлетворенности качеством сна (затрудненные засыпания, частые ночные пробуждения и дневная сонливость). Источником нарушения сна считаются активирующие мозговые влияния (гиперактивация) в течение суток. У таких пациентов отмечаются повышенная симпатическая активность, высокий уровень секреции адренокортикотропного гормона и кортизола.
Частой причиной этих изменений являются когнитивные и эмоциональные либо биологические факторы (нарушение обмена моноаминов, профиля суточной секреции мелатонина и др.).
Выделяют первичные и вторичные расстройства сна. Первичные расстройства могут быть обусловлены двигательными нарушениями (синдром беспокойных ног), поведенческими расстройствами во время REM-фазы сна (снохождение, прием пищи и т. д.) и нарушениями дыхания (апноэ и/или гипопноэ, храп).
Вторичные нарушения сна обусловлены психотравмирующими ситуациями, психическими нарушениями, различными заболеваниями или приемом психоактивных веществ и некоторых других препаратов.
Особенностью многих пациентов пожилого возраста является наличие коморбидных заболеваний, которые становятся причинами расстройства сна. К нарушению сна приводят аритмии; хроническая сердечная недостаточность; боль в поясничном отделе позвоночника; различные виды артритов; изжога; болезнь Паркинсона; психические расстройства (депрессия, кратковременные реакции на стресс, деменция); атеросклероз сосудов нижних конечностей, особенно в последних стадиях; бронхиальная астма в период обострения и т. д. (Е.А. Хаустова, 2014). Следует отметить, что при хронических цереброваскулярных заболеваниях на тяжесть нарушений сна, помимо локализации пораженных структур нервной системы, влияют многие другие факторы: возраст больных, их психологическое состояние, изменение окружения и т. д.
Кроме того, негативное влияние на сон оказывают и многие лекарственные средства, особенно при бесконтрольном приеме: β-блокаторы; β2-адреномиметики и кортикостероиды; диуретики; стимулирующие антидепрессанты; психоактивные вещества (кофе, алкоголь) и др.
По мнению специалистов-сомнологов, достаточно эффективным методом устранения инсомний является когнитивно-поведенческая терапия. Она включает техники обучения гигиене сна в комбинации с другими поведенческими методами для преодоления привычек, негативно влияющих на сон.
Правила гигиены сна у лиц пожилого возраста сводятся к следующему:
1) не следует проводить большое количество времени в постели;
2) стараться постоянно в одно и то же время ложиться спать и просыпаться;
3) ограничить дремоту во второй половине дня до 30 мин;
4) вставать с кровати, если не получается уснуть;
5) регулярно заниматься физическими упражнениями;
6) проводить больше времени на улице, не пользоваться солнечными очками, особенно в темное время суток;
7) больше бывать на солнечном свете;
8) избегать употребления кофеина, табака и алкоголя после обеда;
9) ограничить прием жидкости вечером.
Однако более эффективным методом, особенно в ситуациях, когда немедикаментозная терапия не приводит к удовлетворительным результатам или существует необходимость в короткие сроки обеспечить нормализацию сна у пациента, является сочетание поведенческих и фармакологических методов коррекции. Снотворные лекарства обеспечивают быстрый эффект в то время, пока пациенты усваивают элементы когнитивно-поведенческих техник.
Основными принципами лечения инсомний являются:
• использование лекарственных и нелекарственных методов терапии отдельно или в сочетании друг с другом;
• оценка эффективности проводимой терапии с точки зрения субъективной удовлетворенности пациента сном и с учетом нормализации дневной активности;
• назначение снотворных средств (гипнотиков) с подбором эффективной минимальной терапевтической дозы и с учетом их побочных эффектов.
С целью медикаментозной коррекции инсомний традиционно применяют несколько групп лекарственных средств: седативные, снотворные, антигистаминные препараты, антидепрессанты, антипсихотики и антиконвульсанты. Но специалисты из Национального института здоровья США, а также научные эксперты по бессоннице пришли к выводу об отсутствии систематических доказательств эффективности антигистаминных, антипсихотических средств, антидепрессантов и антиконвульсантов, а их применение связано с рисками развития побочных эффектов, превосходящими возможную пользу (Roger et al., 1993; Roth et al., 2006). Эти группы препаратов на сегодняшний день не рекомендуются и для лечения бессонницы у пациентов пожилого возраста.
Таким образом, при выборе фармакотерапии нарушений сна предпочтение следует отдавать снотворным средствам, обладающим способностью восстанавливать засыпание, глубину и продолжительность сна. К ним относятся бензодиазепины (нитразепам, мидазолам, темазепам, эстазолам), барбитураты (фенобарбитал, циклобарбитал), этаноламины (доксиламин) и циклопирролоны (Z-препараты). Однако и среди перечисленных групп препаратов для пожилых пациентов с коморбидностями следует тщательно подбирать те, которые будут обладать оптимальным соотношением польза/риск. Так, использование бензодиазепинов и барбитуратов сопряжено с высоким риском развития нежелательных явлений. При регулярном приеме барбитураты обусловливают развитие психической и физической зависимости, что приводит впоследствии к стойкой и длительной бессоннице, мышечным судорогам, нарушениям сердечно-сосудистой деятельности.
В современной клинической практике препаратами выбора для лечения инсомний является группа так называемых Z-препаратов, к которым относят зопиклон, золпидем и залеплон. Это препараты небензодиазепинового ряда, которые уменьшают период засыпания (І фаза сна) и не изменяют нормального соотношения быстроволновых и медленноволновых фаз сна, что обеспечивает его достаточную глубину и продолжительность. Это важный момент с точки зрения наших знаний о том, что сон здорового человека представляет собой чередование быстроволновых (REM) и медленноволновых фаз. Первые обеспечивают нормальное состояние психического, а вторые – восстановление физического здоровья.
Важнейшим свойством Z-препаратов является селективность их влияния на различные структурно-функциональные компоненты ГАМКA-рецепторов в центральной нервной системе. Известно, что большинство ГАМКA-рецепторов состоят из двух субъединиц. Механизм гипногенного действия Z-препаратов связан именно с влиянием на a1-субъединицу ГАМКA-рецепторного комплекса, в связи с чем они быстро выводятся из организма и имеют ограниченное количество побочных эффектов.
Наиболее безопасным и эффективным представителем данной группы препаратов является залеплон (Селофен). Избирательность к ГАМКА-рецепторам у этого препарата несколько иная, чем у золпидема и зопиклона. Селофен селективно взаимодействует с бензодиазепиновым сайтом ω1 ГАМКА-рецепторного комплекса преимущественно в коре головного мозга.
Кроме того, для Селофена характерна аффинность к α1-, β2- и γ2-субъединицам ГАМКА-рецептора, что обеспечивает его высокую селективность, быстрый снотворный эффект (максимальная концентрация препарата в плазме крови наблюдается уже через 0,5-1 ч после перорального приема),
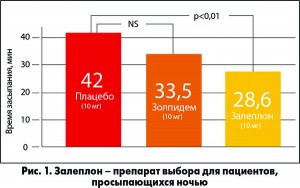
достаточную глубину и продолжительность сна. Еще одно немаловажное преимущество Селофена – это его самый короткий период полувыведения (около 1 ч) по сравнению с другими гипнотиками. Особенности фармакокинетики залеплона обусловливают возможность ночного приема препарата пациентами, просыпающимися ночью (рис. 1).
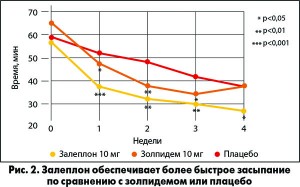
Важно отметить, что Селофен имеет убедительную доказательную базу, свидетельствующую о его высокой эффективности в лечении нарушений сна. Так, в одном из исследований было показано, что после применения Селофена в дозе 10 мг пациенты засыпают достоверно быстрее, чем те, которые принимали золпидем в такой же дозе или плацебо (Br. J. Clin. Pharmacol., 2002; рис. 2).
Безопасность и эффективность
Селофена изучалась и у больных с хронической патологией дыхательной системы, сопровождающейся инсомнией. В исследованиях приняли участие 31 амбулаторный пациент с первичной бессонницей и хроническим обструктивным заболеванием легких (ХОЗЛ) средней тяжести (>3 лет). Пациенты однократно в течение ночи принимали один из снотворных препаратов: 10 мг залеплона, 10 мг золпидема или плацебо. На фоне терапии не было отмечено достоверных изменений функции внешнего дыхания. Применение Z-препаратов способствовало поддерживанию необходимого уровня сатурации крови кислородом (SaО2 >90%), при этом не было отмечено влияния на индекс апноэ/гипопноэ. В данном исследовании у больных ХОЗЛ при приеме залеплона достоверно сокращалось время засыпания, а также увеличивалась общая продолжительность сна (C.F.P. George et al., 1999).
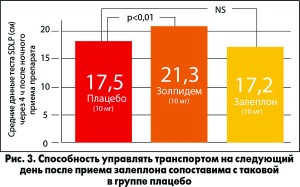
В другом исследовании A. Vеrmeenen и соавт. оценивали остаточный седативный эффект после приема снотворных средств. Пациенты принимали залеплон (10 мг), зопиклон (7,5 мг) или плацебо за 5 или 10 ч до того, как они проезжали 100 км по шоссе за рулем автомобиля при нормальном режиме движения с постоянной скоростью 95 км/ч. Измеряли стандартное отклонение латеральной позиции (SDLP) как показатель, отражающий вероятность ошибки в дорожной ситуации. При приеме залеплона вечером или в середине ночи значение SDLP увеличивалось на 5,0 и 8,25 см соответственно по сравнению с показателями, зафиксированными при приеме плацебо. При приеме залеплона этот показатель не отличался от такового при приеме плацебо.
Результаты аналогичного исследования, в котором SDLP оценивали через 4 ч после ночного приема залеплона, были опубликованы в Journal of Clinical Pharmacology в 2002 г. Способность управлять транспортом на следующее утро после приема залеплона не нарушалась (рис. 3).
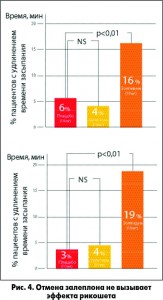
Назначая Z-препараты, врач должен помнить о так называемом эффекте рикошета, проявляющемся в более длительном засыпании, уменьшении общей продолжительности сна и увеличении количества ночных пробуждений. Однако во многих клинических исследованиях было доказано отсутствие данного эффекта у пациентов при приеме залеплона в дозе 5 и 10 мг в отличие от пациентов, принимавших золпидем (R. Elie, E. Ruther, L. Farr et al. J. Clin. Psychiatry, 1999; 60: 536-544; рис. 4).
Таким образом, Селофен является безопасным и высокоэффективным представителем группы современных гипнотиков и может рассматриваться как препарат выбора для коррекции нарушений сна, сопровождающихся затрудненным засыпанием, у пациентов пожилого возраста.
Основные преимущества, связанные с приемом Селофена, следующие:
1. Максимально быстрое из всех современных средств наступление снотворного эффекта (в течение 10 мин после приема).
2. Отсутствие влияния на структуру сна (в отличие от бензодиазепинов), что позволяет обеспечить сон, максимально близкий к физиологическому.
3. Отсутствие негативного влияния на психомоторную и когнитивную симптоматику после сна, что позволяет управлять автомобилем, работать со сложной техникой.
4. Выписывается на обычном рецептурном бланке.
5. Улучшение качества сна.
6. Сохраняет/восстанавливает физиологические параметры сна.
Необходимо отметить, что Селофен («Адамед», Польша) включен в отечественный государственный формуляр лекарственных средств. Рекомендованная суточная доза Селофена составляет 10 мг, принимать препарат следует непосредственно перед сном, минимум за 4 ч до пробуждения.
Подготовила Людмила Онищук