4 серпня, 2017
Неалкогольная жировая болезнь печени и кишечная микробиота: две стороны одной проблемы
Согласно данным сонографического исследования, распространенность неалкогольной жировой болезни печени (НАЖБП) во взрослой мировой популяции колеблется в пределах от 17 до 46% (в зависимости от пола, возраста и этнической принадлежности) [1].
Что же касается корреляции риска этого заболевания и массы тела, то, как показывают результаты исследования NHANES III (Third National Health and Nutritional Examination Survey), среди пациентов с нормальным весом распространенность НАЖБП составляет около 16%, а среди больных с ожирением и сахарным диабетом (СД) этот показатель может достигать 76% [2-6]. Кроме того, во многих недавних исследованиях отмечено, что мужской пол является фактором риска развития НАЖБП. Например, в испытании с участием 26 527 пациентов распространенность НАЖБП среди мужчин и женщин составляла примерно 31 vs 16% соответственно [7]. Следует отметить, что в категории женщин старше 40 лет показатель распространенности заболевания сходен с таковым среди мужчин, а в некоторых случаях даже превышает его (может достигать 75%).
Столь высокие статистические показатели объясняются существованием прямой корреляции между НАЖБП и метаболическими нарушениями, такими как СД, ожирение, инсулинорезистентность (ИР), дислипидемия [8]. Согласно последним рекомендациям Европейской ассоциации по изучению печени (European Association for the Study of the Liver – EASL, 2016 г.) термином «неалкогольная болезнь печени» определяют наличие стеатоза в более чем 5% гепатоцитов на основании результатов гистологического исследования или более чем в 5,6% – согласно данным протонной магнитно-резонансной спектроскопии. Сегодня диагноз НАЖБП включает ряд разных состояний, начиная от накопления жира в печени («жирная печень», стеатоз; 90-95% случаев) и заканчивая неалкогольным стеатогепатитом (НАСГ; 5-10% случаев). НАСГ в 38% случаев прогрессирует в фиброз, в 30% – цирроз и в 1-2% – гепатоцеллюлярную карциному [9,10].
В настоящее время в процессе лечения НАЖБП особое внимание уделяется чрезвычайно важному фактору, создающему предпосылки для развития этого заболевания, – кишечной микробиоте. Речь идет о возможных механизмах воздействия количественно и качественно измененной кишечной микробиоты на патогенез НАЖБП. Однако по-прежнему неясно, каким образом дисбаланс кишечного гомеостаза приводит к возникновению болезни.
Патогенез НАЖБП
Механизм НАЖБП сложный и мультифакторный. Поначалу существовала т. н. теория двух ударов, описывающая последовательность развития НАЖБП от простого стеатоза до стеатогепатита, фиброза и цирроза. Согласно этой теории первым этапом (ударом) в развитии НАЖБП было накопление липидов в печени вследствие неправильного образа жизни, высококалорийной диеты, избыточной массы тела (ИМТ), ИР. Вторым – активация воспалительного каскада и фиброгенеза [11]. Однако эта теория слишком упрощала сложный механизм патогенеза НАЖБП, поскольку не учитывала синергическое взаимодействие множества факторов при возможной генетической предрасположенности человека.
На смену ей пришла «мультиударная» гипотеза, суть которой заключалась в том, что совокупность таких факторов, как питание, влияние внешней среды и генетическая предрасположенность, приводит к ИР, ожирению, модификации кишечной микробиоты. ИР, в свою очередь, способна спровоцировать возникновение стеатоза и стеатогепатита, поскольку запускает механизм липогенеза в печени, а также усиливает тканевой липолиз, что способствует избыточному поступлению в печень жирных кислот (ЖК) [12]. Их накопление в форме триглицеридов происходит одновременно с увеличением липотоксичности за счет свободных ЖК, свободного холестерина и других липидных метаболитов. Это приводит к дисфункции митохондрий с появлением оксидативного стресса, продукции свободных радикалов, а также – нарушению функции эндоплазматического ретикулума, сопровождающемуся активацией воспалительного ответа, апоптозом и фиброзом [13]. В результате измененная кишечная микрофлора стимулирует дальнейшую продукцию ЖК в печени, увеличивает кишечную проницаемость и обусловливает стеатоз и стеатогепатит.
Кишечная микробиота
Организм человека часто называют суперорганизмом, поскольку он состоит из кариома (гены в хромосомах), хондриома (гены внутри митохондриальной системы) и микробиома (все гены микроорганизмов) [14]. В нашем кишечнике обитает от 10 до 100 трлн микроорганизмов, что намного превышает количество всех клеток организма, вместе взятых [15]. В совокупности геном кишечной микробиоты в 150 раз больше человеческого генома.
Вместе с тем состав кишечной микробиоты отличается относительной стабильностью. Наиболее распространенными ее видами (почти 90%) являются Firmicutes (Clostridium, Enterococcus, Lactobacillus, Ruminococcus) и Bacteroidetes (Prevotella, род Bacteroides) – именно они преимущественно колонизируют толстый кишечник [16]. Однако под влиянием различных негативных факторов (неблагоприятное влияние внешней среды, высококалорийная диета, ожирение, злоупотребление алкоголем, бессистемное использование антибиотиков) состав кишечной микробиоты может видоизменяться.
Механизмы влияния микробиоты на развитие НАЖБП
- Извлечение дополнительной энергии из продуктов питания.
- Усиление кишечной проницаемости, активация воспалительного ответа.
- Нарушение метаболизма холина и ЖК.
- Активация эндоканнабиоидной системы.
- Увеличение продукции эндогенного этанола.
Проведено немало исследований, в которых была доказана ключевая роль кишечной микробиоты в развитии ожирения. Так, например, опыты с участием мышей, разделенных на 2 группы, показали, что при сопоставимом гиперкалорийном питании свободная от микроорганизмов (germ-free) группа животных практически не набирает вес в сравнении с контрольной группой [21]. В еще одном испытании осуществляли фекальную трансплантацию микробиоты мышей с ИМТ к свободным от микроорганизмов мышам. Анализ результатов исследования показал, что у животных, которым была трансплантирована микробиота от мышей с ИМТ, увеличился вес [22]. Это подтвердило 2 факта: во-первых, диетические модификации (высококалорийный рацион питания, наличие в нем продуктов с большим содержанием сахара) изменяют структуру кишечной микрофлоры; во-вторых, дисбаланс кишечной микробиоты способствует увеличению массы тела.
Высококалорийная диета с преобладанием жиров приводит к изменению состава кишечной микрофлоры, а именно: Firmicutes становится больше, а Bacteroidetes – меньше [23]. Так, в некоторых исследованиях показано, что снижение числа Bacteroidetes на 20% и сопутствующее увеличение количество Firmicutes сопровождается выработкой дополнительных 150 ккал [24]. Эти явления наблюдаются уже на 3-й день, что позволяет говорить о стремительном характере изменения состава кишечной микробиоты [25].
В то же время нужно отметить, что эти данные подтверждаются не всеми работами. Но если все же взять их за основу, то такое смещение в сторону Firmicutes приводит к повышению продукции короткоцепочечных ЖК за счет расщепления непереваренных полисахаридов (пектин, целлюлоза, гликопротеин). В результате увеличивается поступление короткоцепочечных ЖК в печень, где они аккумулируются в виде триглицеридов. Более того, такие перестройки в микробиотическом составе угнетают FIAF (fasting-induced adipose factor), ангиопоэтинподобный белок, который образуется в клетках печени, кишечника, адипоцитах. Подавление функции этого белка измененной в качественном и количественном отношении микробиотой приводит к активации липопротеинлипазы, которая, в свою очередь, угнетает окисление жиров в печени, вследствие чего начинается процесс накопления липидов. Одновременно с угнетением FIAF происходит активация специальных белков печени – ChREBP и SREBP-1, участвующих в дальнейшем липидном накоплении в печени, путем влияния на ряд липогенетических ферментов [26].
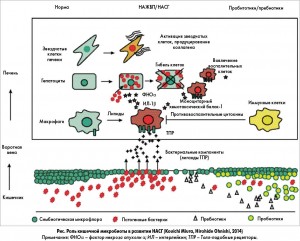 Изменение количественного и качественного состава кишечной микрофлоры может не только вызывать накопление липидов в печени, но и ухудшать прогноз у пациентов с НАЖБП. Так, например, нарушение кишечного барьера увеличивает риск проницаемости слизистой оболочки кишечника и, как следствие, способно обусловить развитие т. н. синдрома протекания кишечника (leaky gut syndrome). Снижение механической защиты опасно тем, что различные токсины, бактериальные компоненты (липополисахариды) могут проникать в кровеносное русло, а затем через воротную вену – непосредственно в печень, вследствие чего происходит активация клеток Купфера путем воздействия на их специальные рецепторы (Толл-подобные рецепторы и др.), фибробластов, звездчатых клеток. Как результат – увеличивается продукция провоспалительных цитокинов (интерлейкина-1,-6 (ИЛ-1,-6) и фактора некроза опухоли α – ФНОα). Таким образом происходит прогрессирование НАЖБП от простого стеатоза к стеатогепатиту (рис.).
Изменение количественного и качественного состава кишечной микрофлоры может не только вызывать накопление липидов в печени, но и ухудшать прогноз у пациентов с НАЖБП. Так, например, нарушение кишечного барьера увеличивает риск проницаемости слизистой оболочки кишечника и, как следствие, способно обусловить развитие т. н. синдрома протекания кишечника (leaky gut syndrome). Снижение механической защиты опасно тем, что различные токсины, бактериальные компоненты (липополисахариды) могут проникать в кровеносное русло, а затем через воротную вену – непосредственно в печень, вследствие чего происходит активация клеток Купфера путем воздействия на их специальные рецепторы (Толл-подобные рецепторы и др.), фибробластов, звездчатых клеток. Как результат – увеличивается продукция провоспалительных цитокинов (интерлейкина-1,-6 (ИЛ-1,-6) и фактора некроза опухоли α – ФНОα). Таким образом происходит прогрессирование НАЖБП от простого стеатоза к стеатогепатиту (рис.).
Еще одним важным фактором в развитии НАЖБП является нарушение обмена холина – фосфолипидного компонента клеточной мембраны, который играет ключевую роль в липидном метаболизме печени. С помощью холина происходит сборка липопротеинов очень низкой плотности и их экскреция из печени [27]. Поэтому чрезмерное уменьшение общего пула холина приводит к накоплению триглицеридов в печени. В процессе исследований установлено, что у пациентов с выраженной формой НАЖБП отмечался очень низкий уровень холина из-за его повышенного распада и увеличение концентраций Erysipelotrichia (вид Firmicutes), что еще раз подтвердило факт, что данный вид микроорганизмов участвует в развитии НАЖБП [28]. Кроме того, изменение метаболизма холина провоцирует образование такого токсичного продукта, как метиламин, который впоследствии преобразуется в другое не менее токсичное вещество – триметиламин, влияющий как на воспалительный процесс в печени, так и на глюкозный гомеостаз и развитие атеросклероза [29].
Отдельно стоит упомянуть о роли кишечной микробиоты в регуляции метаболизма желчных кислот, конечного продукта распада холестерина в печени, – при поступлении в кишечник они способствуют абсорбции жиров и жирорастворимых витаминов. Примерно 95% всех желчных кислот всасываются обратно в кровь, то есть вновь поступают в печень, остальные 5% эвакуируются с каловыми массами. Несмотря на то что потери желчных кислот незначительны, в организме существует механизм регуляции их гомеостаза, главная роль в котором принадлежит т. н. фарнезоидному X-рецептору (FXR). С его помощью осуществляется регуляция генов, принимающих участие в синтезе, секреции и абсорбции желчных кислот. Помимо этого активация FXR способствует снижению липогенеза в печени [30], увеличению экскреции из нее триглицеридов, а также уменьшению степени воспаления. Желчные кислоты участвуют в активации этого рецептора, поэтому изменение их состава вследствие изменения дисбаланса кишечной микробиоты также может существенно влиять на данный рецептор. Для более полного понимания этого процесса требуется проведение дополнительных исследований.
Не менее важным является еще один механизм влияния микробиоты на развитие НАЖБП – посредством эффектов эндогенного этанола. Так, в ходе многочисленных исследований было доказано, что избыточный бактериальный рост в кишечнике активирует продукцию эндогенного этанола. Например, 1 г Escherichia coli (E. сoli) вырабатывает 0,8 г этанола в час в анаэробных условиях [31]. Более того, уровни Proteobacteria (особенно E. coli и другие представители Enterobacteriaceae), обладающие склонностью к продукции этанола, значимо повышены у пациентов с НАЖБП [32]. В исследовании с участием женщин с ожирением был зафиксирован незначительный рост уровня этанола в выдыхаемом воздухе [33]. Кроме того, возрастание концентрации эндогенного этанола в просвете кишечника приводит к нарушению целостности кишечного барьера с последующей эндотоксемией и активацией воспалительного процесса [34].
В настоящее время ключевыми принципами лечения НАЖБП являются нормализация ИМТ, коррекция питания и медикаментозная терапия. В неконтролируемом 12-месячном исследовании было показано, что уменьшение веса в среднем на 8% (рекомендовано 7-10%) статистически достоверно улучшает гистологическую картину пациентов с НАЖБП [35]. При прогрессировании НАЖБП (фиброз, цирроз) или наличии факторов риска развития фиброза (возраст >50 лет, СД, метаболический синдром, повышенный уровень аланинаминотрансферазы) рекомендуется медикаментозное лечение [36]: инсулинсенситайзеры (метформин), тиазолидиндионы (пиоглитазон), витамин Е.
Что касается гепатотропных препаратов, доказанной эффективностью обладают средства на основе эссенциальных фосфолипидов, в частности Эссенциале® форте Н. Он отличается плейотропными эффектами: антиоксидантным, противовоспалительным, гиполипидемическим и антифибротическим [37, 38]. Эссенциале® форте Н положительно влияет на целостность клеточных мембран и их органелл (эссенциальные фосфолипиды встраиваются в поврежденные мембраны и способствуют их регенерации), что обеспечивает выраженный клинический результат и благоприятные гистологические изменения структуры печени [38].
Организм человека является единой системой, поэтому очевидно, что населяющие его микроорганизмы (огромное их количество) могут играть важную роль в патогенезе различных состояний, включая НАЖБП. Путем влияния на ферментные системы, рецепторы, белки измененная кишечная микробиота не только приводит к развитию НАЖБП, но и обусловливает ее прогрессирование. Осведомленность об аспектах этого влияния позволяет практикующему врачу выбирать правильную схему лечения, в том числе и в отношении коррекции кишечной микробиоты.
Дальнейшее изучение взаимосвязи НАЖБП и кишечной микрофлоры должно внести коррективы в схемы лечения НАЖБП в контексте целенаправленного воздействия на качественный состав микробиоты кишечника.
Список литературы находится в редакции.
Медична газета «Здоров’я України 21 сторіччя» № 13-14 (410-411), липень 2017 р.



