20 липня, 2017
Головна подія вітчизняної урології: конгрес Асоціації урологів України

У професійному житті урологів України 15-17 червня 2017 року в Києві відбулася важлива подія – щорічний конгрес Асоціації урологів України з міжнародною участю. Захід проходив під патронатом Національної академії медичних наук України, Міністерства охорони здоров’я України, ДУ «Інститут урології НАМН України», Асоціації урологів України, Асоціації сексологів та андрологів України, Національної медичної академії післядипломної освіти ім. П.Л. Шупика. Під час конгресу на високому науково-професійному рівні виступили провідні спеціалісти в галузі ендоурології, онкоурології, сексології з України, Бельгії, США, Туреччини, Бразилії, Росії, були представлені відеоматеріали оперативних втручань.
Наукова частина заходу була насиченою, різноплановою, мультидисциплінарною і широкоформатною. Доповіді учасників конгресу було представлено в межах профільних секцій: ендоурологія, онкоурологія, школа європейської урології, секція запальних захворювань, сексологія.
Конгрес відкрив президент Асоціації урологів України, директор ДУ «Інститут урології НАМН України», член-кореспондент НАМН України, доктор медичних наук, професор Сергій Олександрович Возіанов. Під час свого виступу він наголосив на важливості заходу як для наукового, так і практичного розвитку фахівців цієї медичної галузі, особливо в умовах реформування системи охорони здоров’я України.
Низка доповідей заслуговують на особливу увагу.
Науковий співробітник ДУ «Інститут урології НАМН України», кандидат медичних наук Олександр Вікторович Кравченко представив доповідь на тему «Особливості запального процесу тканин простати у хворих на рак та доброякісну гіперплазію передміхурової залози залежно від інфікованості збудниками захворювань, що передаються статевим шляхом».
– Проблема раку передміхурової залози (РПЗ) є вельми актуальною через стрімке зростання ризику виникнення захворювання у чоловіків у віці після 40 років. Факторами цього ризику є вік, національність, спадковість, гормональний статус організму, генетичні особливості, особливості харчування, фактори зовнішнього середовища, статева поведінка, хронічне запалення передміхурової залози.
Роль інфекційних агентів та хронічного запалення в етіології РПЗ:
• вірус гепатиту, цитомегаловірус, вірус простого герпесу сприяють розвитку РПЗ, проте їх роль ще не підтверджена належним чином;
• хворі на РПЗ частіше хворіють на венеричні захворювання;
• вогнища хронічного запалення (у тому числі проліферативна запальна терапія) можуть бути попередниками розвитку непластичного процесу в простаті.
Є низка досліджень, які підтверджують зв’язок між фактором наявності статевих інфекцій та РПЗ. На підставі проведеного метааналізу (23 дослідження випадок-контроль) встановлено, що відносний ризик виявлення РПЗ становить: 1,44 – за наявності будь-якого інфекційного захворювання, що передається статевим шляхом; 2,3 – за наявності сифілісу; 1,34 – за наявності гонореї (L.K. Denis, D.V. Dawson, 2002). Усі дослідження метааналізу є ретроспективними, у них не проведена сертифікація залежності від інших факторів, які потенційно можуть вплинути на результати дослідження. Група вчених провела дослідження випадок-контроль ролі вогнищ хронічного запалення в етіології РПЗ. На основі дослідження зразків тканин 199 хворих на РПЗ та 209 здорових чоловіків було виявлено, що вогнища хронічного запалення мають 86,2% хворих на рак та 78,2% здорових чоловіків. За даними аналізу встановлено, що як мінімум одне вогнище запалення в 1,78 раза підвищує ризик розвитку раку простати, в 2,24 раза – ризик тяжкого перебігу раку простати (B. Curel, I.M. Thompson Jr. et al., 2014).
Група науковців із США висунула гіпотезу про зв’язок між хронічним інфікуванням Trichomonas vaginalis з розвитком РПЗ (J Natl Cancer inst. 2009). У двох із трьох широкомасштабних досліджень виявлено прямий зв’язок між ступенем і тривалістю інфікування та частотою розвитку пухлинного процесу. Було проведено низку морфологічних досліджень наявності ознак злоякісних клітин у тканині простати при хронічному простатиті. Дані досліджень можуть бути проінтерпретовані так:
• ознаки злоякісного росту наявні;
• ознаки злоякісного росту відсутні;
• передракові стани: простатична інтраепітеліальна неоплазія, аденома передміхурової залози.
З огляду на актуальність питання метою нашого дослідження було виявлення особливостей запального процесу тканин простати у хворих із РПЗ та на доброякісну гіперплазію передміхурової залози (ДГПЗ) залежно від інфікованості збудниками захворювань, що передаються статевим шляхом.
У дослідженні взяли участь 317 хворих, серед яких 122 хворих на РПЗ, яким була проведена планова радикальна простатектомія (РПЕ), і 195 хворих на ДГПЗ, яким була виконана черезміхурова простатектомія.
Обстеження хворих було проведено згідно з вимогами Міністерства охорони здоров’я (МОЗ) України:
1. Клінічний протокол надання медичної допомоги хворим з ДГПЗ (наказ МОЗ України від 04.03.2009 № 135).
2. Уніфікований клінічний протокол надання медичної допомоги хворим з РПЗ (наказ МОЗ України від 02.04.2014 № 235).
3. Полімеразна ланцюгова реакція на хламідіоз, уреаплазмоз, мікоплазмоз, трихомоніаз в інтраопераційно видаленій тканині передміхурової залози (на ділянках тканини карциноми й інтактної тканини у хворих із РПЗ і на ділянці гіперплазованої тканини простати у хворих на ДГПЗ).
4. Гістологічне дослідження тканин передміхурової залози, видаленої під час операції (забарвлення гематоксилін-еозином за звичайною методикою).
Хворих залежно від вираженості хронічного запального процесу класифікували так:
1. Легкий ступінь – невеликі розрізнені періацинарні та стромальні запальні клітини (головним чином лімфоцити).
2. Помірний ступінь – поширені періацинарні та стромальні запальні інфільтрати з вогнищами злиття.
3. Виражений ступінь – пласти запальних клітин із злиттям та формуванням лімфатичних вузликів та фолікулів із залозистою деструкцією (О.Ф. Возіанов і співавт., 2016).
На підставі проведених досліджень можна зробити такі висновки:
1. Загальна інфікованість збудниками захворювань, що передаються статевим шляхом, хворих з ДГПЗ у 3 рази перевищує таку у хворих на РПЗ: 55 та 17% відповідно.
2. У тканині, видаленій у хворих на РПЗ, Trichomonalis vaginalis виявляється в 2,5 раза частіше, ніж у хворих на ДГПЗ: 67 та 27% відповідно.
Доповідь асистента кафедри загальної, дитячої та онкологічної урології Харківської медичної академії післядипломної освіти Оксани Миколаївни Геглюк була присвячена порівняльній оцінці результатів мікробіологічного дослідження сечі в розрізі вікових аспектів, а також особливостям антибактеріальної терапії ускладнених інфекцій сечовивідних шляхів (ІСВШ).
– ІСВШ – одні з найпоширеніших форм бактеріальних інфекцій. Щороку кількість випадків зростає. У США за рік фіксують 7 млн амбулаторних звернень та 1 млн ургентних госпіталізацій із приводу ІСВШ, щорічні загальні прямі й опосередковані витрати у 1995 році оцінено в 1,6 млрд доларів США. Частіше на ІСВШ хворіють жінки, що пов’язано з анатомічною будовою та генетичною схильність. Хоча б один раз 1/3 жінок у віці до 24 років стикалися з цією проблемою. Рецидив захворювання відбувається у 20% жінок.
Європейська асоціація урологів (The European Association of Urology, EAU) запропонувала таку класифікацію ІСВШ та інфекцій чоловічої статевої системи (2014):
• неускладнена інфекція нижніх сечових шляхів (цистит) за відсутності обструктивних патологій;
• неускладнені пієлонефрити (гострий висхідний пієлонефрит без порушення пасажу сечі);
• ускладнені ІСВШ за наявності або за відсутності пієлонефриту;
• уросепсис;
• уретрити;
• простатити, епідидиміти, орхіти.
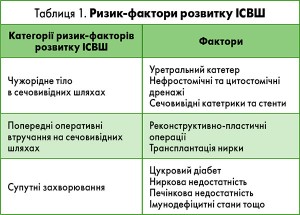
Ризик-фактори, які призводять до розвитку ІСВШ, представлено в таблиці 1.
Ускладнені інфекції сечовивідних шляхів можуть бути двох типів:
• позалікарняні – виникають в амбулаторних умовах;
• нозокоміальні – розвиваються після перебування пацієнта в стаціонарі не раніше ніж через 48 годин після госпіталізації.
Порівняльна характеристика особливостей неускладнених і ускладнених ІСВШ представлена
в таблиці 2.
У дітей ІСВШ трапляються досить часто і посідають друге місце в структурі інфекцій дитячого віку після респіраторних захворювань.
Причинами виникнення цього захворювання є аномалії розвитку сечовивідної системи: детрузорно-сфінктерна дисинергія, вади розвитку спинного мозку, ахалазія сечоводу, інтравезикальна обструкція, уретероцеле, міхурово-сечовідний рефлюкс, аномальний розвиток статевого члена (фімоз, гіпоспадія) та наслідки його корекцій (нориці, стриктури тощо).
Ми проаналізували мікробний спектр у 251 дитини з неускладненою ІСВШ, що перебували на амбулаторному лікуванні. Було виявлено, що найчастіше (89% випадків) збудником інфекції є Escherichia coli. Така інфекція легко піддається лікуванню у дітей, на відміну від дорослих, тому що, як правило, це первинна та моноінфекція.
У дорослих основним збудником інфекції також є Escherichia coli. Однак зростає кількість випадків ІСВШ, спричинених Proteus mirabilіs, Klebsiella pneumoniae, Enterococcus spp., Morganella morganiі.
Вибір антимікробного препарату для емпіричної терапії ускладнених ІСВШ
Антибіотики, рекомендовані для стартової емпіричної терапії:
• фторхінолони;
• інгібітор-захищені пеніциліни;
• цефалоспорини ІІ-ІІІ поколінь;
• аміноглікозиди.
Антибіотики, рекомендовані для емпіричної терапії у разі неефективності стартової терапії або при тяжких інфекціях:
• фторхінолони (якщо не застосовувалися для стартової терапії);
• інгібітор-захищений уреїдопеніцилін (піперацилін);
• цефалоспорини ІІІ-ІV поколінь;
• карбапенеми;
• комбінована терапія:
1) аміноглікозид + інгібітор бета-лактамаз;
2) аміноглікозид + фторхінолони.
Типові помилки антибіотикотерапії при ІСВШ:
• призначення антибіотиків без урахування чутливості до збудників;
• проведення коротких курсів лікування (1-3 дні при циститі);
• призначення парентерального введення препаратів при гострому циститі і при легкому перебігу пієлонефриту.
Призначаючи антимікробний препарат, слід пам’ятати: клінічна ефективність таких лікарських засобів напряму пов’язана з правильним дозуванням і тривалістю застосування; вибір дози і кратності введення антибіотиків визначається фармакодинамічними особливостями препаратів.
Основними ознаками правильності проведеного лікування є зменшення слабкості, зникнення ознобів, поява апетиту. Важливо пам’ятати: відсутність лабораторних ознак покращення на тлі фебрильної температури може створити помилкове враження про неефективність антибактеріальної терапії.
До ускладнень при прийомі антимікробних препаратів належать: резистентність (стійкість) до препаратів, токсичність препаратів, хронізація процесу, рецидив, алергічні реакції та розвиток суперінфекції.
Існують особливо небезпечні бактерії – eskape-патогени, які мають стійкість до антимікробних препаратів і тому загрожують життю пацієнта. До таких бактерій належать Enterococcus faecium, Staphylococcus aureus, Klebsiella pneumoniae, Acinetobacter baumannii, Pseudomonas aeruginosa і Enterobacter spp.
Щоб уникнути ускладнень під час антимікробної терапії, слід раціонально застосовувати антибіотики з урахуванням їх специфічності, доступності, доцільності та ефективності.
Оцінка клінічного і мікробіологічного виліковування пацієнтів з ускладненими ІСВШ
Дослідження було проведено в групі з 56 пацієнтів, які за тривалістю антибіотикотерапії були розподілені на дві групи по 28 пацієнтів: у 1-й групі лікування тривало 7-10 діб, а в 2-й – 14-21 добу. Мікробний спектр збудників представлений Escherichia coli – 67,8%, Klebsiella pneumoniae – 14,3%, Pseudomonas aeruginosa – 10,8%, Proteus mirabilis – 7,2%. В обох групах пацієнтів з ускладненими ІСВШ лікування здійснювали шляхом монотерапії: цефалоспорини IV покоління, карбапенеми, препарати фосфонової кислоти, піперацилін-тазобактам. Здійснювали парентеральне введення препаратів з подальшою ступеневою терапією з урахуванням чутливості збудника до препарату. Безпеку та ефективність оцінювали шляхом проведення загального аналізу крові, біохімічного аналізу крові, коагулограми, загального аналізу сечі та корекції дози залежно від кліренса креатиніну.
Контроль ефективності лікування проводився на 5-й, 7-й, 19-й, 26-й дні за результатами мікробіологічного дослідження сечі. На підставі результатів досліджень можна зробити такі висновки:
1. Найчастіше збудником ІСВШ є Escherichia coli у всіх вікових групах (неускладнена: діти – 89,2%; дорослі – 49%; ускладнена: діти – 52,7%; дорослі – 26,4%).
2. Eskape-патогени зумовлюють ускладнену ІСВШ в 100% випадків. Pseudomonas aeruginosa спричиняє найбільш тяжкий перебіг цієї інфекції як у дітей (6,1%), так і у дорослих (22,9%).
3. Усі випадки ускладненої ІСВШ потребують обов’язкового мікробіологічного контролю сечі та крові для проведення цілеспрямованої антибіотикотерапії.
4. Після коротких курсів (7-10 діб) цілеспрямованої антибіотикотерапії ускладненої ІСВШ рецидиви на 12-ту добу трапляються у 26,8% пацієнтів, а на 19-ту – у 42,8%. Натомість пролонгована антибіотикотерапія (14-21 доба) знижує ризик розвитку рецидиву на 19-ту добу до 3,5%, а на 26-ту – на 10,7%.
5. Мікробіологічна та клінічна ефективність тривалих курсів антибіотикотерапії (більше 2 тиж) у хворих з ускладненою ІСВШ у 3 рази ефективніша, ніж коротких.
Цікавою була доповідь старшого наукового співробітника відділу запальних захворювань ДУ «Інститут урології НАМН України», кандидата медичних наук Миколи Вікторовича Мітченка, в якій було висвітлено проблему неускладнених пієлонефритів у жінок.
– На гострий пієлонефрит припадає 14% усіх випадків захворювань нирок. Жінки репродуктивного віку частіше хворіють на гострий неускладнений пієлонефрит (ГНП), у них спостерігаються часті рецидиви захворювання. Статеві шляхи жінок за наявності інфекційних запальних захворювань геніталій є одним із джерел інфікування сечових шляхів, що ініціює та ускладнює перебіг гострого пієлонефриту. Для запобігання проникненню в організм через слизові оболонки інфекційних збудників та їх знешкодження існує система місцевого мукозального імунітету.
Метою дослідження є визначення рівня інфікованості збудниками різної таксономічної належності на стан місцевого імунітету в жінок, хворих на ГНП, і розроблення заходів корекції порушень мукозального імунітету.
У дослідженні взяли участь 246 жінок, хворих на ГНП, репродуктивного віку (від 18 до 49 років, середній вік 25,6±2,4 року). Було проведено такі дослідження: мікробіологічні (бактеріальний посів на середовища, культурально-ферментативний метод, полімеразна ланцюгова реакція), серологічні (на наявність специфічних антитіл до збудників), імунологічні. Матеріалом для дослідження були: сеча, зішкріб зі слизової оболонки сечівника та цервікального каналу, змив з піхви та сироватка крові.
Мікробіологічна діагностика показала високий ступінь інфікованості сечових (92%) і статевих (84%) шляхів. Частіше виявляли молікути (мікоплазми та уреаплазми) як у сечових, так і в статевих шляхах (69%). Збіг інфікованості молікутами сечових і статевих шляхів становив 69%. Установлено відмінність у виявленні молікутів: у сечових шляхах – частіше в мікстінфекції, в статевих – у монокультурі. Висока частота виявлення молікутів супроводжувалася високим діагностичним титром специфічних імуноглобулінів G до них у сироватці крові (54%). У 40% випадків виявлення діагностичних титрів специфічних антитіл до молікутів збігалося з наявністю цих збудників у сечових та статевих шляхах. Первинне інфікування молікутами встановлено у чверті хворих, у яких специфічні антитіла в сироватці крові ще не визначалися.
З урахуванням мікробіологічної діагностики хворі були розподілені на такі групи:
1) жінки, у сечі яких було виявлено класичні бактерії;
2) жінки, у сечі та зішкребах із сечівника яких виявлено бактерії разом з молікутами – мікоплазмами та уреаплазмами;
3) жінки, у сечових шляхах яких виявлено лише молікути;
4) жінки, у яких не було виявлено жодного із зазначених збудників.
Гострий запальний процес супроводжувався вираженою нейтрофільною реакцією у зразках різного біологічного матеріалу (зішкреби із сечівника та цервікального каналу). Але фагоцитарна активність нейтрофілів була недостатньою в умовах інфікування сечових та статевих шляхів, а їх поглинальна спроможність достовірно знижена відносно контрольних показників. Водночас у всіх групах хворих спостерігалась активація кисневозалежного метаболізму нейтрофілів, а у зразках з цервікального каналу – лише у 3-ї групи хворих із моноінфекцією молікутами. Моноцити, навпаки, характеризувалися підвищеним фагоцитозом у всіх групах хворих, частіше на тлі зниження їх поглинальної здатності. Ферментативна активність моноцитів була підвищена, але меншою мірою, ніж нейтрофілів. Достовірно відмінною від контрольних показників була активність моноцитів за тестом із нітросинім тетразолієм із сечівника у жінок 3-ї групи, а з цервікального каналу – при мікстінфекціях. Функціональний резерв моноцитів і нейтрофілів у зішкребах із сечівника та цервікального каналу був знижений відносно контрольних показників.
Дослідження показників імунітету сечі характеризувалися достовірним підвищенням рівня антимікробних пептидів – трьох компонентів комплементу, лактоферину, лізоциму та мієлопероксидази – в усіх групах хворих відносно контрольних показників. Найбільше підвищення спостерігалося в 3-й групі жінок, а найменше – при моноінфекціях у хворих 1-ї групи. Дослідження цитокінового профілю сечі хворих виявило суттєве підвищення рівня фактора некрозу пухлин. У змивах із піхви теж спостерігався підвищений рівень окремих антимікробних пептидів, але достовірним є зростання рівня лізоциму у хворих 2-ї та 3-ї груп. У всіх групах хворих у сечі виявлено підвищення рівнів секреторного імуноглобуліну А, імуноглобуліну А, M, G відносно контрольних показників. У змивах із піхви спостерігалося підвищення рівня імуноглобуліну А, M, G та секреторного імуноглобуліну А.
Основою медикаментозного лікування пієлонефриту є антибактеріальна терапія. Препаратами першої лінії є цефаласпорини ІІІ покоління протягом 5 діб і ципрофлоксацин або левофлоксацин протягом 10-15 діб. Співробітники нашого закладу розробили і запатентували вдосконалену схему лікування таких хворих:
• доксициклін перорально протягом 9 діб;
• біоспорин інтравагінально та перорально протягом 10 діб;
• імуноглобуліни проти мікоплазми та уреаплазми (7 ін’єкцій);
• лактобактерин інтравагінально протягом 5 діб.
Під час лікування пацієнтів розподілили на три групи за результатами мікробіологічного дослідження:
1) контрольна – молікути наявні, лікування в умовах урологічного стаціонару з класичною схемою антибіотикотерапії, лікування у гінеколога не проводилося;
2) дослідна – молікути наявні, лікування в умовах урологічного стаціонару з класичною схемою антибіотикотерапії, лікування у гінеколога проводилося;
3) контрольна – молікути відсутні, лікування в умовах урологічного стаціонару з класичною схемою антибіотикотерапії, лікування у гінеколога не проводилося.
У результаті проведеного лікування було досягнуто нормалізації рівнів багатьох гуморальних факторів імунітету сечі пацієнтів усіх досліджених груп, покращення показників місцевого імунітету статевих шляхів, зменшення інфікованості сечових шляхів бактеріями.
Підсумовуючи, можна зробити такі висновки:
1. Висока загальна інфікованість сечових (91,1%) та статевих (84,5%) шляхів у жінок, хворих на ГНП, у 69,5 і 67,5% випадків зумовлена молікутами.
2. Застосування запропонованої схеми лікування жінок, хворих на ГНП, та супутніх інфекційно-запальних захворювань геніталій, зумовлених молікутами, забезпечує нормалізацію показників місцевого імунітету в сечових шляхах та значне покращення в статевих шляхах.
Доповідь кандидата медичних наук Євгена Аркадійовича Квятковського (м. Дніпро) була присвячена можливостям використання урофлоуметра «Потік-КМ» для домашнього урофлоуметричного моніторингу.
– Урофлоуметрія є сучасним методом дослідження порушень уродинаміки нижніх сечових шляхів, що заснований на графічному записі характеристик струменя сечі. Перевагами урофлоуметрії є її загальнодоступність, фізіологічність, неінвазивність і відсутність протипоказань. Домашній урофлоуметр «Потік-КМ» дає можливість проводити дослідження в домашніх умовах.
Мета дослідження – продемонструвати можливості вітчизняного урофлоуметра «Потік-КМ» у визначенні порушення уродинаміки нижніх сечових шляхів при проведенні домашнього урофлоуметричного моніторингу.
Урофлоуметр «Потік-К» був розроблений в Україні в 2009 році на базі урологічного кабінету клініко-діагностичного відділення № 1 КЗ «Дніпропетровська МКЛ № 9 ДОС». У 2014 році цей апарат було модифіковано і названо «Потік-КМ». Домашній урофлоуметр «Потік-КМ» дає можливість визначити показники за 9 параметрами. Тривалість автономної роботи – 14 діб, похибка реєстрації об’єму сечі – 1,5 мл, швидкість потоку сечі – 1,5%. Кількість збережених записів програм – 65 тисяч.
Після проведення інструктажу пацієнту видавали апарат на кілька днів. Апарат досить простий у використанні: встановити прилад на рівну поверхню, натиснути єдину кнопку на панелі, після появи звукового і світлового сигналу почати процес сечовипускання. Апарат записує дані, після припинення сечовипускання через 20 хвилин сам вимикається і знову готовий до роботи.
У результаті проведених досліджень за участю 32 осіб чоловічої статі із симптомами нижніх сечових шляхів, яким було зроблено повне попереднє обстеження (клінічні аналізи крові та сечі, біохімічне дослідження, визначення простатспецифічного антигена, ультразвукового дослідження сечостатевої системи з визначенням залишкової сечі) можна зробити такі висновки:
1. Урофлоуметр «Потік-КМ» є точним і надійним приладом, який дає змогу проводити моніторинг у домашніх умовах протягом кількох діб.
2. Домашній урофлоуметричний моніторинг є методом доказової медицини в оцінці уродинаміки нижніх сечових шляхів.
3. Домашній урофлоуметричний моніторинг дає можливість виявити приховані або періодично виникаючі в певний період доби (циркадні) порушення уродинаміки нижніх сечових шляхів.
4. Результати дослідження відображаються на комп’ютері, що дає можливість роздрукувати результати на принтері. Лікар сам може очистити пам’ять приладу і перезарядити його.
5. Апарат «Потік-КМ» є універсальним: дослідження може проводити як лікар амбулаторно в умовах урологічного кабінету, так і сам пацієнт удома.
Доповідь Андрія Михайловича Леоненка (ДУ «Інститут урології НАМН України»), що була представлена в секції онкоурології, була присвячена позадулонній і малоінвазивній простатектомії, а також аналізу безпосередніх результатів і ускладнень упровадження цих технік у клінічну практику.
– Радикальна простатектомія є методом першого вибору у хворих на локалізований РПЗ за очікування продовження життя хворих на понад 10 років.
Історично РПЕ розвивалася таким шляхом:
1866 рік – Kuchler уперше розробив трансперинеальний доступ до передміхурової залози на трупному матеріалі.
1867 рік – T. Billroth першим виконав і описав трансперинеальну РПЕ (TпРПЕ); у післяопераційному періоді пацієнт помер від ускладнень на 7-му добу.
1904 рік – H.H. Young за асистування W. Halsted вперше успішно виконав промежинну РПЕ за модифікованою технікою. Хворий прожив 6,5 року і помер від ішемічної хвороби серця. Була велика кількість ускладнень, найбільш грізним з яких виявилося формування кишково-сечових нориць.
1942 рік – E. Belt представив свою модифікацію ТпРПЕ (субсфінктерний доступ). З того часу 2/3 операцій виконували саме таким чином.
1945 рік – T. Millin описав і представив позадулонний доступ до передміхурової залози (для лікування не РПЗ, а ДГПЗ). У літературі зустрічаються дані про використання цього доступу в 1922 році А.Т. Лідським, завідувачем кафедри госпітальної хірургії Архангельського медичного інституту, який у 1923 році описав цю методику. Тому питання першості залишається відкритим. Обоє пропонували цей доступ для ДГПЗ.
1949 рік – J. Memmelaar уперше виконав позадулонну РПЕ (ПРПЕ) з приводу РПЗ.
1959 рік – S. Shishito виконав черезлонну РПЕ, суть якої полягала в модифікації оперативного доступу. Це резекція лонного з’єднання (2×4×3 см); серія – 50 випадків; високий рівень післяопераційних ускладнень.
1983 рік – P.C. Walsh представив нову концепцію «анатомічної ПРПЕ». Це зумовило подальше широке впровадження РПЕ як стандарту лікування локалізованого РПЗ.
1988 рік – V.E. Weldon відродив промежинну РПЕ, використавши здобутки творців «анатомічної» РПЕ.
1991 рік – W.W. Schuesster виконав першу лапароскопічну РПЕ (ЛРПЕ) у хворого на РПЗ. Операція тривала 8 год. У післяопераційному періоді спостерігалося тотальне нетримання сечі (з метою корекції встановлено сфінктер). Було проведено 9 оперативних втручань, проаналізувавши які W.W. Schuesster дійшов висновку про неефективність такого оперативного втручання. Він аргументував це значною тривалістю операції (9-11 год), великими матеріальними затратами, потребою у висококваліфікованому персоналі.
1998 рік – A. Raboy виконав першу ендоскопічну екстраперитонеальну РПЕ (ЕEРПЕ).
2000 рік – G. Pasticier виконав першу лапароскопічну робот-асистовану РПЕ.
У 2004 році на Конгресі урологів було запропоновано критерії оцінки результатів РПЕ, які об’єднали в трифекту: радикальність, утримання сечі, збереження ерекції. У 2011 році концепцію трифекти було розширено ще двома показниками: відсутність позитивного хірургічного краю, відсутність післяопераційних ускладнень.
Метою дослідження було проведення аналізу ускладнень малоінвазивної РПЕ і ПРПЕ у хворих на РПЗ шляхом визначення тяжкості та частоти післяопераційних ускладнень.
Дослідження здійснено у двох групах хворих. 1-ша група – 210 осіб, яким було проведено малоінвазивну РПЕ (ЕEРПЕ або ЛРПЕ), 2-га група – 243 особи, яким проведено ПРПЕ.
За результатами дослідження було виявлено 172 ускладнення в 1-й групі у 110 пацієнтів (52,4%) і 178 – у 2-й групі у 115 пацієнтів (40,3%).
Найчастіше виникали генітоуринарні ускладнення (64,8%), на другому місці – гемотрансфузійні (10,5%), на третьому – інфекційні (3,4%).
До генітоуринарних ускладнень належать: нетримання сечі (1-ша група – 29,0%; 2-га група – 20,1%), негерметичність везикоуретрального анастомозу (ВУА) (1-ша група – 16,7%; 2-га група – 10,7%), стеноз ВУА (1-ша група – 3,3%; 2-га група – 4,9%), рекатетеризація сечового міхура (1-ша група – 6,7%; 2-га група – 4,5%), цистостомія (1-ша група – 0%; 2-га група – 1,6%), сечова нориця (1-ша група – 0,5%; 2-га група – 1,2%), лімфорея (клінічно значуща) (1-ша група – 8,6%; 2-га група – 5,8%), пункція лімфоцеле (1-ша група – 0,9%; 2-га група – 0,4%), лігатурні конкременти (1-ша група – 0%; 2-га група – 1,2%).
У таблиці 3 представлена кількість ускладнень на одного хворого в обох групах.
В обох групах у одного хворого могло спостерігатися більше одного ускладнення різного ступеня тяжкості у різні часові проміжки післяопераційного періоду.
За результатами проведених досліджень встановлено:
1. Група малоінвазивної РПЕ реєструє меншу кількість інфекційних ускладнень порівняно з групою ПРПЕ. Статистично значущої різниці у кількості гемотрансфузій, гастроінтестинальних, пульмонологічних та кардіо-церебро-васкулярних ускладнень не виявлено. Неврологічна група представлена суто специфічними ускладненнями, які характерні для кожного окремого типу РПЕ, і їх група не є репрезентативною.
2. Кількість генітоуринарних ускладнень у групі малоінвазивної РПЕ була вищою, ніж у групі ПРПЕ, переважно внаслідок виникнення післяопераційного нетримання сечі та негерметичності ВУА.
3. Удосконалення формування ВУА допоможе зменшити відсоток генітоуринарних ускладнень малоінвазивної РПЕ, покращити якість життя хворих та зменшити економічні витрати медичного закладу на лікування хворих на РПЗ.
Конгрес Асоціації урологів України завершив свою роботу, однак ми впевнені, що в 2018 році на нас чекає чергове свято науки. Цього року учасники конгресу продемонстрували високий рівень професіоналізму, представили серйозні доповіді, а також ще раз підтвердили, що світова урологічна спільнота – це єдиний науковий простір. Бажаємо учасникам конгресу нових планів, цікавих заходів та невпинного професійного зростання.
Підготувала Оксана Шимків