30 вересня, 2017
ІІІ Щорічна науково-практична конференція «Актуальні питання кардіології та кардіохірургії»
У рамках пленарного засідання конференції обговорювали інноваційні методи хірургічного лікування аортальних вад серця, такі як операція Озакі, ультразвукова декальцинація, транскатетерна імплантація аортального клапана (АК). Поширеність патології АК становить близько 2% серед населення віком старше 65 років. Основними причинами є дегенеративна кальцифікація та проліферативно-запальні зміни стулок клапана. Крім того, 1-2% населення є носіями вродженої вади – двостулкового АК, що стає додатковим фактором формування набутих вад. При виразному стенозі АК і градієнті систолічного тиску на ньому >40 мм рт. ст. абсолютно показане хірургічне лікування. Без втручання смертність серед пацієнтів зі значним стенозом АК сягає 50% протягом 2 років і 80% протягом 5 років.
 Генеральний директор ДУ «Інститут серця МОЗ України», завідувач кафедри кардіохірургії, рентгенендоваскулярних і екстракорпоральних технологій Національної медичної академії післядипломної освіти (НМАПО) ім. П.Л. Шупика, член-кореспондент НАМН України, професор Борис Михайлович Тодуров розповів про можливості хірургічної техніки ультразвукової декальцинації при критичному стенозі АК. Як зазначив доповідач, втручання з реконструкції АК доцільно виконувати навіть у задавнених випадках, оскільки вони забезпечують покращення прогнозу та якості життя. Однією з методик, які застосовують для відновлення функції стулок АК, коли протипоказано чи не можливе його протезування, є ультразвукова декальцинація, тобто видалення кальцифікатів. В Інституті серця прооперовано 70 хворих похилого та старечого віку (60-74 роки та старше 75 років) із вузьким коренем аорти (<20 мм) або іншими причинами, які унеможливлювали імплантацію протезів АК адекватних розмірів. Застосування методики протипоказано у хворих із ревматичним стенозом АК, інфекційним його ураженням і двостулковим АК. Ефективність декальцинації контролювали методами черезстравохідної ехокардіографії та комп’ютерної томографії серця. У перший місяць після втручання, до ендотелізації декальцинованих стулок пацієнтам призначають варфарин. У подальшому антикоагулянти не потрібні, і це є перевагою методики, оскільки підвищує якість життя й знижує ризик ускладнень.
Генеральний директор ДУ «Інститут серця МОЗ України», завідувач кафедри кардіохірургії, рентгенендоваскулярних і екстракорпоральних технологій Національної медичної академії післядипломної освіти (НМАПО) ім. П.Л. Шупика, член-кореспондент НАМН України, професор Борис Михайлович Тодуров розповів про можливості хірургічної техніки ультразвукової декальцинації при критичному стенозі АК. Як зазначив доповідач, втручання з реконструкції АК доцільно виконувати навіть у задавнених випадках, оскільки вони забезпечують покращення прогнозу та якості життя. Однією з методик, які застосовують для відновлення функції стулок АК, коли протипоказано чи не можливе його протезування, є ультразвукова декальцинація, тобто видалення кальцифікатів. В Інституті серця прооперовано 70 хворих похилого та старечого віку (60-74 роки та старше 75 років) із вузьким коренем аорти (<20 мм) або іншими причинами, які унеможливлювали імплантацію протезів АК адекватних розмірів. Застосування методики протипоказано у хворих із ревматичним стенозом АК, інфекційним його ураженням і двостулковим АК. Ефективність декальцинації контролювали методами черезстравохідної ехокардіографії та комп’ютерної томографії серця. У перший місяць після втручання, до ендотелізації декальцинованих стулок пацієнтам призначають варфарин. У подальшому антикоагулянти не потрібні, і це є перевагою методики, оскільки підвищує якість життя й знижує ризик ускладнень.
В усіх випадках було досягнуто повне звільнення АК від кальцієвих відкладень із відновленням рухливості стулок. Максимальний градієнт систолічного тиску на клапані після операції становив у середньому 24,1±9 мм рт. ст. (фізіологічна норма – до 30 мм рт. ст.). При вихідних 80-90 мм рт. ст. такий результат лікування значно покращує якість життя й прогноз пацієнтів. Середній час штучного кровообігу становив 138±55 хв. Процедура декальцинації триває близько 20 хв. Загальна тривалість операції зумовлена тим, що в більшості хворих паралельно виконували інші втручання, зокрема в кожного другого – аортокоронарне шунтування (АКШ) з приводу ішемічної хвороби серця (ІХС). Середня тривалість перебування у відділенні реанімації становила 3,2±2 дні, середня тривалість госпіталізації – 19,3±7 днів. При спостереженні пацієнтів протягом 2 років не виявлено віддалених ускладнень.
 Завідувач відділення набутих вад серця ДУ «Інститут серця МОЗ України», кандидат медичних наук Ігор Юрійович Мокрик доповів про результати впровадження нового методу хірургічного лікування набутих вад АК – операції Озакі. Традиційний підхід до хірургічного лікування аортального стенозу – протезування АК, для чого застосовують механічні (переважно в молодих осіб) або біологічні протези (переважно в осіб старше 65 років). Вікові відмінності вибору продиктовані результатами низки контрольованих клінічних досліджень, які показали, що в молодих осіб вища потреба в повторних втручаннях після імплантації біопротезів, а в пацієнтів похилого віку вищий ризик кровотеч у результаті тривалого прийому антикоагулянтів після імплантації механічних клапанів.
Завідувач відділення набутих вад серця ДУ «Інститут серця МОЗ України», кандидат медичних наук Ігор Юрійович Мокрик доповів про результати впровадження нового методу хірургічного лікування набутих вад АК – операції Озакі. Традиційний підхід до хірургічного лікування аортального стенозу – протезування АК, для чого застосовують механічні (переважно в молодих осіб) або біологічні протези (переважно в осіб старше 65 років). Вікові відмінності вибору продиктовані результатами низки контрольованих клінічних досліджень, які показали, що в молодих осіб вища потреба в повторних втручаннях після імплантації біопротезів, а в пацієнтів похилого віку вищий ризик кровотеч у результаті тривалого прийому антикоагулянтів після імплантації механічних клапанів.
Поки тривають пошуки оптимального біологічного протеза, інновацією в хірургії АК стала операція реконструкції стулок АК (неокуспідизація) клаптями з аутоперикарда, запропонована професором Шигеюкі Озакі (Японія). Популярність цієї операції щороку зростає: наразі її виконують у 20 центрах Японії та ще в 30 по всьому світу. Опубліковано дані про близько 1500 успішних операцій із показником свободи від повторних втручань 96,8%. Перші пацієнти, прооперовані в Японії у 2007-2008 роках, досі не потребували повторних операцій.
Техніка операції включає багато інноваційних моментів. Це застосування спеціально виготовлених «сайзерів» – лекал, завдяки яким досягається точне відтворення форми нативних стулок, обробка клаптів перикарда глютаральдегідом, унаслідок чого новосформовані стулки набувають високої щільності. Важливо, що методика підходить і для пацієнтів із двостулковим АК. У результаті утворюється максимально подібний до нативного АК із матеріалу, який не викликає імунної реакції, завжди є в наявності й не потребує додаткових коштів. Зберігається фізіологічна біомеханіка вихідного тракту лівого шлуночка, що неможливо в разі імплантації каркасних біоклапанів, а тим більше механічних протезів. Підвищена порівняно з нативним АК лінія змикання стулок запобігає недостатності клапана, навіть якщо в майбутньому виникає їх ретракція. Вважається, що після операції Озакі пацієнти не потребують антикоагуляції, хоча згідно з даними останніх публікацій призначається варфарин на перші 1-3 міс для запобігання утворенню фібринного нальоту на стулках.
Із грудня 2016 по 26 квітня 2017 року в Інституті серця виконано 14 операцій Озакі. Середній вік хворих – 67,5 року, найстаршому пацієнту було 82 роки. Двостулковий АК мали 13% пацієнтів. Максимальний градієнт тиску на АК перед операцією становив 97 мм рт. ст., середній – 60 мм рт. ст. У частини хворих виконували супутні операції: АКШ – у 4, пластика мітрального клапана – у 2, пластика тристулкового клапана – у 1 випадку. Середній час перетискання аорти становив 81 хв, що досить небагато, враховуючи супутні втручання на коронарних судинах і клапанах. Час до екстубації становив 3 год, що свідчить про стабільність гемодинаміки. Пацієнти перебували у відділенні реанімації в середньому 3 дні. Максимальний градієнт тиску на АК після операції – 14 мм рт. ст. (фізіологічна норма). Максимальний термін спостереження пацієнтів поки що становить 4 міс.
На підставі даних літератури та власного досвіду зроблено такі висновки:
– операцію Озакі можна вважати альтернативою заміні АК у пацієнтів старше 60 років, хоча вона може виконуватися й у молодших пацієнтів у разі отримання інформованої згоди (більш високий ризик повторного втручання);
– операція Озакі забезпечує високу якість життя без прийому антикоагулянтів і загрози кровотеч. Це найбільш природна з усіх наявних модель реконструкції АК. Але для визначення її перспектив потрібні порівняльні дослідження з традиційними методиками.
Коментуючи переваги методики Озакі, Б.М. Тодуров додав, що наразі активно розвивається методика TAVI – транскатетерне протезування АК. Після операції Озакі виконати це втручання набагато простіше, ніж після біопротезування, тому що не заважає каркас протеза й зберігається нативне фіброзне кільце клапана. Тому в майбутньому, при впровадженні TAVI та зниженні вартості цієї процедури можливе розширення показань до виконання операції Озакі, в тому числі зменшення віку пацієнтів із розрахунку на те, що через 5-7 років їм можна буде виконувати TAVI. Перевагою операції Озакі є життя без антикоагулянтів, що особливо важливо, наприклад, для молодих жінок, які планують вагітність.
 Завідувач відділу трансплантації та хірургії серця Національного інституту хірургії та трансплантології (НІХТ) ім. О.О. Шалімова НАМН України, кандидат медичних наук, кардіохірург вищої категорії Артур Володимирович Габрієлян поділився першим досвідом виконання операції Озакі в модифікації Бенедіка. Кардіохірург Jaroslav Benedik із Західнонімецького центру серцево-судинної хірургії (м. Ессен, Німеччина) 2015 року запропонував модифіковану техніку операції Озакі. Він розробив набори гнучких сайзерів із нітинолу для тристулкових і двостулкових АК, а також спеціальний пінцет, який полегшує формування стулок АК. Завдяки дещо відмінній методиці вимірювань вирішено проблему неоднакових розмірів стулок АК, що характерно для більшості пацієнтів. Для формування стулок, як і при операції Озакі, використовується аутоперикард, а якщо це неможливо (великий дефект або перикардит) – спеціальний біокаркасний матеріал. За результатами спостереження прооперованих пацієнтів, методики Озакі та Бенедіка забезпечують зіставну ефективність і сприятливі віддалені наслідки без потреби в повторних втручаннях у 98% випадків.
Завідувач відділу трансплантації та хірургії серця Національного інституту хірургії та трансплантології (НІХТ) ім. О.О. Шалімова НАМН України, кандидат медичних наук, кардіохірург вищої категорії Артур Володимирович Габрієлян поділився першим досвідом виконання операції Озакі в модифікації Бенедіка. Кардіохірург Jaroslav Benedik із Західнонімецького центру серцево-судинної хірургії (м. Ессен, Німеччина) 2015 року запропонував модифіковану техніку операції Озакі. Він розробив набори гнучких сайзерів із нітинолу для тристулкових і двостулкових АК, а також спеціальний пінцет, який полегшує формування стулок АК. Завдяки дещо відмінній методиці вимірювань вирішено проблему неоднакових розмірів стулок АК, що характерно для більшості пацієнтів. Для формування стулок, як і при операції Озакі, використовується аутоперикард, а якщо це неможливо (великий дефект або перикардит) – спеціальний біокаркасний матеріал. За результатами спостереження прооперованих пацієнтів, методики Озакі та Бенедіка забезпечують зіставну ефективність і сприятливі віддалені наслідки без потреби в повторних втручаннях у 98% випадків.
Перша модифікована операція Озакі в НІХТ ім. О.О. Шалімова виконана 20 травня 2016 року. Наразі виконано 7 таких операцій, з яких 6 комбінувалися з іншими втручаннями – протезуванням висхідної аорти, АКШ. Вік хворих становив від 47 до 77 років. В усіх випадках отримано позитивні післяопераційний і віддалений результати.
 Серцево-судинний хірург Інституту серця МОЗ України, кандидат медичних наук Віталій Богданович Демянчук розповів про ще одну перспективну методику лікування вад АК. Як уже зазначалося, аортальний стеноз спричиняє високу летальність за відсутності хірургічного лікування. На сьогодні запропоновано кілька методик заміни та пластики АК із використанням різних протезів і матеріалів. Проте частота відмов у оперативному лікуванні, за даними різних кардіохірургічних центрів світу, сягає 42,2%. Здебільшого операцій із заміни АК потребують особи старечого віку. Вікові дегенеративні зміни та кальциноз клапана є головними причинами аортального стенозу. Але пацієнти старше 60 років, як правило, є носіями інших супутніх захворювань, часто декомпенсованих, які унеможливлюють кардіохірургічне втручання. За даними великого епідеміологічного дослідження Euro Heart Survey, у Європі 31,8% пацієнтів з аортальним стенозом не оперуються через тяжкість супутньої патології.
Серцево-судинний хірург Інституту серця МОЗ України, кандидат медичних наук Віталій Богданович Демянчук розповів про ще одну перспективну методику лікування вад АК. Як уже зазначалося, аортальний стеноз спричиняє високу летальність за відсутності хірургічного лікування. На сьогодні запропоновано кілька методик заміни та пластики АК із використанням різних протезів і матеріалів. Проте частота відмов у оперативному лікуванні, за даними різних кардіохірургічних центрів світу, сягає 42,2%. Здебільшого операцій із заміни АК потребують особи старечого віку. Вікові дегенеративні зміни та кальциноз клапана є головними причинами аортального стенозу. Але пацієнти старше 60 років, як правило, є носіями інших супутніх захворювань, часто декомпенсованих, які унеможливлюють кардіохірургічне втручання. За даними великого епідеміологічного дослідження Euro Heart Survey, у Європі 31,8% пацієнтів з аортальним стенозом не оперуються через тяжкість супутньої патології.
Як альтернатива відкритим втручанням була запропонована транскатетерна імплантація клапанного протеза, який конструктивно подібний до судинних стентів. Методика має дві назви в англомовних джерелах – TAVI (Transcatheter Aortic Valve Implantation) або TAVR (Transcatheter Aortic Valve Replacement). Історія цієї технології пов’язана з ім’ям французького інтервенційного кардіолога Алана Кріб’є (Alain Cribier), який 16 квітня 2002 року вперше виконав транскатетерну заміну АК пацієнту з аортальним стенозом. У Європі ця методика набула великої популярності, і на сьогодні близько 20% операцій із заміни АК виконуються транскатетерним способом. Широкому впровадженню TAVI сприяли результати досліджень PARTNER і PARTNER II, у яких було доведено високу ефективність і безпечність методики.
У дослідження PARTNER (Placement of Aortic Transcatheter Valves) включали хворих із тяжким симптомним стенозом АК, яким традиційна операція була протипоказана через супутні захворювання (когорта А), а також пацієнтів високого хірургічного ризику (когорта В). У контрольній групі когорти А стандартна консервативна терапія майже не вплинула на перебіг захворювання, і наприкінці першого року смертність становила 50,7%. Натомість у групі хворих, яким було виконано TAVI, смертність істотно зменшилася. Щодо когорти В, то за показниками безпосередніх (до 30 днів) і віддалених (до 1 року) результатів групи TAVI та відкритої хірургії не мали статистично значущих відмінностей, тобто було підтверджено ефективність і безпечність TAVI як альтернативної процедури.
Згодом транскатетерна система була вдосконалена, й у дослідженні PARTNER II її другу генерацію випробовували вже в пацієнтів категорії середнього хірургічного ризику. Результати хірургічної та транскатетерної заміни клапана були зіставними за первинною кінцевою точкою безпеки (смерть або інвалідизуючий інсульт протягом 2 років після втручання), а також за функціональним результатом і впливом на симптоматику аортального стенозу. За результатами дослідження у травні 2016 року Управління з контролю якості продуктів харчування та лікарських засобів США (FDA) схвалило TAVI як метод лікування для пацієнтів середнього ризику. Еволюція технології триває й досі: розширюється діапазон розмірів клапанних протезів, зменшується діаметр катетера, через який уводиться пристрій. Є всі підстави очікувати подальшого розширення показань, і цілком можливо, що в майбутньому вдосконалена технологія TAVI повністю замінить хірургічні втручання на АК.
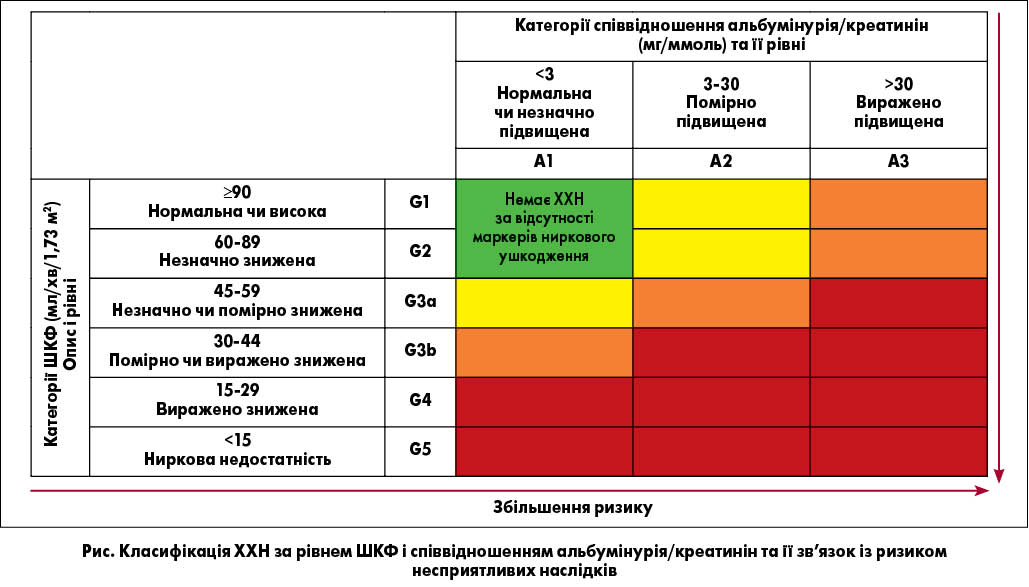
 Завідувач кафедри нефрології і нирково-замісної терапії НМАПО ім. П.Л. Шупика, професор Дмитро Дмитрович Іванов розглянув сучасні аспекти вибору антигіпертензивних препаратів для лікування пацієнтів із метаболічним синдромом (МС), цукровим діабетом (ЦД) і хронічною хворобою нирок (ХХН). Коморбідність артеріальної гіпертензії (АГ), МС або ЦД 2 типу та ХХН трапляється досить часто, що зумовлено спільністю ланок патогенезу. Поява альбумінурії при МС та ЦД завжди вказує на ендотеліальну дисфункцію й ураження нирок. Сучасна класифікація ХХН ґрунтується на визначенні швидкості клубочкової фільтрації (ШКФ) і співвідношення альбумінурія / рівень креатиніну плазми. За цими двома критеріями можна прогнозувати відновлення чи необоротне зниження функції нирок (рис.). Фахівець нагадав, що єдиною формулою для розрахунку ШКФ, яку з 2009 року застосовують у Європі, є формула GFR-EPI.
Завідувач кафедри нефрології і нирково-замісної терапії НМАПО ім. П.Л. Шупика, професор Дмитро Дмитрович Іванов розглянув сучасні аспекти вибору антигіпертензивних препаратів для лікування пацієнтів із метаболічним синдромом (МС), цукровим діабетом (ЦД) і хронічною хворобою нирок (ХХН). Коморбідність артеріальної гіпертензії (АГ), МС або ЦД 2 типу та ХХН трапляється досить часто, що зумовлено спільністю ланок патогенезу. Поява альбумінурії при МС та ЦД завжди вказує на ендотеліальну дисфункцію й ураження нирок. Сучасна класифікація ХХН ґрунтується на визначенні швидкості клубочкової фільтрації (ШКФ) і співвідношення альбумінурія / рівень креатиніну плазми. За цими двома критеріями можна прогнозувати відновлення чи необоротне зниження функції нирок (рис.). Фахівець нагадав, що єдиною формулою для розрахунку ШКФ, яку з 2009 року застосовують у Європі, є формула GFR-EPI.
Головна умова зниження частоти ускладнень, смертності та гальмування втрати функції нирок – це підтримка артеріального тиску максимально наближеним до оптимальних цифр – 130/80 мм рт. ст. Особливості вибору антигіпертензивної терапії в пацієнтів із МС пов’язані з тим, що одні засоби мають сприятливий метаболічний профіль і чинять нефропротективний вплив, а інші можуть виявитися небезпечними й наближати ниркову недостатність. Зазвичай монотерапії недостатньо для досягнення цільових цифр артеріального тиску в пацієнтів із МС і надлишковою масою тіла, тому стандартом є комбінована терапія. Найчастіше до комбінації включають блокатор ренін-ангіотензинової системи (інгібітор ангіотензинперетворювального ферменту – ІАПФ або блокатор рецепторів ангіотензину ІІ – БРА) та антагоніст кальцію. Комбінація ІАПФ із БРА не рекомендована Європейським товариством кардіологів, оскільки може погіршувати функцію нирок. Але нефрологи мають досвід безпечного застосування цієї комбінації в пацієнтів із ШКФ >45 мл/хв за умови її регулярного моніторування. Для ІАПФ і БРА доведено ефекти нефропротекції, які посилюються в комбінації, зокрема зменшення альбумінурії, в тому числі в пацієнтів із МС і ЦД. У кардіологічній практиці, як правило, БРА призначають за непереносимості ІАПФ. Гіпотензивна дія БРА залежить від здатності зв’язуватися з рецепторами до ангіотензину ІІ. У своєму класі найвищі показники мають ірбесартан, олмесартан і азилсартан. На думку нефрологів, оптимальним антагоністом кальцію для пацієнтів із МС є лерканідипін, оскільки його судинорозширювальна дія поширюється на дистальну частину артеріального русла, що зумовлює низьку частоту набряків. Прикладом антигіпертензивного засобу зі сприятливим метаболічним профілем є препарат центральної дії моксонідин. Він позитивно впливає на ліпідний профіль, зменшує альбумінурію, тому може бути рекомендований для призначення пацієнтам з АГ і ожирінням як другий компонент антигіпертензивної комбінації з ІАПФ або БРА.
Пріоритетні антигіпертензивні засоби для призначення пацієнтам з ураженням нирок (ХХН) на тлі МС або ЦД можна запам’ятати за акронімом БРІМОНЕЛ: БР(А)І(АПФ)МО(Моксонідин)НЕ(Небіволол)ЛЕ(Лерканідипін). Додатковим показанням до призначення бета-блокатора є наявність у хворого ІХС. Вибір небівололу серед бета-блокаторів обґрунтований найбільшим впливом на жорсткість судин, завдяки чому досягається пропорційне зниження периферичного та центрального артеріального тиску.
Для діуретичної терапії фахівець рекомендував торасемід і ксипамід, які потенціюють ефекти один одного в комбінації. При цьому слід пам’ятати, що різні дози чинять різні ефекти: 10 мг торасеміду на добу – вазодилатаційна та гіпотензивна дія, 40-60 мг на добу – сечогінна дія, 100-200 мг на добу – для протинабрякової терапії в пацієнтів із порушеною функцією нирок.
Доповідач зазначив, що на сьогодні немає даних на підтримку узагальненої рекомендації відмови від споживання солі на популяційному рівні у здорових людей, а також у пацієнтів із захворюваннями нирок. Уживання солі слід обмежувати, оскільки вона сприяє появі набряків і гіпертензії, але для дії діуретиків необхідно підтримувати мінімальний рівень споживання. При рівні натрію в плазмі <130 ммоль/л навіть високі дози петльових діуретиків не дають сечогінного ефекту.
Якщо в пацієнта розвинулася термінальна ниркова недостатність і ШКФ становить <15 мл/хв, ІАПФ або БРА слід відмінити, оскільки ці препарати можуть прискорювати втрату функції нирок. Для антигіпертензивної терапії можна застосовувати всі інші препарати вибору – моксонідин, лерканідипін, небіволол.
Підготував Дмитро Молчанов


