4 жовтня, 2017
Етацизин у сучасній практиці лікування серцевих аритмій
За матеріалами VII Науково-практичної конференції Асоціації аритмологів України (18-19 травня, м. Київ)
Етацизин – антиаритмічний засіб ІС класу з ефектом сповільнення проведення збудження в міокарді й холінолітичною дією, що добре себе зарекомендував у кардіології. Пропонуємо вашій увазі огляд доповідей вітчизняних фахівців, у яких розглядалися можливості застосування етацизину при передсердних і шлуночкових порушеннях ритму в світлі результатів клінічних досліджень та останніх експертних настанов.
 Старший науковий співробітник відділу порушень ритму та проведення серця ННЦ «Інститут кардіології ім. М.Д. Стражеска» НАМН України, кандидат медичних наук Олена Миколаївна Романова у своїй доповіді окреслила роль етацизину в лікуванні пацієнтів із фібриляцією передсердь (ФП), а також принципи безпечного застосування препарату. У 2016 році вийшли оновлені рекомендації Європейського товариства кардіологів (ЄТК) із ведення хворих на ФП. Рекомендації містять алгоритм вибору антиаритмічних препаратів (ААП) для застосування у стратегії тривалого контролю ритму в симптомних пацієнтів із ФП, яким відновили синусовий ритм. Вибір здійснюється на підставі даних про основне захворювання, на тлі якого розвинулась аритмія, про стан міокарда та структурно-функціональний стан серця. Більш широкий вибір препаратів (дронедарон, флекаїнід, пропафенон, соталол) допускається за відсутності значущої структурної патології серця. У пацієнтів з ішемічною хворобою серця (ІХС), значною гіпертрофією лівого шлуночка (ЛШ) вибір менший (дронедарон, соталол, аміодарон), а у хворих із серцевою недостатністю (СН) альтернативи аміодарону немає. В усіх категорій пацієнтів, у тому числі із СН, за необхідності як альтернативу медикаментозній терапії рекомендовано катетерну абляцію.
Старший науковий співробітник відділу порушень ритму та проведення серця ННЦ «Інститут кардіології ім. М.Д. Стражеска» НАМН України, кандидат медичних наук Олена Миколаївна Романова у своїй доповіді окреслила роль етацизину в лікуванні пацієнтів із фібриляцією передсердь (ФП), а також принципи безпечного застосування препарату. У 2016 році вийшли оновлені рекомендації Європейського товариства кардіологів (ЄТК) із ведення хворих на ФП. Рекомендації містять алгоритм вибору антиаритмічних препаратів (ААП) для застосування у стратегії тривалого контролю ритму в симптомних пацієнтів із ФП, яким відновили синусовий ритм. Вибір здійснюється на підставі даних про основне захворювання, на тлі якого розвинулась аритмія, про стан міокарда та структурно-функціональний стан серця. Більш широкий вибір препаратів (дронедарон, флекаїнід, пропафенон, соталол) допускається за відсутності значущої структурної патології серця. У пацієнтів з ішемічною хворобою серця (ІХС), значною гіпертрофією лівого шлуночка (ЛШ) вибір менший (дронедарон, соталол, аміодарон), а у хворих із серцевою недостатністю (СН) альтернативи аміодарону немає. В усіх категорій пацієнтів, у тому числі із СН, за необхідності як альтернативу медикаментозній терапії рекомендовано катетерну абляцію.
У переліку ААП для контролю ритму при ФП, наведеному в рекомендаціях ЄТК, усі засоби викликають сповільнення проведення в атріовентрикулярному вузлі й відповідно знижують частоту серцевих скорочень (ЧСС). Разом із тим на практиці досить часто трапляються пацієнти з вагус-асоційованою ФП. Частіше це чоловіки, у яких пароксизми ФП виникають у стані спокою, після прийому їжі, вночі, тому зниження ЧСС є небажаним. У попередній редакції європейських рекомендацій із лікування ФП (2010) препаратом вибору при вагус-асоційованій ФП був дизопірамід. Наразі дизопірамід виключено з європейських рекомендацій. В Україні для тривалого контролю ритму при вагус-асоційованій ФП препаратом вибору є етацизин. У листопаді 2016 року відбулася Рада експертів Асоціації кардіологів України та президії Асоціації аритмологів України, за результатами якої внесено доповнення в Національні настанови. Враховуючи великий відсоток пацієнтів із вагусними формами аритмій і необхідність терапії таких станів, було прийнято рішення залишити етацизин у Національних настановах для лікування пацієнтів із вагусною формою ФП за відсутності в них виразної структурної патології серця. У резолюції Ради експертів зазначено такі умови застосування етацизину:
- Етацизин є препаратом вибору для пацієнтів із брадиформами аритмій.
- Етацизин можна застосовувати у пацієнтів без виразної органічної патології серця, а також при порушеннях ритму функціонального характеру.
- Етацизин ефективний для збереження синусового ритму у хворих із вагусною формою ФП.
О.М. Романова наголосила, що наявність значущої органічної патології серця є абсолютним протипоказанням до призначення всіх ААП І класу, в тому числі й для етацизину.
До значущої органічної патології серця слід відносити:
– перенесений Q-інфаркт міокарда в анамнезі;
– гіпертрофічну чи дилатаційну кардіоміопатію;
– фракцію викиду (ФВ) ЛШ <45%;
– застійну чи прогресуючу СН, стадії вище ІІА;
– вроджені чи ревматичні вади серця;
– виразну гіпертрофію ЛШ (товщина стінок ЛШ >14 мм).
Артеріальна гіпертензія та хронічні форми ІХС не є протипоказаннями до призначення ААП І класу, якщо не призводять до вищевказаних змін.
Усі ААП більшою чи меншою мірою можуть проявляти проаритмогенний ефект. Предикторами проаритмогенного ефекту є:
– розширення комплексу QRS більш ніж на 25%, зменшення його амплітуди;
– збільшення тривалості зубця Р (>0,12 с);
– поява блокад, брадикардії, посилення екстрасистолії;
– трансформація ФП у тріпотіння передсердь.
За умови появи хоча б однієї з перерахованих ознак препарат слід відмінити.
Доповідач зазначила: якщо етацизин призначають уперше, слід діяти за таким алгоритмом (прийнятий Радою експертів-аритмологів України 2014 року):
- оцінка показань і протипоказань до призначення препарату;
- реєстрація електрокардіограми (ЕКГ) і за відсутності протипоказань призначення 1 таблетки (50 мг) етацизину під контролем лікаря;
- через 1-2 год повторно виконати ЕКГ-дослідження, щоб виключити проаритмогенний ефект;
- призначити дозу 50 мг 3 рази на добу;
- через 3 дні необхідна повторна консультація з реєстрацією ЕКГ для контролю ефективності та безпеки препарату;
- при досягненні антиаритмічного ефекту проводять підтримувальну терапію в індивідуально підібраних дозах (1/2-1 таблетка 2-4 рази на добу).
Зважаючи на клінічний досвід застосування й результати багатьох досліджень, які проводили в Латвії, Росії та Україні, етацизин є безпечним та ефективним ААП IС класу для лікування порушень ритму, особливо для лікування вагусних форм аритмій, включно з ФП. Для безпечного застосування препарату необхідно виключити виразну органічну патологію серця та провести ретельний моніторинг ЕКГ.
 Професор кафедри внутрішньої медицини № 3 Вінницького національного медичного університету ім. М.І. Пирогова, доктор медичних наук Валерій Павлович Іванов доповів результати власного дослідження ефективності етацизину в пацієнтів із вагус-асоційованими суправентрикулярними порушеннями ритму. У дослідження включили 71 амбулаторного пацієнта віком від 32 до 51 року (в середньому 44,3±0,7 року) з частими пароксизмами ФП і ектопічної суправентрикулярної тахікардії (СВЕТ) або з частою суправентрикулярною екстрасистолією (СВЕ) без стійких епізодів ФП/СВЕТ. Аритмії було верифіковано за даними холтерівського моніторування (ХМ) ЕКГ. Критерієм включення, який відрізняє вагусні форми аритмій, було те, що 75% порушень ритму мають бути виявлені в пасивний час доби (під час сну або відпочинку, після прийому їжі). Усі залучені хворі мали симптоми аритмії, які зумовлювали необхідність призначення терапії. У пацієнтів не було істотної виразної структурної патології серця (перенесеного інфаркту міокарда, ІХС із високим функціональним класом, СН, вад серця, міокардіопатій тощо), яка могла би слугувати протипоказанням до призначення ААП І класу. Переважна більшість хворих (84,8%) мали гіпертонічну хворобу ІІ стадії.
Професор кафедри внутрішньої медицини № 3 Вінницького національного медичного університету ім. М.І. Пирогова, доктор медичних наук Валерій Павлович Іванов доповів результати власного дослідження ефективності етацизину в пацієнтів із вагус-асоційованими суправентрикулярними порушеннями ритму. У дослідження включили 71 амбулаторного пацієнта віком від 32 до 51 року (в середньому 44,3±0,7 року) з частими пароксизмами ФП і ектопічної суправентрикулярної тахікардії (СВЕТ) або з частою суправентрикулярною екстрасистолією (СВЕ) без стійких епізодів ФП/СВЕТ. Аритмії було верифіковано за даними холтерівського моніторування (ХМ) ЕКГ. Критерієм включення, який відрізняє вагусні форми аритмій, було те, що 75% порушень ритму мають бути виявлені в пасивний час доби (під час сну або відпочинку, після прийому їжі). Усі залучені хворі мали симптоми аритмії, які зумовлювали необхідність призначення терапії. У пацієнтів не було істотної виразної структурної патології серця (перенесеного інфаркту міокарда, ІХС із високим функціональним класом, СН, вад серця, міокардіопатій тощо), яка могла би слугувати протипоказанням до призначення ААП І класу. Переважна більшість хворих (84,8%) мали гіпертонічну хворобу ІІ стадії.
Етацизин призначали в режимі постійної терапії в дозі 50 мг 3 рази на добу. Ефективність оцінювали через 3 тижні й через 3 місяці терапії за клінічними та ЕКГ-критеріями. Результати аналізували окремо у двох групах – пароксизмальна ФП/СВЕТ (38 пацієнтів) і СВЕ (33 пацієнти). Повний антиаритмічний ефект (повне й практично повне зникнення нападів аритмії або відчуття серцебиття) через 3 тижні відзначили 73,7% пацієнтів із ФП/СВЕТ і 57,6% пацієнтів зі СВЕ. Частковий ефект (зменшення частоти нападів не менш ніж удвічі) відзначили у 26,3 і 42,4% хворих відповідно. Починаючи з 3-го місяця лікування різниця клінічного ефекту етацизину між групами набула статистичної достовірності. Повний антиаритмічний ефект утримувався в 68,4% хворих групи ФП/СВЕТ і в 45,5% хворих групи СВЕ (р=0,05). Тобто при ФП порівняно з частою СВЕ препарат виявився більш ефективним.
Загалом пацієнти добре переносили терапію етацизином. У 2 випадках (2,8%) відзначали головокружіння, яке зникло після зниження добової дози етацизину до 100 мг. В 1 хворого виникло легке порушення акомодації зору, яке також зникло після тимчасового зниження дози. Збільшення тривалості комплексу QRS >20% (але <120 мс) спостерігали у 38% випадків.
Також у рамках дослідження вивчали можливість переходу з постійного на циркадний режим терапії етацизином. У дослідження було включено 52 пацієнти: 26 – із пароксизмальною ФП і 26 – із частою СВЕ. У 41 пацієнта (78,8%) до переведення виявляли повний і в 11 (21,2%) – частковий антиаритмічний ефект за 3 місяці лікування.
Циркадну терапію призначали в пасивний період доби у двох варіантах: перший – 50 мг після обіду та 50 мг після вечері; другий (вечірній) – 50 мг після вечері та 50 мг перед сном або лише перед сном (50-100 мг). У результаті втрату клінічної ефективності з необхідністю повернення до постійного режиму прийому спостерігали у 2 пацієнтів із 52. Втрату повного антиаритмічного ефекту зі збереженням часткового спостерігали у 5 випадках із 41. Таким чином, спроба переходу на циркадний режим прийому препарату з метою зменшення загальної добової дози та покращення переносимості є виправданою в більшості хворих із вагус-асоційованими аритміями.
Отже, за результатами дослідження можна зробити такі висновки:
– застосування постійної терапії етацизином у дозі 150 мг на добу у хворих із вагус-асоційованими суправентрикулярними порушеннями серцевого ритму впродовж 3 місяців супроводжується позитивним антиаритмічним ефектом у всіх пацієнтів, незалежно від варіанта аритмії;
– повний антиаритмічний ефект упродовж 3 місяців істотно частіше реєструється в пацієнтів із пароксизмальною ФП порівняно з хворими з частою СВЕ (68,4 проти 45,5%; р=0,05);
– етацизин виявляє переконливіший антиаритмічний ефект за впливом на більш тяжкі форми суправентрикулярних аритмій (парні та групові СВЕ й епізоди СВЕТ/ФП) (рис. 1, табл.);
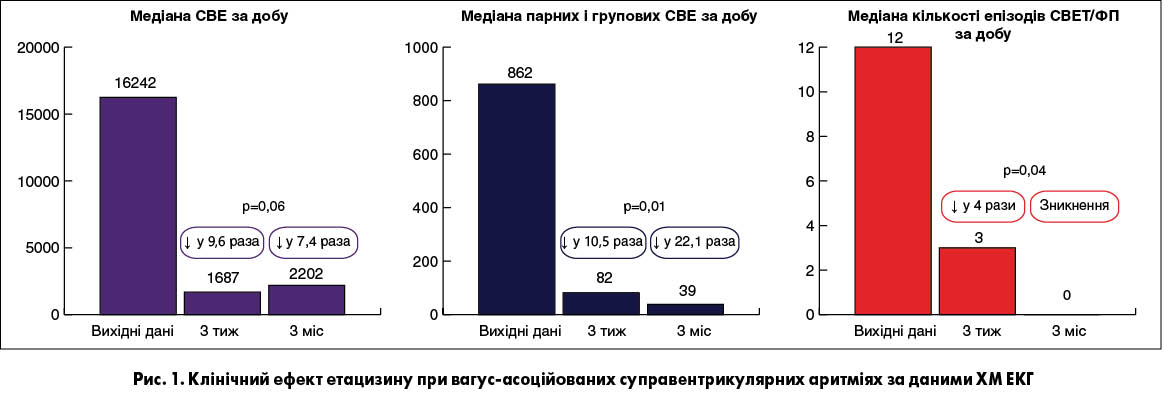
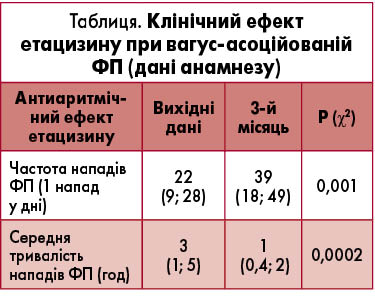
– переведення пацієнтів із постійної антиаритмічної терапії етацизином (50 мг 3 рази на добу) на циркадну в 3,8% випадків супроводжується повною втратою клінічної ефективності. Втрату повного антиаритмічного ефекту й перехід на частковий відзначали у 12,2% випадків. Отож за необхідності перехід на циркадний режим прийому препарату є виправданим з метою зменшення загальної добової дози та покращення переносимості.
 Професор кафедри терапії і сімейної медицини навчально-наукового інституту післядипломної освіти ДВНЗ «Тернопільський державний медичний університет ім. І.Я. Горбачевського МОЗ України», доктор медичних наук Мар’ян Васильович Гребеник висвітлив питання діагностики та терапії функціональних порушень ритму серця.
Професор кафедри терапії і сімейної медицини навчально-наукового інституту післядипломної освіти ДВНЗ «Тернопільський державний медичний університет ім. І.Я. Горбачевського МОЗ України», доктор медичних наук Мар’ян Васильович Гребеник висвітлив питання діагностики та терапії функціональних порушень ритму серця.
Значні зміни на ЕКГ упродовж повсякденної активності можуть спостерігатися й у клінічно здорових осіб, на що вказував іще в 1957 році винахідник цілодобового моніторування ЕКГ Норман Холтер. До цього часу тривають дискусії з приводу того, що є нормальною ЕКГ-картиною. Сьогодні термін «функціональні порушення ритму» застосовують для визначення аритмій, які виникають у структурно нормальному серці, коли певні фізіологічні процеси (фізичне навантаження, травлення), вживання стимуляторів (кави, чаю, тютюну) за посередництва вегетативної нервової системи підвищують збудливість клітин міокарда й провокують передусім тахікардії та надшлуночкові екстрасистоли. Якщо при аритмії не вдається виявити ані ознак структурного ураження серця (рубець, СН, гіпертрофія, дилатація, ішемія), ані явних електрофізіологічних порушень (ознак електричної кардіоміопатії), ані метаболічних або електролітних порушень, ознак інтоксикації чи впливу ліків, правомірним є діагноз «ідіопатична аритмія».
Разом із тим слід відрізняти функціональні аритмії від первинної електричної хвороби серця (електрична кардіоміопатія, каналопатія). Це група захворювань, для яких характерна відсутність структурного ураження серця і які відрізняються між собою за ЕКГ-змінами, тригерами аритмій, результатами інвазивних діагностичних тестів, лікувальними підходами, але характеризуються підвищеним ризиком синкопальних станів і раптової серцевої смерті (РСС). Сюди відносять синдром подовженого QT, синдром укороченого QT, синдром Бругада, катехоламінергічну поліморфну шлуночкову тахікардію. Зазначені стани, на відміну від більшості функціональних аритмій, несуть загрозу життю навіть за асимптомного перебігу.
Значущість аритмій визначається переважно наявністю й тяжкістю супутніх серцево-судинних захворювань, оскільки виникнення порушень ритму за їх відсутності, як правило, не має клінічного значення. У літературі трапляється термін «косметичні аритмії», який відображає доброякісний характер цих тимчасових змін індивідуального «почерку» серця на ЕКГ. Тому в разі випадкової реєстрації порушень ритму в молодих осіб за відсутності скарг, структурних змін серця та при збереженій толерантності до фізичних навантажень антиаритмічну терапію не рекомендовано. Проте її призначення слід розглядати в тих випадках, коли аритмія порушує гемодинаміку чи викликає симптоми, які знижують якість життя пацієнта. ААП показані при безсимптомних постійних надшлуночкових і шлуночкових аритміях, які призводять до кардіомегалії, при безсимптомних аритміях із синдромом подовженого QT.
Тривають дискусії навколо питання, який відсоток екстрасистол у добовому ритмі слід вважати гемодинамічно небезпечним. До 200 шлуночкових екстрасистол (ШЕ) на добу вважають середньостатистичною «нормою» ЕКГ, а початок лікування рекомендовано розглядати, якщо за добу реєструють понад 700 ШЕ. Критичними для розвитку аритмогенної кардіоміопатії вважають наявність до 20% позачергових комплексів. Однак в одному з досліджень за відносно невисокої частоти ШЕ (5000 на добу або 350 на годину) у 20% пацієнтів розвивалася аритмогенна кардіоміопатія (B. Windhagen-Mahnert et al., 2000).
У разі необхідності лікування симптомних функціональних аритмій у пацієнтів без виразної органічної патології серця раціональним є вибір ААП ІС класу. Зокрема, етацизин, як один із небагатьох засобів, нейтральних до ЧСС, є ефективним і безпечним препаратом для лікування аритмій і визнаний препаратом вибору для «ваготоніків» – пацієнтів, у яких порушення ритму виникають на тлі брадикардії в пасивний час доби. Етацизин приймають усередину, починаючи з 50 мг 2-3 рази на добу.
У наступній доповіді професор М.В. Гребеник представив клінічний випадок появи феномену Бругада на ЕКГ у пацієнтки, яка приймала етацизин. Жінка 39 років була госпіталізована з непереносимою симптомною шлуночковою бігемінією на тлі субкомпенсованого гіпотиреозу. Рівень тиреотропного гормона на момент госпіталізації – 6,4 мМО/л (норма – 0,27-4,2 мМО/л). За даними ехокардіографії ФВ дорівнювала 62%, гіпертрофії стінок шлуночків та іншої структурної патології серця не виявлено. Пацієнтка приймала 25 мкг L-тироксину на добу для замісної терапії. Для лікування екстрасистолії було призначено етацизин у дозі 50 мг 2 рази на добу. Екстрасистолію було усунуто вже в першу добу, але на контрольній ЕКГ виявлено зміни, типові для синдрому Бругада 1 типу. Етацизин відмінили.
Коментуючи клінічний випадок, доповідач нагадав сучасні критерії й клінічне значення синдрому Бругада. Істинний синдром Бругада належить до первинних генетично зумовлених каналопатій із високим ризиком переходу в пароксизмальну шлуночкову тахікардію, фібриляцію шлуночків і РСС. Типові зміни ЕКГ, які передують РСС, не викликають симптоматики, тому ця знахідка зазвичай буває випадковою й виявляється при добовому моніторуванні ЕКГ. Специфічного лікування немає, і єдиний засіб профілактики РСС у таких хворих – це імплантований кардіовертер-дефібрилятор.
Сучасні дефініції синдрому Бругада чітко окреслені. Наявність характерного ЕКГ-патерну є обов’язковим критерієм, який має супроводжуватися хоча б одним із таких:
– пацієнт уже переніс клінічну смерть і був реанімований;
– наявність зареєстрованої поліморфної шлуночкової тахікардії;
– синкопе в анамнезі (за винятком вазовагальних);
– сімейний анамнез РСС у родичів молодше 45 років за відсутності гострого коронарного синдрому;
– ЕКГ-патерн синдрому Бругада 1 типу, зареєстрований у будь-кого з родичів.
В інших випадках виявлені зміни на ЕКГ слід розцінювати як феномен Бругада.
Наразі виділяють два ЕКГ-патерни синдрому Бругада зі специфічними змінами комплексу QRS та ST у відведеннях V1-V3 (рис. 2). При 1 типі виявляють «куполоподібну» елевацію сегмента ST ≥2 мм, яка повільно спадає, та вигнутий або прямий із наближенням до ізолінії чи негативний симетричний зубець Т. При 2 типі – «сідлоподібний» ST з амплітудою r’ ≥2 мм із наближенням до ізолінії, за ним – елевацію ST не менш як 0,5 мм із позитивним або плоским Т у V2 і варіабельний Т у V1.
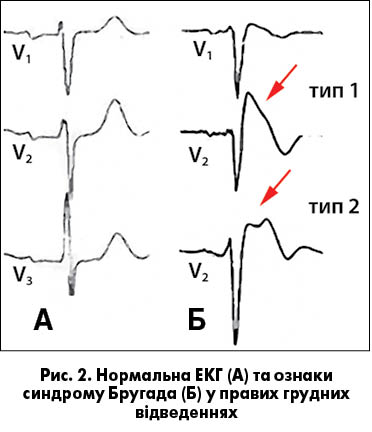
Виділяють також фенокопії синдрому Бругада, коли характерні зміни на ЕКГ мають конкретні причини й зникають після їх усунення. Причинами можуть бути метаболічні порушення, ішемія міокарда, тромбоемболія легеневої артерії, інші відомі захворювання міокарда й перикарда. У сумнівних випадках для диференційної діагностики можливе проведення генетичного аналізу (проте мутація SCN5A виявляється лише у 20-30% пробандів з істинним синдромом Бругада) та фармакологічних проб з ААП І класу (згідно з протоколом – із флекаїнідом, аймаліном, прокаїнамідом або пілсикаїнідом), які провокують ЕКГ-прояви синдрому Бругада. Наведений клінічний випадок вказує на можливість розширення показань до застосування етацизину, зокрема як провокаційного тесту для виявлення прихованого синдрому Бругада, зважаючи на описані ще три подібні клінічні випадки та доведену експериментально електрофізіологічну спорідненість (або автентичність) ефектів етацизину та флекаїніду.
З огляду на ризик індукції фатальних аритмій при проведенні провокаційних тестів, слід дотримуватися протоколів фармакологічних проб, які передбачають відповідну кваліфікацію персоналу та готовність до реанімаційних заходів.
У наступній доповіді О.М. Романова представила результати клінічного дослідження «Оцінка ефективності та безпеки етацизину в пацієнтів із ФП без виразної органічної патології серця», зокрема щодо впливу етацизину на супутню шлуночкову екстрасистолію. У дослідження включили 182 пацієнти у віці 18-75 років (у середньому 52,0±1,2 року) з ФП без виразних структурних змін міокарда. 53% хворих мали ІХС, 59% – гіпертонічну хворобу. Міокардіофіброз було виявлено у 47% пацієнтів, СН не більше І стадії – у 85%.
Етацизин призначали по 50 мг 3 рази на добу (добова доза – 150 мг). Більшість хворих із ФП, залучених до участі в дослідженні, за даними ХМ ЕКГ також мали ШЕ. На рисунку 3 показано динаміку частоти ШЕ за даними повторного ХМ ЕКГ на тлі прийому етацизину. Як видно з діаграм, спостерігалася чітка й статистично достовірна тенденція до зниження частоти ШЕ на 78,5% через 1 місяць терапії та на 88,2% через 6 місяців лікування етацизином.
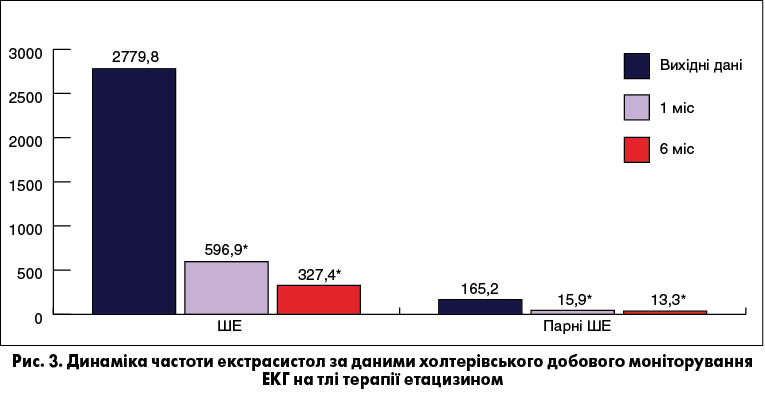
Протокол дослідження визначав тривалість прийому препарату етацизин протягом 6 місяців. Однак після завершення дослідження з огляду на високу антиаритмічну ефективність препарату ми рекомендували продовжити його прийом. У нашій клінічній практиці є пацієнти, які приймають етацизин роками, а в деяких випадках навіть десятиріччями без втрати антиаритмічної ефективності терапії.
За результатами дослідження зроблено такі висновки:
– при коректній вибірці пацієнтів за критеріями відсутності виразної структурної патології серця терапія етацизином є ефективною та безпечною в лікуванні вагусних форм надшлуночкових і шлуночкових аритмій;
– при призначенні етацизину хворим без виразної структурної патології серця чи з мінімальними її проявами негативний інотропний ефект препарату був повністю відсутній;
– етацизин можна рекомендувати приймати тривалий час відповідно до клінічної необхідності.
Підготував Дмитро Молчанов


