5 жовтня, 2017
Шляхи подолання антибіотикорезистентності при лікуванні інфекцій нижніх дихальних шляхів
Згідно з даними статистики Всесвітньої організації охорони здоров’я (ВООЗ) на сьогодні понад чверть мешканців планети гинуть від інфекційних захворювань і станів. Зростаюча антибіотикорезистентність (АБР) може стати серйозною передумовою до того, що цей показник у найближчі десятиліття зростатиме й надалі. Саме тому експерти ВООЗ вживають заходів для боротьби з АБР, які передбачають, зокрема, розроблення Конвенції з раціональної антибіотикотерапії і переконання медичного товариства у тому, що антибіотики – це невідновний ресурс людства. Наразі світова спільнота стикається із ситуацією, коли нові антимікробні препарати з’являються на ринку вкрай рідко, тоді як ефективність широко використовуваних антибіотиків невпинно знижується.
Стійкість до антибіотиків, яка негативно впливає на результат лікування хворих, – актуальна проблема для всіх країн світу, і Україна – не виняток. Очевидно, що найбільше від цього страждають стаціонари, насамперед хірургічні, проте дедалі частіше з проблемою АБР стикаються і терапевти, пульмонологи, сімейні лікарі. Діагнози, які не лякали лікарів 20 чи навіть 30 років тому, починають лякати сьогодні. Наразі актуальною проблемою є боротьба з АБР тих патогенів, що викликають інфекції нижніх дихальних шляхів. Варто зазначити, що вітчизняна медична спільнота з ентузіазмом долучилася до світової боротьби з АБР, про що свідчить регулярне проведення низки заходів, присвячених проблемі АБР, а також обговорення питань раціональної антибіотикотерапії практично на кожній науково-практичній конференції. Не були винятком і традиційні весняні терапевтичні читання, що відбулися 15-16 березня у м. Вінниці.

Цього року однією з найбільш висвітлених протягом конференції тем стало питання тяжкої патології респіраторного тракту. Зрозуміло, що питання раціональної антибіотикотерапії інфекційних захворювань дихальних шляхів посідає одне з головних місць. Так, доповідь старшого наукового співробітника ДУ «Національний інститут фтизіатрії і пульмонології ім. Ф.Г. Яновського» Ярослава Олександровича Дзюблика була присвячена способам подолання АБР у лікуванні інфекцій нижніх дихальних шляхів тяжкого перебігу.
– Незважаючи на досягнення сучасної медицини, інфекції дихальних шляхів (ІДШ) залишаються найактуальнішою проблемою сьогодення. Тож чим зумовлена така актуальність? По-перше, ІДШ – це найпоширеніша група інфекційних захворювань (Respiratory Infection Disease Burden in Australia, 2007). У структурі причин тимчасової непрацездатності ІШД посідають одне з перших місць (Respiratory Infection Disease Burden in Australia, 2007). Провідною причиною смертності від інфекційних хвороб також є ІДШ (H.G. Brinbaum et al., 2002). Зрозуміло, що такі характеристики зумовлюють високе соціально-економічне значення ІДШ, адже витрати національних систем охорони здоров’я країн на вирішення цієї проблеми – величезні (P. Ball et al., 2002). Ще однією особливістю ІДШ є те, що саме бактеріальні захворювання респіраторного тракту наразі є найчастішою причиною призначення антибактеріальних засобів (L.F. McCaig et al., 2003). Саме останнє зумовлює високу актуальність проблеми АБР у пульмонологічній практиці.
АБР – проблема не нова, вчені докладно описали десятки механізмів формування стійкості патогенів до АБ. Узагалі АБР – це генетично зумовлений механізм захисту мікроорганізму, який виник еволюційним шляхом під селекційним тиском антибіотиків. Характерною особливістю цієї еволюції є висока швидкість, адже відомі десятки випадків, коли перші дані про появу АБР до нового препарату з’являлися раніше, ніж лікарський засіб був схвалений до використання (табл.).
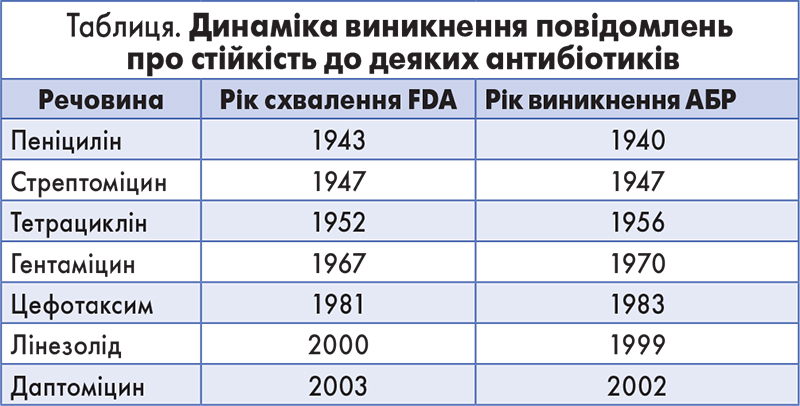
Практикуючим лікарям слід усвідомити, що АБР – це не просто ситуація, коли антибіотик погано «працює» при лікуванні конкретного пацієнта. АБР – це глобальна проблема, з якою стикається весь світ. Резистентність мікроорганізмів загрожує ефективній профілактиці та лікуванню інфекційних хвороб у планетарному масштабі. АБР є загрозою людству та суспільному здоров’ю, тому сьогодні цією проблемою опікуються уряди всіх цивілізованих країн. Важливо розуміти, що зростання АБР – це прямий шлях в доантибіотичну еру, умови якої зупинять розвиток хірургії та суттєво зменшать тривалість життя людей. Уже сьогодні витрати на лікування хворих із резистентними інфекціями є значно вищими внаслідок більш тривалого лікування, додаткових досліджень, використання більш дорогих препаратів. Основні тренди сьогодення – це зростання частоти випадків АБР при туберкульозі, малярії, ВІЛ, мікозах, бактеріальних інфекціях, викликаних неспецифічною флорою.
В Україні спостерігається доволі високий рівень поширення АБР, що пов’язано з низкою причин, серед яких:
• безрецептурний продаж антибіотиків, у тому числі парентеральних форм випуску;
• самостійне придбання антибіотиків стаціонарними хворими;
• агресивна промоція антибактеріальних препаратів на фармацевтичному ринку країни;
• широке використання генериків сумнівної якості;
• недотримання лікарями клінічних настанов із раціональної антибіотикотерапії;
• застосування антибіотиків при вірусних інфекціях;
• застосування парентеральних форм в амбулаторній практиці;
• занадто короткі/довгі курси антибіотикотерапії;
• відсутність національної мережі контролю АБР;
• неконтрольоване використання антибіотиків у сільському господарстві, ветеринарії.
Якщо говорити про АБР бактеріальних патогенів, то сьогодні у світі спостерігаються такі тенденції:
• K. pneumoniae – частота резистентності до карбапенемів у багатьох країнах наразі перевищує 50%;
• S. pneumonia – частота пеніцилінорезистентності в Південній Європі та Азії сягає 50%;
• E. coli – частота резистентності до фторхінолонів перевищує 50%, терапія інфекцій сечових шляхів стає вкрай неефективною;
• збільшення частоти резистентності до цефалоспоринів серед N. gonorrhoeae;
• поширення резистентності S. aureus до препаратів першого ряду. MRSA-інфекції – збільшення летальності на 64%;
• Enterobacteriaceae – виникнення і поширення у деяких регіонах стійкості до препарату «останньої надії» колістину робить ці інфекції невиліковними.
Якщо говорити про ІДШ, то спостерігається тенденція збільшення випадків виявлення грамнегативної флори у хворих на пневмонію. Факторами ризику появи грамнегативних ентеробактерій у пацієнтів із діагностованою негоспітальною пневмонією є коморбідність (найчастіше – супутні кардіоваскулярні (застійна серцева недостатність) та легеневі (бронхоектази, хронічне обструктивне захворювання легень) захворювання, цукровий діабет, ожиріння); попередня антибіотикотерапія протягом останніх 3 міс; перебування у медико-соціальних закладах тривалого утримання; імунодефіцитні стани. Ще одним патогеном ІДШ, що наразі викликає неспокій лікарів-інтерністів, є Pseudomonas aeruginosa. Факторами ризику появи цієї бактерії при негоспітальній пневмонії є наявність бронхоектазів, тривала системна терапія глюкокортикоїдами (преднізолон >10 мг/добу), терапія антибіотиками широкого спектра дії більше 7 днів упродовж останнього місяця, кахексія.
Які ж є способи подолання АБР ІДШ? Очевидною є відповідь – використання нових класів препаратів. Проте, як ми знаємо, левова частка антибіотиків, які застосовують сьогодні в клінічній практиці, були створені ще в ХХ столітті. На сьогодні процес створення принципово нових антибіотиків – дуже повільний, отже, немає жодних підстав очікувати нові лікарські засоби протягом найближчих років. Отже, наразі єдиним доступним для практикуючих лікарів шляхом подолання АБР є використання принципів раціональної антибіотикотерапії. Ці принципи загальновідомі, проте ступінь реалізації їх на практиці, на жаль, залишається доволі низьким.
Одним із простих, але дуже дієвих шляхів подолання АБР є використання антибіотиків, які певний час широко не застосовували. Сучасні фармацевтичні компанії «реанімують» такі антибіотики, надаючи їм нові фармакокінетичні властивості.
Прикладом таких препаратів є тобраміцин із групи аміноглікозидних антибіотиків. Спектр активності тобраміцину – доволі широкий. Так, препарат високоактивний щодо грамнегативних мікроорганізмів (Р. aeruginosa, Acinetobacter spp., E. coli, Klebsiella spp., Serratia spp., Providencia spp., Enterobacter spp., Proteus spp., Salmonella spp., Shigella spp.), а також деяких грампозитивних мікроорганізмів – Staphylococcus spp. (у тому числі стійких до пеніцилінів, цефалоспоринів), деяких штамів Streptococcus spp. Механізм дії тобраміцину полягає у блокуванні 30S субодиниці рибосом і порушенні синтезу білка бактеріальних клітин. Тобраміцин створює високі концентрації у крові, дещо нижчі – в мокротинні, бронхоальвеолярній рідині, молоці. На відміну від гентаміцину тобраміцин є більш активним щодо синьогнійної палички, до того ж має більш сприятливий профіль безпеки, який дав йому змогу посісти друге місце серед найбільш часто застосовуваних аміноглікозидів у США.
Показаннями до призначення тобраміцину є інфекції, провідним патогеном яких (фактичним або підозрюваним) є синьогнійна паличка. До таких станів належать муковісцидоз, інфіковані опіки, негоспітальна та госпітальна пневмонія (особливо за наявності в пацієнта факторів ризику, що вказують на грамнегативний характер флори – бронхоектази, низькі показники функції зовнішнього дихання, коморбідність тощо), сепсис тощо. Основною перевагою тобраміцину є відносно невисокі рівні АБР синьогнійної палички (близько 14%), відмічені в низці масштабних досліджень зі всього світу.
В Україні тобраміцин випускає компанія «Юрія-Фарм» під торговою назвою Браксон®. Препарат доступний у вигляді розчину в ампулах по 1 або 2 мл (40 мг/мл). Добова доза препарату для дорослих та дітей віком від 1 року становить 3 мг/кг. Фармакокінетичний профіль Браксону дає змогу застосовувати препарат 1 раз на добу у вигляді внутрішньовенної інфузії (розведення в 200 мл фізіологічного розчину). Одноразове добове використання Браксону не тільки сприяє підвищенню комплаєнса пацієнта до лікування, а й забезпечує низьку вірогідність виникнення токсичних явищ. Останні фактори є дуже важливими в педіатричній практиці, де також широко використовують Браксон®, адже препарат не має вікових обмежень до використання, на відміну від, наприклад, фторхінолонів. До речі, останні (так звані респіраторні – левофлоксацин) мають досить низький рівень резистентності до основних збудників ІДШ. Нещодавно FDA схвалило до використання високодозові препарати левофлоксацину (750 мг). Фторхінолони є дозозалежними антибіотиками, важливу роль в ефективності яких відіграє швидке створення стало високих концентрацій діючої речовини. Вітчизняним прикладом високодозового ін’єкційного левофлоксацину є препарат Лефлоцин® (розчин 5 мг/мл – 150 мл). Нагадаю, що левофлоксацин – активний щодо основних збудників ІДШ і може бути рекомендований до застосування навіть при госпітальній пневмонії.
Отже, АБР – це серйозна проблема сьогодення. Проте, незважаючи на відсутність на фармацевтичному ринку принципово нових антибіотиків, в арсеналі лікарів-інтерністів усе ще залишається достатня кількість ефективних препаратів, які, однак, необхідно використовувати з урахуванням основних принципів раціональної антибіотикотерапії.
Підготувала Олена Риженко
Тематичний номер «Пульмонологія,Алергологія, Риноларингологія» № 2 (39), травень 2017 р.


